Un reciente informe de la American Heart Association1 (AHA) recomendó la realización rutinaria de electrocardiogramas (ECG) a los niños antes de instaurar medicamentos para tratar el trastorno de deficiencia de la atención con hiperactividad (TDAH). El informe de la AHA reflejó el juicioso trabajo de un grupo dedicado a mejorar la salud de los niños con cardiopatía. Sin embargo, las recomendaciones para obtener un ECG antes de instaurar los medicamentos para tratar el TDAH contradice las meticulosamente estudiadas recomendaciones, basadas en pruebas, de la American Academy of Child and Adolescent Psychiatry2 (AACAP) y de la American Academy of Pediatrics3,4 (AAP). Estas organizaciones han concluido que la muerte cardíaca repentina (MCR) de las personas que toman medicamentos por un TDAH es un acontecimiento muy raro, con una tasa no superior a la de la población general de niños y adolescentes. Ambos grupos también observan la carencia de pruebas de que el empleo rutinario del ECG antes de instaurar los medicamentos para el tratamiento del TDAH evitaría la muerte repentina. El informe de la AHA señaló la importancia de detectar alteraciones cardíacas silentes, pero clínicamente importantes, en los niños y los adolescentes (objetivo que la AAP comparte). El objetivo principal del informe de la AHA es prevenir los casos de MCR que puedan estar relacionados con los medicamentos estimulantes. Las recomendaciones de la AAP y su fundamento son el objeto de este informe. Este informe ha sido respaldado por la American Academy of Child and Adolescent Psychiatry, la Society for Developmental and Behavioral Pediatrics y la National Initiative of Children’s Healthcare Quality.
GENERALIDADESEl TDAH afecta del 5% al 8% de los niños y adolescentes5,6, y se ha demostrado hace décadas que los medicamentos estimulantes son eficaces en el tratamiento de este trastorno4. La muerte repentina es rara en la población pediátrica en general7 y el estudio sistemático para predecir, y esperamos que prevenir, la muerte repentina en la población general es frecuente tema de discusión. Pese a la ausencia de datos científicos para establecer el mayor riesgo de muerte repentina en los individuos que reciben medicamentos estimulantes por un TDAH8, se ha prestado mucha atención a advertir y estudiar sistemáticamente las causas de muerte repentina en esta población. Existen sólidas pruebas de la eficacia y la seguridad de los tratamientos del TDAH, tanto en forma de medicamentos estimulantes como de terapias conductuales4. Limitar el acceso de los niños al tratamiento eficaz del TDAH puede tener consecuencias graves, dado que su falta de tratamiento comporta riesgos sustanciales. El TDAH no tratado se asocia, en la adolescencia, a mayores tasas de consumo y abuso de drogas9, fracaso escolar10 y accidentes de automóvil11. Por lo tanto, se debe considerar meticulosamente las pruebas en apoyo de cualquier recomendación que pueda inhibir a los cuidadores de tratar eficazmente el TDAH.
PLANTEO DEL PROBLEMAEl informe científico de la AHA1 es controvertido por sus exhaustivas recomendaciones para los niños sin cardiopatía y la falta de información sobre los métodos utilizados para llegar a las recomendaciones. Finalmente, los autores recomiendan que, además de una meticulosa historia clínica, los antecedentes familiares y la exploración física, “... se añada un ECG para aumentar la probabilidad de identificar alteraciones cardíacas importantes, como la MCH (miocardiopatía hipertrófica), SQTP (síndrome de QT prolongado) y WPW (síndrome de Wolff, Parkinson y White), que pudieran colocar en riesgo al niñoâ€. Sin embargo, no se ofrecieron datos que demostrasen un mayor riesgo de los pacientes con estos diagnósticos tratados con fármacos estimulantes. En realidad, en otro lugar del informe, los autores afirman que “estamos de acuerdo con la conclusión de un reciente artículo especial de Pediatrics en el que indica que ‘no parece haber hallazgos convincentes de un riesgo específico de los medicamentos que obliguen a cambios en nuestro tratamiento estimulante de los niños y los adolescentes con TDAH’â€8. Además, la recomendación final del informe científico de la AHA indica que “el comité afirma unánimemente que es razonable y útil obtener un ECG durante la valoración de los niños en quienes se considera la administración de un tratamiento farmacológico estimulante. Reconocemos que no existen ensayos clínicos que nos apoyen... No existen recomendaciones ampliamente aceptadas ni patrones de asistencia de la monitorización cardíaca con los medicamentos estimulantes. No se sabe si el riesgo de MCR con estimulantes es mayor que en la población general ni si el abordaje descrito disminuirá el riesgoâ€. Pese a esta falta de pruebas, los autores asignan a la recomendación, aplicando la clasificación de la AHA y el American College of Cardiology, el tipo IIa (peso de la prueba/opinión a favor de la utilidad/eficacia) y el grado C de prueba (sólo opinión de consenso de expertos, casos clínicos o patrón de asistencia). La AAP y sus grupos integrantes no están de acuerdo con el informe de la AHA, ni en la clasificación ni en el grado de la prueba. Según los criterios de la AHA, la AAP podría calificar a esta recomendación, como máximo, de tipo IIb (“el grado de prueba está poco demostrado por las pruebas/opiniones... Es necesario realizar nuevos estudios con objetivos ampliosâ€). Además de aplicar la clasificación de las recomendaciones de la AAP12, le asignaría una categoría D de grado de prueba (basada en la opinión de expertos sin ni siquiera estudios de observación). La AAP evita establecer recomendaciones guía con pruebas de grado D. Además, la sustancial opinión de los expertos y el razonamiento descrito en el informe de la AHA indica que el daño supera al beneficio de recomendar rutinariamente el ECG en los niños sanos antes de instaurar el medicamento para el TDAH. Por consiguiente, la AAP desaconsejaría este estudio rutinario con ECG. No se ha establecido relación entre los medicamentos utilizados en el tratamiento del TDAH y la MCR. En concreto, la FDA ha recogido 25 informes anecdóticos de muerte repentina documentada durante los ensayos de medicamentos patrocinados por la industria, así como los acontecimientos adversos notificados individualmente por los pacientes a la FDA. El mecanismo que conduce a la muerte repentina de estos pacientes es desconocido. La frecuencia de muerte repentina e inesperada entre los que toman estimulantes no es mayor que en la población general infantil. Sólo 19 niños y adolescentes de los 2,5 millones que toman estimulantes murieron repentinamente en el curso de 5 años, lo que sugiere una tasa basal en los niños y adolescentes de 4 incidentes anuales de muerte repentina por 2,5 millones de niños, o menos de 2 incidentes por millón, pero las tasas de MCR notificadas en la población general de niños y adolescentes son sustancialmente mayores, y oscilan entre 8 y 62 por millón. Los métodos de estudio sistemático de las anomalías cardíacas subyacentes, que podrían predisponer a la MCR, han incluido típicamente la historia personal y familiar, la exploración física, pero no incluyeron rutinariamente la electrocardiografía ni la ecocardiografía. La valoración de la historia personal y familiar y la exploración física parecen muy adecuadas para que el médico evalúe al paciente con TDAH por muchas razones no relacionadas con el riesgo de muerte repentina. Por otra parte, en esta población, la electrocardiografía o la ecocardiografía no serían de rutina ni recomendadas. Como el riesgo de muerte repentina en la población de pacientes tratados farmacológicamente por un TDAH no es mayor que en la población general, no parece estar más indicada la práctica de pruebas cardíacas sistemáticas que en la población general, y la AHA, junto con la AAP, no recomienda el estudio rutinario con ECG de los niños y los adolescentes dados los problemas de sensibilidad y especificidad del ECG como prueba de estudio sistemático general13. El informe de la AHA no aporta un análisis de rentabilidad que justifique el estudio sistemático mediante ECG de los jóvenes que reciban medicamentos para el TDAH ni su evaluación específica por cardiólogos pediátricos. Es importante destacar que, en algunas comunidades, las dificultades para obtener un ECG y una consulta con Cardiología pediátrica pueden constituir barreras adicionales para la asistencia a los pacientes con TDAH.
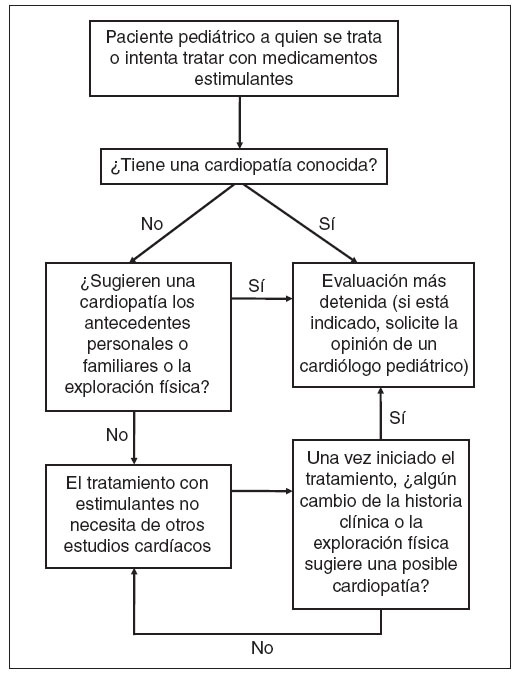
RESUMENAunque la muerte repentina de un niño es una tragedia, no existen estudios ni pruebas clínicas convincentes que demuestren una mayor probabilidad de muerte repentina en los niños que reciben medicamentos para el TDAH respecto a la población general. No se sabe que el estudio sistemático con ECG antes de instaurar los estimulantes tenga un balance adecuado de beneficio, riesgo y rentabilidad para ser utilizado en general como identificación de los factores de riesgo de muerte repentina. Mientras no se pueda responder a estas preguntas no se podrá avalar la recomendación de realizar un ECG rutinario a los niños que reciban medicamentos para el TDAH. La AAP recomienda que los profesionales valoren meticulosamente a todos los niños respecto a las anomalías cardíacas, incluyendo aquellos en los que se considere el tratamiento de un TDAH, mediante la historia clínica y la exploración física. La AAP no recomienda el empleo rutinario del ECG antes de comenzar el tratamiento estimulante en el TDAH. La figura 1 muestra un algoritmo desarrollado por la AAP Section on Cardiology and Cardiac Surgery que pretende ayudar a los profesionales en la evaluación de los niños que reciben medicamentos para tratar el TDAH. La AAP comparte la preocupación de la AHA para la mejora del diagnóstico de alteraciones cardíacas, silentes pero clínicamente importantes, en los niños y los adolescentes, y apremia a realizar más investigaciones sobre métodos eficaces para detectar estas alteraciones y disminuir la incidencia de la muerte cardíaca repentina.
RECOMENDACIONESFig. 1. Valoración cardíaca de los niños y los adolescentes que reciben o se pretenden tratar con medicamentos estimulantes.
AGRADECIMIENTOSOfrecemos las listas completas del Black Box Working Group y la Section on Cardiology and Cardiovascular Surgery a quien lo solicite (correo electrónico: lpaul@aap.org). Los autores dan las gracias a Laurence Lee Greenhill, MD, Robert H. Beekman III, MD, Thomas S. Klitzner, MD, PhD, y Charles J. Homer, MD, MPH, por sus contribuciones.
LECTURAS ADICIONALESAmerican Heart Association. American Academy of Pediatrics/ American Heart Association clarification of statement on cardiovascular evaluation and monitoring of children and adolescents with heart disease receiving medication for ADHD [resumen de prensa; consultado 28/5/2008]. Disponible en: http://americanheart.mediaroom.com/ index.php?s_43&item_422.
American Heart Association. Correction: cardiovascular monitoring of children and adolescents with heart disease receiving stimulant drugs – a scientific statement from the American Heart Association Council on Cardiovascular Disease in the Young Congenital Cardiac Defects Committee and the Council on Cardiovascular Nursing [consultado 28/5/ 2008]. Disponible en: http://circ.ahajournals.org/cgi/data/ CIRCULATIONAHA.107.189473/DC1/1
Nissen SE. ADHD drugs and cardiovascular risk. N Engl J Med. 2006;354(14):1445-8.
Biederman J, Spencer TJ, Wilens TE, Prince JB, Faraone SV. Treatment of ADHD with stimulant medications: response to Nissen perspective in the New England Journal of Medicine. J Am Acad Child Adolesc Psychiatry. 2006;45(10): 1147-50.