Las preocupaciones de los padres y los niños sobre la salud mental no suelen abordarse durante las visitas de atención primaria pediátrica1,2. Varios factores impiden la comunicación sobre la salud mental, como las limitaciones de tiempo3-7, la inadecuada formación en salud mental8, y la falta de confianza en las capacidades de tratamiento en salud mental9. Además, los profesionales de atención primaria (PAP) pediátrica con menor acceso a los especialistas en salud mental pueden no identificar o tratar los problemas mentales10. Los pacientes pueden ser reacios a consultar sobre la salud mental por temor a ser estigmatizados, lo que podría ser especialmente problemático en las poblaciones de minorías raciales y étnicas11-13, y pueden utilizar una terminología poco habitual para describir las alteraciones de la salud mental14-16.
Las barreras a la comunicación sobre la salud mental pueden influir en la percepción de los padres de recibir servicios de salud mental del PAP. Las percepciones de los padres de los servicios de salud mental ofrecidos en atención primaria son importantes porque los padres que encuentran apoyo del PAP en respuesta a sus preocupaciones están más satisfechos con la asistencia17-22, lo que puede mejorar el cumplimiento23,24 y los resultados25 del tratamiento. Además, los problemas de salud mental de los niños se identifican a menudo como consecuencia de las interacciones entre los padres y el PAP26.
Cuando los problemas de salud mental reciben atención durante las visitas de asistencia primaria los PAP informan a menudo de ofrecer asesoramiento sobre la salud mental27. Sin embargo, no está claro qué servicios específicos constituyen el asesoramiento y si los padres los perciben como un tratamiento de salud mental28,29. La mala concordancia entre las percepciones de asesoramiento del PAP y de los padres puede reflejar un tratamiento que no cubre las expectativas de los padres o no les alerta de un problema de salud mental. La investigación anterior indicó que la concordancia entre los informes de servicios del médico y del paciente es mejor en los procedimientos visibles, como la medición de las constantes vitales, que en los menos visibles, como la explicación del diagnóstico y del pronóstico30. La concordancia en las percepciones del asesoramiento sobre la salud mental puede ser particularmente escasa.
El error del recuerdo y la inexactitud de las historias clínicas son posibles fuentes de discordancia en los informes de los servicios31. Otra posible explicación, que se basa en el modelo integrador de la comunicación entre el médico y el paciente descrito por Perloff et al32, propone que la discordancia puede provenir de la mala comunicación durante la visita, que está influida por las expectativas de asistencia del PAP y del paciente. Es decir, las creencias, las actitudes, la cultura, el lenguaje y las experiencias previas del paciente con el sistema de asistencia sanitaria conforman sus expectativas de asistencia e influyen sobre la información que ofrece el paciente y sobre la forma en que se percibe la información. Además, las creencias, las actitudes del PAP, su formación, sus relaciones con otros recursos y sus percepciones del paciente influyen sobre las expectativas del PAP respecto a los servicios que se suministran y la información que se ofrece. El paciente puede desarrollar respuestas afectivas (confianza y satisfacción con el profesional) y del comportamiento (empleo de capacidades de autotratamiento y cumplimiento del tratamiento) al problema sanitario cuando el PAP y el paciente tienen las mismas percepciones de la enfermedad y de la información que se ha intercambiado durante la visita. En apoyo a este modelo disponemos de pruebas de que las expectativas incongruentes de los médicos y los pacientes contribuyen a la mala comunicación33. Este modelo es especialmente aplicable para comprender las percepciones del asesoramiento de la salud mental, porque los padres suelen esperar servicios útiles de salud mental34, y la mayoría de los PAP cree que el tratamiento de los problemas de salud mental forma parte de su trabajo3.
Esta investigación examinó la concordancia de las percepciones de los PAP y los padres de la administración de asesoramiento sobre salud mental durante la visita pediátrica. Examinamos si los factores que describieron la visita, el niño, los padres y el PAP se asociaron con la concordancia de las percepciones del asesoramiento, según el modelo conceptual descrito por Perloff et al32 y lo que se sabe de los factores contextuales que influyen en la identificación y el tratamiento de los problemas de la salud mental del niño26. Nuestra hipótesis fue que la concordancia sería peor cuando el niño pertenecía a una minoría racial o étnica y cuando el PAP informó de menor acceso a los especialistas de la salud mental, de menor confianza en las capacidades de tratamiento de la salud mental, o una mayor carga asociada con el tratamiento de los problemas de la salud mental.
MÉTODOSProcedimientoSe trata de un análisis transversal de los datos recogidos para evaluar un ensayo aleatorio y agrupado de formación que trató de mejorar la capacidad de los PAP para determinar las preocupaciones de los pacientes sobre la salud mental, encontrar formas aceptables de tratamiento en la salud mental y aumentar las expectativas positivas de los pacientes sobre el tratamiento de salud mental35. La mitad de los PAP fue asignada aleatoriamente a recibir la intervención, que consistió en 3 sesiones de formación seguidas de estudio y práctica con pacientes simulados. Los PAP de control recibieron un manual de formación y un respaldo no estructurado sobre entrevistas normalizadas a pacientes. Los pacientes desconocían si su PAP había recibido la formación.
Los centros eran representativos de las especialidades, las aseguradoras y las consultas que ofrecen atención primaria pediátrica en Estados Unidos y estuvieron relacionados con las variaciones geográficas de los problemas de salud mental infantil36,37. Resultaron elegidos 16 centros de Baltimore, Maryland, Washington, DC, y del estado de Nueva York; de los que participaron 13. Tres centros no participaron por cambios de personal o por restricciones de tiempo.
Los centros rurales de Nueva York (N[r] = 7) incluyeron consultas exclusivamente pediátricas, hospitalarias y de numerosas especialidades. Los centros de Baltimore (N = 4) correspondieron a consultas comunitarias, una consulta privada de grupo y una consulta familiar hospitalaria. Los centros de Washington, DC, (N = 2), fueron una consulta privada y un centro de servicios que atendía principalmente a familias hispanoamericanas. Ninguna de las consultas disponía de colaboración con psiquiatras o psicólogos, y todas atendían a poblaciones (lactantes hasta 18 años de edad) con una cobertura de seguro mixta. Participó el 83% (N = 54) de los PAP de los centros.
La captación de las familias de la región correspondiente se realizó de forma secuencial entre diciembre de 2002 y agosto de 2005. Los entrevistadores abordaron sistemáticamente a todas las familias en la sala de espera. Las familias fueron elegibles si el niño con la visita programada tenía de 5 a 16 años de edad, iba a ser visitado por un PAP participante e informaba de dolor µ4 en una escala de 1 a 10 (1 = sin dolor). No se seleccionó a las familias por la razón de la visita, si el niño tenía o no un problema de salud mental o si el niño había recibido o no servicios de salud mental. Si en la familia había > 1 niño elegible, se seleccionó un niño al azar. Los padres/cuidadores (en lo sucesivo denominados los padres) y los niños de 11 a 16 años de edad otorgaron el consentimiento por escrito; los niños de 5 a 10 años de edad dieron su asentimiento. Los padres cumplimentaron las medidas en la sala de espera después de la visita y fueron compensados con 15 dólares. Cuando fue oportuno se utilizó un instrumento en español. El Johns Hopkins University Bloomberg School of Public Health Committee on Human Research y los comités de Ética de los centros aprobaron los procedimientos.
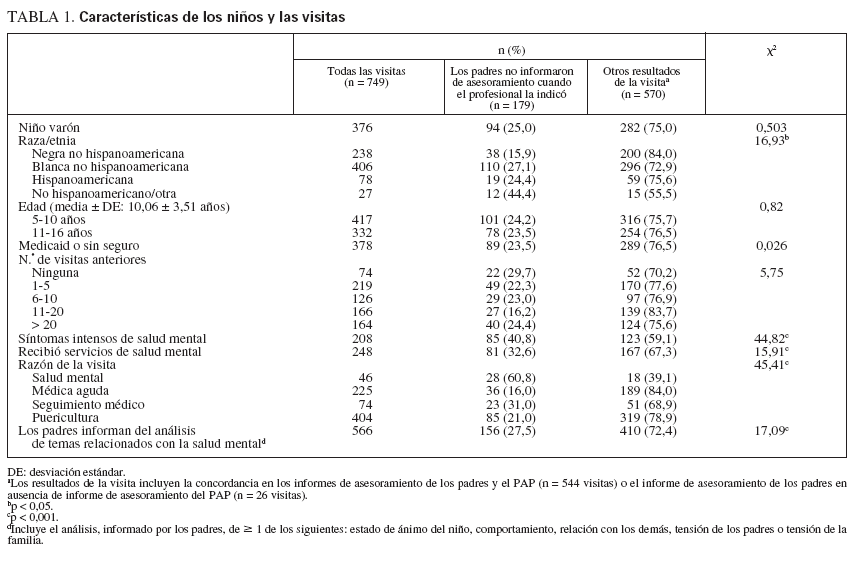
ParticipantesLos entrevistadores seleccionaron a 871 familias; el 4,9% rehusó o resultó no ser elegible, lo que produjo una muestra de 828 (95,1% de los seleccionados). El 9% (n = 79) fue excluido por la falta del informe del PAP o de los padres sobre el asesoramiento, lo que dejó una muestra final de 749 (tabla 1). Los padres informaron de las características demográficas del niño y de la razón de la visita; los jóvenes excluidos de la muestra final no difirieron de los demás respecto a estas características (resultados no ofrecidos). La madre acompañó al 92,7% de los niños. Se combinaron los niños hispanoamericanos de cualquier raza y los no hispanoamericanos de la categoría de “otra” raza porque la muestra de no hispanoamericanos de otra raza fue demasiado pequeña para obtener inferencias válidas. Los niños de raza negra y los hispanoamericanos/de otra raza con seguro privado (n = 96; 28,1%) fueron menos que los niños de raza blanca (n = 274; 67,3%; µ25 = 114,7, p µ0,001). Por lo demás no hubo diferencias raciales/étnicas estadísticamente significativas en las características citadas en la tabla 1.
TABLA 1. Características de los niños y las visitas
MedidasInformes de asesoramiento de los padres y el PAPEl resultado de este análisis fue la concordancia en un punto dicotómico en el que los padres respondieron haber recibido asesoramiento del PAP sobre preocupaciones relacionadas con la salud mental y un solo punto dicotómico en el que el PAP dijo haber ofrecido asesoramiento sobre preocupaciones relacionadas con la salud mental. Inmediatamente después de la visita, los padres respondieron sí o no a la pregunta de si el PAP les había asesorado sobre preocupaciones relacionadas con “el estado de ánimo de su hijo, el comportamiento de su hijo, la relación de su hijo con los demás, alguna preocupación o tensión suya, o alguna preocupación o tensión en su familia”. Inmediatamente después de la visita, el PAP respondió sí o no a la pregunta de si había asesorado por un “problema psicosocial nuevo, sostenido o recurrente”, que fue definido por el PAP como “cualquier trastorno mental o síntoma psicológico que, a su juicio, merezca atención o intervención clínica”. No se preguntó a los PAP si habían asesorado por alteraciones médicas.
Salud mental infantilLos padres informaron sobre las emociones del niño, su comportamiento, la falta de atención/hiperactividad, los problemas con los compañeros y el comportamiento prosocial utilizando el Strengths and Difficulties Questionnaire de 33 puntos, que se ha utilizado para detectar sistemáticamente los problemas de salud mental en distintas poblaciones comunitarias y clínicas38. Los síntomas se suman para generar la puntuación total de dificultades (límites: 0-40); las puntuaciones de µ16 identifican al 9% de la población con el mayor número de síntomas39. Los padres informaron del empleo de servicios de salud mental infantil (asesoría, psicólogo, psiquiatra, servicio religioso, trabajador social, hospitalización o servicio de urgencia) durante los 6 meses precedentes40.
Actitudes de los padres respecto a los servicios de salud mentalLos padres respondieron a 3 preguntas para informar de si el PAP debiera tratar los problemas de salud mental y si permitirían al niño tomar medicamentos o visitar al terapeuta por un problema de salud mental si el PAP les recomendase un tratamiento41. Las opciones de respuesta fueron de 1 a 5 en una escala de Likert. Las mayores puntuaciones indicaron una mayor predisposición a aceptar el tratamiento del PAP. Las preguntas no se elaboraron para constituir una escala. Además de la razón de la visita, estas preguntas nos permitieron examinar de forma indirecta las expectativas de asistencia de los padres.
Características de la visitaLos padres respondieron si el niño estuvo solo durante algún momento de la visita y si ésta incluyó el análisis del estado de ánimo del niño, su comportamiento, su relación con los demás o las tensiones con los padres o la familia.
Características del PAPLos PAP cumplimentaron las medidas siguientes 2 semanas antes de su asignación aleatoria y 6 semanas después de la inclusión de las familias. La Physician Belief Scale (PBS), de 14 puntos, midió las actitudes (subescala de creencias y sensaciones; las puntuaciones oscilaron de 8 a 40) y la carga asociada con el tratamiento de los problemas de salud mental42 (subescala de carga; las puntuaciones oscilaron de 6 a 30). Las mayores puntuaciones indicaron actitudes más negativas y una mayor carga, respectivamente. Ambas subescalas demostraron fiabilidad y validez de construcción43.
La Provider Confidence Scale (PCS), de 11 puntos, midió la confianza en el asesoramiento a los padres con problemas emocionales, los problemas de consumo de drogas, o la presencia de un padre abusador o de un niño o adolescente con problemas emocionales, problemas de comportamiento, hiperactividad/fal-ta de atención, o problemas con los amigos5. Las opciones de respuesta oscilaron de 1 a 5 en la escala de Likert. Las puntuaciones oscilaron de 11 a 55 (las mayores puntuaciones indicaron una mayor confianza).
Las Ease of Consultation Scale (ECS), de 8 puntos, midió si el PAP pudo consultar fácilmente con especialistas de salud mental (trabajadores sociales, psicólogos, psiquiatras, especialistas en educación, servicios de estudio cognitivo, asesoramiento familiar/de pareja, formación de padres y consejo de defensa/escolarización). Las opciones de respuesta oscilaron de 1 a 5 en una escala de Likert. Las puntuaciones oscilaron de 8 a 405 (las mayores puntuaciones indicaron una mayor accesibilidad). Las PBS, PCS y ECS demostraron consistencia interna en nuestra muestra5.
Análisis de los datosEl análisis comparó la concordancia entre los informes dicotómicos de los padres y el PAP sobre el asesoramiento en salud mental en cada visita. Para comparar los puntos en que los padres indicaron haber recibido asesoramiento con la respuesta del PAP de haberlo ofrecido se utilizaron las proporciones, µy µ2.
Las escalas para medir las características del PAP fueron sometidas a transformación z y centradas para permitir las comparaciones. Se utilizaron las pruebas t bilaterales de muestras no apareadas para examinar la relación entre las características demográficas de los padres y del PAP y las actitudes de los padres sobre la recepción de servicios de salud mental en atención primaria.
Se utilizó la regresión logística gradual de efectos aleatorios, que explicó la agrupación de los niños con el PAP para calcular las probabilidades de que los padres no informasen haber recibido asesoramiento cuando el PAP informó haberlo realizado44. Se utilizó el identificador del PAP como variable de agrupamiento en la regresión de efectos aleatorios, para explicar la falta de independencia de los resultados atribuibles a la agrupación de niños con el PAP y para tener en cuenta las posibles características no medidas del PAP que pudieran estar relacionadas con el resultado. Los pacientes estuvieron irregularmente distribuidos entre los PAP. Cada PAP tuvo una media de 13,5 observaciones de pacientes, y ningún PAP tuvo < 10 observaciones. Las variables independientes se introdujeron en el orden indicado más adelante y se retuvieron en el modelo de forma independiente a su significación estadística. El análisis tuvo en cuenta si el PAP había sido asignado aleatoriamente a recibir la intervención formativa, que no estuvo relacionada con la concordancia de los informes de asesoramiento. Se realizaron análisis de sensibilidad para examinar los resultados cuando el PAP y el progenitor eran del mismo sexo, al analizar exclusivamente al grupo de padres que solicitaban servicios de salud mental y al excluir a los siguientes niños: no hispanoamericanos/de otra raza, niños que habían utilizado servicios de salud mental y niños que estuvieron a solas con el PAP durante algún momento de la visita. Los análisis no estuvieron diseñados para evaluar si el informe del PAP o de los padres era “correcto”. Los análisis se realizaron mediante Stata 9.1 (College Station, TX).
RESULTADOSSíntomas y empleo de servicios de salud mental infantilEl 27% de los niños mostró síntomas de salud mental en la zona alta y el 33,1% había recibido servicios de salud mental en los 6 meses anteriores (tabla 1).
Actitudes de los padres acerca de los servicios de salud mentalLos padres creían que el tratamiento de los problemas de salud mental forma parte del trabajo del PAP (puntuación media ± DE: 3,59 ± 1,15), y muchos estaban dispuestos a permitir que su hijo recibiera medicamentos para la salud mental (puntuación: 3,41 ± 1,42) o que visitara a un terapeuta (puntuación: 3,75 ± 1,29) si el PAP recomendase el tratamiento41. Los padres de raza negra informaron de menor predisposición a que su hijo tomase medicamentos (F2,749 = 17,27; P < 0,001), comparado con los padres hispanoamericanos y los de raza blanca. Los padres hispanoamericanos informaron de mayor predisposición a permitir que su hijo recibiera asesoría (F2,749 = 13,17; P < 0,001) y medicamentos 2,749 = 17,27; P < 0,001), comparado con los padres no hispanoamericanos. El resto de las características del niño y del PAP no estuvo relacionado con las actitudes de los padres41 (resultados no ofrecidos).
Características del PAPLos PAP tuvieron actitudes positivas acerca del tratamiento de salud mental, pero muchos informaron de la carga asociada con realizarlo (tabla 2). Los PAP fueron clasificados como afectados por una carga elevada, media o baja, como en una investigación anterior5. Los PAP informaron de una amplia gama de confianza en las capacidades de tratamiento de salud mental (PCS) y en el acceso a los especialistas en salud mental (ECS) (tabla 2). Los PAP rurales informaron de mayor dificultad en el acceso a los especialistas de salud mental que los PAP urbanos (t53 = 4,63; P < 0,001). Por otra parte, las puntuaciones en PBS, PCS y ECS no estuvieron relacionadas con las diferencias geográficas ni con las demás características del PAP citadas en la tabla 2 (resultados no ofrecidos).
TABLA 2. Características del PAP (n = 54)
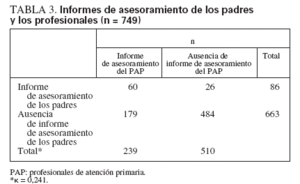
Informes de asesoramiento de los padres y el PAPLos PAP informaron de haber ofrecido asesoramiento en 239 visitas. Los padres informaron de haber recibido asesoramiento en 86 visitas (tabla 3). Cuando el PAP no informó de haber realizado asesoramiento, fueron menos los padres (n = 26) que informaron de haber recibido asesoramiento. Por el contrario, los padres no informaron de haber recibido asesoramiento en el 74,8% de las visitas en las que el PAP informó haberlo realizado (n = 179). En el 87,1% de las visitas en que el PAP informó haber realizado el asesoramiento pero los padres no informaron haberlo recibido los padres indicaron que se había analizado µ1 tema de salud mental. Es decir, muchos padres indicaron el análisis de µ1 tema de salud mental, pero pocos percibieron este análisis como un asesoramiento. El patrón de concordancia no cambió al repetir la tabulación cruzada que se presenta en la tabla 3 en muestras estratificadas de niños que habían recibido o no servicios de salud mental para examinar si estos 2 grupos de padres difirieron en sus percepciones de asesoramiento (resultados no ofrecidos).
TABLA 3. Informes de asesoramiento de los padres y los profesionales (n = 749)
Cuando el PAP informó haber ofrecido asesoramiento, los padres tuvieron menos probabilidades de informar haberlo recibido si el PAP estuvo más atareado (el 13,2% de los padres no informó de recibir el asesoramiento que realizó el PAP cuando su carga era escasa, comparado con el 25,1% cuando la carga del PAP era elevada; µ25 = 4,67; P < 0,03) o tuvo mayor dificultad para consultar con especialistas en salud mental (ECS dividida en la media, 29,4% frente a 17,8%; µ27 = 13,97; P µ0,001). El resto de las características del PAP enumeradas en la tabla 2 no se asoció con el resultado.
La probabilidad de que los padres no informasen de haber recibido asesoramiento cuando el PAP informó haberlo realizado fueron significativamente mayores cuando los padres indicaron que la visita se debía a “salud mental”, cuando señalaron algún análisis de salud mental y cuando los niños tenían gran cantidad de síntomas de salud mental, eran hispanoamericanos/de otra raza o visitaban a un PAP que informó de mayor sobrecarga asociada con el tratamiento de problemas de salud mental o mayor dificultad para consultar con especialistas de salud mental (tabla 4). Los resultados no cambiaron apreciablemente al igualar por sexo al PAP y al progenitor, al excluir a los niños que estuvieron a solas con el PAP en algún momento de la visita (n = 52), al excluir a los niños que habían recibido servicios de salud mental o al omitir a las variables estadísticamente no significativas (resultados no ofrecidos). La participación del PAP en la formación no estuvo relacionada con el resultado (tabla 4).
TABLA 4. Probabilidades de que los padres no informen de asesoramiento cuando el PAP afirma haberlo realizado
Se realizaron análisis de sensibilidad para examinar si los factores estadísticamente significativos enumerados en la tabla 4 se asociaron con el informe del PAP de asesoramiento en salud mental en ausencia de informe de los padres de asesoramiento, sólo en los padres que solicitaron ayuda por un problema de salud mental (n = 46). De forma similar a los hallazgos de la tabla 4, en este subgrupo de visitas los padres tuvieron menos probabilidades de no informar asesoramiento cuando lo había indicado el PAP si el PAP tuvo mayor acceso a los especialistas de salud mental (razón de posibilidades, odds ratio, [OR]: 0,875; intervalo de confianza [IC] del 95%: 0,74-1,0; P = 0,103), pero los demás factores no se asociaron de forma estadísticamente significativa con el resultado. Aunque esta muestra no tuvo la potencia suficiente, este hallazgo puede sugerir que los factores relacionados con el PAP influyeron sobre la percepción de la asistencia por los padres, incluso entre los que pidieron ayuda por un problema de salud mental.
También se realizaron análisis de sensibilidad para examinar qué factores se asociaron con la discordancia de los informes de asesoramiento del PAP y los informes de los padres de asesoramiento o análisis de la salud mental (es decir, si hubo algún contenido de salud mental durante la visita). Los padres y el PAP discordaron en el 49,9% de las visitas respecto al contenido de salud mental (informe del PAP de asesoramiento frente a informe de los padres de asesoramiento o de análisis de la salud mental). De forma similar a los resultados presentados en la tabla 4, las probabilidades de discordancia respecto a este resultado fueron mayores cuando los padres pedían ayuda por un problema de salud mental (OR: 2,76; IC 95%: 1,19-6,42; P = 0,009) y cuando el niño tuvo mayor número de síntomas de salud mental (OR: 1,05; IC 95%: 1,01-1,10; P = 0,003). Las probabilidades de discordancia respecto a este resultado fueron menores cuando el PAP informó de un acceso más fácil a los especialistas en salud mental (OR: 0,747; IC 95%: 0,606-0,922; P = 0,006). Las covariantes de carga del PAP y raza y etnia del niño mostraron una tendencia a la asociación en la misma dirección que los resultados presentados en la tabla 4, pero los hallazgos no alcanzaron la significación estadística. No hubo otras variables asociadas con este resultado. Estos hallazgos pueden indicar que las diferencias de las percepciones del asesoramiento no fueron atribuibles únicamente a las diferencias de la definición de la palabra “asesoramiento” entre el PAP y los padres. Además, que todos los padres que informaron haber recibido asesoramiento, menos 1, indicasen también el análisis de la salud mental apunta a que los PAP y los padres probablemente compartieron la definición de asesoramiento.
ANÁLISISLos padres no informaron haber recibido asesoramiento sobre la salud mental durante la mayoría de las visitas en las que el PAP informó de haberlo ofrecido. El informe de asesoramiento del PAP en ausencia del de los padres fue más frecuente cuando los padres solicitaban ayuda por un problema de salud mental, cuando la visita incluyó el análisis de la salud mental y cuando el niño presentó mayor número de síntomas de salud mental, era hispanoamericano o de otra raza o visitó a un PAP que informó de mayor sobrecarga al tratar los problemas de salud mental o menos acceso a los especialistas en salud mental.
Aunque el 75,5% de los padres informó haber analizado µ1 tema de salud mental durante la visita, sólo el 15,0% de los padres percibió este análisis como asesoramiento en salud mental. Este hallazgo puede indicar que los PAP poseen las capacidades básicas para preguntar sobre la salud mental, pero no brindan a los padres un servicio percibido como asesoramiento en salud mental, incluso cuando el PAP informa de realizarlo. Si fuera una inferencia válida a partir de los datos, los padres podrían finalizar la visita, o bien sin saber que el PAP identificó un problema de salud mental, o bien con la sensación de que el PAP no ha abordado el problema.
Es preocupante que muchos padres que piden ayuda por un problema de salud mental no informan de recibir asesoramiento cuando el PAP afirma haberlo realizado. Aunque no sabemos qué tratamiento concreto solicitaban estos padres, una interpretación de este hallazgo, compatible con el modelo descrito por Perloff et al32, es que estos padres podrían haber tenido mayores expectativas de recibir ayuda por problemas de salud mental pero no percibieron la respuesta del PAP a sus preocupaciones como asesoramiento.
En línea con la investigación anterior, el PAP podría haber sido alentado a abordar todas las preocupaciones de los padres y a ofrecer un tratamiento que fuera percibido como asesoramiento cuando los niños presentaron mayor número de síntomas de salud mental45 o cuando el PAP tenía mayor sobrecarga5 o tuvo menos acceso a los especialistas en salud mental10. Este hallazgo indica que los PAP pueden necesitar capacidades para comunicarse de forma eficiente y eficaz con las familias acerca de la salud mental al enfrentarse con peticiones exigentes y con menos recursos35,46. Estas capacidades deberían ayudar a los PAP a superar las barreras lingüísticas y culturales, a aclarar qué es lo que esperan conseguir de la visita los padres y el niño y a investigar si se han cumplido sus expectativas47-49.
Los hallazgos subrayan el valor de recoger datos de varias fuentes de información. La relación entre la discordancia de los informes de los padres y los PAP y los factores que se han demostrado relacionados con la identificación y el tratamiento de los problemas de salud mental de los niños en atención primaria indica que la discordancia puede no ser atribuible únicamente a las distintas definiciones de asesoramiento. Además, los resultados de los análisis de sensibilidad, las palabras de las preguntas utilizadas para recoger los datos del resultado y el que casi todos los padres que informaron de asesoramiento también indicaron el análisis de la salud mental señalan que los padres y los PAP probablemente comparten una definición común de la palabra asesoramiento. No obstante, esta investigación constituye un punto de partida para el futuro trabajo de investigación del contenido y las percepciones del asesoramiento en salud mental ofrecido en atención primaria. La investigación cualitativa con los PAP, los padres y los niños puede responder perfectamente sobre lo que cada uno percibe como asesoramiento y cuáles son los servicios específicos que constituyen el asesoramiento.
Que sepamos, es la primera investigación para identificar posibles fuentes de discordancia entre los informes de asesoramiento en salud mental de los padres y los PAP. Los resultados se tomaron inmediatamente después de la visita para obtener un recuerdo exacto. Los análisis tuvieron en cuenta el agrupamiento de los niños con el mismo PAP y varios posibles factores de confusión, como las actitudes de los padres ante la recepción de ayuda por problemas de salud mental.
Esta investigación plantea varias preguntas acerca de la naturaleza del asesoramiento sobre salud mental en atención primaria. Aun cuando no pudimos medir directamente el error de recuerdo o las diferencias de las definiciones de asesoramiento, lo que podría explicar parte de la discordancia, nuestros métodos de recogida de datos y los análisis de sensibilidad mejoraron estas posibles amenazas a la validez.
Casi la mitad de los PAP recibió una formación que no estuvo asociada con el resultado, pero podría haber aumentado los informes globales de asesoramiento. La formación ejerció un impacto positivo sobre el malestar emocional de los padres y el funcionamiento en salud mental de los niños pertenecientes a minorías 6 meses después de su visita a un PAP formado. La formación pudiera no estar asociada con la concordancia en el asesoramiento porque su medición fue demasiado poco precisa para captar las diferencias atribuibles a la intervención. La potencia para detectar las correlaciones clínicas fue insuficiente, pero el modelo de regresión tuvo en cuenta el agrupamiento de niños con un PAP.
Esta investigación no pudo estudiar todas las vías del modelo conceptual descrito por Perloff et al32, porque no pudimos medir directamente las expectativas de asistencia o todos los factores del contexto que influyen sobre la calidad de la comunicación entre el médico y el paciente. Este análisis intentó proponer nuevas vías a la investigación para estudiar exhaustivamente este modelo en la atención primaria pediátrica.
Los padres no informaron haber recibido asesoramiento sobre la salud mental en la mayor parte de las visitas en las que el PAP indicó haberlo realizado. Es necesario investigar para comprender la naturaleza del asesoramiento en salud mental ofrecido en atención primaria, qué servicios de asesoramiento sobre la salud mental esperan recibir los padres del PAP y si los servicios ofrecidos cubren las necesidades de las familias.
AGRADECIMIENTOSLa beca RO1MH62469 del National Institute of Mental Health financió la recogida inicial de datos. La beca F31MH75531 del National Institute of Mental Health financió el trabajo del Dr. Brown.
Damos las gracias a las familias, los profesionales y los miembros del personal de las consultas participantes. Agradecemos a Ben L. Cook la revisión de las versiones anteriores de este manuscrito. El equipo de recogida de datos estuvo compuesto por Carmen Ivette Diaz, Mark Celio, O’Neil Costley, Anne Gadomski, Xianghua Luo, Lucia Martinez, Nancy Tallman, Alexandra Suchman, Mei-Chen Wang, Nancy Weissflog y Ciara Zachary.
Correspondencia: Jonathan D. Brown, PhD, MHS, Mathematica Policy Research, 600 Maryland Ave SW, Suite 550, Washington, DC 20024-2512, Estados Unidos.
Correo electrónico: jbrown@mathematica-mpr.com