Objetivo: Entre las posibles complicaciones que pueden surgir tras una cirugía ortognática, se ha descrito la reabsorción condilar, en la que los cóndilos se reabsorben parcial o totalmente, provocando una disminución de la altura condilar y una alteración de la morfología maxilofacial y de la oclusión. El objetivo de este trabajo es esclarecer cuáles son los factores de riesgo, el diagnóstico y los tratamientos utilizados, así como diseñar un protocolo de prevención de la reabsorción condilar poscirugía ortognática (RCPO).
Material y métodos: Se han identificado y revisado los estudios publicados entre 1990 y 2011 relacionados con la RCPO en las siguientes bases de datos: PubMed, MedLine, EMBASE, TESEO y Cochrane. Las palabras clave utilizadas han sido: orthognathic surgery, condylar resorption, condylar atrophy, dysfunctional remodelling y condylysis. También se ha hecho una búsqueda en estos artículos para identificar otros posibles estudios.
Resultados: Los principales factores de riesgo con los que se asocia la RCPO son: patrón dolicofacial, cóndilos pequeños o inclinados posteriormente, desplazamiento discal, ser mujer, desarreglos hormonales y compresión o alteración del torque condilar posquirúrgico. Los tratamientos propuestos son: estabilizar la posición condilar y disminuir su carga con el uso de férulas interdentales; mejorar la homeostasis fibrocartilaginosa de la articulación temporomandibular mediante farmacoterapia, infiltraciones o artrocentesis y cirugía de la articulación temporomandibular (artroscopia, revascularización condilar, meniscopexia, condilectomía y reconstrucción autógena o aloplástica).
Conclusiones: La RCPO es un proceso complejo y todo él muy controvertido, según se refleja en los numerosos trabajos publicados.
Objective: Condylar resorption has been described as a possible complication of orthognathic surgery. in this condition, condyles are partially or completely reabsorbed, with a consequent shortening of condylar height and an alteration in maxillofacial morphology and occlusion. The aim of this review was to clarify risk factors for condylar resorption, its diagnosis and the treatments used, and to design a protocol for the prevention of post-orthognathic surgery condylar resorption (POCR).
Materials and methods: Studies related to POCR published between 1990 and 2011 were identified and reviewed in the following databases: PubMed, MedLine, EMBASE, TESEO and Cochrane. The key words used were orthognathic surgery, condylar resorption, condylar atrophy, dysfunctional remodeling and condylysis. A manual search was carried out to identify other possible studies.
Results: The main risk factors associated with POCR were dolichofacial growth pattern, small or posteriorly inclined condyles, disk displacement, being female, hormonal disorders, and compression or postsurgical condylar torque. Proposed treatments consisted of stabilizing condylar position and decreasing condylar loading; improving fibrocartilaginous homeostasis with drug therapy, infiltrations or arthrocentesis; and temporomandibular joint surgery (arthroscopy, condylar revascularization, discal reposition, condylectomy and autogenic or alloplastic reconstruction).
Conclusions: POCR is a complex condition and a highly controversial issue, as reflected in the numerous articles published.
Introducción
Las articulaciones temporomandibulares (ATM) están en constante estado de remodelación, que puede ser funcional o disfuncional1. Se considera remodelación funcional cuando existen cambios morfológicos articulares sin alteración de la función o de la oclusión, es decir, la altura de la rama mandibular y la oclusión se mantienen estables y el crecimiento es normal (en caso de que exista). La remodelación disfuncional o reabsorción condilar se produce cuando se excede la capacidad de adaptación y los cambios morfológicos articulares afectan adversamente a la función o a la oclusión.
En la reabsorción condilar, los cóndilos se reducen parcial o totalmente, provocando una disminución de la altura condilar y una alteración de la morfología maxilofacial, de la función y de la oclusión. Existen muchos términos en la literatura que describen este proceso1-6: reabsorción condilar idiopática, reabsorción condilar progresiva7, condilisis, osteoartrosis, atrofia condilar o necrosis avascular.
La reabsorción condilar se ha relacionado, entre otros factores, con la recidiva posquirúrgica de pacientes sometidos a cirugía ortognática4,5,8-13. A esta condición nos referiremos como reabsorción condilar poscirugía ortognática (RCPO).
El propósito de este trabajo es determinar el diagnóstico y los tratamientos utilizados en la RCPO, identificar cuáles son los factores de riesgo y proponer un posible protocolo de prevención de la RCPO. Con esta finalidad, se ha realizado una revisión de la literatura publicada sobre este tema en las dos últimas décadas.
Material y métodos
Se seleccionaron los estudios publicados entre 1990 y 2011 relacionados con la RCPO en las siguientes bases de datos: PubMed, MedLine, EMBASE, TESEO y Cochrane. Las palabras clave utilizadas fueron las siguientes: orthognathic surgery, condylarresorption, progressivecondylarresorption, condylaratrophy, dysfunctionalremodeling y condylysis. También se hizo una búsqueda manual en estos artículos para identificar otros posibles trabajos.
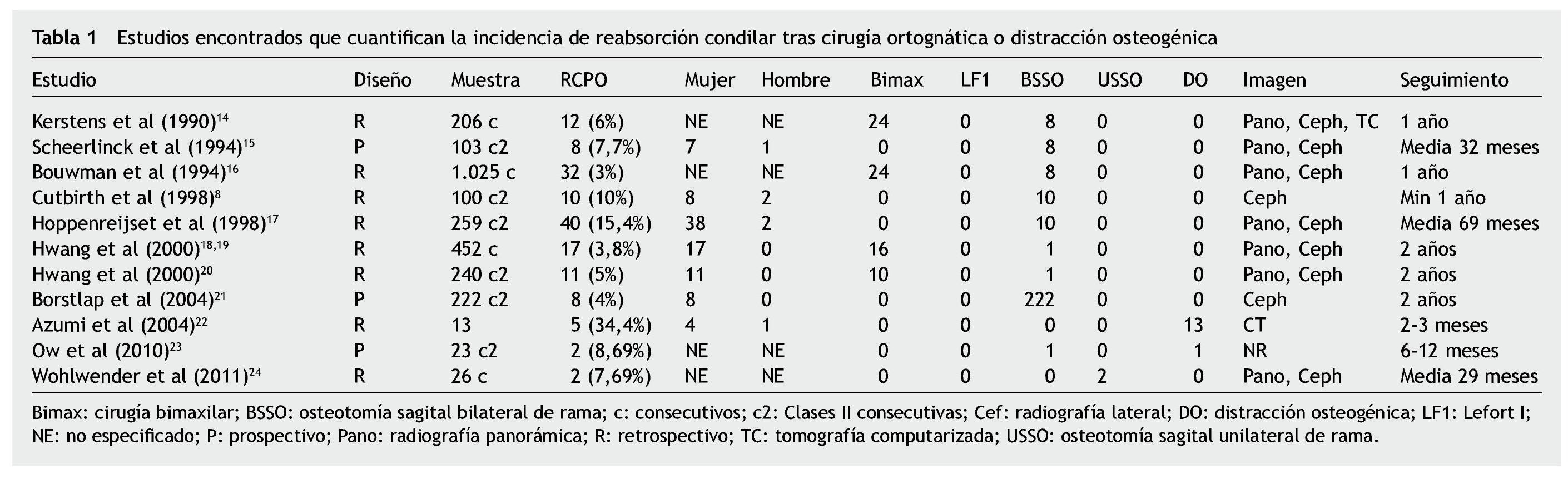
Se llevó a cabo una revisión del material encontrado y se obtuvieron 11 estudios8,14-24 —con descripciones adecuadas de la muestra y de las técnicas quirúrgicas— que, entre otras cosas, cuantificaban la incidencia de reabsorción condilar tras cirugía ortognática o distracción osteogénica (tabla 1).
Además, se realizó una revisión bibliográfica narrativa con estos estudios y con las más de 50 publicaciones encontradas que contenían casos clínicos, series de casos, revisiones y opiniones de autores expertos en la materia.
Resultados y discusión
Diagnóstico de la reabsorción condilar poscirugía ortognática
Evaluación clínica
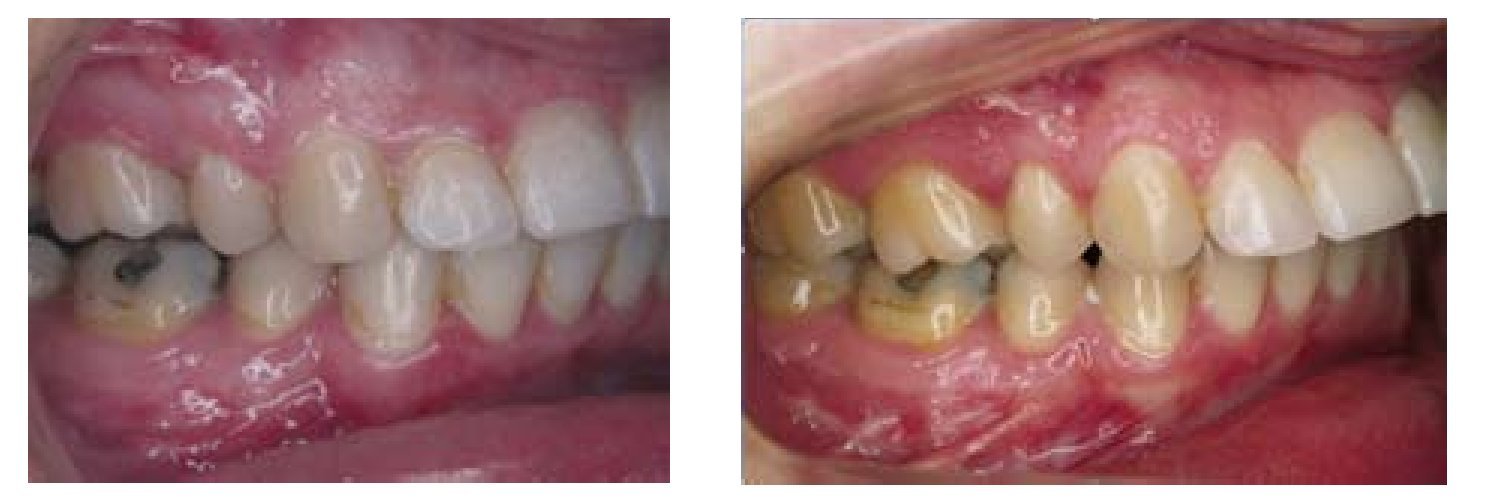
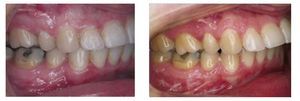
Los pacientes refieren un empeoramiento de la oclusión5, con o sin trastorno temporomandibular (TTM) o dolor (fig. 1).
Figura 1 Vista lateral de la oclusión al final del tratamiento combinado ortodóncico-quirúrgico y 5 años después en una paciente con reabsorción condilar poscirugía ortognática.
Según el estudio de Hwang19, los primeros signos radiográficos pueden aparecer a los 6 meses de la cirugía, mientras que los signos clínicos de recidiva y de TTM pueden aparecer antes. Además, la reabsorción no se limita al primer año posquirúrgico. Arnett11, por su parte, establece que la remodelación condilar puede empezar de 9 a 18 meses después de la cirugía.
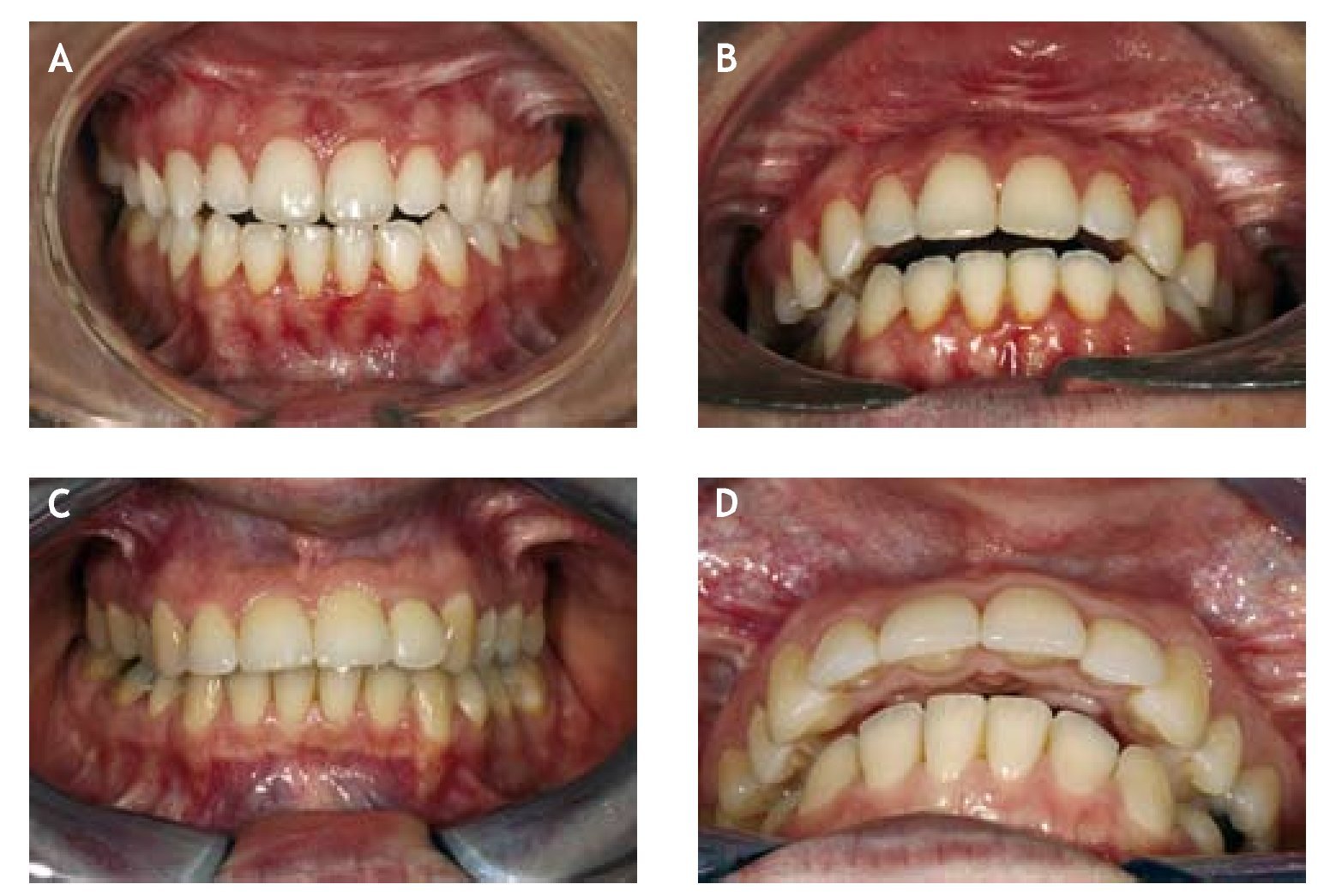
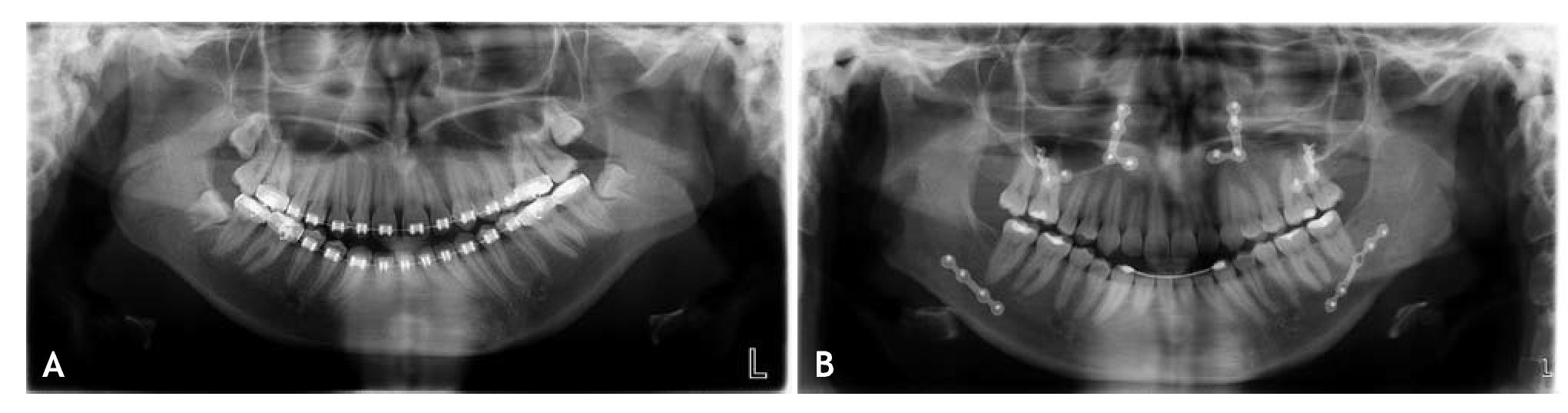
Algunos autores encuentran que es más habitual la reabsorción condilar de forma bilateral4,25, aunque otros determinan que suele ser unilateral7,8 o ambas5,19 (fig. 2).
Figura 2 A, B) Reabsorción condilar poscirugía ortognática con afectación unilateral (articulación temporomandibular izquierda). C, D) Reabsorción condilar poscirugía ortognática con afectación bilateral.
Sobre la existencia de síntomas o signos de TTM posquirúrgicos, las opiniones son contrarias: Wolford5 estima que son menores o pocos, mientras que otros autores7,8,25 encuentran con más frecuencia disfunción articular posquirúrgica en los pacientes estudiados con RCPO.
Otras articulaciones corporales están raramente afectadas, y no existe un test de laboratorio específico para su diagnóstico5.
Hallazgos cefalométricos
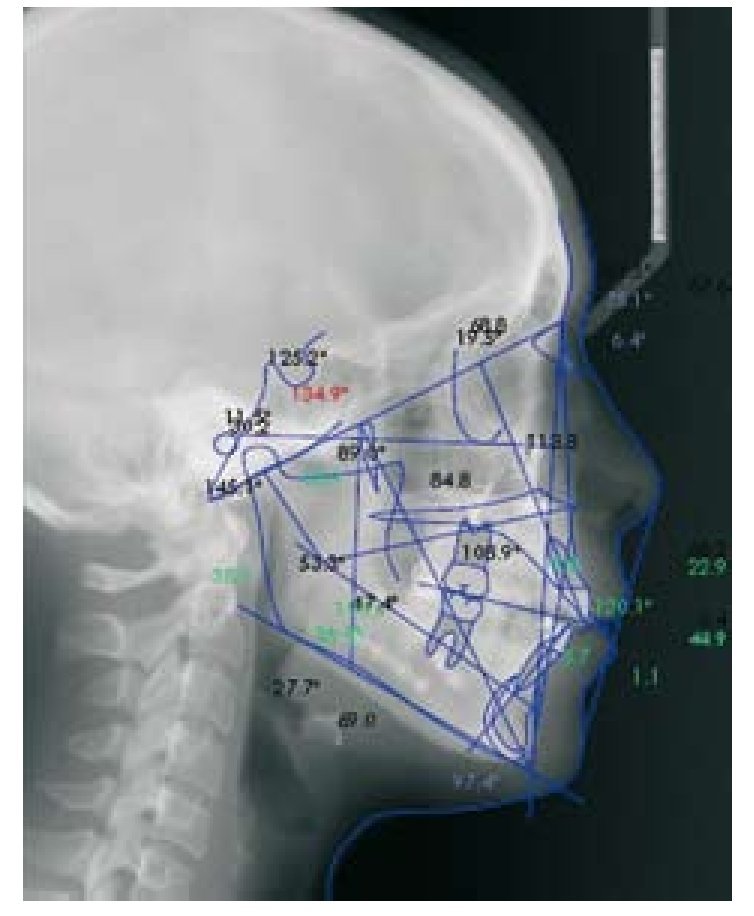
Los pacientes suelen presentar un desarrollo de Clase ii esquelética y dentaria, mordida abierta anterior, un plano oclusal y mandibular inclinado, altura de la rama disminuida, incisivos inferiores proinclinados y la vía aérea orofaríngea disminuida5,25 (fig. 3).
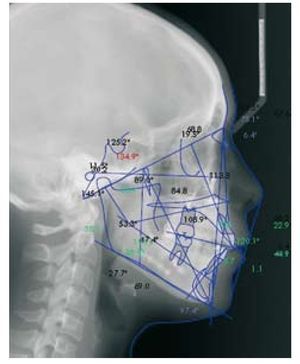
Figura 3 Radiografía lateral de cráneo y trazado cefalométrico de una paciente con reabsorción condilar poscirugía ortognática.
En trazados cefalométricos consecutivos, se observa un desarrollo progresivo de una Clase ii, retrusión del punto B y disminución de la altura de la rama4.
Hallazgos en la radiografía panorámica
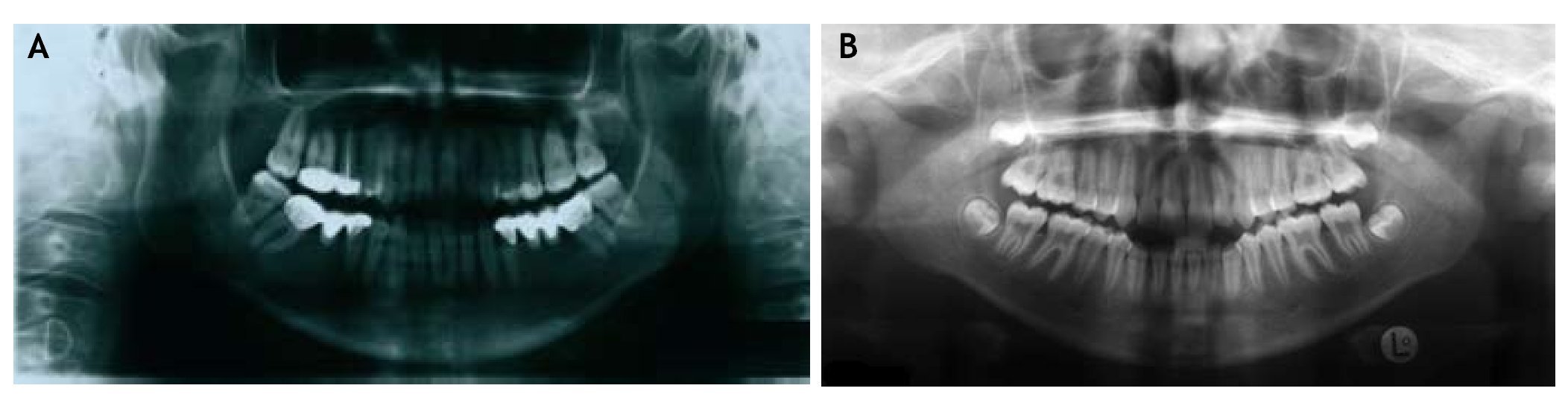
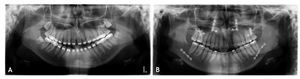
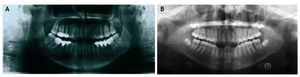
Aunque es discutible como prueba diagnóstica para valorar las ATM, la radiografía panorámica sigue siendo la más habitual en el diagnóstico de nuestros pacientes. Los cambios óseos sólo se aprecian cuando son avanzados, observándose aplanamiento de la cabeza condilar y la presencia de irregularidades en la superficie articular26 (fig. 4).
Figura 4 A) Radiografía panorámica prequirúrgica. B) Después de 6 años de la cirugía.
Hallazgos tomográficos
Los hallazgos tomográficos encontrados por Arnett y Tamborello4 fueron: aumento del espacio intraarticular en máxima intercuspidación, disminución de la distancia vertical de condylion a la escotadura sigmoidea y cambio morfológico condilar de una forma normal a una finger shaped.
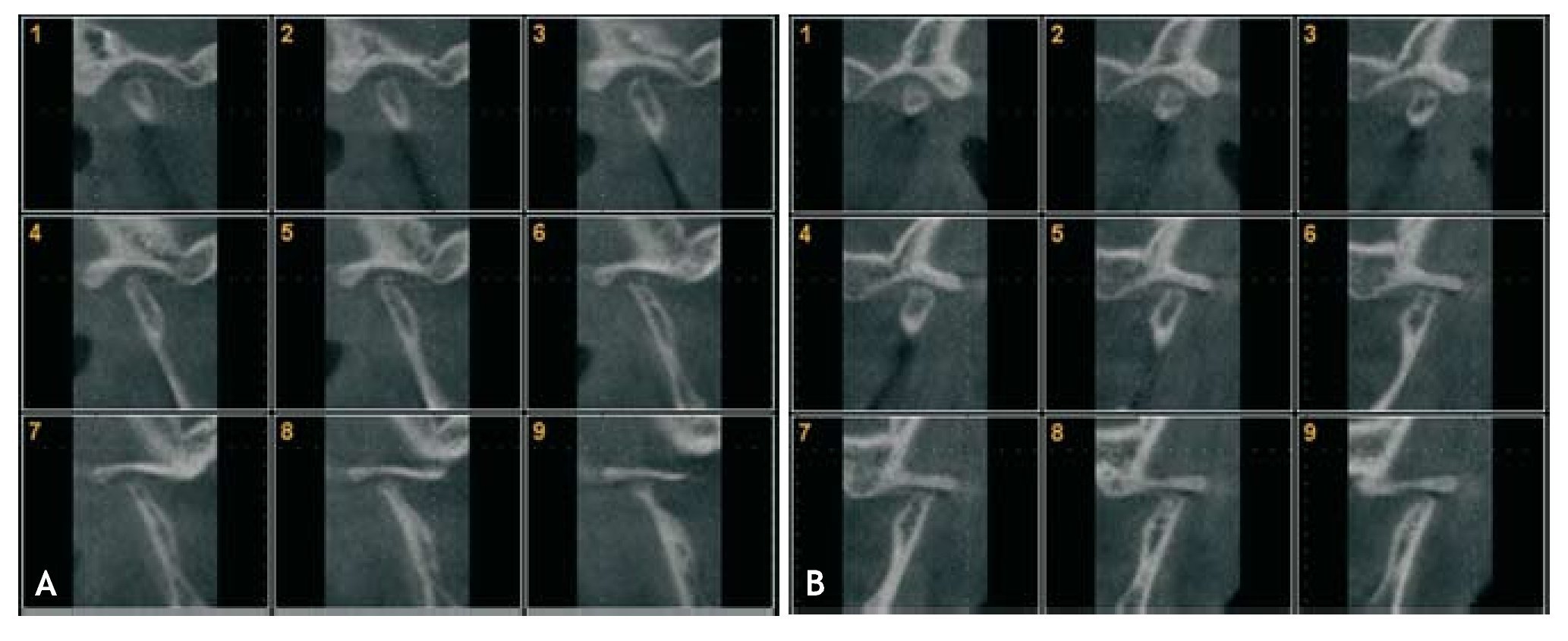
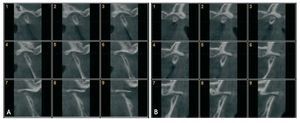
Wolford5, por su parte, encuentra hallazgos similares: espacio articular aumentado o normal, tamaño condilar disminuido, pérdida de la integridad de la cabeza condilar, asociada a la presencia de osteofitos y geodas subcondrales (fig. 5). Este autor sugiere que las superposiciones podrían servir para valorar la actividad, aunque no son significativas para confirmar un diagnóstico.
Figura 5 Tomografías de articulación temporomandibular derecha (A) e izquierda (B) donde se aprecia la presencia de geodas, la pérdida de la integridad de la cortical y la disminución de la altura condilar.
Hallazgos en la resonancia magnética
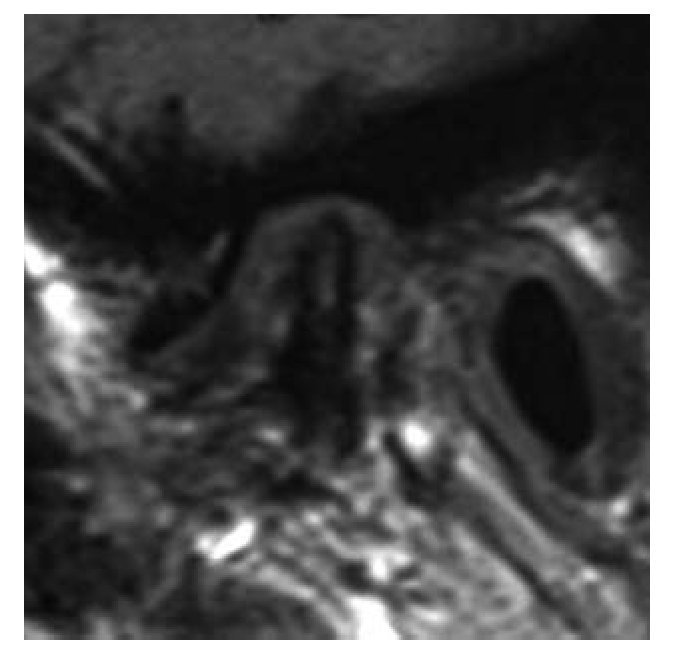
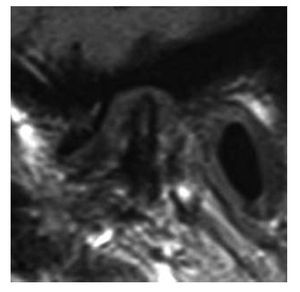
En la resonancia magnética, el tamaño condilar se ve disminuido y puede existir un desplazamiento anterior, con o sin reducción, del disco articular (fig. 6). En el hueso de la cabeza condilar, es posible encontrar esclerosis o pérdida de continuidad de la línea cortical y presencia de geodas subcondrales. Asimismo, se puede hallar tejido blando amorfo o acumulación de líquido en el espacio articular superior5 que se muestra en la resonancia magnética en forma de una hiperseñal blanquecina.
Figura 6 Resonancia magnética en la que se observa una disminución del tamaño de la cabeza condilar y un desplazamiento anterior del disco articular.
Factores de riesgo
Según el modelo fisiopatológico de Arnett1,3, la reabsorción condilar ocurriría cuando la capacidad de adaptación del individuo estuviera disminuida o se viera superada por el estrés mecánico.
Factores que influyen en una disminución de la capacidad de adaptación
Edad
La edad en la que aparece la RCPO coincide en la mayoría de los artículos: se trata de individuos jóvenes (menores de 30 años).
Wolford5 propone un rango de edad de 10 a 40 años, con un fuerte predominio de adolescentes en su fase puberal de crecimiento. En otro artículo2, incide en esta idea determinando que raramente se desarrolla después de los 20 años.
Arnett4 observa que los pacientes con reabsoción condilar se encuentran entre la segunda y tercera década de vida y admite la cifra de 20,5 años como la media encontrada en otras publicaciones.
Huang25 establece un rango de edad de 15 a 35 años.
En el estudio retrospectivo de Hwang18, el grupo con reabsorción condilar tenía una media de edad 19,8 ± 3,8 años, mientras que el grupo control era de 25,4 ± 8,5 años.
Por su parte, Cutbirth8 encontró una media de edad de 23,7 años en el grupo con reabsorción condilar, y de 27,6 años en el grupo control.
Sexo
En la mayoría de los estudios, se observa una alta predominancia del sexo femenino25,27. Wolford5 propone una ratio de 9:1 mujeres a hombres. Otros autores7,8,18, sin embargo, no encuentran diferencias estadísticamente significativas entre sexos y piensan que estos hallazgos son debidos a que se operan más mujeres que hombres.
Enfermedades
Existen factores locales y sistémicos1,5,25 que pueden contribuir al proceso de reabsorción condilar.
Los factores locales incluyen enfermedades como osteoartritis, artritis reactiva, necrosis avascular, infección, neoplasia y trauma.
Las enfermedades sistémicas (del tejido conectivo y autoinmunes) que pueden contribuir a la aparición de reabsorción condilar son: artritis reumatoide, artritis psoriásica, escleroderma, lupus sistémico eritematoso, hiperparatiroidismo, síndrome de Sjögren y espondilitis anquilosante.
Se trata de enfermedades que pueden influir en el metabolismo del fibrocartílago y así provocar RCPO. En el caso de las enfermedades autoinmunes, por un lado, la respuesta inmune puede estar dirigida a moléculas específicas de la matriz extracelular de los tejidos articulares y, por otro lado, una disminución de la vascularización asociada al proceso inmune puede causar parte de la reabsorción condilar1.
Desarreglos hormonales
Se han encontrado trabajos que relacionan los desarreglos hormonales con la RCPO:
* Estrógeno: Abubaker28 estudió los receptores de estrógeno y progesterona en ATM humanas y encontró que existen receptores de estrógeno en articulaciones de mujeres sintomáticas (72%) y no en mujeres asintomáticas (14%). Además, el estrógeno aumenta la producción de citocinas implicadas en enfermedades articulares inflamatorias (inhibiendo la síntesis de fibrocartílago y favoreciendo la degradación de la matriz extracelular)1.
* Prolactina: está relacionada con el embarazo y también aumenta la producción de ciertas citocinas1.
* Corticosteroides endógenos asociados al embarazo1.
* Estradiol-17β: en un estudio, recientemente publicado por Gunson27, se concluye que la baja circulación de estradiol-17β, ya sea por el uso de la píldora anticonceptiva o por el fallo prematuro de los ovarios, hace imposible que el cóndilo tenga la capacidad natural de repararse en presencia de factores inflamatorios locales. Esto induce que se produzca una lisis cortical y medular del cóndilo.
Morfología condilar
Un cuello condilar posteriormente inclinado o unos cóndilos hipoplásicos parecen contribuir al desarrollo de una RCPO7,18,20,29 (fig. 7).
Figura 7 A) Cóndilos hipoplásicos. B) Cóndilos inclinados posteriormente.
Esto puede ser debido, desde el punto de vista de la estructura anatómica del cóndilo, a que los pacientes con Clase ii y mordida abierta anterior tienen menos carga en las ATM, especialmente en la superficie anterosuperior. Además, los pacientes con características de cara larga tienen un menor espacio superior articular y unos cóndilos más posteroinclinados20.
Indicadores cefalométricos
El plano mandibular aumentado (mayor a 24º respecto al P. Frankfurt) ha sido descrito como uno de los factores cefalométricos de riesgo de reabsorción condilar por muchos autores5,18,25. Sin embargo, Hoppenreijs7 encuentra esta condición en casos con sobremordida, donde la reabsorción se produce en la parte superior de la cabeza condilar, y sugiere que el plano mandibular no es tan importante como factor de riesgo.
Otros indicadores que se encuentran en la literatura son: Sella Nasion-Punto B disminuido, altura facial posterior corta y coeficiente de alturas disminuido18; en definitiva, patrones de crecimiento con gran componente vertical.
Factores de riesgo que aumentan el estrés mecánico
En este apartado, hablaremos de tratamientos oclusales que producen cambios en la posición condilar y de factores locales que pueden causar compresión27.
Tratamientos oclusales relacionados con la cirugía
Existen muchos tratamientos oclusales que pueden cambiar la posición condilar, como algunos procedimientos de cirugía ortognática, mecánicas ortodóncicas, prótesis o férulas mal ajustadas, etc.
En este apartado, revisaremos los factores de riesgo de reabsorción condilar posquirúrgica más debatidos dentro del campo de la cirugía ortognática:
1) Tipo de fijación intermaxilar posquirúrgica
Un posible factor relacionado con los resultados de la cirugía ortognática sobre la articulación podría ser el tipo de fijación posquirúrgica (rígida o elástica). Feinerman y Piecuch30 comparan un grupo de pacientes con fijación de la osteosíntesis mediante alambres y fijación intermaxilar posquirúrgica rígida (que impide la dinámica mandibular), y otro grupo con fijación de la osteosíntesis mediante mini-placas y fijación intermaxilar posquirúrgica con elásticos (con función y movimiento mandibular inmediato). Mientras el rango de apertura vertical, la crepitación y el dolor no variaron en ninguno de los dos grupos, el dolor muscular y los chasquidos articulares experimentaron una mejoría en el grupo con fijación intermaxilar posquirúrgica no rígida en comparación con el grupo con fijación intermaxilar posquirúrgica rígida. Esto apoya el planteamiento propuesto por varios autores31 según el cual la fijación intermaxilar posquirúrgica elástica, en combinación con una fijación de osteosíntesis con miniplacas, proporciona una curación más rápida y una mejor posición condilar, al permitir una rehabilitación cinesiterápica posquirúrgica más temprana, evitando así la atrofia muscular y reduciendo el riesgo de reabsorción condilar.
Además, algunos autores3 opinan que la fijación inter-maxilar rígida posquirúrgica puede hacer que el cóndilo se posteriorice. Sin embargo, Hwang19, cuando estudia pacientes con fijación rígida intermaxilar durante 4-6 semanas, no encuentra estos resultados. Esto puede ser debido a que, si se está produciendo una recidiva esquelética, los incisivos inferiores se vestibulizarán enmascarando la recidiva dental11.
2) Tipo de fijación en la osteosíntesis
Existen 3 grupos de opiniones sobre la influencia del tipo de fijación en la osteosíntesis (fijación no rígida con alambres vs. fijación rígida interna con tornillos bicorticales o mini-placas) sobre la reabsorción condilar posquirúrgica:
* Los que no encuentran diferencias entre la fijación rígida y la fijación no rígida con alambres32.
* Los que creen que la fijación rígida es más propensa a la alteración de la posición condilar, siendo una posible causa de TTM posquirúrgicos33,34.
* Los que opinan que la fijación rígida minimiza los problemas articulares30,31,35.
Cabría hacer unas consideraciones sobre el tipo de fijación en la osteosíntesis como elemento etiopatogénico:
* Puede que los riesgos de sufrir TTM en la fase posquirúrgica con la fijación rígida interna fueran mayores en años pasados, debido a deficiencias en una técnica recién desarrollada. De hecho, son los trabajos de publicación más tardía, los que sostienen esta postura. A medida que los cirujanos han adquirido mayor experiencia y los materiales de fijación han mejorado, el riesgo de TTM en la fase posquirúrgica parece haber disminuido36. Cabe destacar el estudio de nemeth et al32, un ensayo clínico randomizado, con una muestra amplia, en el que se concluye que, tras 2 años de seguimiento, los sujetos que recibieron fijación rígida no presentaron una mayor incidencia de TTM, en comparación con los de la fijación no rígida.
* Por el contrario, los errores cometidos con la técnica de fijación rígida son bastante más difíciles de corregir en el posoperatorio, debido a la ausencia de segmentos libres que puedan adaptarse a la nueva situación, y porque una fijación inadecuada puede hacer variar la posición condilar y aumentar el riesgo de RCPO33,34,36,37.
* En la actualidad, los medios de fijación rígida tienen la ventaja de acortar enormemente el período de fijación. Esto, junto con la posibilidad de realizar rehabilitación fisioterápica posquirúrgica, puede suponer una mejora del rango de apertura mandibular, al limitarse la atrofia muscular35.
Por otro lado, dentro de la fijación rígida interna, parece que la osteosíntesis con miniplacas, en comparación con la osteosíntesis con tornillos bicorticales, provoca menos alteraciones en el torque condilar (lateral o medial) al realizar una osteotomía sagital de rama3.
3) Alteraciones del torque condilar
Según las revisiones bibliográficas realizadas por Ellis38 y Valiente39, se llega a la conclusión de que hay variaciones de la posición condilar en cualquier tipo de osteotomía, lo que puede contribuir a que se produzca una reabsorción condilar. Parece prudente, por tanto, hacer un control intraoperatorio del segmento condilar, especialmente en aquellas situaciones de avance mandibular con fijación rígida. Con este objeto, en la literatura se proponen distintos métodos para conseguir una posición ideal del cóndilo y el disco:
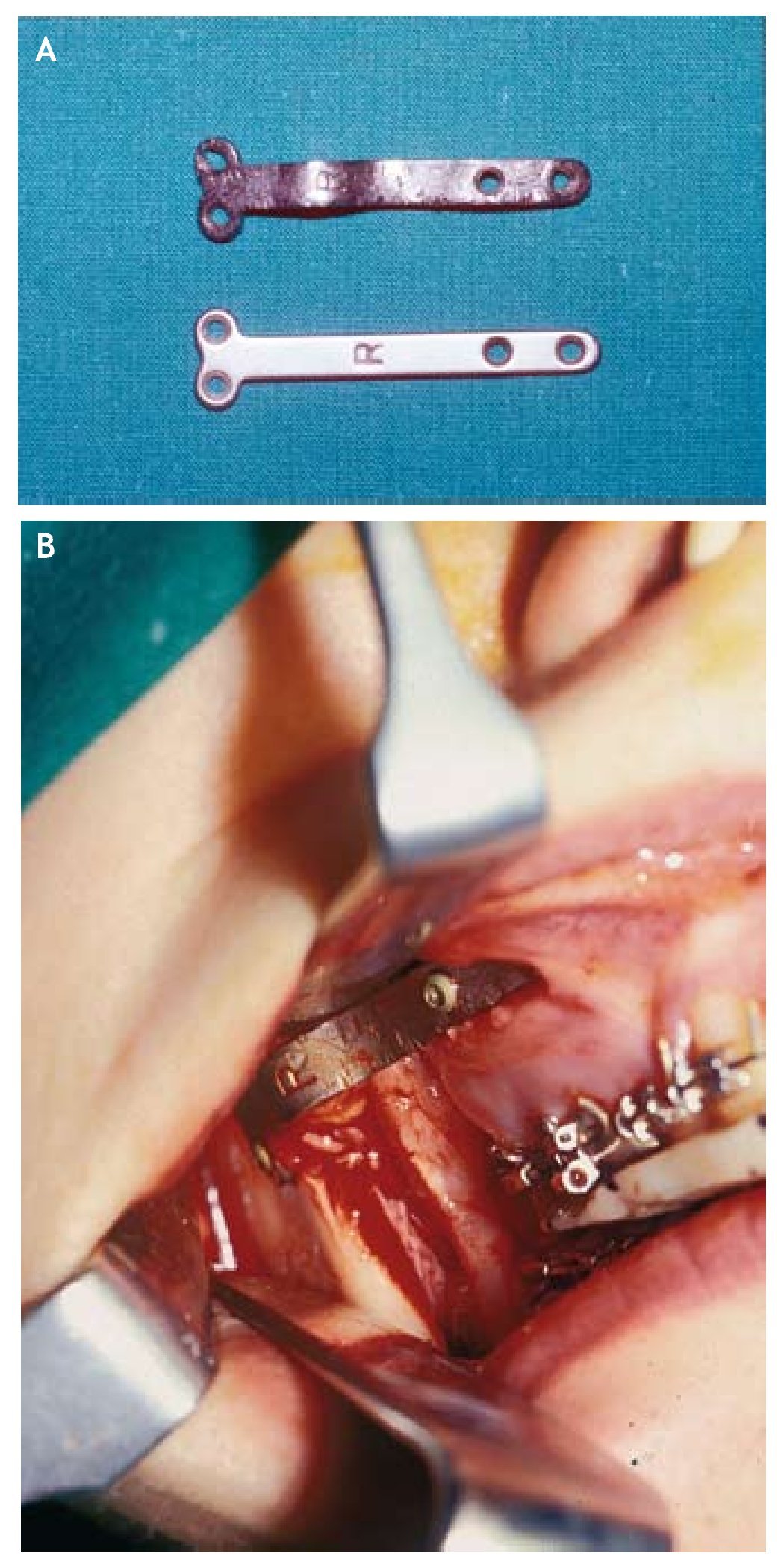
* Técnicas de prefijación con posicionadores condilares40-42 (fig. 8) o maniobras intraoperatorias consistentes en la reposición manual del fragmento condilar durante la intervención quirúrgica43. Al evaluar la repercusión de estos métodos sobre el funcionalismo articular, sólo se encontró una limitación de la apertura bucal, aunque mejoraba la sintomatología (chasquidos articulares y dolor articular) y no se evidenciaban signos degenerativos meses después de la operación.
Figura 8 Posicionador condilar.
* También se han propuesto sistemas menos rígidos de tornillos y miniplacas, que parecen disminuir los problemas posquirúrgicos de la ATM44.
Los posicionadores condilares aún siguen creando controversias, aunque autores como Will45 y Van Sickels46, supuestamente, demuestran que es posible asentar correctamente el cóndilo sin el uso de ningún dispositivo. Sin embargo, Rotskoff42 compara, mediante tomografías, la habilidad para posicionar el cóndilo en 20 pacientes con y sin posicionadores condilares, y demuestra una mayor predicción y control de la posición condilar al usar los posicionadores.
Como reflexión final, cabe mencionar que el uso de los posicionadores condilares no asegura por sí solo una mejora en el posicionamiento del segmento condilar ni en la estabilidad o sintomatología del paciente, sino que tiene que llevar consigo una metodología que avale su uso, tal como control de la posición condilar prequirúrgica mediante la desprogramación con férulas oclusales y su transferencia a articuladores, donde se pueda planificar una minuciosa cirugía de modelos que permita la realización de férulas quirúrgicas lo más predecibles posibles47-50.
También es importante destacar que el uso de los posicionadores aumenta la complejidad de la técnica quirúrgica y el tiempo de quirófano, razón importante para que algunos cirujanos abandonen esta técnica39.
4) Avance mandibular
Se cree que a mayor cantidad de avance mandibular se produce una mayor tensión y el cóndilo se retruye más en la fosa. Cutbirth8 encuentra una correlación estadística en avances mayores de 7,75 ± 2,1 mm y reabsorción condilar. Hwang19 no ha encontrado significación estadística y, además, señala que la reabsorción se produce en la parte anterosuperior y no en la posterior. Otros autores51 recomiendan injertar el sitio de la osteotomía para disminuir el riesgo de RCPO.
5) Rotación antihoraria mandibular
La hipótesis es que este movimiento estira los tejidos blandos e incrementa la tensión muscular en la zona suprahioidea, provocando una fuerza con dirección posteroinferior en el segmento distal de la mandíbula, que produce una carga en la parte anterosuperior del cóndilo20. Sin embargo, Hwang19 no encuentra diferencias respecto al grupo control.
6) Cóndilo posterior y lateral posquirúrgico con longitud mandibular excesiva
Al llevar los dientes a la máxima intercuspidación, el cóndilo se posiciona de forma más lateral y posterior comprimiendo los tejidos articulares. Puede ocurrir tras una osteotomía sagital de rama o un LeFort de impactación posterior3.
7) Osteotomía sagital de rama versus distracción osteogénica
Hay pocos estudios que comparen la incidencia de reabsorción condilar según se realice una osteotomía sagital de rama o una distracción osteogénica mandibular. Azumi22 encontró 4 pacientes con reabsorción condilar, de los 13 estudiados, tras realizarles una distracción osteogénica mandibular. En el trabajo de Ow23, se dan más casos de reabsorción condilar en pacientes tratados con osteotomía sagital de rama que en los tratados mediante distracción osteogénica. Sin embargo, en un estudio posterior de este último autor52, declara que, pese a su baja incidencia, la reabsorción condilar se encontró en los 2 grupos, y que ambas técnicas pueden compartir factores de riesgo comunes para esta complicación.
Factores locales
La relación de la existencia previa de signos o síntomas de TTM con la RCPO no está del todo clara. Parece que algunos autores14,53 encuentran signos o síntomas de TTM previos en pacientes con RCPO, mientras que otros18 no establecen diferencias estadísticamente significativas entre los pacientes estudiados con RCPO y el grupo control. Por otra parte, Wolford54, en su estudio de cambios posquirúrgicos en pacientes con TTM previos, encuentra que un 24% de los pacientes operados con TTM preexistente desarrollaron reabsorción condilar.
En cualquier caso, estos factores podrían ser3:
* Malposición del complejo disco-condilar en la fase prequirúrgica. Link55 y Kirk56 demuestran, mediante estudios tomográficos y artrográficos, que la osteoartrosis y necrosis avascular posquirúrgica es más frecuente en aquellos pacientes que presentaban una patología discal en la fase prequirúrgica. Esto indicaría la necesidad prequirúrgica de hacer una valoración clínica y radiológica del estado de las ATM.
* Insuficiencia vascular relacionada con un desplazamiento anterior del disco.
* La parafunción, porque incrementa la presión intracapsular, inhibe la perfusión capilar y crea un daño isquemiareperfusión con pérdida de tejidos articulares.
* Macrotrauma: extracción de terceros molares, golpes en la mandíbula sin fractura, cirugía ortognática, cirugía ATM, latigazo cervical y terapias oclusales de avance mandibular.
* Inestabilidad oclusal.
Tratamiento de la reabsorción condilar poscirugía ortognática
Los tratamientos clásicamente recomendados en la literatura son:
* Disminuir la carga condilar mediante el uso de férulas interdentales.
* Cirugía de ATM: artroscopia, revascularización condilar, meniscopexia (reposición discal) o condilectomía y reconstrucción autógena o aloplástica.
* Segunda cirugía ortognática (6-12 meses tras la remisión).
* Aplazar cualquier nuevo tratamiento hasta la remisión o estabilización del proceso.
Arnett3 propone el siguiente protocolo de actuación en los pacientes con RCPO: 1) control o erradicación de los factores etiológicos; 2) estabilización de la inestabilidad oclusal y articular, y 3) corrección del problema oclusal resultante. Para corregir el problema oclusal resultante, Arnett y Tamborello4 proponen realizar la preparación ortodóncica para cirugía ortognática, seguida de medicación (descrita más adelante), el uso de férulas oclusales para conseguir una posición condilar estable en la fase prequirúrgica, y la posterior realización de una cirugía ortognática precisa que no cargue las articulaciones.
Por su parte, Wolford5 propone un protocolo de tratamiento quirúrgico cuando el disco y el cóndilo son salvables. Este protocolo consiste en realizar una cirugía de ATM para eliminar el tejido hiperplásico sinovial, reposicionar el disco y estabilizarlo con un anclaje Mitek. Se puede hacer en la misma intervención que la cirugía ortognática, que normalmente es de cambio del plano oclusal (rotación hacia arriba y adelante del complejo máxilo-mandibular). En el caso de que se vayan a hacer 2 intervenciones, siempre se debe hacer primero la de cirugía de ATM.
Si el disco no es salvable, recomienda eliminar el tejido y reemplazar el disco con tejidos autólogos y, si el cóndilo no es salvable, propone reemplazarlo con tejido esternoclavicular, costocondral o con prótesis.
Según este autor, la artroscopia o artrocentesis no elimina el tejido hiperplásico ni reposiciona el disco, y la meniscetomía no es recomendable porque puede introducir condiciones de artritis.
Choung and Piper57 establecen que la causa de la reabsorción condilar es la necrosis avascular y plantean como tratamiento la revascularización de los cóndilos.
Otros autores25,58-60 proponen hacer una condilectomía y una reconstrucción con materiales autólogos, injertos costocondrales o materiales aloplásticos.
Para algunos61, el tratamiento recomendado en casos de reabsorción condilar es la distracción osteogénica mandibular, ya que el aumento de hueso incremental permite que los tejidos blandos se adapten produciendo un resultado más estable.
Respecto a la estabilidad de los resultados con estos tratamientos, Huang25 estudia retrospectivamente 28 pacientes con reabsorción condilar progresiva tratados con cirugía ortognática o con condilectomía y reconstrucción con injertos costocondrales, y encuentra resultados más estables en los pacientes tratados con condilectomía y reconstrucción. Según este autor, la finalización de la condilisis idiopática ocurre cuando el cóndilo se reabsorbe hasta la escotadura sigmoidea por lo que, en los casos tratados con cirugía ortognática, puede existir reabsoción condilar adicional hasta que se alcanza la escotadura sigmoidea.
Por su parte, Troulis58 evalúa 15 pacientes con reabsorción condilar activa bilateral tratados mediante condilectomía y reconstrucción con injerto costocondral, y encuentra resultados estables y satisfactorios.
A modo de resumen, se podrían establecer las siguientes opciones de tratamiento para estabilizar una RCPO posquirúrgica:
1) Control inicial de la RCPO mediante un tratamiento conservador (férula, artrocentesis/artroscopia, medicación) para realizar una segunda cirugía ortognática que corrija el problema oclusal que acompaña a la RCPO.
2) Aplazar una segunda cirugía ortognática hasta que haya una remisión espontánea de la RCPO. Esta opción parece poco segura, ya que la RCPO es una condición progresiva en el tiempo.
3) Realizar una cirugía de ATM para eliminar el tejido hiperplásico sinovial, reposicionar el disco y estabilizarlo.
Prevención de la reabsorción condilar poscirugía ortognática
Debido a los efectos adversos que produce, interesaría poder prevenir la aparición de la RCPO o minimizar la clínica y sintomatología asociada. Se podría establecer el siguiente protocolo de prevención:
* Control de los TTM en la fase preortodóncica y/o en la fase prequirúrgica.
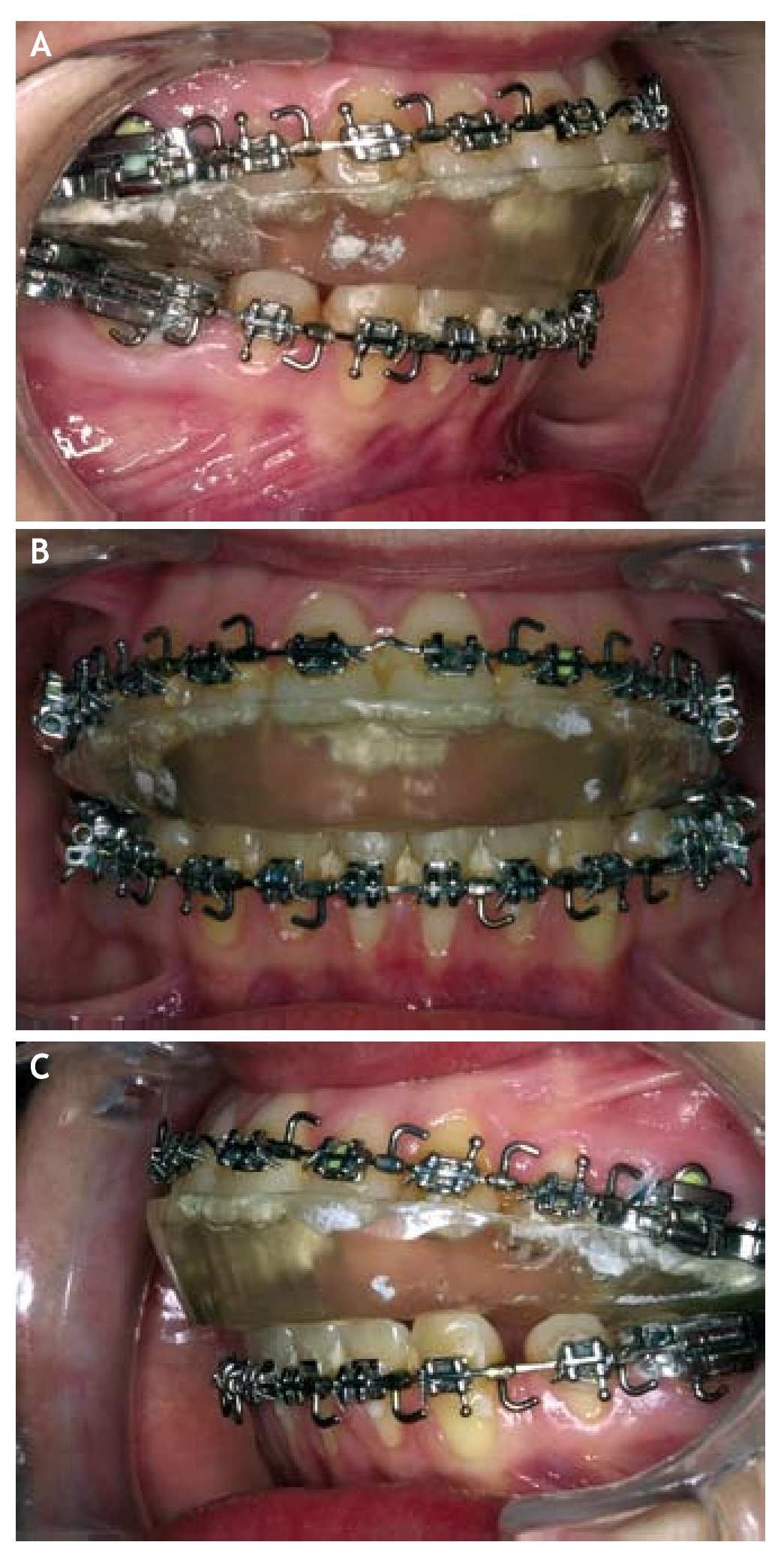
* Control de la posición condilar prequirúrgica mediante el uso intensivo de una férula de estabilización durante un período mínimo prequirúrgico de 3 meses (fig. 9).
Figura 9 El uso de férulas interdentales para disminuir la carga articular es uno de los factores de prevención de la reabsorción condilar poscirugía ortognática.
* Control de la posición condilar intraoperatoria mediante el uso de posicionadores condilares y/o una correcta técnica quirúrgica en la adaptación pasiva de las miniplacas.
* Mejora de la homeostasis fibrocartilaginosa de la ATM mediante farmacoterapia pre y posquirúrgica.
Farmacoterapia
Arnett propone un tratamiento farmacológico que intenta prevenir o frenar la reabsorción condilar y va dirigido a disminuir la degradación del cartílago articular y a favorecer el metabolismo del hueso subarticular. Los fármacos propuestos por éste y otros autores incluyen:
1) Inhibidores de metaloproteínas (en especial, la colagenasa y la gelatinasa) y de ciertas citocinas proinflamatorias, con el fin de impedir la degradación de los proteoglicanos y glicoproteínas de la matriz del cartílago articular62,63: doxiciclina y piroxicam.
2) Antioxidantes que bloquean la acción perniciosa que tienen los radicales libres sobre las membranas celulares de los condrodocitos64: vitamina C, vitamina E y ácidos grasos omega 3. La infiltración intraarticular con ozono también tendría un marcado efecto antioxidante, favoreciendo la restitución de un ambiente fisiológico en la articulación y ayudando a disminuir la inflamación y el dolor.
3) Inhibidores biológicos del factor de necrosis tumoral alfa62,64 relacionado con la inflamación articular: etanercept, methorexato y adalimumad62.
4) Reguladores del metabolismo óseo: vitamina D, calcio, 17B estradiol.
5) Infiltración intraarticular de factores de crecimiento65 obtenidos de plasma rico en plaquetas de la sangre del propio paciente, al poseer un efecto anabólico en el metabolismo del cartílago y por su acción inhibitoria de la degradación de la matriz cartilaginosa.
6) Utilización de viscosuplementación con infiltraciones intraarticulares de ácido hialurónico, al tener un efecto lubricante y antiinflamatorio articular.
7) Toma regular de condroprotectores (sulfato de glucosamina y condroitinsulfato)66, ya que son un sustrato en la síntesis de proteoglicanos, poseen una actividad estimuladora sobre los condrocitos, tienen una acción inhibitoria de enzimas, como la colagenasa y la fosfolipasa A2, y también han demostrado cierta capacidad para disminuir la producción de los radicales de superóxido.
8) Medicación destinada a la disminución de la sobrecarga estática prolongada de las estructuras articulares, con el fin de evitar la formación de adherencias intraarticulares. Esta medicación va encaminada a la mejora de la calidad del sueño y la rigidez muscular que suele asociarse a la actividad parafuncional bruxista: amitriptilina, clonazepam e incluso infiltraciones de la musculatura elevadora mandibular con toxina botulínica tipo A cuando haya miospasmo asociado.
Conclusiones
Las principales conclusiones de la revisión sistemática realizada son las siguientes:
1) La RCPO es un proceso complejo y todo él muy controvertido, según se refleja en los numerosos trabajos publicados.
2) La etiopatogénesis de la RCPO es multifactorial, aunque todavía está sin determinar totalmente.
3) Los principales factores de riesgo con los que se asocia la RCPO incluyen ser mujer, desarreglos hormonales, cóndilos pequeños e inclinados posteriormente, patrón dolicofacial, compresión o alteración del torque condilar posquirúrgico, etc.
4) Los tratamientos propuestos para estabilizar la reabsorción condilar son disminuir la carga del cóndilo con una férula, artroscopia o cirugía de ATM (revascularización del cóndilo, reposicionar el disco, condilectomía y reconstrucción).
5) Los tratamientos utilizados están más enfocados a la estabilización de la reabsorción o a la reparación del daño que a su prevención.
6) En el presente trabajo, se propone un posible protocolo de prevención de la RCPO.
7) Se necesitan más estudios prospectivos, idealmente con imágenes tridimensionales y una muestra pareada, para poder precisar en mayor medida la etiología, la prevención y el tratamiento de la RCPO.
Conflicto de intereses
El autor declara no tener ningún conflicto de intereses.
* Autor para correspondencia.
Correo electrónico:drateresarodriguez@gmail.com (T. Rodríguez Ramírez de Arellano).