ha producido, mientras que en otros casos se afecta de forma importante a la función cardíaca. En el presente trabajo se abordan las características del sistema de conducción del corazón que se ve alterado en las arritmias, los diferentes tipos de estas alteraciones y el arsenal terapéutico
más utilizado para combatirlas.
La historia de los trastornos del ritmo cardíaco como patología diferenciada dentro del conjunto de las enfermedades del corazón podría tener su origen en sendas comunicaciones de Einthoven sobre electrofisiología clínica, publicadas en 1906 y 1908, que mostraban extrasístoles ventriculares, bloqueo auriculoventricular completo, flutter y fibrilación ventricular en pacientes con agrandamiento cardíaco.
En 1717, Marcus Garbenzius, en un enfermo que sufría aparentemente «pequeños ataques epilépticos» que se acompañaban de pulso artificial muy lento, presumió que no se trataba de un enfermo neurológico, como en principio se sospechó.
Posteriormente, Morgagni, en su libro Seats and causes or disease publicado en latín el año 1717, citaba a Garbenzius. Apoyándose en la observación del sacerdote Anastasio Poggi, de Bolonia, Morgagni describía la experiencia sobre estos «pequeños ataques epilépticos», destacando que nunca se acompañaban de convulsiones.
Electrofisiología
Para entender y manejar adecuadamente las arritmias es necesario conocer algunas nociones básicas de fisiología y fisiopatología coronaria.
Activación eléctrica cardíaca
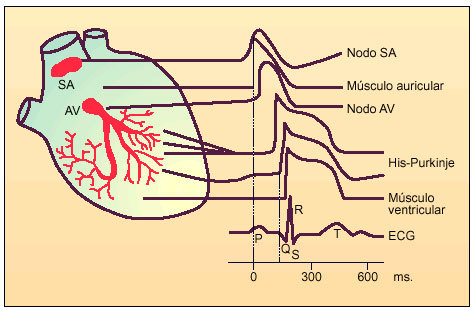
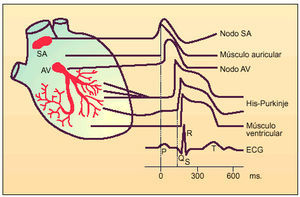
En condiciones normales, el impulso cardíaco se genera en el nodo del seno auricular (Fig. 1). Las células del nodo del seno son automáticas, es decir, son capaces de generar, sin estímulos externos y de forma rítmica, potenciales de acción (PA). El PA generado en el nodo del seno difunde a todas las células auriculares completándose la excitación auricular en aproximadamente 40 ms. De este modo, el impulso cardíaco alcanza el nodo auriculoventricular (nodo AV). Aquí la conducción se retrasa lo suficiente (100 ms) como para permitir que la contracción de las aurículas expulse la sangre a los ventrículos antes de que éstos se contraigan. Desde el nodo AV, la onda despolarizante penetra en los ventrículos recorriendo el tejido especializado de conducción. Éste está formado por el haz de His, que se bifurca en las denominadas ramas del haz de His que, a su vez, se ramifican originando las fibras de Purkinje.
Fig. 1. Representación esquemática de los potenciales de acción registrados en diversos tejidos cardíacos, según la secuencia de activación y su correlación con el electrocardiograma de superficie (SA: nodo senoauricular; AV: nodo aurículo ventricular)
Desde las células de Purkinje, el impulso se conduce y excita todas las células musculares ventriculares, empezando por los músculos papilares desde donde el impulso difunde a las paredes del ventrículo. En un corazón normal, desde que se genera un PA en el nodo del seno hasta que se excita la última célula ventricular, transcurren unos 220 ms. Las células del nodo AV y del tejido especializado de conducción ventricular son también automáticas, siendo capaces de generar sus propios potenciales de acción. Por último, señalar que en condiciones normales la única conexión eléctrica entre aurículas y ventrículos es el nodo AV. De hecho, la existencia de conexiones adicionales que unen eléctricamente aurículas y ventrículos es una de las causas de aparición de arritmias cardíacas.
Potenciales de acción cardíacos
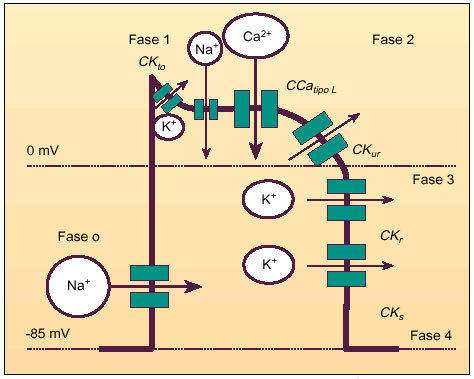
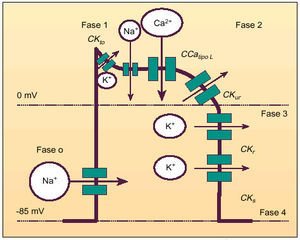
El potencial de membrana en reposo de las células individuales del músculo cardíaco en los mamíferos es de alrededor de 90 mV (el interior negativo con relación al exterior). La estimulación produce un potencial de acción propagado responsable del inicio de la contracción. La despolarización avanza con rapidez y se presenta una inversión de potencial, al igual que en el músculo esquelético y en el nervio, pero ésta se ve seguida de una meseta antes que el potencial de membrana regrese a la línea base (fig. 2). En los corazones de los mamíferos, la despolarización dura alrededor de 2 ms, pero la fase de meseta y la repolarización duran 200 ms o más. Por esa razón la repolarización no es completa hasta que la contracción ha pasado de la mitad. Con registro extracelular los acontecimientos eléctricos incluyen un potencial en espiga y una onda más tardía, que recuerda al complejo GRS y a la onda T en el ECG.
Fig. 2. Esquema de un potencial de acción cardíaco y sus distintas fases (CKTO: canales de K+ transitorios; CCatipo L: canales de calcio tipo L; CKur, CKr, y CKs: canales de potasio de activación ultrarrápida, rápida y lenta, respectivamente).
Al igual que en otros tejidos excitables, los cambios en la concentración externa de potasio afectan el potencial de membrana en reposo del músculo cardíaco, mientras que los cambios en la concentración externa de sodio afectan la magnitud del potencial de acción. La despolarización rápida inicial y la fase de inversión de la polaridad (fase 0) se deben a la apertura de canales de sodio con compuertas de voltaje, de manera similar a lo que sucede en los nervios y en los músculos esqueléticos. La fase inicial de repolarización rápida (fase 1) se debe al cierre de los canales de sodio y al ingreso de cloro y salida desde el interior celular de potasio a través de los canales denominados transitorios (CKTO). La meseta prolongada que viene a continuación (fase 2) se debe a la apertura de canales de cal cio dependientes de voltaje, más lenta pero prolongada. La repolarización final (fase 3) se debe al cierre de los canales de calcio y a la salida de potasio a través de canales específicos para este último ión. Esto restaura el potencial de reposo (fase 4). Los canales rápidos de sodio en el músculo cardíaco tienen dos componentes, una externa, que se abre en el inicio de la despolarización, con un potencial de membrana de 70 a 80 mV y una segunda compuerta interna, que se cierra entonces y evita la entrada adicional de sodio hasta que desaparezca el potencial de acción (inactivación del canal de sodio). El canal lento de calcio se activa con un potencial de membrana de 30 a 40 mV. Hay por lo menos ocho tipos de canales de potasio en el corazón.
En el músculo cardíaco, el tiempo de la repolarización disminuye a medida que aumenta la frecuencia cardíaca.
Clásicamente, se distinguen dos mecanismos diferentes por los que se generan las arritmias cardíacas: alteraciones en el automatismo cardíaco o alteraciones en la secuencia de activación del miocardio.
Alteraciones en el automatismo
Automatismo normal
Se ha mencionado que las células de los nodos senoauricular, AV y del sistema His-Purkinje son automáticas. En condiciones normales son las del nodo senoauricular las que determinan la frecuencia cardíaca puesto que generan PA a una frecuencia más rápida, por lo que las células del nodo AV y del sistema His-Purkinje son estimuladas por el impulso generado en el nodo del seno antes de que puedan generar su propio PA. Por ello, el nodo del seno es el marcapasos cardíaco, mientras que a las restantes células automáticas se les denomina marcapasos subsidiarios. La frecuencia de disparo de cualquier célula automática depende de la inclinación de la fase 4, de lenta repolarización diastólica; cuanto más acusada sea ésta, mayor será la frecuencia. Entre los factores que aumentan la pendiente de la fase 4 están: la hipopotasemia, la acidosis, la distensión de la pared cardíaca, el aumento del tono simpático, el estrés y algunos fármacos (inhibidores de las fosfodiesterasas, digitálicos, catecolaminas, estimulantes betaadrenérgicos, atropina). En otros casos, la frecuencia aumenta porque se despolariza el potencial de membrana de modo que éste se acerca al nivel del potencial umbral. Esto ocurre en situaciones de isquemia y/o hiperpotasemia.
Todos estos factores pueden aumentar la frecuencia de disparo del nodo del seno o de los marcapasos subsidiarios y producir una arritmia por aumento del automatismo normal. En ciertas situaciones, la actividad de los marcapasos subsidiarios puede superar a la del nodo del seno y dirigir el ritmo cardíaco. Esto ocurre cuando:
Disminuye la frecuencia de disparo del nodo senoauricular (bradicardia postinfarto).
Se bloquea la conducción del impulso desde el nodo del seno (bloqueo AV).
Cuando aumenta la frecuencia de disparo de un marcapasos subsidiario por encima de la del nodo del seno (intoxicación digitálica).
Automatismo anormal
Puede aparecer en cualquier célula cardíaca, sea o no automática, cuando su potencial de membrana se despolariza por encima de 55 mV. En esta situación ciertos fármacos (catecolaminas y digitálicos) o procesos patológicos (miocardiopatías, fibrosis, hiperpotasemia e isquemia) pueden favorecer la aparición espontánea de PA.
Los potenciales de acción generados por automatismo anormal son calcio-dependientes y, por tanto, se conducen lentamente y no es difícil que se bloquee su conducción.
Actividad desencadenada
Se asocia a la aparición de despolarizaciones que se producen durante la fase 3, antes de que la célula se repolarice (pospotenciales tempranos), o 4, inmediatamente después de que la célula se repolarice por completo (pospotenciales tardíos). Si las despolarizaciones alcanzan el potencial umbral pueden generar uno o más PA propagados.
La bradicardia, la hipopotasemia o la prolongación excesiva de la duración del PA favorecen la aparición de los pospotenciales tempranos, que pueden desencadenar un tipo de taquicardia ventricular polimorfa denominada torsades de pointes. Los pospotenciales tempranos se generan por un aumento de la entrada de calcio.
Los pospotenciales tardíos se generan cuando aumenta la frecuencia cardíaca o la concentración intracelular de calcio, lo que sucede en pacientes con hipercalcemia, isquemia cardíaca, intoxicación digitálica o hiperactividad simpática.
El mecanismo exacto por el que se produce no es conocido, pero se asocian a la entrada de sodio, bien mediante el intercambio electrogénico sodio-calcio o a través de canales de la membrana.
Principales arritmias
Flutter auricular
Se trata de una taquicardia rápida de origen ectópico auricular. Generalmente se origina mediante un circuito de reentrada en el ventrículo derecho. Con frecuencia es una complicación de malformaciones congénitas.
Pocas veces ocurre en ausencia de enfermedad cardíaca orgánica. Las causas más habituales son: enfermedad coronaria, estenosis mitral de origen reumático, alcoholismo, tirotoxicosis, enfermedad pulmonar aguda o crónica, defectos auriculares, trauma cardíaco. Se caracteriza por producir latidos cardíacos auriculares de 250-300 latidos/min y unos latidos ventriculares de 75-150 latidos/min.
El flutter auricular raramente revierte espontáneamente y puede trasformarse en fibrilación auricular.
Fibrilación auricular
Se caracteriza por una actividad auricular desorganizada y muy rápida (350-600 latidos/min). Esto conduce a una respuesta irregular del ventrículo (150-200 latidos/min) y a un pulso irregular.
Su incidencia es del 2% de la población, afectando más comúnmente a varones y ancianos. La fibrilación auricular puede ser aguda, paroxística o crónica.
Las principales causas son: alcoholismo, infarto agudo de miocardio, fallo cardíaco, cardiopatía, hipotensión, enfermedad pulmonar (incluyendo embolismo pulmonar), cirugía cardíaca (especialmente de la válvula mitral) y trauma cardíaco o craneal.
Taquicardias supraventriculares paroxísticas (TSVP)
En la mayoría de las TSVP el mecanismo responsable de la taquicardia es la reentrada. La reentrada se ha localizado en el nodo sinusal, en la aurícula, en el nodo aurículo ventricular (AV) o en un macrocircuito de reentrada que afecta a la conducción anterógrada hacia el nodo AV y a la conducción retrógrada a través de una derivación AV. Esta vía accesoria también puede conducir en sentido anterógrado, en cuyo caso se dice que existe un síndrome de Wolt-Parkinson-White. En el 90% de los casos de TSVP se debe a la reentrada en el nodo AV o en una vía oculta.
La taquicardia de reentrada nodal AV es la causa más frecuente de taquicardia supraventricular. Produce palpitaciones, síncope, insuficiencia cardíaca, disnea y sudoración.
Extrasístoles ventriculares
Probablemente es la arritmia más común y se presenta tanto en individuos sanos como en cardiópatas. Las extrasístoles ventriculares se producen por un mecanismo de reentrada y, con menor frecuencia, por un foco ectópico. En los últimos años se ha señalado que, en ciertas circunstancias, como la intoxicación digitálica, pueden deberse a pospotenciales.
Aparecen con frecuencia en individuos sanos, en los que pueden persistir durante años, incluso en forma de bigeminismo. En ocasiones están favorecidas por el abuso de alcohol, tabaco, café y los fármacos simpaticomiméticos. Son también muy frecuentes durante la anestesia, en la hipoxemia y en los trastornos electrolíticos, en especial la hipopotasemia y la hipocalcemia. A veces aparecen durante el ejercicio, incluso en los individuos sanos.
Taquicardia ventricular no mantenida
Se trata de una taquicardia ventricular que tiene al menos cuatro latidos ectópicos consecutivos pero que persisten menos de 30 segundos. Puede ser asintomático o estar acompañada de mareos, palpitaciones y síncope. Ocurre hasta en un 35% de los pacientes en la fase aguda del infarto de miocardio y entre 5-10% en fase tardía. Puede ocurrir en pacientes con fallo cardíaco, pero también en personas sanas.
Taquicardia ventricular mantenida
Generalmente ocurre en las fases agudas y postagudas del infarto de miocardio y generalmente se presenta con palpitaciones, mareos y síncope. A diferencia de la taquicardia ventricular no mantenida los latidos persisten más de 30 segundos. Se realiza diagnóstico diferencial con la taquicardia supraventricular mediante los complejos QRS.
Torsades de pointes
Se trata de una taquicardia ventricular caracterizada por cambios en los complejos QRS. Generalmente es breve pero puede prolongarse hasta producir síncope o degenerar a fibrilación ventricular y muerte súbita.
Se desarrollan en pacientes con prolongación del intervalo QT que puede ser producida por anomalías congénitas, por fármacos y por trastornos electrolíticos.
Los fármacos que pueden producir estas arritmias son: fármacos antiarrítmicos como la quinidina, procainamida, disopiramida, amiodarona y sotalol; fenotiazidas, antidepresivos tricíclicos y eritromicina.
Fibrilación ventricular
Se trata de descargas ventriculares rápidas, desorganizadas e inefectivas, en muchos casos como resultado de una reentrada que puede ser unifocal o multifocal que provoca la ineficacia del corazón. Está generalmente asociada a infarto agudo de miocardio, tirotoxicosis, enfermedad arterial coronaria y cardiomiopatía. Los pacientes padecen hipotensión, pierden la conciencia en pocos segundos y si no se trata se produce la muerte rápidamente.
Bradiarritmias
La bradicardia sinusal es a menudo producida por fármacos: bloqueadores beta, digoxina, verapamilo, diltiazem, amiodarona.
También se producen en personas con hipotiroidismo y con enfermedades hepáticas avanzadas. En estas bradiarritmias el pulso ronda los 45 latidos/min.
Bloqueo aurículoventricular
El primer grado se manifiesta con una prolongación del intervalo PR y no requiere tratamiento. < P> El segundo grado tampoco requiere tratamiento porque raramente produce desarreglos hemodinámicos.
El tercer grado del bloqueo generalmente ocurre en el infarto agudo de miocardio y el tratamiento depende del lugar del infarto. Se trataría de la utilización de marcapasos temporales o permanentes según la situación clínica del paciente.
Tratamiento farmacológico
El tratamiento farmacológico racional de las arritmias cardíacas exige un profundo conocimiento del mecanismo desencadenante, la repercusión clínica y la historia natural de la arritmia, así como de los efectos electrofisiológicos y hemodinámicos de los fármacos utilizados, su farmacocinética y sus posibles alteraciones por procesos patológicos.
Los fármacos antiarrítmicos suelen clasificarse en función de sus efectos electrofisiológicos sobre el corazón por el sistema creado por Vaughan Williams (tabla 1). Esta clasificación presenta algunas limitaciones: algunos antiarrítmicos muestran acciones de más de una clase y que pueden variar según el tipo de fibra cardíaca, y algunos de sus metabolitos muestran una actividad de características diferentes a las del fármaco de procedencia.
Antiarrítmicos del grupo I
Los fármacos antiarrítmicos del grupo I son aquellos que bloquean los canales de sodio voltaje-dependientes. La consecuencia es que durante la fase 0 disminuye la cantidad de sodio que entra al interior celular y, por tanto, la célula se despolariza menos que en ausencia del fármaco.
La consecuencia es que la diferencia de potencial entre ella y las células adyacentes es menor, no siendo suficiente como para generar el circuito local de corriente que permite la excitación de las células contiguas y la conducción del impulso cardíaco.
Afortunadamente, el bloqueo de la conducción no se produce en todo el miocardio en igual medida sino que es más marcado en aquellas áreas en las que la conducción ya estaba deprimida. Por tanto los antiarrítmicos de este grupo deprimirán aún más la excitabilidad y la velocidad de conducción en la zona de bloqueo unidireccional que se convertirá en bidireccional. Al quedar ahora el impulso bloqueado a este nivel, se suprimirá la arritmia por reentrada. Sin embargo, intuitivamente se comprende que ellos per se pueden crear nuevos circuitos de reentrada por provocar la aparición de áreas de conducción lenta y que lo harán tanto más cuanto más potencia inhibidora de los canales de sodio tengan. De hecho, los antiarrítmicos del grupo I de los que disponemos son manifiestamente mejorables, y todos ellos presentan efectos proarrítmicos.
Además de ser útiles en el tratamiento de las arritmias por reentrada, lo son en las arritmias producidas por un aumento del automatismo normal en las células del tejido de conducción His-Purkinje. En estas células, puesto que la entrada de sodio es la que produce la despolarización del potencial de acción, los antiarrítmicos del grupo I podrán suprimir su actividad automática.
Clase Ia
Retrasan la repolarización y alargan la duración del potencial de acción. Los principales principios activos de la clase Ia son:
Quinidina. Fue el primer medicamento que se usó como antiarrítmico y sigue conservando su vigencia. Aumenta el umbral de excitabilidad y alarga el período refractario en la mayoría de los tejidos. Deprime la automaticidad en puntos ectópicos, pero no suele afectar la función del nodo sinusal.
El alargamiento del potencial de acción es más prominente a ritmos bajos. A dosis terapéuticas alarga el intervalo QT, como promedio en un 25%, pero el efecto es muy variable y en un 3-8% de los pacientes se produce un alargamiento excesivo que puede conducir a un cuadro de torsades de pointes. Aparte de esto, los efectos adversos más frecuentes son diarrea y náuseas. Puede aparecer ocasionalmente un cuadro de sinconismo. Se usa sobre todo por vía oral; la parenteral (no disponible en España) causa hipotensión pronunciada. Las indicaciones usuales son mantener el ritmo normal en cuadro de fibrilación o aleteo auricular, prevenir la recurrencia de taquicardia o fibrilación ventricular y profilaxis de taquicardias de reentrada en el nodo AV.
Procainamida. Propiedades electrofisiológicas y aplicaciones terapéuticas semejantes a las de la quinidina. En tratamiento de corta duración tiene ventajas sobre la quinidina: por vía oral la acción es más rápida y la tolerancia gástrica es mejor. Por vía IV produce menos hipotensión. Sin embargo, en tratamientos de larga duración, la corta vida media se traduce en una administración incómoda cada 3-6 horas (salvo que se usen preparados retard no comercializados en España) y la mayoría de los pacientes desarrollan títulos altos de anticuerpos antinucleares circulantes. Un 15% o más terminan evidenciando sintomatología de lupus, reversible con la suspensión del tratamiento. Por este motivo muchos clínicos prefieren usar quinidina para terapia crónica.
Ajmalina y prajmalio bitartrato. La ajmalina es un alcaloide natural procedente de Rawlfia serpentina que sólo es activo por vía parenteral y tiene duración de acción bastante corta. El prajmalio bitartrato es un derivado semisintético administrable por vía oral. La utilidad terapéutica de estos fármacos es limitada porque produce con frecuencia bloqueo de la conducción AV, además de otros efectos adversos de tipo neurológico y hematológico. La ajmalina se ha usado en el síndrome de Wolf-Parkinson-White, pero es prudente reservarla para casos que no respondan a otros antiarrítmicos.
Clase Ib
Aceleran la repolarización y acortan la duración del potencial de acción. Los principales principios activos de la clase Ib son:
Lidocaína. Deprime la automaticidad y acorta la duración del período refractario en el sistema His-Purkinje y en los ventrículos. La acción en tejido auricular es muy escasa, salvo caso de hipoxia. La eliminación es muy rápida y se usa por ello exclusivamente por vía IV para tratamiento de arritmias ventriculares.
Mexiletina. Las propiedades electrofisiológicas son semejantes a las de la lidocaína, pero es activa por vía oral. El inconveniente principal es una incidencia alta de efectos secundarios gastrointestinales y del SNC, dependientes de dosis. Se suele usar en terapia combinada con fármacos de la clase Ia o II, para reducir la dosis.
Fenitoína. Con efectos parecidos a la lidocaína, tiene además la particularidad de facilitar la conducción en el nodo AV. La farmacocinética es complicada, con unión alta a proteínas plasmáticas (poco adecuado para cuadros agudos) y extenso metabolismo hepático por un mecanismo saturable, que obliga a tener cuidado en la dosificación. Se usa en cuadros de intoxicación que producen bloqueo de la conducción AV (digitálicos o antidepresivos tricíclicos) y en casos refractarios de arritmias ventriculares.
Aprindina. Puede ser útil en casos de taquicardia ventricular recurrente, pero no suele figurar entre las recomendaciones para el tratamiento de arritmias por dos inconvenientes: la acción tarda varios días en manifestarse y tiene un margen terapéutico muy estrecho. Los efectos neurológicos son frecuentes.
Clase Ic
Sin efectos sobre la repolarización. No modifican el potencial de acción. Los principales principios activos de la clase Ic son:
Propafenona. Retrasa la conducción en los tejidos de respuesta rápida en aurículas, ventrículos, nodo AV y sistema His-Purkinje. Alarga los intervalos PR y QRS. Tiene aplicación en muchos tipos de arritmias supraventriculares y ventriculares. Las arritmias auriculares suelen responder mejor que las ventriculares que, en ciertos casos, pueden agravarse. Tiene efecto inótropo negativo y puede empeorar cuadros de insuficiencia cardíaca congestiva.
Flecainida. Produce un bloqueo muy prolongado de los canales de sodio. La acción es parecida a la de la propafenona y particularmente notable en el sistema His-Purkinje. Alarga los intervalos PR, QRS y QT, pero no produce torsades de pointes. El medicamento tiene pocos efectos secundarios no cardíacos, pero ha sido asociado con un efecto proarrítmico que puede agravar arritmias ventriculares y aumentar la mortalidad. Se usa sobre todo en cuadros supraventriculares incluyendo el síndrome de Wolff-Parkinson-White. En arritmias ventriculares parece prudente limitar su uso a casos severos donde el riesgo esté justificado.
Antiarrítmicos del grupo II
Este grupo está formado por los bloqueadores de receptores adrenérgicos (propanolol, atenolol, etc.). Estos fármacos aplanan la inclinación de la fase 4 de las células automáticas, disminuyendo la frecuencia sinusal y suprimiendo los marcapasos ectópicos. La reducción de la frecuencia es tanto más marcada cuanto mayor es el tono simpático.
Todos los bloqueadores beta presentan acciones bradicardizantes, habiéndose demostrado que cuanto mayor es la disminución de la frecuencia sinusal mayor es la reducción de la muerte súbita, de modo que son los bloqueadores beta no selectivos los que más reducen la mortalidad. También suprimen el automatismo anormal que aparece en el miocardio despolarizado y la actividad desencadenada por pospotenciales tempranos y tardíos. Es decir, contrarrestan todos los efectos proarritmogénicos de las catecolaminas, que son consecuencia de un aumento de la entrada de calcio a través de canales tipo L estimulada por el agonismo betaadrenérgico. Sin embargo, no modifica la velocidad de conducción, ni los períodos refractarios auricular o ventricular (parámetros sodio dependientes), pero sí disminuyen la conducción y prolongan el período refractario del nodo AV (tejido calcio dependiente). Se ha demostrado que su administración en las primeras 24 horas postinfarto de miocardio reduce la muerte súbita, el área de infarto y la incidencia de fibrilación ventricular, por lo que se les considera de elección en la prevención secundaria de la cardiopatía isquémica.
Antiarrítmicos del grupo III
Se definen por su efecto, por prolongar la duración del potencial cardíaco y, en consecuencia, el período refractario efectivo. Por tanto, suprimen las arritmias por reentrada evitando que el frente de onda se encuentre por delante tejido excitable. Se deduce también que no deberían provocar arritmias por reentrada, ya que al no deprimir la velocidad de conducción y al homogeneizar (prolongando) la duración del potencial de acción no deberían inducir la aparición de nuevos circuitos. Estos dos últimos supuestos son ciertos, aunque estos fármacos no estén exentos de efectos proarrítmicos por mecanismos diferentes a los ya mencionados.
Amiodarona
Usada inicialmente como antianginoso y reconvertido a antiarrítmico, la amiodarona tiene una farmacología compleja que se refleja tanto en la acción terapéutica como en sus efectos adversos.
Es un medicamento muy lipófilo, que tarda semanas en eliminarse. Esta característica tiene dos consecuencias:
Por vía oral necesita una dosis de carga y los efectos no son evidentes hasta pasadas varias semanas. Se usa principalmente como tratamiento de mantenimiento, bastante menos en casos agudos.
Si aparecen efectos adversos, tardan mucho tiempo en resolverse por suspensión de la medicación.
La acción cardíaca más prominente por vía IV es la prolongación del período refractario y disminución en la conducción en el nodo AV. En administración crónica oral la prolongación del período refractario se produce en prácticamente todo el tejido cardíaco.
También disminuye el ritmo nodal y es un supresor potente de la automaticidad anormal. Es un antiarrítmico altamente efectivo, cuyo principal inconveniente es una toxicidad elevada. La incidencia de efectos adversos es baja al principio, pero aumenta con la duración del tratamiento y parece relacionada con la dosis total administrada. El cuadro más grave es fibrosis pulmonar, pero la gama es variada. En un 10-15% de los pacientes debe suspenderse el tratamiento por causas iatrogénicas.
La amiodarona se considera un fármaco de último recurso. Se utiliza fundamentalmente en cuadros refractarios a otros antiarrítmicos más manejables.
Antiarrítmicos del grupo IV
De todos los fármacos que inhiben la entrada de calcio a través de canales de calcio tipo L (antagonistas de calcio) sólo verapamilo y diltiazem tienen propiedades antiarrítmicas.
El canal de calcio también presenta tres conformaciones (reposo, abierto, inactivo) como los canales de sodio. Verapamilo y diltiazem bloquean los canales de calcio, preferentemente, cuando están en estado abierto y/o inactivo, presentando mínima afinidad por el estado de reposo. Esto los diferencia de las dihidropiridinas que pueden unirse al canal cuando éste está en estado de reposo, disminuyendo la entrada de calcio a cualquier frecuencia. Además, la potente acción vasodilatadora de las dihidropiridinas provoca una activación simpática refleja que contrarresta sus acciones cardiodepresoras y antiarrítmicas directas. Por tanto, verapamilo y diltiazem a concentraciones terapéuticas no modifican la velocidad de conducción a través del nodo AV cuando el paciente está en ritmo sinusal, pero sí lo hacen cuando se produce una taquicardia supraventricular o por reentrada intranodal, puesto que al aumentar la frecuencia aumenta el número de PA generados por unidad de tiempo, y con ello el número de veces que pasa el canal de calcio por los estados activo e inactivo por los que presentan mayor afinidad.
Además, por bloquear los canales de calcio aplanarán la inclinación de la fase 4 de lenta despolarización diastólica de los tejidos calcio-dependientes son eficaces para suprimir las arritmias por aumento de automatismo anormal o por pospotenciales tempranos.
En pacientes con disfunción sinusal pueden producir bradicardia, pero por lo general a dosis terapéuticas no modifican la frecuencia sinusal, ya que su acción depresora directa se compensa por el aumento del tono simpático que produce su potente acción vasodilatadora. Lo mismo ocurre con la contractibilidad y el volumen minuto, que sólo disminuyen en pacientes con disfunción ventricular previa o con los reflejos simpáticos parcialmente inhibidos. En estas condiciones, la administración de verapamilo o diltiazem puede precipitar un cuadro de insuficiencia cardíaca. Ambos fármacos disminuyen las demandas miocárdicas de oxígeno (por disminuir la poscarga, la frecuencia y la fuerza de contracción cardíacas), lo que explicaría su eficacia en el tratamiento de las arritmias asociadas a la cardiopatía isquémica.
El verapamilo es de elección en el tratamiento de las taquicardias supraventriculares por reentrada que involucran el nodo AV, así como para controlar la frecuencia ventricular en pacientes con taquicardias supraventriculares. Sin embargo, el verapamilo y diltiazem son poco eficaces para revertir a ritmo sinusal el flutter o la fibrilación auricular. Por lo general, no son muy eficaces en el tratamiento de las taquicardias ventriculares, aunque por sus acciones antianginosas podrían suprimir las arritmias ventriculares asociadas a cardiopatía isquémica.
Otros antiarrítmicos
Adenosina
Un fármaco tradicional que ha sido redescubierto, la adenosina es un metabolito del ATP (que tiene la misma acción antiarrítmica y a veces se ha usado como sustituto). La acción se ejerce a través de receptores específicos de adenosina.
Los efectos en administración IV son la disminución del ritmo sinusal, el aumento del período refractario en el nodo AV y el retraso de la velocidad de conducción en dicho nodo.
Se metaboliza muy rápidamente (requiere la administración en bolo IV rápido) y los efectos adversos son por lo tanto de corta duración. La asístole transitoria (menos de 5 segundos) es bastante usual. El uso principal es la terminación de arritmias auriculares por reentrada en el nodo AV.
Digitálicos
La acción cardíaca de los digitálicos es múltiple. A efectos antiarrítmicos la más prominente es una acción indirecta de retraso de la conducción AV por estimulación vagal.
Las aplicaciones más importantes son la terminación de arritmias de reentrada que involucren al nodo AV y el control de la respuesta ventricular a la fibrilación. Un problema de los digitálicos es que la sobredosificación puede producir arritmias. *