Afasia progresiva primaria (APP) representa un síndrome clínico relacionado con varias enfermedades degenerativas. El diagnóstico de la APP se realiza cuando el lenguaje es la única área de disfunción destacada y progresiva durante al menos los dos primeros años de la enfermedad.
El objetivo de este estudio fue determinar la presencia y tipo de manifestaciones neuropsiquiátricas en pacientes con APP y compararlos con los controles normales.
26 sujetos con APP (afasia progresiva no fluente (APPNF, n = 12); afasia progresiva fluente (APRF, n = 8); afasia progresiva logopénica (APPL, n = 6) se evaluaron en una amplia serie Neuropsiquiátrica / Neuropsicológica y se agruparon por edad y formación con los 20 controles normales. Los síntomas neuropsiquiátricos se evaluaron mediante el Inventario Neuropsiquiátrico (NPI-Q) y por la Escala de Depresión de Beck (BDS).
La depresión (70%), la apatía (61%) y la ansiedad (52%) fueron los síntomas más comunes en el grupo de APP. Estadísticamente se observaron diferencias significativas entre los APP y los grupos de control en relación con los síntomas mencionados anteriormente (p < 0,05). No se encontraron diferencias estadísticamente significativas entre los síntomas neuropsiquiátricos y las tres variantes clínicas.
La APP se asocia con una alta tasa de síntomas neuropsiquiátricos (depresión, apatía y ansiedad). Estos síntomas tienen graves consecuencias diversas.
Primary progressive aphasia (PPA) represents a clinical syndrome linked to multiple degenerative diseases. The diagnosis of PPA is made when language is the only area of salient and progressive dysfunction for at least the first two years of the disease.
The aim of this study was to determine both the presence and type of neuropsychiatric manifestations in PPA patients and to compare them with normal controls.
Twenty six subjects with PPA (non fluent progressive aphasia (NFPA; n = 12); fluent progressive aphasia (FPA; n = 8); logopenic progressive aphasia (LPA; n = 6) were assessed with an extensive Neuropsychiatric/Neuropsychological battery and were matched by age and education with 20 normal controls. Neuropsychiatric symptoms were assessed by the Neuropsychiatric inventory (NPI-Q) and by The Beck Depression Scale (BDS).
Depression (70%), apathy (61%) and anxiety (52%) were the most common symptoms in the PPA group. Statistically significant differences were observed between the PPA and control groups regarding the above mentioned symptoms (p < 0.05). No statistically significant differences were observed between the Neuropsychiatric symptoms and the three different clinical variants.
PPA is associated with a high rate of neuropsychiatric symptoms (depression, apathy and anxiety). These symptoms have serious adverse consequences.
La afasia progresiva primaria (APP) fue descrita originalmente por Marsel Mesulam en 1982 a partir de 6 pacientes que sufrieron una alteración del lenguaje verbal lentamente progresiva en ausencia de otros trastornos adicionales de tipo cognitivo o conductual, con una evolución clínica diferente de la habitual en las enfermedades de Pick o de Alzheimer1. Los síntomas habían comenzado casi siempre en la etapa presenil, y se observaba un deterioro continuo y gradual del lenguaje sin demencia después de los 5 años de seguimiento2. En contraste con la enfermedad de Alzheimer (EA), que generalmente comienza con olvidos, el paciente con APP refiere dificultades en el hallazgo de palabras, en la comprensión del significado de estas o tiene patrones anormales en el habla1,3. El diagnóstico clínico de la APP se hace cuando otras facultades mentales, como la memoria para sucesos de la vida diaria, las habilidades visuoespaciales y el comportamiento, se hallan relativamente preservadas, cuando el lenguaje es el área predominante de disfunción progresiva —por lo menos durante los dos primeros años del trastorno— y cuando las neuroimágenes cerebrales no muestran una lesión específica, sino más bien atrofia en las áreas perisilvianas.
Los criterios diagnósticos de demencia frontotemporal de Lund y Manchester4 identifican la APP como parte de la demencia frontotemporal; sin embargo, Marsel Mesulam5 ha establecido criterios diagnósticos propios, independientemente de los ya existentes de Lund y Manchester, proponiendo la APP como una entidad sindrómica que puede responder a otras etiologías, no sólo a la demencia frontotemporal, por ejemplo a la EA.
A pesar de las descripciones clásicas de la literatura, en las cuales el trastorno se limitaba sólo al lenguaje, en los últimos años se han incorporado trastornos cognitivos y conductuales leves asociados al mismo5–11.
El objetivo de este estudio fue determinar la presencia y el tipo de manifestaciones neuropsiquiátricas en pacientes con APP y comparar los hallazgos con sujetos controles sanos.
Material y métodoPacientesFueron estudiados 26 pacientes con diagnóstico clínico de APP residentes en la comunidad, que consultaron espontáneamente o fueron derivados al Laboratorio de Investigación de la Memoria del Hospital de agudos Dr. Abel Zubizarreta (Gobierno de la Ciudad de Buenos Aires) y al Servicio de Investigación y Rehabilitación Neuropsicológica (SIREN) del Instituto Universitario Cemic por síntomas afásicos en el periodo comprendido entre 1997–2007 y 20 controles normales, apareados por edad y escolaridad.
Los sujetos controles fueron seleccionados entre los familiares de pacientes sin antecedentes de enfermedades psiquiátricas o neurológicas.
Se utilizaron para el diagnóstico de APP los criterios de Mesulam5. Los pacientes fueron clasificados a su vez en tres tipos de APP, según criterios de Gorno-Tempini12: APP no fluente (APPNF), APP fluente (APPF) y APP logopénica (APPL) y por tipo de afasia según la clasificación de la Escuela Norteamericana de Afasias (afasia tipo Broca, afasia anómica, afasia transcortical motora, afasia tipo Wernicke, afasia transcortical sensorial, etc.).
Fueron excluidos aquellos pacientes que presentaron afasias secundarias a enfermedad cerebrovascular, accidente cerebrovascular en el territorio de la arteria silviana izquierda, tumores, hidrocefalia, etc.
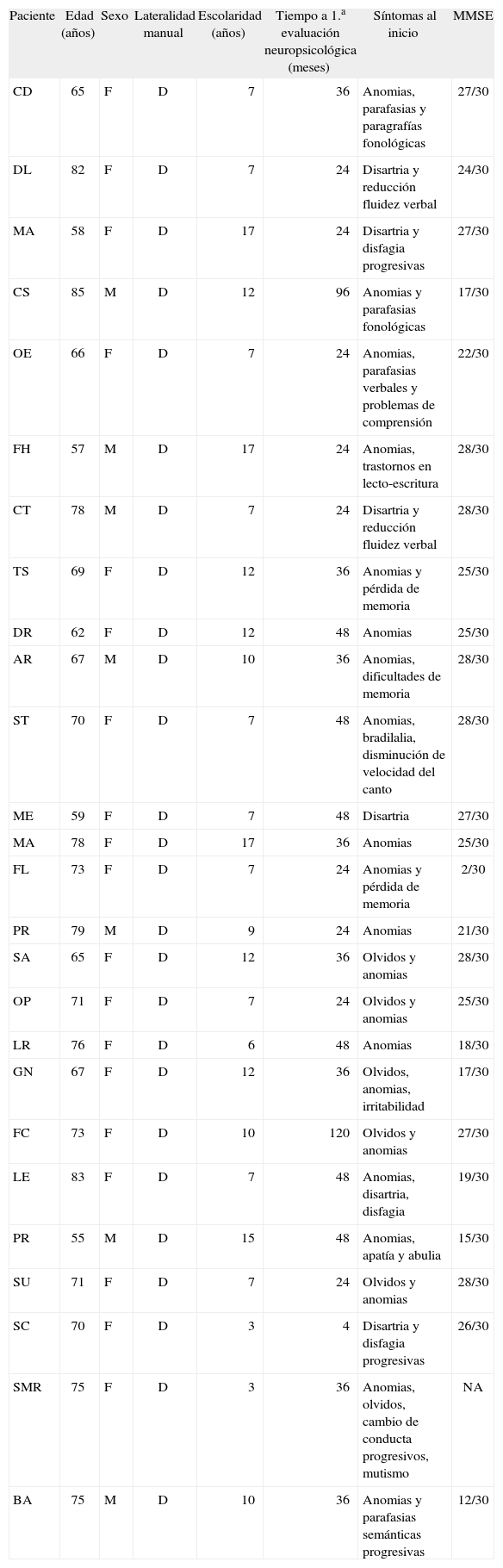
Las características demográficas de la población se describen en la tabla 1.
Datos demográficos
| Paciente | Edad (años) | Sexo | Lateralidad manual | Escolaridad (años) | Tiempo a 1.a evaluación neuropsicológica (meses) | Síntomas al inicio | MMSE |
| CD | 65 | F | D | 7 | 36 | Anomias, parafasias y paragrafías fonológicas | 27/30 |
| DL | 82 | F | D | 7 | 24 | Disartria y reducción fluidez verbal | 24/30 |
| MA | 58 | F | D | 17 | 24 | Disartria y disfagia progresivas | 27/30 |
| CS | 85 | M | D | 12 | 96 | Anomias y parafasias fonológicas | 17/30 |
| OE | 66 | F | D | 7 | 24 | Anomias, parafasias verbales y problemas de comprensión | 22/30 |
| FH | 57 | M | D | 17 | 24 | Anomias, trastornos en lecto-escritura | 28/30 |
| CT | 78 | M | D | 7 | 24 | Disartria y reducción fluidez verbal | 28/30 |
| TS | 69 | F | D | 12 | 36 | Anomias y pérdida de memoria | 25/30 |
| DR | 62 | F | D | 12 | 48 | Anomias | 25/30 |
| AR | 67 | M | D | 10 | 36 | Anomias, dificultades de memoria | 28/30 |
| ST | 70 | F | D | 7 | 48 | Anomias, bradilalia, disminución de velocidad del canto | 28/30 |
| ME | 59 | F | D | 7 | 48 | Disartria | 27/30 |
| MA | 78 | F | D | 17 | 36 | Anomias | 25/30 |
| FL | 73 | F | D | 7 | 24 | Anomias y pérdida de memoria | 2/30 |
| PR | 79 | M | D | 9 | 24 | Anomias | 21/30 |
| SA | 65 | F | D | 12 | 36 | Olvidos y anomias | 28/30 |
| OP | 71 | F | D | 7 | 24 | Olvidos y anomias | 25/30 |
| LR | 76 | F | D | 6 | 48 | Anomias | 18/30 |
| GN | 67 | F | D | 12 | 36 | Olvidos, anomias, irritabilidad | 17/30 |
| FC | 73 | F | D | 10 | 120 | Olvidos y anomias | 27/30 |
| LE | 83 | F | D | 7 | 48 | Anomias, disartria, disfagia | 19/30 |
| PR | 55 | M | D | 15 | 48 | Anomias, apatía y abulia | 15/30 |
| SU | 71 | F | D | 7 | 24 | Olvidos y anomias | 28/30 |
| SC | 70 | F | D | 3 | 4 | Disartria y disfagia progresivas | 26/30 |
| SMR | 75 | F | D | 3 | 36 | Anomias, olvidos, cambio de conducta progresivos, mutismo | NA |
| BA | 75 | M | D | 10 | 36 | Anomias y parafasias semánticas progresivas | 12/30 |
D: derecha. F : Femenino; M: masculino ; MMSE: Mini Mental State Examination; NA: no aplicable.
Todo el trabajo clínico estuvo sujeto a las reglas de buena práctica clínica, según la Declaración de Helsinki de la Asociación Médica Mundial13, así como a las regulaciones de las Autoridades de Salud del Gobierno de la Ciudad de Buenos Aires.
MétodoTodos los pacientes fueron evaluados mediante un extenso protocolo neurológico, neuropsicológico y neuropsiquiátrico. Dentro de las pruebas neuropsicológicas se realizaron el MMSE14, la Batería de Inteligencia de Weschler-versión reducida15, el subtest de dígitos del Weschler16, la subescala verbal de la Batería de Memoria de Signoret17, la versión adaptada a Buenos Aires del Test de denominación de Boston18, el test del reloj19, el test de los trazos20 y el test de fluencia verbal21.
A todos los pacientes se les completaron estudios de laboratorio y por imágenes (tomografía computarizada o imágenes por resonancia magnética y/o tomografía por emisión de fotón único [SPECT]).
Para los objetivos de este trabajo se utilizó la versión adaptada a nuestro medio del Neuropsychiatric Inventory en su versión NPI-Q22, que toma en cuenta la presencia y, de estar presentes, el grado de ideas delirantes, alucinaciones, agitación, depresión, ansiedad, euforia, apatía, desinhibición e irritabilidad. Los valores del NPI-Q corresponden al producto de la gravedad por la frecuencia de aparición de los síntomas. Este cuestionario es completado por el familiar directo del paciente. Para evaluar el grado de depresión percibido por el propio paciente se utilizó el inventario autoadministrado de depresión de Beck23. Todos los pacientes fueron estadificados mediante escala CDR (clinical dementia rating)24.
Procesamiento de la informaciónLos resultados se incluyeron en una base de datos informatizada específica preparada para este protocolo sobre un programa Access 2003 de Microsoft®.
Para el estudio estadístico en primer término se efectuó un análisis descriptivo de la muestra en estudio y se dividió esta según el tipo de afasia (fluente, no fluente y logopénica) y luego se clasificó por el subtipo (por ejemplo afasia tipo Broca, afasia anómica, etc.).
Las variables demográficas, así como las puntuaciones del MMSE, del CDR, del NPI-Q y del Inventario de Depresión de Beck fueron expresadas en media y desviación estándar. Los síntomas neuropsiquiátricos evaluados en el NPI-Q fueron considerados globalmente para cada una de las áreas estudiadas, resultando el mismo de las puntuaciones de gravedad por frecuencia de los síntomas. Los síntomas neuropsiquiátricos presentes en la muestra de pacientes con afasia progresiva primaria fueron comparados con presentes en 20 sujetos controles.
Se describieron las variables con análisis de frecuencias en el caso de variables cualitativas y se calcularon los promedios, desviación estándar y mediana en las variables cuantitativas.
Se utilizaron los siguientes métodos estadísticos: cuando se comparó variables cuantitativas se utilizó test de Student para muestras independientes y análisis de la varianza de un factor. Cuando en el ANOVA no se cumplía homogeneidad de las varianza se usó la prueba de Welch y para las comparaciones múltiples el test de Games-Howell. Para comparar relación entre variables cualitativas se utilizó el test de independencia (Chi cuadrado). Para analizar los factores predictores de depresión se usó la Odds ratio y su intervalo de confianza al 95%.
El procesamiento de la información se realizó mediante el programa estadístico informático SPSS 11.5 para Windows®.
ResultadosLos 26 pacientes del estudio con afasia progresiva primaria cumplieron los criterios descritos por Mesulam5. La edad fue 69,20 años ± 8,25 (media ± desviación estándar [M ± DE]), el 73% fueron mujeres y el 23% hombres. Los 26 pacientes fueron diestros con un nivel de escolaridad de 8,78 años ± 3,70 (M±DE) con un rango que osciló entre mínimo 3 y máximo 17 años de educación.
El valor de MMSE fue de 15,19 ± 6,70 puntos (M±DE) con un rango mínimo de 2 y máximo de 28 puntos respectivamente.
Según el análisis de los datos de la población en estudio 12 pacientes presentaron afasia progresiva no fluente (46%), 8 pacientes afasia progresiva fluente (31%) y 6 afasia progresiva logopénica (23%). Según el tipo de afasia, 11 casos presentaron afasia tipo Broca, 6 casos afasia anómica, uno afasia transcortical motora, 4 afasia tipo Wernicke y otros 4 afasia transcortical sensorial.
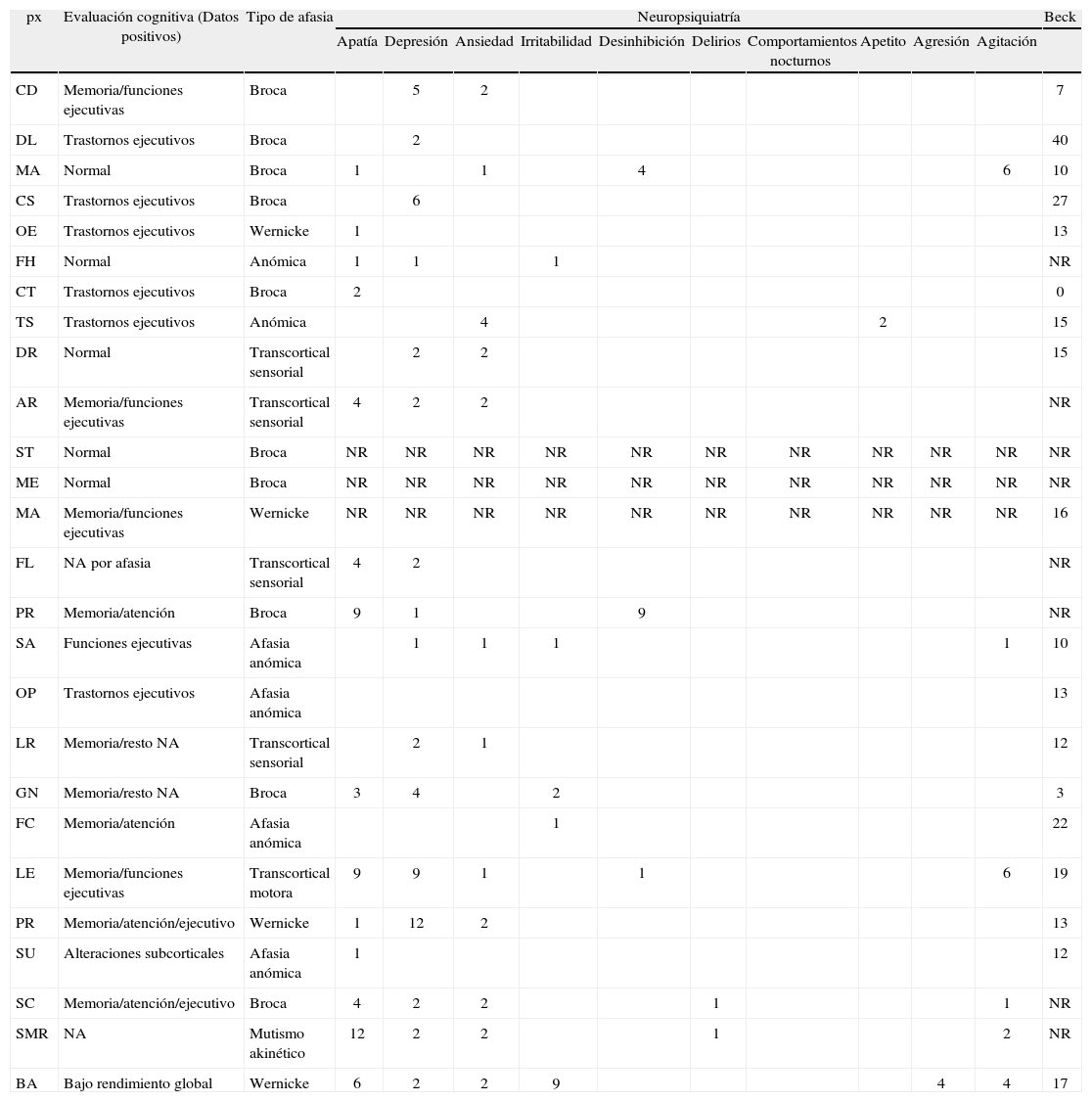
Los variables neuropsicológicas de los pacientes y el resumen de los hallazgos cognitivos de los 26 casos se presentan en las tablas correspondientes a cada paciente y en la tabla 2.
Características lingüísticas, cognitivas y neuropsiquiátricas de los pacientes con afasia progresiva primaria
| px | Evaluación cognitiva (Datos positivos) | Tipo de afasia | Neuropsiquiatría | Beck | |||||||||
| Apatía | Depresión | Ansiedad | Irritabilidad | Desinhibición | Delirios | Comportamientos nocturnos | Apetito | Agresión | Agitación | ||||
| CD | Memoria/funciones ejecutivas | Broca | 5 | 2 | 7 | ||||||||
| DL | Trastornos ejecutivos | Broca | 2 | 40 | |||||||||
| MA | Normal | Broca | 1 | 1 | 4 | 6 | 10 | ||||||
| CS | Trastornos ejecutivos | Broca | 6 | 27 | |||||||||
| OE | Trastornos ejecutivos | Wernicke | 1 | 13 | |||||||||
| FH | Normal | Anómica | 1 | 1 | 1 | NR | |||||||
| CT | Trastornos ejecutivos | Broca | 2 | 0 | |||||||||
| TS | Trastornos ejecutivos | Anómica | 4 | 2 | 15 | ||||||||
| DR | Normal | Transcortical sensorial | 2 | 2 | 15 | ||||||||
| AR | Memoria/funciones ejecutivas | Transcortical sensorial | 4 | 2 | 2 | NR | |||||||
| ST | Normal | Broca | NR | NR | NR | NR | NR | NR | NR | NR | NR | NR | NR |
| ME | Normal | Broca | NR | NR | NR | NR | NR | NR | NR | NR | NR | NR | NR |
| MA | Memoria/funciones ejecutivas | Wernicke | NR | NR | NR | NR | NR | NR | NR | NR | NR | NR | 16 |
| FL | NA por afasia | Transcortical sensorial | 4 | 2 | NR | ||||||||
| PR | Memoria/atención | Broca | 9 | 1 | 9 | NR | |||||||
| SA | Funciones ejecutivas | Afasia anómica | 1 | 1 | 1 | 1 | 10 | ||||||
| OP | Trastornos ejecutivos | Afasia anómica | 13 | ||||||||||
| LR | Memoria/resto NA | Transcortical sensorial | 2 | 1 | 12 | ||||||||
| GN | Memoria/resto NA | Broca | 3 | 4 | 2 | 3 | |||||||
| FC | Memoria/atención | Afasia anómica | 1 | 22 | |||||||||
| LE | Memoria/funciones ejecutivas | Transcortical motora | 9 | 9 | 1 | 1 | 6 | 19 | |||||
| PR | Memoria/atención/ejecutivo | Wernicke | 1 | 12 | 2 | 13 | |||||||
| SU | Alteraciones subcorticales | Afasia anómica | 1 | 12 | |||||||||
| SC | Memoria/atención/ejecutivo | Broca | 4 | 2 | 2 | 1 | 1 | NR | |||||
| SMR | NA | Mutismo akinético | 12 | 2 | 2 | 1 | 2 | NR | |||||
| BA | Bajo rendimiento global | Wernicke | 6 | 2 | 2 | 9 | 4 | 4 | 17 | ||||
Beck: la puntuación indica la suma total de los ítems del cuestionario; NA: no aplicable; NR: no realizado; NPI: inventario neuropsiquiátrico: la puntuación expresada en la tabla en cada síntoma psiquiátrico es el resultado de la multiplicación de gravedad por frecuencia del síntoma.
Los trastornos de conducta en la consulta inicial estuvieron presentes sólo en tres pacientes (12%) en asociación a la queja cognitiva (tabla 1). Esos pacientes presentaron irritabilidad, apatía y cambio de conducta (trastorno de personalidad) llamativamente después de los tres años del comienzo de los síntomas lingüísticos.
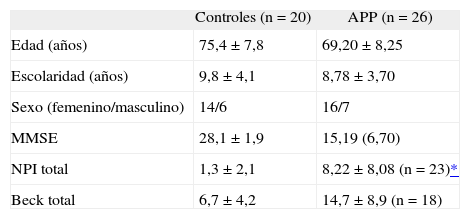
Con respecto a los síntomas neuropsiquiátricos se encontraron diferencias estadísticamente significativas (p < 0,05) en relación con la puntuación total en el NPI-Q entre la población control y los pacientes con APP.
La diferencia en depresión (Inventario de Beck) entre las dos poblaciones también fue significativa cuando la puntuación era colocada por el propio paciente (tabla 3).
Datos neuropsiquiátricos de controles y pacientes con afasia progresiva primaria
| Controles (n = 20) | APP (n = 26) | |
| Edad (años) | 75,4 ± 7,8 | 69,20 ± 8,25 |
| Escolaridad (años) | 9,8 ± 4,1 | 8,78 ± 3,70 |
| Sexo (femenino/masculino) | 14/6 | 16/7 |
| MMSE | 28,1 ± 1,9 | 15,19 (6,70) |
| NPI total | 1,3 ± 2,1 | 8,22 ± 8,08 (n = 23)* |
| Beck total | 6,7 ± 4,2 | 14,7 ± 8,9 (n = 18) |
Los valores de edad, escolaridad, MMSE, NPI y de Beck total están expresados en media y desviación estándar. El sexo está expresado en número de sujetos.
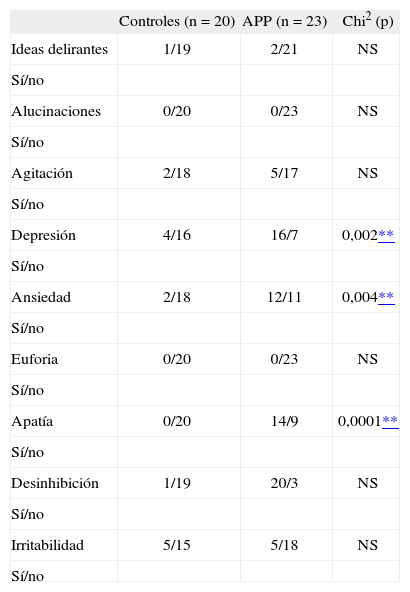
Con respecto a los síntomas neuropsiquiátricos expresados en el NPI, según el análisis de los datos de la población en estudio (23 de 26 pacientes), el 88% presentó algún tipo de síntoma psiquiátrico (21 de 23), contrastando estos valores con el 35% encontrado en los controles (7 de 20 sujetos). La diferencia entre estos porcentajes fue significativa (p < 0,05) (tabla 4).
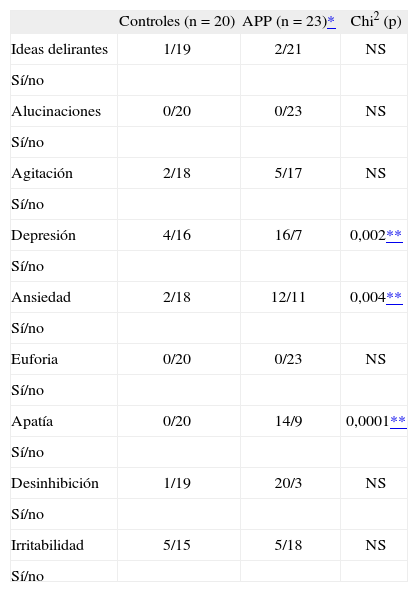
Presencia de síntomas psiquiátricos en afasia progresiva primaria
| Controles (n = 20) | APP (n = 23)* | Chi2 (p) | |
| Ideas delirantes | 1/19 | 2/21 | NS |
| Sí/no | |||
| Alucinaciones | 0/20 | 0/23 | NS |
| Sí/no | |||
| Agitación | 2/18 | 5/17 | NS |
| Sí/no | |||
| Depresión | 4/16 | 16/7 | 0,002** |
| Sí/no | |||
| Ansiedad | 2/18 | 12/11 | 0,004** |
| Sí/no | |||
| Euforia | 0/20 | 0/23 | NS |
| Sí/no | |||
| Apatía | 0/20 | 14/9 | 0,0001** |
| Sí/no | |||
| Desinhibición | 1/19 | 20/3 | NS |
| Sí/no | |||
| Irritabilidad | 5/15 | 5/18 | NS |
| Sí/no |
APP: afasia progresiva primaria; NS: no significativo;
Los valores expresan presencia o ausencia de cada síntoma en controles y APP respectivamente.
Con respecto a la frecuencia de cada uno de estos síntomas se encontraron diferencias significativas (p < 0,05) entre los pacientes con APP y los controles en relación con la depresión, la ansiedad y la apatía, siendo estos síntomas más frecuentes en el grupo de APP. No se encontraron diferencias significativas entre los restantes ítems entre estos dos grupos. Tampoco hubo diferencias significativas entre los diferentes síntomas neuropsiquiátricos con los 3 subtipos de APP (tablas 5, 6 y 7).
Presencia de síntomas psiquiátricos en afasia progresiva primaria
| Controles (n = 20) | APP (n = 23) | Chi2 (p) | |
| Ideas delirantes | 1/19 | 2/21 | NS |
| Sí/no | |||
| Alucinaciones | 0/20 | 0/23 | NS |
| Sí/no | |||
| Agitación | 2/18 | 5/17 | NS |
| Sí/no | |||
| Depresión | 4/16 | 16/7 | 0,002** |
| Sí/no | |||
| Ansiedad | 2/18 | 12/11 | 0,004** |
| Sí/no | |||
| Euforia | 0/20 | 0/23 | NS |
| Sí/no | |||
| Apatía | 0/20 | 14/9 | 0,0001** |
| Sí/no | |||
| Desinhibición | 1/19 | 20/3 | NS |
| Sí/no | |||
| Irritabilidad | 5/15 | 5/18 | NS |
| Sí/no |
Los valores expresan presencia o ausencia de cada síntoma en controles y APP respectivamente.
APP: afasia progresiva primaria; NS: no significativo;
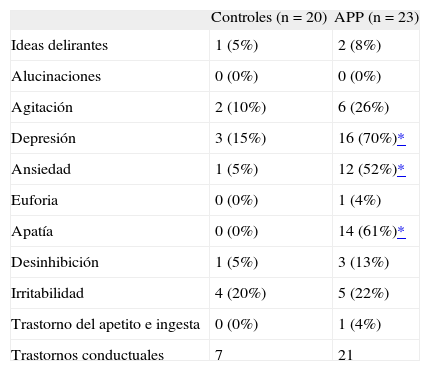
Número de sujetos con trastornos conductuales según el Neuropsychiatric Inventory
| Controles (n = 20) | APP (n = 23) | |
| Ideas delirantes | 1 (5%) | 2 (8%) |
| Alucinaciones | 0 (0%) | 0 (0%) |
| Agitación | 2 (10%) | 6 (26%) |
| Depresión | 3 (15%) | 16 (70%)* |
| Ansiedad | 1 (5%) | 12 (52%)* |
| Euforia | 0 (0%) | 1 (4%) |
| Apatía | 0 (0%) | 14 (61%)* |
| Desinhibición | 1 (5%) | 3 (13%) |
| Irritabilidad | 4 (20%) | 5 (22%) |
| Trastorno del apetito e ingesta | 0 (0%) | 1 (4%) |
| Trastornos conductuales | 7 | 21 |
APP: afasia progresiva primaria.
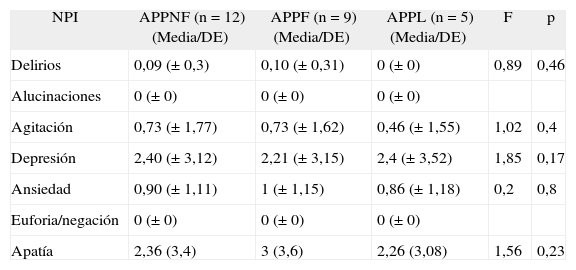
Síntomas neuropsiquiátricos en los 3 subtipos de afasia progresiva primaria (ANOVA)
| NPI | APPNF (n = 12) (Media/DE) | APPF (n = 9) (Media/DE) | APPL (n = 5) (Media/DE) | F | p |
| Delirios | 0,09 (± 0,3) | 0,10 (± 0,31) | 0 (± 0) | 0,89 | 0,46 |
| Alucinaciones | 0 (± 0) | 0 (± 0) | 0 (± 0) | ||
| Agitación | 0,73 (± 1,77) | 0,73 (± 1,62) | 0,46 (± 1,55) | 1,02 | 0,4 |
| Depresión | 2,40 (± 3,12) | 2,21 (± 3,15) | 2,4 (± 3,52) | 1,85 | 0,17 |
| Ansiedad | 0,90 (± 1,11) | 1 (± 1,15) | 0,86 (± 1,18) | 0,2 | 0,8 |
| Euforia/negación | 0 (± 0) | 0 (± 0) | 0 (± 0) | ||
| Apatía | 2,36 (3,4) | 3 (3,6) | 2,26 (3,08) | 1,56 | 0,23 |
APPF: afasia progresiva primaria fluente; APPL: afasia progresiva primaria logopénica; APPNF: afasia progresiva primaria no fluente.
La APP es el resultado de una neurodegeneración progresiva de inicio focal que lleva a comprometer la mayor parte del córtex cerebral; es así que los pacientes habitualmente suelen tener déficits cognitivos adicionales en el curso de la enfermedad, como trastornos de memoria, agnosias, trastornos ejecutivos, etc.7. Sin embargo, Sandra Weintraub y Marsel Mesulam25 definieron criterios diagnósticos en los cuales la afasia debería ser el síntoma o signo dominante y estar presente durante los dos primeros años del trastorno, y si existiese impacto en actividades instrumentales de la vida diaria estos debieran justificarse sólo por el trastorno del lenguaje, y no por un cuadro demencial subyacente. Los hallazgos del presente estudio coinciden con reportes de la literatura con respecto a que los pacientes con APP pueden tener trastornos de las funciones ejecutivas y reducción del aprendizaje de listas de palabras7, como se observa en la tabla 1.
Algunos pacientes con diagnóstico de APP desarrollan cambios de conducta y depresión (recordando la variante conductual de la DFT)11. En este trabajo sólo tres casos manifestaron trastornos de personalidad y del ánimo en la consulta inicial. Es importante destacar que a pesar de la escasa queja psiquiátrica, los trastornos de conducta fueron más prevalentes de lo esperado, cuando fueron evaluados con escalas específicas como el NPI y el Inventario de depresión de Beck; es decir, las alteraciones conductuales asociadas a la APP suelen no ser detectadas en la práctica diaria, reflejando un dominio adicional, a tener en cuenta a la hora de encarar el tratamiento de un paciente.
Con respecto al análisis global de los síntomas neuropsiquiátricos nuestros resultados mostraron que los pacientes con APP presentaron más frecuentemente depresión, ansiedad y apatía que los controles sanos. El hallazgo de sintomatología psiquiátrica coincide con los resultados de otros estudios6,9–11. El trabajo de Marczinski et al6 comparó 14 pacientes con APP y 12 sujetos con la variante conductual de DFT. Este estudio fue diseñado longitudinalmente a tres años, utilizando The Frontal Behavioral Inventory como batería de medición neuropsiquiátrica. Los pacientes con APP no tuvieron desórdenes del comportamiento al inicio del estudio. Después de tres años los síntomas que emergieron fueron los típicos de la DFT tales como apatía, falta de espontaneidad, desorganización, negligencia personal, inatención, logopenia, juicio pobre, agresión, hiperoralidad, inquietud y conducta inapropiada.
El hallazgo de sintomatología depresiva en pacientes con APP fue descrito claramente en un reciente estudio de Medina y Weintraub10, coincidiendo con nuestro estudio. Interesantemente se describe una tendencia a un rendimiento más bajo en las pruebas de denominación en los pacientes con mayor depresión.
Con respecto al análisis del subtipo de APP y síntomas neuropsiquiátricos nuestro estudio no logró identificar ningún perfil neuroconductual patognomónico de cada variante, contrariamente a los hallazgos de Rosen et al9. Aquí los pacientes con APP-F mostraron mayor sintomatología psiquiátrica, específicamente desinhibición, comportamiento motor aberrante y trastornos en la alimentación, que los subtipos AAP-NF y AAP-LP, no hallándose diferencias entre estos últimos dos subtipos. El número de pacientes analizados entre el estudio de Rosen y el nuestro sería un factor a considerar en el análisis de los resultados, ya que el primero ha incluido 67 casos de APP y el nuestro 26.
ConclusionesLa APP representa un síndrome clínico con una importante variedad de presentaciones afásicas, conductuales y motoras, ligado a una serie de enfermedades degenerativas. El único denominador común a todas ellas es la predilección neuroanatómica por las áreas del lenguaje en el hemisferio dominante.
En la clínica asistencial es frecuente observar que estos trastornos se asocian a alteraciones conductuales como la apatía, la ansiedad y la depresión, por lo que actualmente se plantea si estas podrían formar parte del trastorno, y en ese caso si deberían incorporarse a los criterios de definición de los diversos subtipos de APP.
Los avances de la ciencia deberían acercarnos a considerar la APP como una entidad nosológica y no sindromática como hasta el presente.
Por lo tanto, mientras su fisiopatogenia continúe en estudio, la minuciosa identificación de los distintos tipos de afasia y sus perfiles neuropsiquiátricos nos permitirá interpretar y acercar la disfunción neuroanatómica subyacente a la clínica.
De esta manera, el deterioro lento y progresivo del lenguaje nos provee de una importante oportunidad para investigar la neurodegeneración focal y los mecanismos neuropsicológicos involucrados en los procesos lingüísticos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.