Existe escasa evidencia respecto a la activación del sistema de emergencias ante síntomas de accidente cerebrovascular (ACV). En Argentina se desconocen tanto el grado de acuerdo de los médicos con las recomendaciones internacionales como las percepciones de los pacientes respecto a los servicios de emergencia. El objetivo de nuestro trabajo fue determinar las preferencias y predictores de los médicos y de los pacientes en relación con la estrategia que utilizarían en caso de ACV.
MétodosSe realizaron 2 cuestionarios validados, uno para la evaluación de qué estrategia recomendarían los médicos (ambulancia o guardia), y otro para definir la que utilizarían los pacientes, ante un escenario de ACV. La encuesta fue enviada a médicos por correo electrónico, mientras que los pacientes fueron entrevistados en persona.
ResultadosSe enviaron 279 encuestas a médicos, respondieron 91 (32,6%). De ellos, el 40,6% y el 12% expresaron parcial y total acuerdo con llamar a la ambulancia, respectivamente. No manifestó preferencia el 30,7%. En los médicos encontramos 2 predictores para llamar a la ambulancia: la percepción de la adecuada capacidad de diagnóstico de los médicos de ambulancia (OR: 1,86; IC 95%: 1,29-2,68) y si el encuestado era un neurólogo (OR: 3,2; IC 95%: 1,05-9,76). De los 95 pacientes encuestados, el 59% prefirió la estrategia de ir a la guardia en caso de urgencia y el 39% prefirió llamar a la ambulancia.
ConclusionesLa variabilidad en la visión de médicos y pacientes con el sistema de ambulancias muestra la necesidad de mejorar los protocolos de atención prehospitalaria de ACV.
There is scarce evidence regarding the activation pattern of emergency medical services (EMS) in case of stroke. Bhysicians’ agreement with international recommendations about calling EMS and patients’ perception about the EMS in Argentina are unknown. Therefore, our study aimed at determining physicians and patients’ preferences regarding treatment-seeking strategies and their predictors when facing a scenario suggestive of stroke.
MethodsWe completed 2 cross-sectional validated surveys on seeking treatment for a potential stroke: one designed for physicians and the other for patients. We distributed physicians’ survey via e-mail to neurologists, family doctors, and internal medicine specialists. To evaluate patients, trained interviewers conducted in-person surveys at the Hospital Italiano de Buenos Aires and the Unidad Asistencial César Milstein.
ResultsOf the 279 survey invitations sent, 91 physicians (32.6%) completed the survey. Of them, 30.7% had no preference between calling EMS or the walk-in strategy, while 40.6% mildly and 12% strongly preferred calling EMS. We found 2 predictive factors for preferring to call EMS: perceptions of the diagnostic capability of ambulance physicians (OR 1.86, 95% CI 1.29-2.68) and the respondent was a neurologist (OR 3.2, 95% CI 1.05-9.76). In an urgent medical condition scenario, 59% of the 95 patients preferred walk-in strategy, while 39% preferred to call EMS.
ConclusionsOur results show the necessity of improving stroke protocols for EMS, which will also require campaigns to change perceptions of the EMS system.
Las guías internacionales recomiendan llamar a la ambulancia en caso de accidente cerebrovascular (ACV) a fin de reducir la demora en la llegada del hospital1. El acceso a atención médica oportuna para estos pacientes es crítico2,3. Idealmente, los Servicios Médicos de Emergencia (o ambulancias) conectan a los pacientes que muestran síntomas de ACV con un hospital equipado para proporcionar la terapia apropiada en forma rápida4–6.
Esta recomendación universal asume que la calidad del servicio de ambulancias es igual en todo el mundo sin tener en cuenta las particularidades de cada sistema. Sin embargo, cuando los servicios de salud están altamente fragmentados y son heterogéneos, como en Argentina, puede haber factores que contribuyen a una adherencia inadecuada a las recomendaciones internacionales7,8. Por un lado, hay reportes en los medios de comunicación locales sobre demoras extremas en la atención de ambulancias9–12. Por otro lado, en Argentina, el acceso a los departamentos de emergencias o guardias (DE) de los hospitales es gratuito y está universalmente garantizado por la Constitución Nacional sin necesidad de selección previa13. Esta discordancia entre las recomendaciones internacionales y el entorno local no permite a los médicos o pacientes discernir cuál es la mejor estrategia para solicitar atención médica óptima en caso de sospecha de ACV.
Existe escasa evidencia sobre la magnitud de acuerdo de los médicos con las recomendaciones internacionales en el ámbito local o sobre la percepción de los pacientes sobre las ambulancias en caso de ACV14–16. Por lo tanto, nuestro estudio tuvo como objetivo determinar las preferencias de los médicos y los pacientes con respecto a las estrategias de búsqueda de tratamiento y sus predictores cuando se enfrentan a un escenario sugestivo de ACV.
Sujetos y métodosRealizamos 2 encuestas: una diseñada para médicos y otra para pacientes. Estos cuestionarios fueron diseñados durante las reuniones de consenso del Grupo de Estudio de Concientización sobre Accidente Cerebrovascular de Argentina y validados a través de evaluaciones piloto cuantitativas en grupos de prueba de médicos y pacientes (α de Cronbach=0,69).
Encuesta para médicosDesde febrero de 2015 hasta julio de 2016 distribuimos un enlace a la encuesta de médicos a través de correo electrónico buscando la representación de todos los niveles de cuidado del ACV: líderes de opinión, especialistas neurovasculares, coordinadores de departamentos de Neurología y Medicina Interna, médicos generales, médicos del DE y Asociaciones médicas.
Allí enviamos el enlace a miembros de los Grupos de Trabajo Stroke, a la Sociedad Argentina de Neurología y al Foro Argentino de Residencia Neurológica, que en conjunto representan a más de 15 instituciones en 7 provincias diferentes (Mendoza, Córdoba, Santa Fe, Buenos Aires, Neuquén, Tucumán y Río Negro). También enviamos el enlace de la encuesta a los jefes de departamento de Medicina Interna y Neurología de varios hospitales universitarios (Hospital Italiano de Buenos Aires, Hospital Dr. César Milstein, Hospital Austral, Hospital Alemán, Hospital Británico, CEMIC, INECO, Fundación Favaloro) en la ciudad de Buenos Aires. La encuesta de 11 preguntas incluyó 4 preguntas demográficas, 5 preguntas de formato Likert (calificadas de 1 a 5) sobre la actitud de los médicos con respecto a llamar a la ambulancia o concurrir al DE (guardia) en pacientes con signos de alarma de ACV, una pregunta de formato Likert sobre la capacitación del personal para el tratamiento prehospitalario de un ACV, y una pregunta abierta para solicitar comentarios personales.
Encuesta a pacientesSe encuestó a un subgrupo de pacientes que participaba de otro estudio más extenso sobre educación en ACV para mejorar la alerta de los pacientes sobre los síntomas del ACV.
Los pacientes fueron encuestados por entrevistadores capacitados en persona mientras permanecían en la sala de espera de los consultorios externos. En el Hospital Dr. Cesar Milstein aguardaban para las especialidades de cardiología, endocrinología y nutrición mientras que en el Hospital Italiano de Buenos Aires esperaban las citas programadas con sus médicos clínicos de cabecera. Aunque sus especialidades difieran, estos especialistas tratan un grupo de patologías similares.
Se incluyeron pacientes mayores de 65 años entre el 1 de noviembre de 2015 hasta el 31 de enero de 2016. Los pacientes con ACV previos o accidente isquémico transitorio fueron excluidos para evitar el sesgo de información por ya haber pasado por una experiencia previa.
Se realizaron 2 preguntas específicas, una para evaluar las actitudes de los pacientes con respecto a llamar a la ambulancia o concurrir directamente al DE (guardia) y otra sobre las principales razones de la elección. También recopilamos datos demográficos como edad, sexo, nivel educativo, historial laboral y factores de riesgo cardiovascular.
Variables de resultado evaluadas: encuesta a los médicosLes solicitamos a los médicos que indicaran su nivel de acuerdo o desacuerdo con las siguientes afirmaciones:
- •
Los pacientes con síntomas de ACV deben llamar al servicio médico de emergencias (ambulancia)
- •
Los pacientes con síntomas de ACV deben ir a la guardia por sus propios medios.
- •
Los pacientes con signos o síntomas de ACV deben llamar a una ambulancia o ir a la sala de emergencias.
- •
Si tuviera la oportunidad de aconsejar a mis pacientes, les diría que llamen a la ambulancia.
- •
Si tuviera la oportunidad de aconsejar a mis pacientes, les diría que vayan a la guardia.
- •
Con respecto a las ambulancias, describa su acuerdo con la siguiente frase: Los médicos que evalúan a los pacientes en el hogar están capacitados para reconocer al 95% de los pacientes con síntomas o signos de ACV o accidente isquémico transitorio.
Nuestro resultado primario para la encuesta de médicos fue una escala sobre la estrategia preferida Ambulancia/DE (EPADE) definida por la siguiente ecuación:
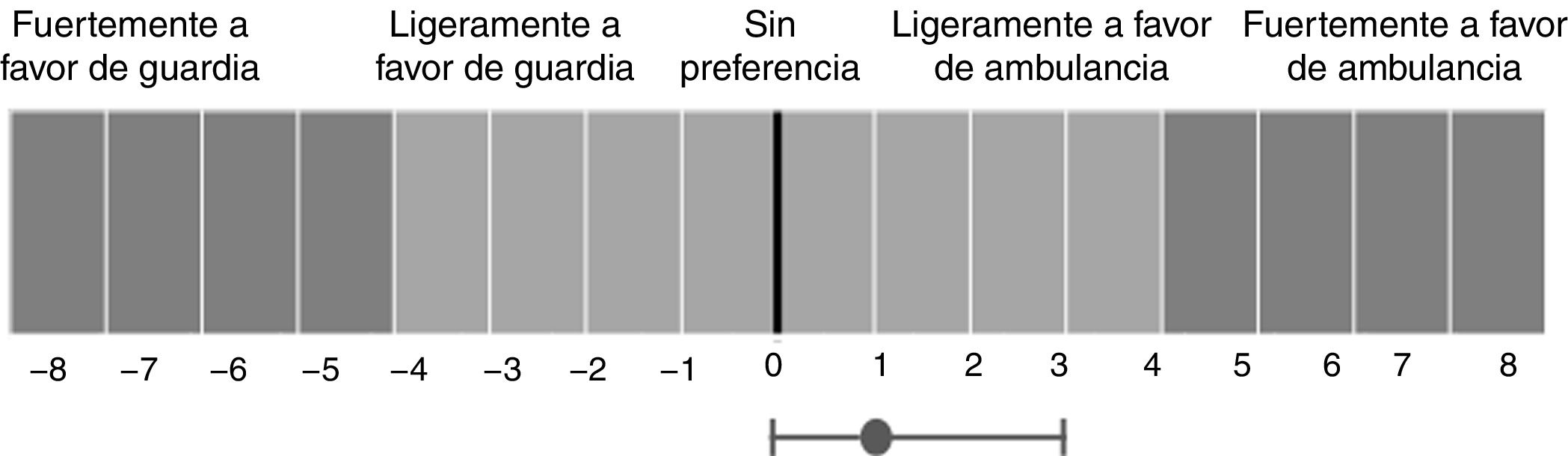
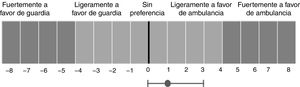
Con un rango de +8 a −8, esta escala Likert simétrica compuesta de 19 puntos resume las preferencias del médico con respecto a la opción más adecuada para buscar tratamiento para los síntomas del ACV, junto con la recomendación que le darían a sus pacientes sobre la elección de una estrategia adecuada para buscar atención médica. Esta escala nos permitió definir 5 grupos de rangos: 1. fuertemente a favor de DE (<−4); 2. ligeramente a favor de DE (−4 a <0); 3. no se inclina por ninguna estrategia (0); 4. ligeramente a favor de llamar a la ambulancia (>0 a 4); 5. fuertemente a favor de llamar a la ambulancia (>4) (fig. 1).
Mediciones y resultados: encuesta de pacientesNuestro resultado primario fue «preferencia ambulancia/DE» definido por la pregunta cerrada «¿Qué haría usted en caso de emergencia médica?». Definimos la estrategia llamar a la ambulancia como 1 e ir al DE como 0. Nuestro resultado secundario fue una pregunta abierta sobre la razón del paciente para seleccionar esa estrategia en particular.
Análisis estadísticoPara explorar los factores asociados con la estrategia de búsqueda de tratamiento prehospitalario, estimamos un tamaño muestral de al menos 80 participantes en cada grupo (pacientes y médicos) para asegurar un 80% de poder. Para los cálculos del tamaño muestral en regresión logística asumimos un 50% de preferencia de los participantes por la estrategia de llamar a la ambulancia y utilizamos las recomendaciones de Peduzzi et al.17. Realizamos un análisis multivariado para examinar las variables que modelan la experiencia de los médicos con la disponibilidad y accesibilidad a los tratamientos de ACV (años de servicio, especialidad) y la toma de conciencia relacionada a las campañas sobre ACV (especialidad).
Se describieron las variables categóricas utilizando proporciones y frecuencias absolutas y las variables continuas como la media y la desviación estándar o la mediana y el rango intercuartílico, según la distribución de los datos. El análisis posterior incluyó un modelo de regresión logística ordenado con puntaje de EPADE como variable dependiente y las siguientes variables independientes: años de experiencia, práctica privada o pública, especialidad de neurología, especialidad en neurología vascular y la calificación de los médicos del servicio de ambulancias. Para la encuesta de pacientes, realizamos 2 modelos de regresión logística para establecer predictores para llamar al sistema de emergencias. La variable dependiente se definió como 1 si los pacientes eligen llamar a la ambulancia, y 0 si eligen DE. El primer modelo incluyó la edad, el sexo, el nivel ocupacional previo máximo adquirido, la educación y el tipo de cobertura médica como variables independientes. El segundo modelo incluyó comorbilidades como hipertensión, diabetes, dislipidemia, tabaquismo y deterioro cognitivo, medido según el test Memory Impairment Screen. Para el análisis de datos se utilizó R commander 3.0.
El comité de ética institucional aprobó el protocolo de estudio. Todos los participantes proporcionaron consentimiento luego de leer el formulario de información en línea o la hoja de información del paciente antes de participar. Todos los datos se obtuvieron de forma anónima.
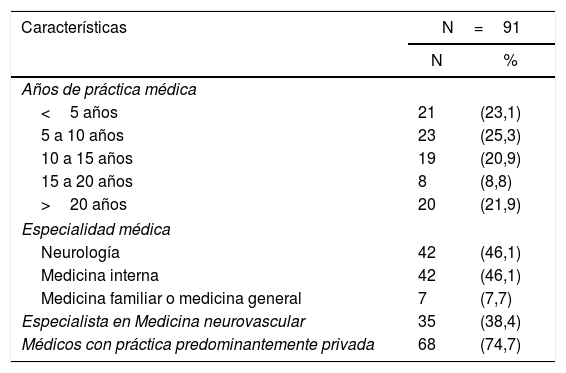
ResultadosResultados de la encuesta de médicosDe las 279 invitaciones enviadas, 91 médicos (32,6%) completaron la encuesta. La tabla 1 muestra las características demográficas de los participantes. La mediana del puntaje de EAAGG fue 1 (rango intercuartílico 0-3). De los encuestados, 5 (5,4%) estuvieron fuertemente a favor y 10 (10,9%) levemente a favor de la estrategia de ir a la guardia, 28 (30,7%) no tuvieron preferencia, 37 (40,6%) levemente a favor y 11 (12%) fuertemente a favor de llamar a la ambulancia. Solo 20 (22%) de los médicos estuvieron total o parcialmente de acuerdo en que los servicios de ambulancias de emergencia eran capaces de diagnosticar un potencial ACV. En cuanto a la pregunta abierta, 42 médicos (46%) comentaron las fallas del sistema de ambulancias, como la demora en la atención de las ambulancias y la falta de capacidad diagnóstica adecuada de los profesionales que hacen la primera evaluación en el lugar. Estas preocupaciones fueron en su mayoría (62%) expresadas por los médicos que acordaron recomendar la estrategia de ir directamente al DE.
Características basales de los 91 médicos encuestados
| Características | N=91 | |
|---|---|---|
| N | % | |
| Años de práctica médica | ||
| <5 años | 21 | (23,1) |
| 5 a 10 años | 23 | (25,3) |
| 10 a 15 años | 19 | (20,9) |
| 15 a 20 años | 8 | (8,8) |
| >20 años | 20 | (21,9) |
| Especialidad médica | ||
| Neurología | 42 | (46,1) |
| Medicina interna | 42 | (46,1) |
| Medicina familiar o medicina general | 7 | (7,7) |
| Especialista en Medicina neurovascular | 35 | (38,4) |
| Médicos con práctica predominantemente privada | 68 | (74,7) |
Encontramos 2 factores predictivos de mayor puntaje de EPADE: la percepción positiva de la capacidad de diagnóstico del sistema de ambulancias y la especialidad del médico que respondió. Un aumento de una unidad en el puntaje de calidad del sistema de ambulancias se correspondió con 1,86 veces más probabilidades de un puntaje más alto de EPADE (p=0,001; IC 95%: 1,29-2,68). Si el médico era un especialista en neurología, las probabilidades de un mayor puntaje de EPADE fueron 3,2 veces mayores, (p=0,041; IC 95%: 1,05-9,76).
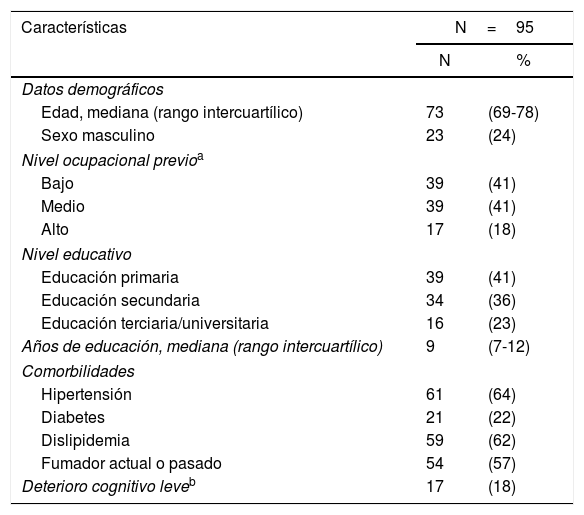
Resultados de la encuesta de pacientesLa tabla 2 muestra las características demográficas de los 95 pacientes que respondieron el cuestionario. De los 121 pacientes examinados, 9 se negaron a participar y 17 no cumplieron los criterios de inclusión. En un hipotético escenario de atención médica urgente, 56 encuestados (59%) eligieron ir al DE, 37 (39%) eligieron llamar a la ambulancia, y el resto (2 encuestados) prefirieron llamar a la policía. Cuando les preguntamos sobre sus razones para elegir la estrategia DE, 47 de 56 pacientes (84%) la consideraron la opción más rápida, 5 pacientes (8,9%) pensaron que recibirían mejor atención médica y 4 pacientes (7,1%) lo eligieron por la proximidad del hospital a su casa. De los pacientes que decidieron llamar a la ambulancia, 15 participantes (40,5%) lo consideraron la opción más rápida, 5 participantes (13,5%) pensaron que recibirían mejor atención médica, 11 participantes (30%) eligieron llamar debido a dificultades de transporte, y 6 participantes (16,2%) debido a la percepción de demoras excesivas en la sala de emergencias.
Características basales de los 95 pacientes encuestados
| Características | N=95 | |
|---|---|---|
| N | % | |
| Datos demográficos | ||
| Edad, mediana (rango intercuartílico) | 73 | (69-78) |
| Sexo masculino | 23 | (24) |
| Nivel ocupacional previoa | ||
| Bajo | 39 | (41) |
| Medio | 39 | (41) |
| Alto | 17 | (18) |
| Nivel educativo | ||
| Educación primaria | 39 | (41) |
| Educación secundaria | 34 | (36) |
| Educación terciaria/universitaria | 16 | (23) |
| Años de educación, mediana (rango intercuartílico) | 9 | (7-12) |
| Comorbilidades | ||
| Hipertensión | 61 | (64) |
| Diabetes | 21 | (22) |
| Dislipidemia | 59 | (62) |
| Fumador actual o pasado | 54 | (57) |
| Deterioro cognitivo leveb | 17 | (18) |
En el modelo multivariado sociodemográfico, la educación de nivel secundario se asoció con llamar a la ambulancia con un OR de 4,02 (IC 95%: 1,33-12,1; p=0,01) y la educación universitaria se asoció con llamar a la ambulancia con un OR de 7,10 (IC 95%: 1,34-a 37,4; p=0,02). En el modelo multivariado de comorbilidades no hubo asociación significativa entre cualquier comorbilidad y el llamado al sistema de ambulancias.
DiscusiónSolo la mitad de los médicos que respondieron la encuesta recomendarían llamar a la ambulancia si se presentan síntomas de ACV y el 39% de los pacientes encuestados también elegirían esta estrategia. A pesar de ser la estrategia recomendada en las guías internacionales, los resultados de este estudio muestran una falta de acuerdo en este tema.
Los médicos que participaron en nuestro estudio fueron más proclives a recomendar llamar a la ambulancia como la primera opción para el cuidado del paciente con ACV. Esto se evidenciaba si su confianza era alta en el entrenamiento de los médicos del sistema de ambulancias para reconocer los síntomas y signos de un ACV o si estimaba que el retraso de las ambulancias en responder a la llamada emergencia era bajo. Los neurólogos fueron más propensos a recomendar el llamado a la ambulancia, posiblemente debido al mayor conocimiento de las recomendaciones publicadas internacionalmente1,18. Con respecto a la estrategia elegida por los pacientes, la mayoría (59%) elegiría la estrategia de ir a la guardia. Entre sus razones, el 84% lo consideró la opción más rápida. Los participantes con mayor nivel educativo prefirieron llamar a la ambulancia. Es posible que los pacientes prefieran concurrir a la guardia debido a una creencia cultural de que esa es la forma más rápida de obtener atención médica. Esta preocupación de los pacientes fue puesta de manifiesto por nuestro grupo de investigación en la validación transcultural del cuestionario Stroke Action Test19. Si bien el nivel educativo fue el principal factor que determinó la decisión de llamar a la ambulancia, el nivel profesional alto predijo la estrategia de ir a la guardia. Creemos que los pacientes con niveles profesionales más altos o sus familiares tendrían más probabilidades de tener acceso a su propio automóvil, lo que permitiría desplazarse a un centro de atención en caso de ACV. Estos resultados se alinean con los publicados por Hawkes et al.14, en los que destacan la utilización del sistema de ambulancias en solo el 37% de los pacientes con ACV que llegaron al hospital donde se realizó el estudio. Además, los pacientes que reconocieron que sus síntomas estaban relacionados con un ACV no utilizaron la ambulancia como estrategia de transporte20. En Costa Rica el panorama no es diferente, menos de un tercio de los pacientes que se hospitalizaron por ACV llamaron a una ambulancia21.
Tanto en médicos como en pacientes, creemos que la preferencia en la estrategia de asistencia puede estar relacionada con la falta de confianza en el sistema de ambulancias en nuestro país. Por su parte, en 2003 en los Estados Unidos, el 43% de los 630.402 pacientes con ACV llegó al servicio de urgencias por sus medios, lo que indica que, incluso en los países desarrollados, el tratamiento del ACV en pacientes que llegan al DE por sus medios es común22.
Una limitación de este estudio fue el riesgo de sesgo de selección en los médicos que respondieron el cuestionario. Aunque solo el 32,6% respondió, esta tasa es consistente para este tipo de encuesta por vía electrónica. A pesar de esta tasa de respuesta, el número de médicos incluidos (N=91) encuestados como expertos triplica la cantidad de médicos involucrados en el desarrollo de guías de práctica clínica. Por otra parte, se logró la representación de los médicos relacionados con todos los niveles de cuidado de los pacientes con ACV.
El muestreo en la encuesta de pacientes fue tipo consecutivo y se realizó dentro de otro estudio de investigación con características específicas y diferente objetivo principal. Si bien no fue una población autoseleccionada ni incluida especialmente por algún deseo de participar en el estudio de educación esto también puede introducir limitaciones para este estudio como sesgo de selección, porque los pacientes encuestados representan un grupo limitado y podrían no representar a la población general.
Por otra parte, nuestros resultados solo pueden ser extrapolados a adultos mayores de 65 años porque no hemos estudiado las preferencias en pacientes de menor edad.
La ventaja de este estudio es que muestra las preferencias en la búsqueda de tratamiento en caso de síntomas de ACV en pacientes y médicos y sus percepciones de los problemas en el sistema de ambulancias.
En conclusión, nuestros resultados muestran la necesidad de mejorar los protocolos de ACV del servicio de ambulancias, lo que también requerirá campañas de información para cambiar las percepciones en médicos y pacientes sobre el funcionamiento del sistema. Mientras tanto, es esencial educar a nuestros pacientes sobre qué medidas tomar en caso de síntomas de ACV, y cuál es la estrategia recomendada según dónde viven, las instalaciones sanitarias cercanas, la disponibilidad de tratamiento y la calidad de los servicios de ambulancia local. Todo esto permitiría garantizar que los pacientes reciban atención médica rápidamente, independientemente del método de transferencia a un centro de atención específico.
FinanciaciónNinguna.
Conflicto de interesesNinguno.
Los autores agradecen al Dr. Ignacio Aladro y a la Dra.María Martha Esnaola su contribución al contacto con las sociedades neurológicas, a la Dra. Mariana Ayala las entrevistas y el manejo de la base de datos, y a la American Thoracic Society el programa de formación: Methods in Epidemiologic, Clinical and Operations Research (MECOR), especialmente a Cecilia Patiño, coordinadora del Programa y a su fundadora Sonia Buist.