La encefalitis límbica puede presentarse con síntomas psiquiátricos, reversibles con el tratamiento.
Caso clínicoAdolescente previamente sana, que desarrolló sucesivamente agresividad, desinhibición, hipersexualidad, deterioro cognitivo e intentos de suicidio y fue tratada con neurolépticos y benzodiacepinas. Dos meses más tarde se le solicitó resonancia magnética cerebral, que mostró cambios indicativos de encefalitis límbica. Los estudios bioquímicos y radiológicos no evidenciaron causas tumorales, inflamatorias o infecciosas. Se le realizó tratamiento inmunomodulador, con marcada mejoría sintomática y radiológica.
ConclusiónLa consideración diagnóstica y el tratamiento apropiado de la encefalitis límbica pueden cambiar radicalmente el pronóstico en pacientes con manifestaciones psiquiátricas.
Limbic encephalitis may present with psychiatric symptoms, often reversible with treatment.
Case reportA previously healthy teenager started with aggresiveness, disinhibition, hypersexuality, cognitive impairment and suicide attempts, for which she was treated with neuroleptics and benzodiazepines. Two months later, a cerebral magnetic resonance imaging showed changes in both temporal lobes, suggestive of limbic encephalitis. Biochemical and radiologic studies ruled out neoplastic, inflammatory or infectious causes. She was treated with intravenous immunoglobulin, high doses of intravenous steroids and cyclophosphamide, with notorious symptomatic and radiological improvement.
ConclusionConsidering and treating patients with possible limbic encephalitis can radically change the prognosis, particularly in patients with psychiatric manifestations.
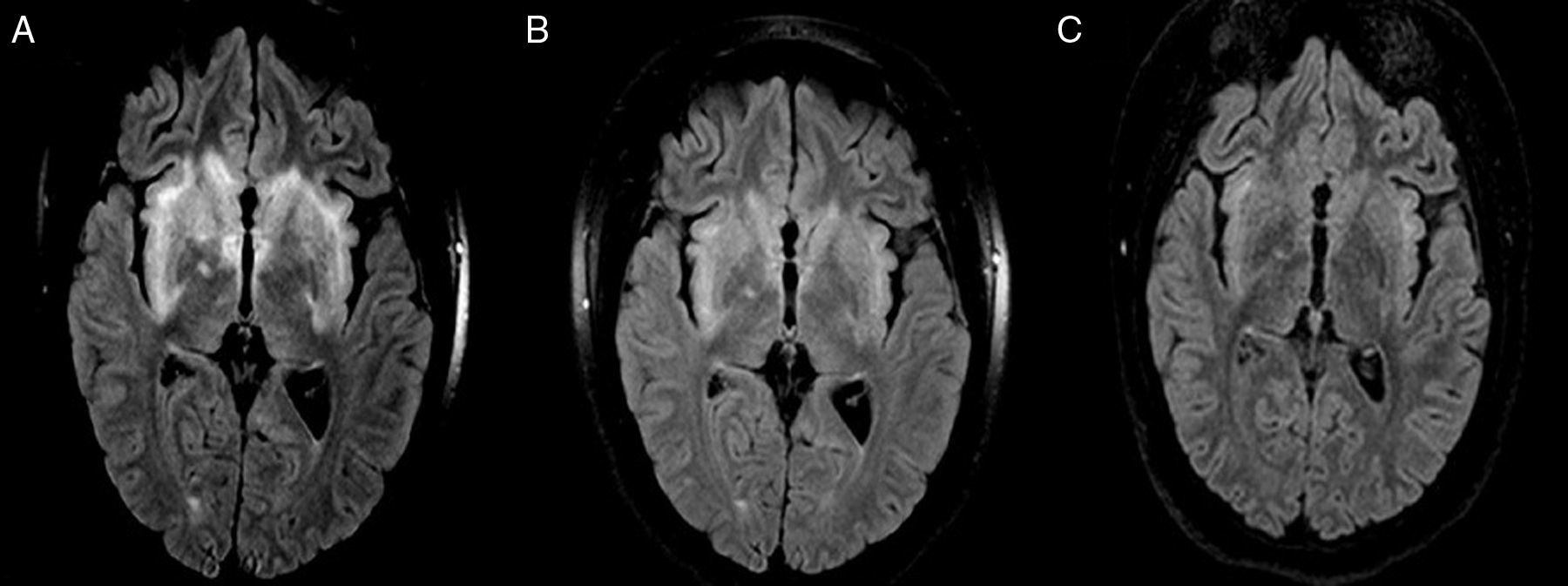
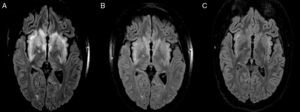
Adolescente de 17 años, previamente sana, con desarrollo psicosocial normal, que presentó progresivamente en el lapso de 30 días un marcado trastorno psicótico-afectivo, con agresividad, desinhibición, hipersexualidad, deterioro cognitivo y 2 intentos de suicidio. Fue atendida por un servicio de Psiquiatría local y medicada con neurolépticos y ansiolíticos, pero no hubo mejoría de sus síntomas. Un mes más tarde, con motivo de una interconsulta a otro especialista, se le solicitó una resonancia magnética cerebral, que mostró cambios de señal de las secuencias T2 y FLAIR en los pedúnculos cerebrales, región hipotalámica, porción mesial de ambos lóbulos temporales, cuerpo neoestriado, cápsula interna (bilateral) y sustancia blanca periventricular (fig. 1 A). Los resultados de este estudio no fueron evaluados por ningún especialista en Neurología, en ese momento.
Progresivamente, los síntomas empeoraron, a pesar de aumentos en las dosis de medicación psiquiátrica. A los 3 meses de iniciados los síntomas, fue traída a la sala de emergencias de nuestra institución, con motivo de somnolencia excesiva, desorientación, agresividad, conducta desinhibida y delirios de tipo sexuales y místicos. Con esta clínica, y ante las imágenes que presentaba, se decidió internación para estudio y tratamiento; se comparó con estudios previos y se observó una leve disminución del tamaño y la extensión de las lesiones ya conocidas (fig. 1B).
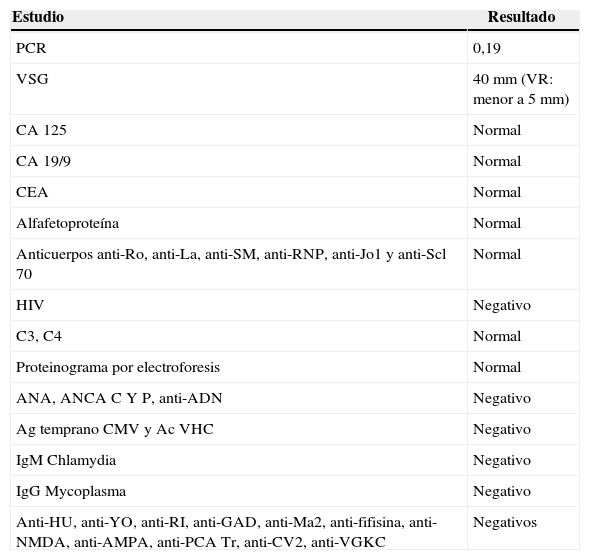
Se obtuvo también laboratorio de rutina, función tiroidea, hepática y sedimento urinario, que se encontraron dentro de parámetros normales y un examen para valoración de síndrome paraneoplásico, patología autoinmune infecciosa o inflamatoria que se describen en las tablas 1 y 2.
Resultados serológicos y de laboratorio
| Estudio | Resultado |
|---|---|
| PCR | 0,19 |
| VSG | 40 mm (VR: menor a 5 mm) |
| CA 125 | Normal |
| CA 19/9 | Normal |
| CEA | Normal |
| Alfafetoproteína | Normal |
| Anticuerpos anti-Ro, anti-La, anti-SM, anti-RNP, anti-Jo1 y anti-Scl 70 | Normal |
| HIV | Negativo |
| C3, C4 | Normal |
| Proteinograma por electroforesis | Normal |
| ANA, ANCA C Y P, anti-ADN | Negativo |
| Ag temprano CMV y Ac VHC | Negativo |
| IgM Chlamydia | Negativo |
| IgG Mycoplasma | Negativo |
| Anti-HU, anti-YO, anti-RI, anti-GAD, anti-Ma2, anti-fifisina, anti-NMDA, anti-AMPA, anti-PCA Tr, anti-CV2, anti-VGKC | Negativos |
Ac VHC: anticuerpos antivirus de la hepatitis C; ANA: anticuerpos antinucleares; ANCA: anticuerpos anticitoplasma de neutrófilos; anti-AMPA: anticuerpos anti α-amino-3-hydroxy-5-methyl-4-isoxazolepropionic acid; anti-CV2: CRMP 5, familia de proteínas mediadoras de la respuesta de colapsina 5; anti-GAD: anticuerpos antiglutamato decarboxilasa; anti-HU: ANNA1, anticuerpo antinuclear neuronal tipo 1; anti-Jo1: anti-histidil ARNt transferasa; anti-NMDA: antirreceptor N-metil-D-aspartato; anti-Ri: ANNA 2, anticuerpo antinuclear neuronal tipo 2; anti-RO, anti-La, anti-RNP: antirribonucleoproteínas; anti-Scl 70: anticuerpos antitopoisomerasa 1; anti-Sm: anticuerpo anti-Smith; anti-VGKC: anticuerpos anticanales de voltaje de potasio; anti-Yo: PCA 1, anticuerpo anticélulas de Purkinje tipo 1; C3: complemento 3; C4: complemento 4; CA 125: antígeno del cáncer 125; CA 19/9: antígeno del cáncer 19/9; CEA: antígeno carcinoembrionario; CMV: citomegalovirus; LCR: líquido cefalorraquídeo; PCA Tr: anticuerpo anticélulas de Purkinje tipo Tr; PCR: proteína C reactiva; VSG: velocidad de sedimentación globular.
Resultados en líquido cefalorraquídeo
| Índice de Link (LCR) | 0,93 (VR: hasta 0,70) |
| Cultivo de LCR | Sin desarrollo |
| Glucosa (LCR) | 80% mg % |
| Células (LCR) | 5 mm3 (VR: menor a 2 mm3) |
| Proteínas (LCR) | 240 mg/l (VR: 150-450) |
| Albúmina (LCR) | 156 mg/l (VR: 120-320) |
| IgG (LCR) | 48 mg/l (VR: hasta 40) |
| Albúmina en LCR/albúmina suero (Q albúmina) | 4,1 × 103 |
| IgG LCR/IgG suero (Q IgG) | 3,8 × 103 |
| BOC | 8, sin presencia de BOC en suero |
| PCR CMV, enterovirus, herpes i, ii y zóster (LCR) | Negativo |
BOC: bandas oligoclonales; LCR: líquido cefalorraquídeo; PCR para CMV: reacción en cadena de la polimerasa para citomegalovirus; VR: valor de referencia.
Se realizaron imágenes de tórax abdomen y pelvis en busca de procesos tumorales, y no se encontraron evidencias de los mismos.
Con el cuadro clínico, estudios de laboratorio e imagenológicos, se interpretó el caso como encefalitis límbica y se realizó tratamiento inmunomodulador con inmunoglobulina; la paciente presentó mejoría parcial de los síntomas, con una recaída a los 30 días de tratamiento, por lo cual se comenzó tratamiento con corticoides a altas dosis y se obtuvieron nuevas imágenes de tórax, abdomen y pelvis, que no evidenciaron presencia de tumor, con franca mejoría sintomática al mes de este tratamiento, por lo que se continuó con ciclos intermitentes y se agregó tratamiento con ciclofosfamida por vía intravenosa a dosis de 15mg/kg, mensual, que continúa hasta el presente.
ComentariosLa encefalitis límbica paraneoplásica (ELP) es una de las formas de presentación más frecuentes del síndrome de encefalomielitis paraneoplásica, siendo no siempre posible la evidencia de neoplasia, y apareciendo esta en estudios posteriores. Se produce por afectación de la región medial de los lóbulos temporales, sobre todo el hipocampo, de lo que derivan sus manifestaciones clínicas características1–3, como demuestran las imágenes de nuestro caso en particular.
Etiopatogenia/fisiopatologíaLa lesión del hipocampo en estos pacientes está mediada por anticuerpos contra diferentes estructuras; en los últimos años se ha relacionado esta lesión a múltiples antígenos, en los cuales se puede nombrar a los intracelulares anti-Hu/ANNA-1, Ri (ANNA2), 1 anti-Yo (ANNA3), anti-MA2, anfifisina, anti-CV2/CRMP5, anti GAD o los dirigidos contra antígenos de superficie, anti-3 SOX1, complejo VGKC2,4, anti-RNMDA, AMPA1,5,6 y anticuerpos contra RGABA, y pueden producir múltiples síndromes clínicos, entre los cuales se encuentra ELP. Entre los antígenos recientemente identificados, los heterómeros NR1/NR2B del receptor NMDA son de gran interés debido a su papel fundamental en la plasticidad sináptica y la memoria, los cuales se han identificado en una serie reciente1,2,4 relacionados con cáncer de pulmón de células pequeñas en el 50% de los casos, y se han asociado a varios síndromes clínicos, entre los que se destaca la presencia de convulsiones2.
El daño neuronal se cree mediado por una alta relación CD8/CD3 con un compromiso citotóxico de células T, asociado a anticuerpos intracelulares, con la consiguiente lesión celular y pérdida axonal, mientras que en las desencadenadas por antígenos de superficie estaría mediado por células B y complemento; esta dicotomía en la fisiopatogenia de estos trastornos pueden contribuir a la decisión en el tratamiento4.
Generalmente, los pacientes son mujeres jóvenes con tumores quísticos de aspecto benigno del ovario (teratomas maduros o inmaduros), y más recientemente asociado a cáncer de pulmón, que desarrollan una encefalitis grave. A pesar de la gravedad del trastorno, los pacientes a menudo se recuperan después del tratamiento del tumor e inmunoterapia2,5, datos que encajan claramente con el caso presentado, con la diferencia que no se ha encontrado evidencias de tumor en esta paciente.
ClínicaEn un reporte de 7 casos de ELP, en el año 2005, se describen los síntomas más característicos de esta entidad, trastorno psicótico afectivo, síntomas límbicos como agresividad, delirios, hipersexualidad, trastornos en la memoria, excitación extrema incapacidad de seguir órdenes, e incluso hemiparesia leve, y presenta un caso de hipoventilación central debido a afectación del tronco cerebral7.
En un reporte de 20 casos de ELP se presentaron 17 pacientes con convulsiones, pérdida de memoria y confusión, un paciente se presentó con ataxia, un paciente se presentó con estatus epiléptico y un paciente se presentó con síndrome opsoclono-mioclono2.
Puede ser de curso agudo y subagudo, la mediada por anticuerpos anti-VGKC suele asociar hiponatremia, aunque esta también ocurre en aproximadamente un 10% de los pacientes con ELP clásica por síndrome de secreción inadecuada de hormona antidiurética. Además, puede asociarse a otras manifestaciones de la actividad de los anticuerpos anti-VGKC, como son síndromes de hiperexcitabilidad muscular, síntomas que no presentó el caso en particular8.
El diagnóstico es clínico, radiológico y de laboratorio, demostrando la presencia de anticuerpos pero aproximadamente el 40% de los pacientes con encefalitis límbica no tienen anticuerpos detectables del sistema nervioso central; por lo general, el examen de líquido cefalorraquídeo aparece de características inflamatorio, y en otros casos, como la encefalitis por anti-VGKC, puede ser normal o con cambios mínimos.
El tratamiento, en líneas generales, consiste en terapia inmunomoduladora, con corticoides, ciclofosfamida, y en el caso de anti-VGKC, se puede considerar la terapia con inmunoglobulina asociada a corticoides o incluso la plasmaféresis; toda esta batería debe ser apoyada con tratamiento sintomático y apoyo familiar psicológico9–11.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.