La neurocisticercosis es una parasitosis endémica en varias regiones del mundo, la presentación espinal es rara y su diagnóstico es complejo debido a la variabilidad clínica y al bajo rendimiento de los estudios complementarios disponibles. Describimos el caso de un paciente masculino de 34 años de edad que presentó una mielopatía compresiva secundaria a neurocisticercosis espinal confirmada mediante técnica de reacción en cadena de polimerasa y estudio histopatológico. El paciente fue tratado exitosamente mediante cirugía descompresiva. Discutimos los aspectos clínicos, las modalidades diagnósticas, la utilidad de la reacción en cadena de polimerasa y las opciones terapéuticas en la neurocisticercosis espinal.
Neurocysticercosis is an endemic parasitic disease in several regions of the world. The spinal form is rare and its diagnosis is complex due to the clinical variability and the poor performance of the available additional tests. In this paper, we describe the case of a 34-year-old male patient who presented compressive myelopathy secondary to spinal neurocysticercosis confirmed by polymerase chain reaction and histopathology report. The patient was successfully treated with decompressive surgery. We discuss the clinical aspects, the usefulness of diagnostic tools —including polymerase chain reaction—, and the therapeutic options available for the treatment of spinal neurocysticercosis.
La neurocisticercosis es una enfermedad parasitaria endémica en varias regiones del mundo, incluyendo Centroamérica, México, Brasil, el África subsahariana, el sudeste de Asia y los países andinos de América del Sur, como Ecuador1. El ser humano es infectado al ingerir alimentos o agua contaminados con huevos de Taenia solium, los cuales eclosionan en el intestino del huésped liberando oncosferas que penetran la mucosa hasta alcanzar el torrente sanguíneo para establecerse en órganos sólidos, donde se desarrollan como quistes larvarios o cisticercos y producen inflamación y desplazamiento de los tejidos normales2. En el sistema nervioso central los cisticercos se ubican habitualmente en el parénquima cerebral, la zona meníngea-basal y el sistema ventricular3. La localización en la médula espinal es muy rara4,5, con una incidencia reportada entre el 0,7 y el 5,8%6, y su diagnóstico es complejo, dada la dificultad para visualizar el escólex del parásito en los estudios de imagen.
Describimos el caso de un paciente masculino de 34 años de edad con una mielopatía compresiva secundaria a neurocisticercosis espinal confirmada posquirúrgicamente mediante estudio histopatológico y estudio con reacción de cadena de polimerasa (PCR), el cual se perfila como una herramienta útil para establecer el diagnóstico7.
Caso clínicoPaciente masculino de 34 años de edad diagnosticado en la adolescencia de epilepsia focal secundaria a neurocisticercosis parenquimatosa en tratamiento actual con fenitoína y antecedente de hidrocefalia por neurocisticercosis ventricular que requirió inserción de válvulas de derivación ventrículo peritoneal. Cursa con cuadro de 4meses de evolución caracterizado por parestesias en miembros superiores y abdomen, que posteriormente se acompaña de debilidad muscular y espasticidad bilateral de predominio en hemicuerpo derecho, y alteración del control de esfínteres. Al examen físico presentaba hemiparesia derecha de predominio crural con espasticidad en las 4extremidades, hiperreflexia rotuliana y Babiński bilateral, hipostesia en banda desde los niveles T4-T6 y en miembros superiores.
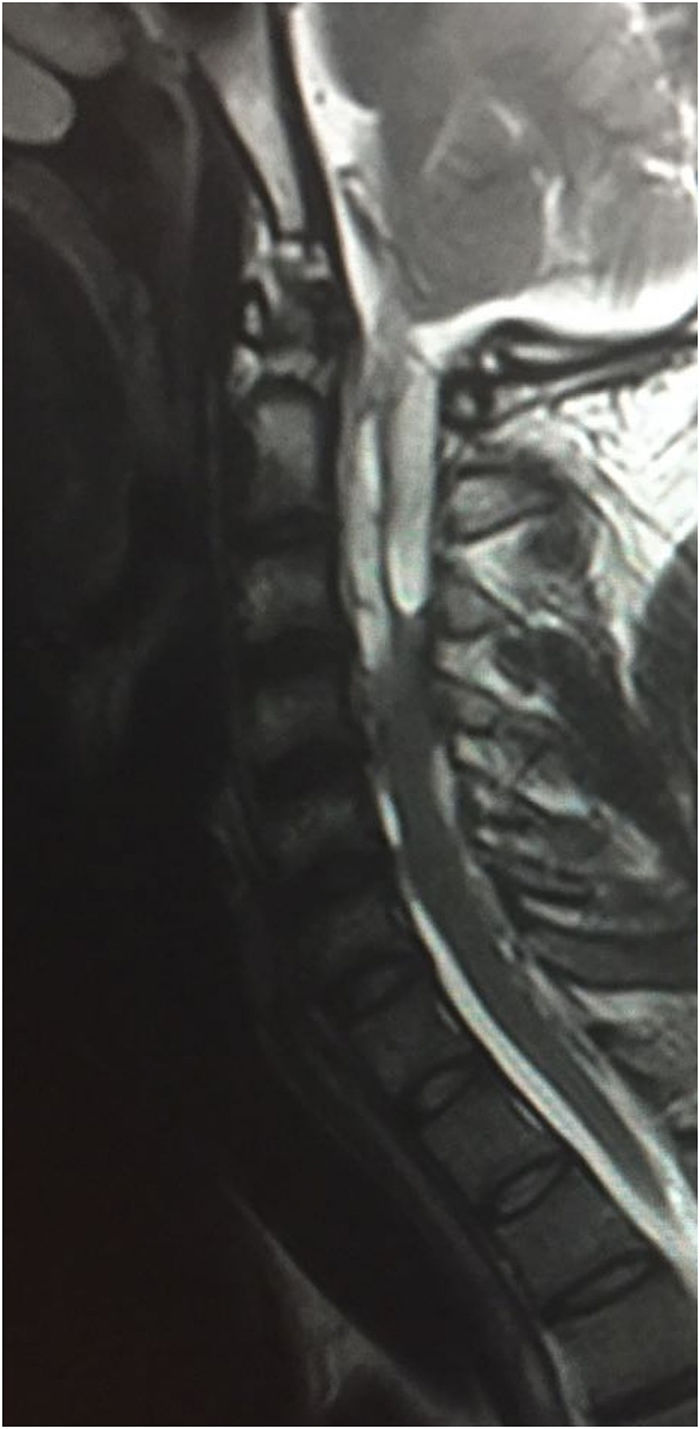
El hemograma, las pruebas de función hepática y renal fueron normales. La tomografía computarizada de encéfalo reveló el parénquima cerebral sin lesiones, el sistema ventricular no dilatado con presencia de una válvula de derivación ventrículo-peritoneal en el tercer ventrículo y otra en el ventrículo lateral izquierdo. La resonancia magnética nuclear de columna cervical y dorsal reveló lesiones quísticas en el espacio subdural laterales a la médula cervical a nivel de C1-C2-C3 (fig. 1).
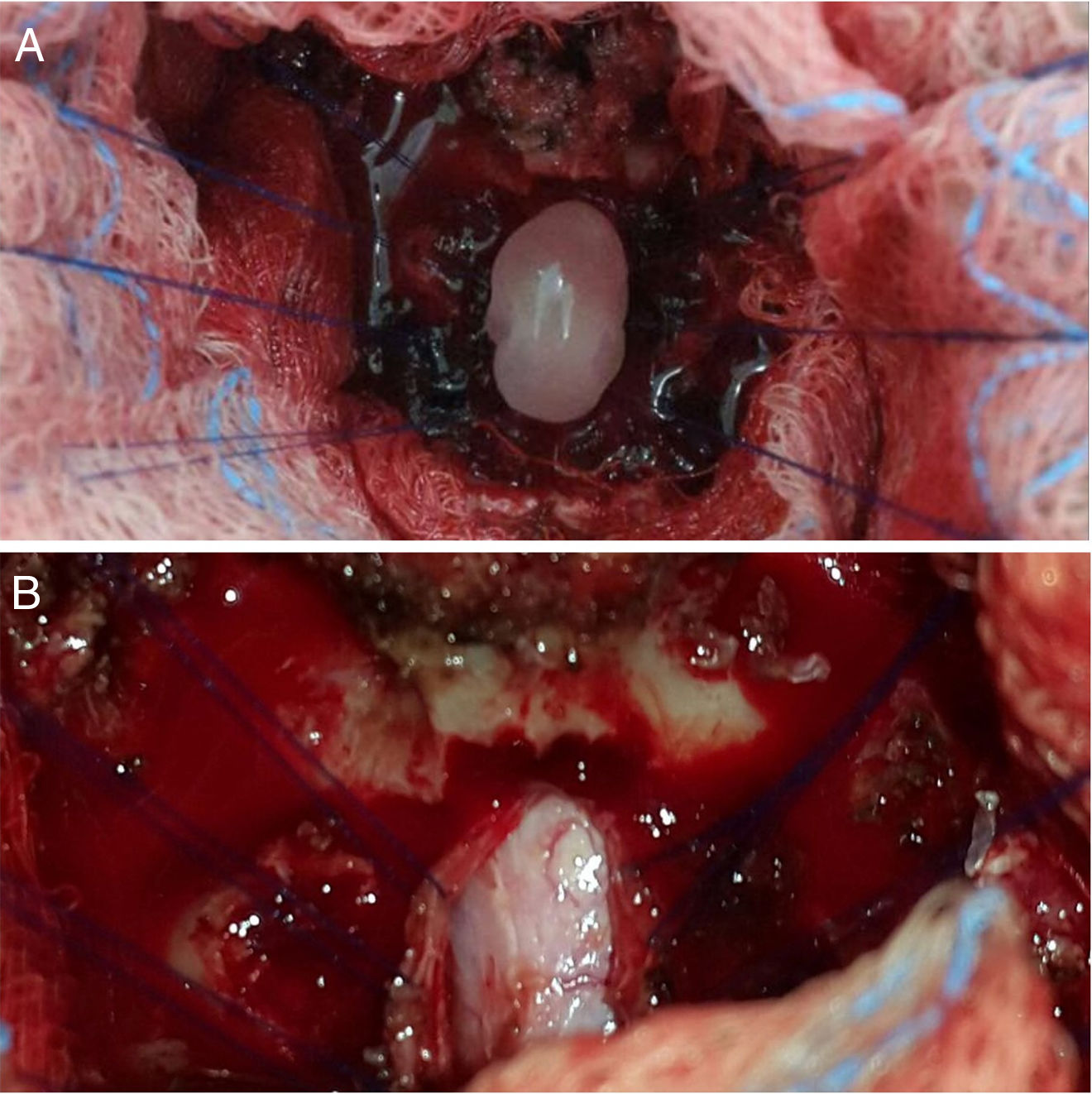
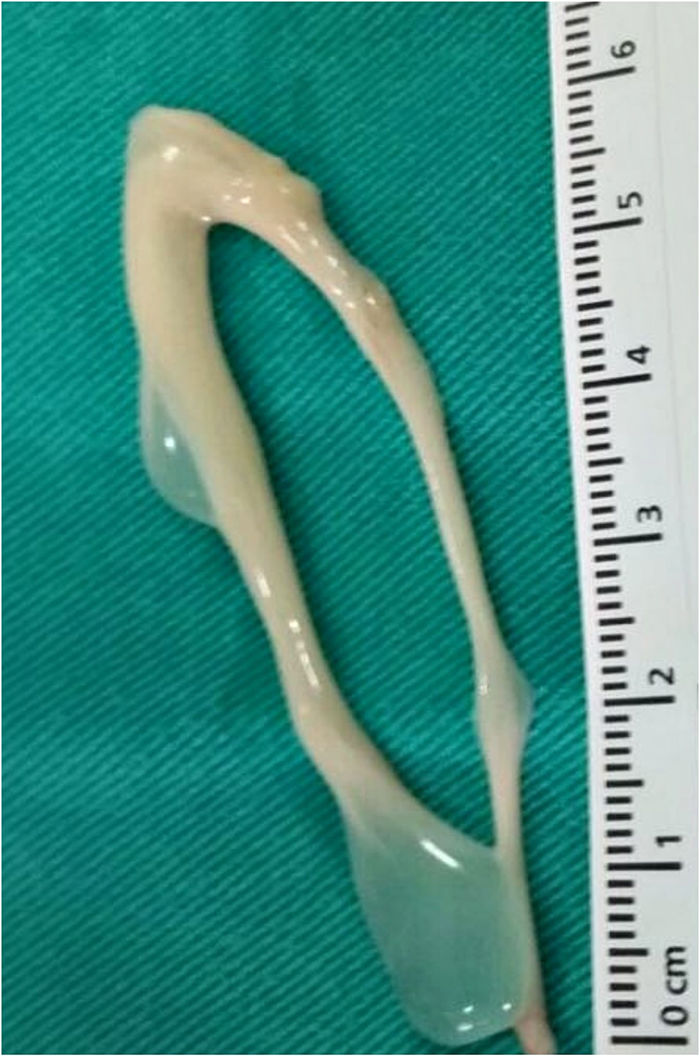
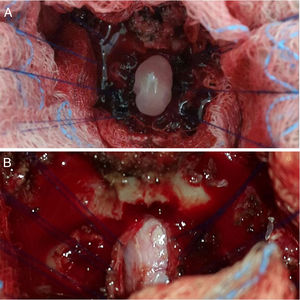
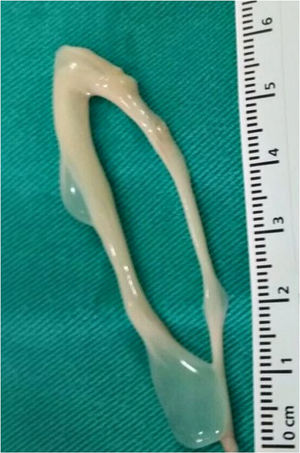
Ante la sospecha de mielopatía compresiva por neurocisticercosis espinal, se inició tratamiento por vía oral con 20mg de prednisona cada 12 h y 15mg/kg de albendazol durante 7 días. El paciente no mejoró, por lo que se decidió efectuar cirugía descompresiva para exponer la apófisis espinosa de C3 y realizar laminectomía de C2, tercio inferior del arco de C1 y tercio superior de C3 (fig. 2B). Durante el procedimiento la duramadre se encontraba tensa y sin latido. Al seccionarla, se evidenciaron 4lesiones quísticas en forma de rosario, provenientes del canal medular (fig. 2A), unidas por membrana blanquecina. Se realizó la escisión de los quistes (fig. 3) con lo cual la médula recuperó su coloración y latido normales. Se tomaron muestras del quiste para PCR que fueron positivas para ADN de Taenia solium. El estudio histopatológico confirmó el diagnóstico de neurocisticercosis espinal.
A) Vista durante la cirugía del quiste que sale a tensión tras la disección de la aracnoides y de su pared. B) Exposición del espacio subdural espinal a nivel de C2-C3, con signos de aracnoiditis y fibrosis con gran adherencia a la duramadre de la cual se encuentra traccionada lateralmente con suturas.
Tras la cirugía, el paciente recuperó totalmente la fuerza en las 4extremidades, logró controlar esfínteres y pudo reintegrarse a su actividad laboral.
ComentarioLa neurocisticercosis espinal puede convertirse en un reto diagnóstico debido a su escasa incidencia, su variabilidad clínica y al bajo rendimiento de los métodos complementarios disponibles. El diagnóstico generalmente se fundamenta en la combinación del análisis clínico, epidemiológico, de laboratorio, estudios de imagen e histopatológicos8.
La neurocisticercosis espinal genera síntomas de mielitis transversa, como alteraciones sensitivo-motoras por debajo de la lesión, dolor súbito de la zona afectada, disestesias o parestesias en extremidades y abdomen, impotencia sexual, retención urinaria e incontinencia fecal, pero también se han documentado casos asintomáticos9. Los síntomas progresivos son usualmente secundarios a la compresión de la médula y el compromiso medular agudo se debe a la reacción inflamatoria producida por la degeneración proteica tras la muerte del cisticerco8. Nuestro paciente presentó los síntomas clásicos de mielitis, que empeoraron progresivamente y se resolvieron tras la descompresión quirúrgica, lo que señala que las manifestaciones clínicas fueron causadas por el efecto de masa producto del crecimiento gradual del quiste.
En el paciente, residente de una zona endémica, los antecedentes de epilepsia e hidrocefalia secundarias a neurocisticercosis fueron importantes para establecer el diagnóstico. Estos antecedentes también indican que, tras la infección del parénquima cerebral, el parásito migró hasta el sistema ventricular, donde causó hidrocefalia y, posteriormente, al espacio subdural a través del líquido cefalorraquídeo10.
Los estudios de imagen permiten realizar el diagnóstico no invasivo de neurocisticercosis, determinar su localización y el grado de inflamación asociado10. La resonancia magnética es la técnica de elección para identificar las lesiones causadas por el cisticerco, ya que es más sensible que la tomografía computarizada8,11.
En el cerebro, los estadios por los que atraviesan los cisticercos hasta su destrucción comprenden: formas activas en las que se aprecia la figura de un quiste con escólex en el interior, formas transicionales descritas como coloidal-granular y formas inertes o inactivas del tipo calcificaciones. En la médula espinal no existe una descripción clara de estos estadios, pero se reseñan lesiones quísticas de localización intramedular o, más comúnmente, extramedular3, visibles mediante resonancia magnética.
Las técnicas serológicas para el diagnóstico inmunológico incluyen: Enzyme Linked ImmunoSorbent Assay (ELISA), Enzyme-linked Immunoelectransfer Blot (EITB) y la PCR12,13. Estas pruebas se basan en la respuesta inmunológica que inducen los antígenos que expresa el cisticerco o en la detección de su ADN y dependen de la viabilidad del parásito, su localización, la etapa evolutiva y la respuesta inmunológica del paciente12. Un estudio realizado recientemente determinó que la PCR para cisticercosis en líquido cefalorraquídeo tiene alta sensibilidad y especificidad para las formas extraparenquimatosas de neurocisticercosis7. En nuestro paciente las muestras obtenidas del quiste durante la cirugía resultaron positivas para el ADN del parásito. Esto indica que la técnica de PCR podría ser útil para el diagnóstico no invasivo de la neurocisticercosis espinal en muestras de líquido cefalorraquídeo.
Los criterios propuestos para el diagnóstico definitivo de neurocisticercosis extraparenquimatosa requieren: 1) el resultado histopatológico positivo de un quiste extraparenquimatoso o 2) la visualización por resonancia magnética de un quiste extraparenquimatoso o más, en donde se observe el escólex del parásito en al menos uno de ellos o 3) la determinación por resonancia magnética nuclear de uno o más quistes extraparenquimatosas sin escólex asociados con al menos 2de los siguientes: hidrocefalia, fluido cerebroespinal inflamatorio, test inmunológicos positivos en fluido cerebroespinal o la presencia de calcificaciones únicas o múltiples o parénquima vesicular o quiste degenerativo14.
El tratamiento de la neurocisticercosis medular tiene como objetivo disminuir la inflamación, destruir al cisticerco y descomprimir la médula espinal15. Las opciones terapéuticas incluyen fármacos cestocidas, corticoides y cirugía16. Su elección depende del tipo y la gravedad de los síntomas: el efecto de masa y el déficit neurológico progresivo son complicaciones críticas que requieren tratamiento quirúrgico de urgencia.
El albendazol y el praziquantel son fármacos antihelmínticos utilizados en todas las formas de neurocisticercosis14. El albendazol es generalmente el fármaco de elección, ya que penetra mejor en el sistema nervioso, tiene menos interacciones y menor precio. La dosis recomendada es de 15 a 30mg/kg al día durante 7 días15,17. Los corticoides se utilizan para reducir la inflamación propia de la enfermedad o inducida por el tratamiento antiparasitario; aunque no se ha determinado un tratamiento corticoide estándar, habitualmente se emplea dexametasona intravenosa, prednisolona o prednisona por vía oral15,17. Nuestro paciente recibió tratamiento combinado con albendazol y prednisona durante 7 días, sin obtener mejoría.
La cirugía constituye la opción terapéutica más importante para pacientes con signos de comprensión medular o síntomas persistentes a pesar del tratamiento médico, como en este caso. La escisión de las lesiones quísticas en nuestro paciente resultó en una mejoría clínica significativa, sin embargo, en pacientes en los que la degeneración del quiste produce fibrosis de la aracnoides o inflamación crónica de la médula, la respuesta puede no ser tan favorable a pesar de la intervención quirúrgica18.
ConclusionesLa neurocisticercosis es una enfermedad de alta incidencia en países en vías de desarrollo y, debido a la migración, cada vez es más frecuente en países desarrollados. La afección espinal es una forma infrecuente de cisticercosis en el sistema nervioso central, que se produce posiblemente por migración del parásito desde el sistema ventricular a través del líquido cefalorraquídeo. Los métodos diagnósticos abarcaron un análisis clínico y epidemiológico, conjuntamente con estudios de laboratorio e imagen. La detección del parásito por técnica de PCR nos permitió su confirmación diagnóstica y podría constituirse como parte del algoritmo diagnóstico. El tratamiento médico y la cirugía de descompresión son las opciones terapéuticas en estos casos. En nuestro caso, la evolución del paciente tras la laminectomía fue satisfactoria, pues recuperó la fuerza en las extremidades.
Autoría/colaboracionesLP, NL, XM: diagnóstico, planificación del tratamiento, ejecución del tratamiento y recolección de imágenes. LP, DF, EM, XM: redacción del artículo, revisión bibliográfica y análisis crítico del artículo. Todos los autores leyeron y aprobaron la versión final del manuscrito.
Conflicto de interesesLos autores no reportan ningún conflicto de intereses.
Los autores desean agradecer al PhD Alfredo Campoverde por su aporte en la detección de PCR para cisticercosis.