El linfoma intravascular representa un subtipo de linfoma B muy poco común, sus síntomas diversos lo hacen un reto diagnóstico.
Caso clínicoPresentamos un caso de una paciente con síntomas desde hace un año, dados por compromiso cognitivo y de la marcha, con presencia de múltiples lesiones en la resonancia magnética. Su estado neurológico empeoró rápidamente, progresando a la muerte. La necropsia reportó la presencia de células tumorales en la luz de los vasos, compatible con linfoma intravascular.
ConclusiónEste linfoma no tiene síntomas específicos. Se debe sospechar rápidamente, ya que su mortalidad es del 90% sin tratamiento.
Intravascular lymphoma is a very uncommon subtype of B-Cell lymphoma, it has many clinical manifestations which makes it a diagnostic challenge.
Case reportWe present a patient who had cognitive deterioration and gait disturbance for over a year, with multiple lesions evidenced on MRI. Her neurological condition worsened rapidly, progressing to death. Necropsy reported the presence of tumor cells in the lumen of vessels compatible with intravascular lymphoma.
ConclusionThis lymphoma has no specific symptoms. It should be suspected quickly since their mortality is 90% without treatment.
El linfoma intravascular (LIV) representa un subtipo de linfoma B difuso de célula grande, en el cual la presencia de células tumorales predomina en la luz de los vasos sanguíneos de pequeño y mediano tamaño1. Su incidencia es extremadamente baja, descrita entre 0,5-1 caso por cada millón de habitantes2, la edad de presentación más frecuente es en personas mayores de 50 años, afecta predominantemente la piel y el sistema nervioso central; su presentación es agresiva con altas tasas de mortalidad1–4. Dos series de casos publicadas por Ferreri y Murase demostraron que la presencia de síntomas B pueden estar entre el 55-77% de los pacientes, la elevación de LDH y anemia también son frecuentes de hallar e incluso pueden afectar otros órganos como la médula ósea, hígado y bazo1,3. Debido a su comportamiento agresivo, es necesario un diagnóstico oportuno para ofrecer un tratamiento dirigido, el cual se basa en quimioterapia. El LIV es un reto diagnóstico para el neurólogo por su diversidad de síntomas, se ha considerado como un gran simulador, incluso se han descrito casos con presentación clínica similar a vasculitis, enfermedad multiinfarto y esclerosis múltiple5,6.
A continuación, presentamos un reporte de caso en el que inicialmente se sospechó de vasculitis con diagnóstico final confirmado de linfoma intravascular. Los autores contamos con el consentimiento informado para la presentación del caso, protegiendo en todo momento la confidencialidad.
Caso clínicoPaciente femenina de 45 años de edad, quien presentaba desde hace un año episodios de amnesia con desorientación, ilusión rotacional e inestabilidad en la marcha, estos síntomas eran intermitentes, duraban entre uno a cinco días y luego resolvían espontáneamente. En una ocasión presentó un episodio de prosopagnosia que fue autolimitado. A los seis meses del inicio de su sintomatología fue realizada una resonancia magnética (RM) cerebral ambulatoria, a la cual solo tuvimos acceso al reporte de radiología que describía una lesión en la protuberancia central, por lo cual fue remitida a Neurología.
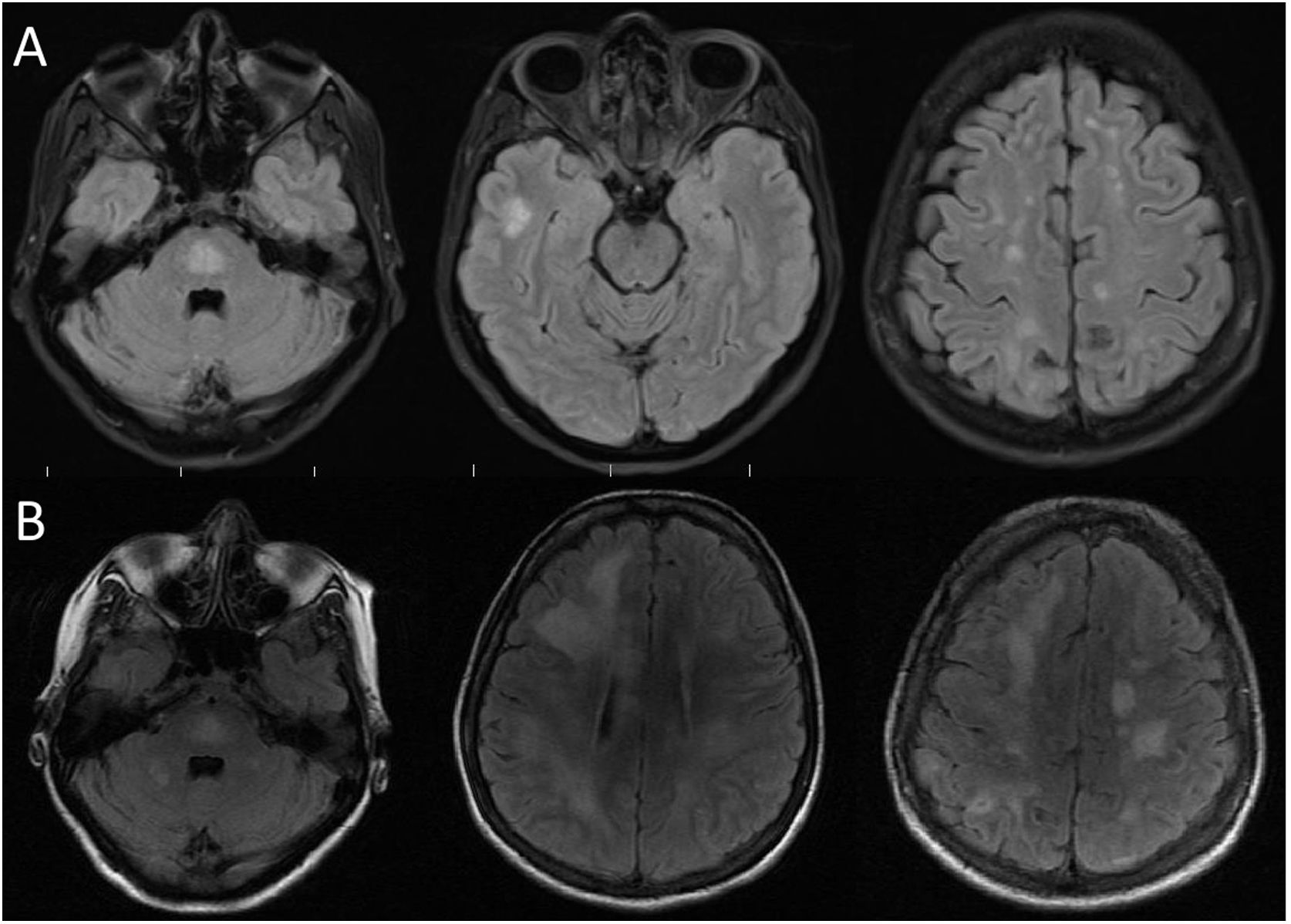
A los nueve meses fue hospitalizada por persistencia de los síntomas. Se solicitó una nueva RM cerebral simple y contrastada, la cual mostraba lesiones córtico-subcorticales bihemisféricas, menores de 3 mm, y se observaba una lesión en la protuberancia similar a la descrita anteriormente, ninguna lesión realzaba con el medio de contraste (fig. 1A). Se realizó una punción lumbar para estudio de líquido cefalorraquídeo (LCR), el cual evidenciaba una química normal, con bandas oligoclonales positivas patrón tipo 4 y anticuerpos antiacuaporina-4 negativos. El resumen de paraclínicos se muestra en la tabla 1, mencionamos los resultados más significativos: ANA reactivo 1/160, Anti-SCL70 positivo, anticardiolipinas IgM positivo moderado, anticoagulante lúpico positivo y TPT prolongado. Con estos paraclínicos se sospechó que sus síntomas fueran causados por una vasculitis del sistema nervioso central, secundaria a enfermedad autoinmune, por lo que se realizó una angiografía cerebral que tuvo un resultado normal, se dio manejo con metilprednisolona 1 g/día IV por cinco días con respuesta clínica satisfactoria y mejoría de los síntomas, decidiéndose dar egreso.
Resonancia magnética cerebral inicial y de control. A: realizada a los nueve meses de inicio de los síntomas. Secuencia FLAIR con numerosas lesiones hiperintensas localizadas en lóbulo frontal, parietal y temporal, además del puente. B: realizada a los 11 meses de inicio de síntomas. Observamos comparativamente un aumento en el número y tamaño de las lesiones hiperintensas en secuencia FLAIR.
Resumen de paraclínicos realizados
| Estudio | Resultado |
|---|---|
| Hemograma | Hemoglobina: 10,7 g/dL; hematocrito: 32%; VCM 92,2 fL; HCM 30,8 pg; leucocitos: 3.500/uL; neutrófilos: 60% (2.100/uL); linfocitos: 17% (800/uL); plaquetas: 198.000/uL. |
| Extendido de sangre periférica | Glóbulos rojos: normocíticos, glóbulos blancos: anisocitosis ++, plaquetas: normales. |
| Tiempos de coagulación | TP: 14,2 s (control: 10,7); TPT: 52,2 s (control 30,1). |
| Serología | VIH: negativo; VDRL: negativo; AgS VHB: no reactivo; Ac VHC: no reactivo. |
| Biopsia de médula ósea y mielograma | Cambios megaloblásticos en línea eritroide, línea mieloide y linfoide normal, sin presencia de blastos. |
| Cariotipo en médula ósea | 46 xx, sin deleciones. |
| Líquido cefalorraquídeo* | Presión 8 cm H2O GR 80; frescos 100%; GB: 1; glucosa 42 mg/dL (índice: 0,5); proteínas: 50 mg/dL. |
| Otros | Vitamina B12: 581 pg/mL; ácido fólico: 15,3 ng/mL. |
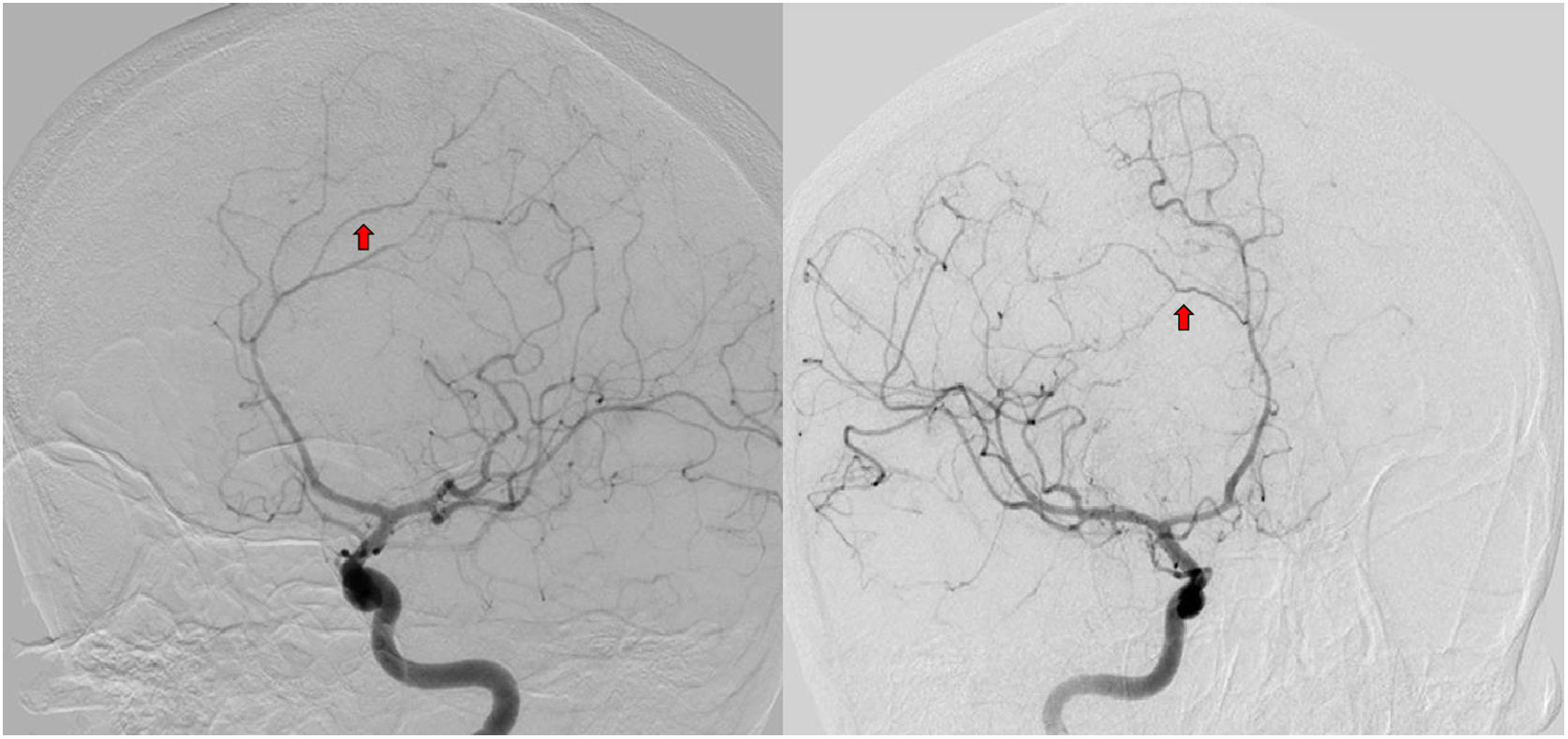
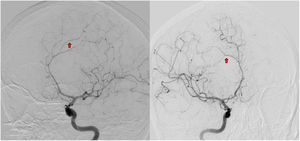
A los 11 meses de inicio de su enfermedad, la paciente tuvo una recaída clínica, con amnesia, dificultad para emitir lenguaje, incapacidad para realizar actividades como vestirse, ir al baño o asearse, estos síntomas fueron progresivos hasta llevarla a la dependencia funcional. Reingresa al servicio de urgencias de Neurología, comentando además, pérdida de peso; al examen físico encontramos desorientación temporo-espacial, alexia, agrafía, disfemia, amnesia con compromiso de memoria semántica y episódica, acalculia, apraxia construccional, del vestir y cinética, el puntaje del test de MOCA fue de 18/30 puntos, la marcha era insegura y de pasos cortos. No hubo alteraciones motoras ni sensitivas. Los nuevos paraclínicos evidenciaron aumento en reactantes de fase aguda, hemograma con anemia y trombocitopenia leve, en ocasiones aparecía leucopenia con linfopenia, la RM cerebral mostró un aumento en el número y en el tamaño de las lesiones con compromiso extenso de la sustancia blanca frontoparietotemporal bilateral (fig. 1B), además con lesiones que restringían en la secuencia de difusión, compatibles con múltiples infartos. La RM de columna cervical, torácica y lumbar no tenía lesiones. El análisis de LCR tenía pleocitosis linfocitaria con hiperproteinorraquia. La angiorresonancia cerebral sugirió una posible vasculitis, por lo cual se realizó una nueva angiografía cerebral que tuvo como resultado un patrón en rosario multisegmentario bilateral sutil (fig. 2), compatible con vasculitis de predominio en pequeño vaso. El nuevo perfil de anticuerpos para enfermedad reumatológica fue negativo. La paciente recibió un nuevo ciclo de metilprednisolona por cinco días, sin mejoría, su estado neurológico empeoró rápidamente, acompañado de fiebre y somnolencia, requirió manejo en Unidad de Cuidados Intensivos con hallazgos de bacteriemia por Salmonella. Se realizó una RM de abdomen en búsqueda de otras posibles causas, donde se reportó la presencia de esplenomegalia, adenopatías retroperitoneales y una masa dependiente de la glándula adrenal izquierda. No fue posible realizar biopsia de la lesión debido a que la paciente progresó a un estado epiléptico refractario, con falla ventilatoria y falleció.
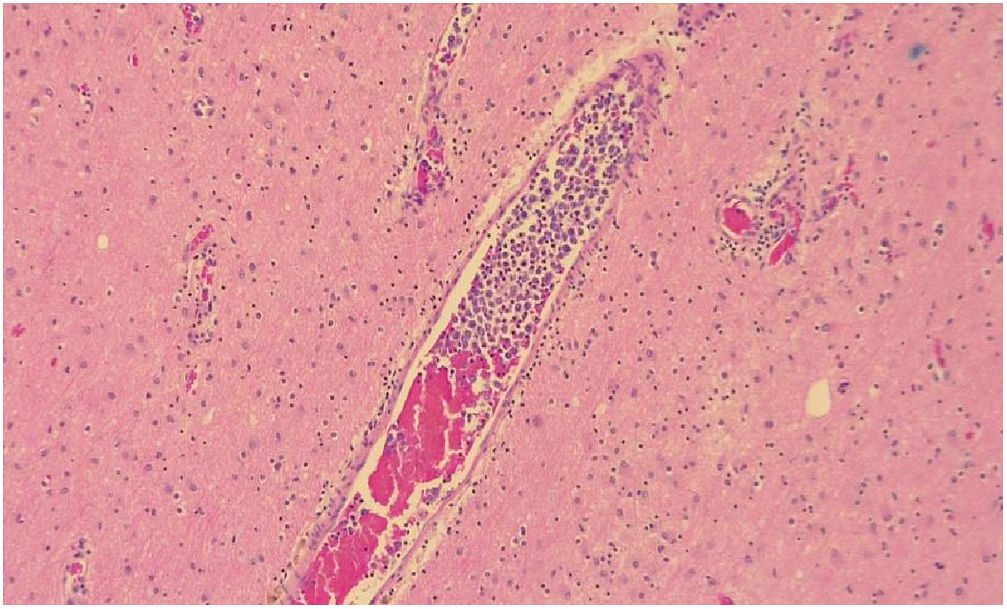
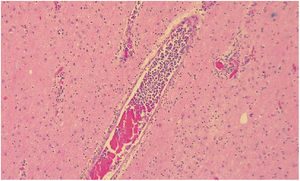
En la necropsia se encontró la presencia de un conglomerado ganglionar retroperitoneal que colapsaba la glándula suprarrenal izquierda, además de focos de hemorragia en el tallo cerebral, al microscopio se observaron múltiples microinfartos cerebrales y la presencia de células tumorales en la luz de los vasos en cerebro, pulmón y corazón, las cuales tenían un linaje linfoide, también observado en los ganglios retroperitoneales, lo que fue compatible con linfoma B difuso de células grande tipo intravascular (fig. 3).
ComentariosEl linfoma intravascular no tiene un patrón de presentación específico, no genera inicialmente lesiones ocupantes de espacio ni adenopatías que sean llamativas para una biopsia; a excepción del subgrupo con afectación en piel, el resto de órganos afectados como el cerebro, pueden tener un compromiso inespecífico, es por esto que esta entidad corresponde a un gran reto diagnóstico7. Los pacientes con síntomas neurológicos generalmente tienen algún compromiso cognitivo o de sus funciones mentales superiores, con síndromes demenciales rápidamente progresivos, afasia, amnesia, apraxias; un metaanálisis publicado con 654 casos reportados que habían tenido manifestaciones neurológicas identificó que 60% tuvo deterioro cognitivo, 22% alguna parálisis y el 13% convulsiones8. Debemos tener en cuenta la sospecha de LIV en ese grupo de pacientes que progrese rápidamente y no mejore con otros tratamientos administrados.
Podemos apoyarnos en diversos paraclínicos, en las series de casos publicadas por Ferreri y Murase encontraron que la anemia puede estar presente hasta en el 78%, trombocitopenia 76%, elevación de LDH 93% y otros como hipoalbuminemia, leucopenia, elevación de B2-microglobulina en suero1,3. En nuestro caso observamos que las alteraciones en el hemograma estuvieron presentes desde el inicio, lo cual pudo ayudar a pensar en diagnósticos diferenciales, por lo cual fue realizada una biopsia de médula ósea sin encontrar anormalidades. Aunque se ha reportado que el compromiso de las líneas celulares, sobre todo de las plaquetas, puede estar relacionado con infiltración de médula ósea, en nuestro caso no se encontró1.
Los hallazgos radiológicos pueden ser similares en los casos que presentan infartos cerebrales, evidenciando en la RM lesiones con aumento de intensidad en secuencias FLAIR y T2, restricción de difusión por resonancia magnética (DWI), con compromiso bilateral que afectan regiones corticales y subcorticales, pueden simular vasculitis, progresan rápidamente en semanas o meses, incluso con hallazgos anormales en angiografía cerebral similares a patrón en rosario5–9. Llama la atención la descripción reciente en una serie de casos, en la cual se presentaron lesiones hiperintensas en región protuberancial hasta en el 54% y estas lesiones no se correlacionaron de manera directa con la sintomatología presentada10. Todos estos hallazgos imagenológicos descritos fueron similares a los observados en nuestra paciente.
El perfil de autoanticuerpos para enfermedades autoinmunes puede comportarse como un distractor, ya que la respuesta autoinmune puede desarrollarse en pacientes con cáncer, se ha estimado que hasta un 30% de pacientes con neoplasias malignas puede tener títulos altos de anticuerpos antinucleares (ANA) y anticuerpos contra antígenos nucleares extractables (ENA). Las vasculitis, sobre todo de compromiso cutáneo, pueden ser una manifestación paraneoplásica, teniendo a las neoplasias hematolinfoides como una de las principales causas11.
El diagnóstico de LIV únicamente se logra con biopsia de la lesión, demostrando la presencia de células tumorales; se ha descrito como opción la biopsia de piel, aunque no es precisa. Lo ideal es realizar la biopsia del órgano afectado, sin embargo, son pocos los casos que logran ser llevados a biopsia cerebral ante mortem. En un reporte realizado de dos mujeres que presentaron eventos cerebrovasculares recurrentes, se les realizó una biopsia cerebral en el área cortical-frontal con resultado positivo para LIV6. En nuestro caso, la paciente tuvo un compromiso fluctuante inicialmente, con presencia de autoanticuerpos positivos que hicieron pensar en una etiología autoinmune y contribuyeron en el retraso del diagnóstico, luego la enfermedad tuvo un compromiso rápido y agresivo, con afectación multiorgánica que asociado además con trombocitopenia no permitieron realizar una biopsia oportuna.
Esta enfermedad requiere de una alta experticia para sospecharla y de esta manera poder llegar a un diagnóstico temprano, ya que la mortalidad puede alcanzar hasta el 90% en el primer año desde el inicio de los síntomas y sin recibir tratamiento. La terapia con corticoide no ha demostrado tener beneficio, nosotros utilizamos metilprednisolona teniendo en cuenta el perfil de autoanticuerpos inicial, con el cual se obtuvo buena respuesta en la primera hospitalización, sin embargo, hubo una siguiente recaída severa, en la cual, esta terapia no tuvo ninguna utilidad. Actualmente la Sociedad Americana de Oncología Clínica recomienda que la terapia con antraciclinas es crucial, pues se ha asociado con tasas de respuesta de aproximadamente el 60% y tasas de supervivencia del 30% a tres años. El manejo con protocolo de quimioterapia que incluye ciclofosfamida, doxorrubicina, vincristina y prednisona (CHOP) ha sido el más usado, y recientemente adicionar rituximab (R-CHOP) ha conseguido mejoría en los resultados de supervivencia en otros tipos de linfomas12. Un grupo de 40 pacientes con LIV que utilizaron esa terapia respondieron favorablemente y recuperaron el déficit focal que presentaban10. Recientemente fueron publicados los resultados de un ensayo clínico fase 2, realizado en 37 pacientes con LIV que recibieron terapia con protocolo R-CHOP demostrando que es seguro, además de determinar una mediana supervivencia libre de progresión del 76% a dos años13. Otras terapias utilizadas para esta patología han sido la quimioterapia intratecal con metotrexato, citarabina y prednisolona, la cual tiene el objetivo de mejorar la penetrancia en el SNC de los medicamentos antineoplásicos14. En presentaciones severas de la enfermedad, se ha preferido utilizar la terapia conjunta de R-CHOP más quimioterapia intratecal por al menos cuatro ciclos. Algunos casos han reportado respuestas prometedoras con otras terapias como carmustina, citarabina y metotrexato, junto con trasplante de progenitores hematopoyéticos15,16.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.