El accidente cerebrovascular (ACV) es una urgencia tiempo dependiente: las conductas de mayor impacto pronóstico dependen del tiempo trascurrido hasta la realización de la terapia. Actualmente la ventana para la trombólisis intravenosa es hasta 4,5 h. Nuestro objetivo es analizar las causas de la no realización de trombólisis sistémica en pacientes ingresados a la unidad de ACV.
Materiales y métodosEstudio observacional, con datos obtenidos de historias clínicas de pacientes internados en la unidad de ACV entre agosto de 2015 y diciembre de 2019. Analizamos el número de tratamientos trombolíticos intravenosos (TTE), los motivos por los cuales los pacientes no recibieron TTE, el tiempo puerta-aguja y el tiempo inicio-aguja.
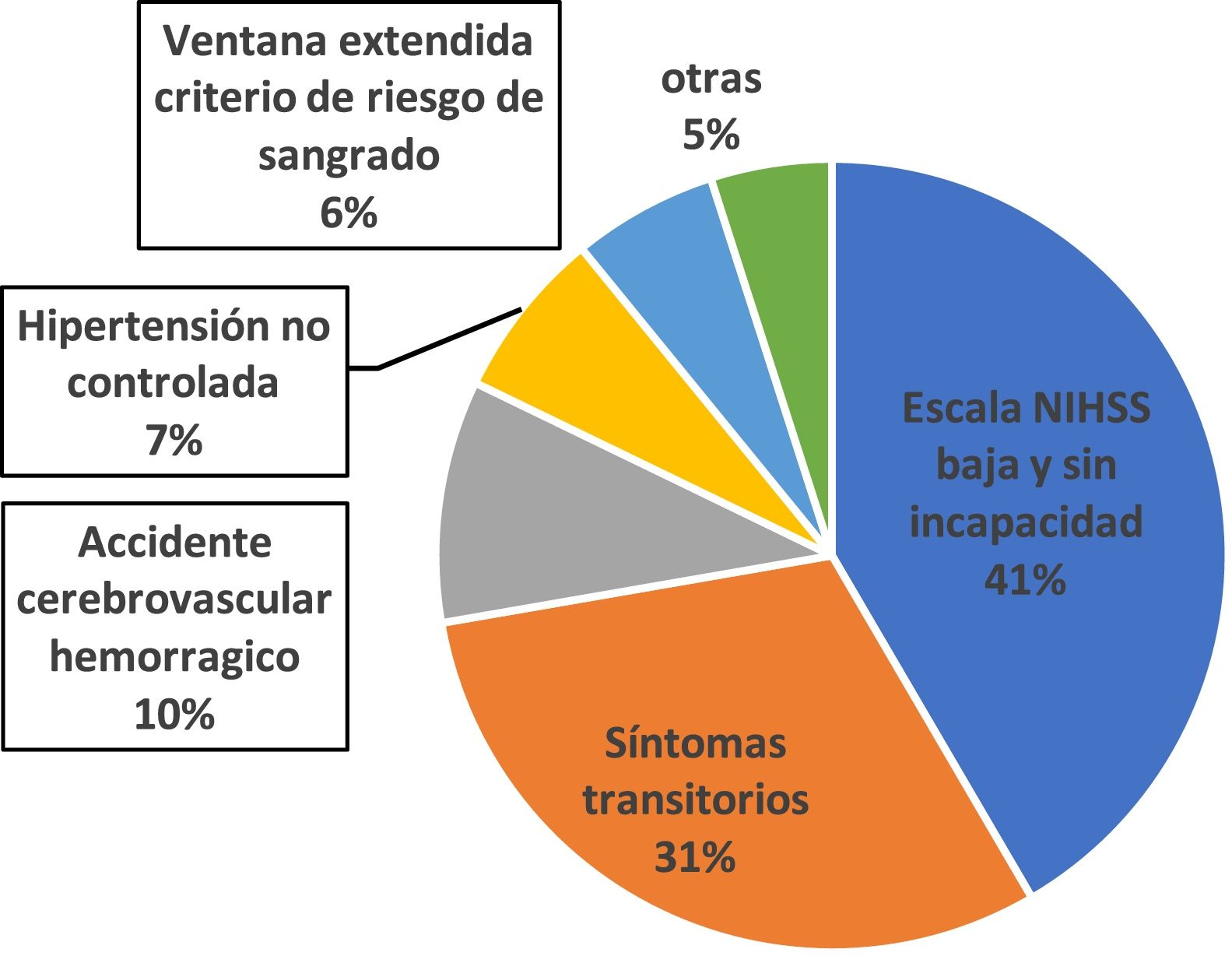
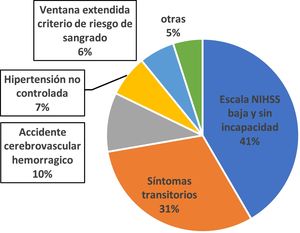
ResultadosDe 472 pacientes internados, 216 (45,7%) llegaron fuera de la ventana terapéutica. De los pacientes que arribaron dentro de dicha ventana, no se realizó TTE en 122 (46,1%). Los motivos fueron: NIHSS bajo 41%, tener síntomas transitorios 31%, ACV hemorrágico 10%, hipertensión arterial no controlada 7%, ventana extendida asociada a criterio de riesgo elevado de sangrado 6%, otras causas 5%. El tiempo inicio-aguja y el tiempo puerta-aguja en 2019 fue de 142 y 47,9 min, respectivamente.
ConclusionesLa llegada tardía a unidad de ACV es la causa más común por la que a un paciente no se le realiza TTE, punto de mejora con educación poblacional y médica continua, más la reducción de los tiempos de atención prehospitalarios. Los que llegan en ventana terapéutica, los ACV menores o con síntomas transitorios representan el mayor porcentaje de los que no reciben TTE, grupo en el que evaluar si para algunos pacientes la TTE sería más beneficiosa que la no trombólisis.
Acute ischemic stroke is a time-dependent emergency, since the greatest impact depend on the time elapsed to treatment. Intravenous thrombolysis administered within 4.5hours from onset of stroke symptoms improves the clinical outcome of patients with acute ischemic stroke. The objective of this work is to analyze the reasons for non-thrombolysis.
Materials and methodsObservational, data obtained from records of patients admitted to the Stroke Unit, between August 2015-dicember 2019. We analyzed the number of intravenous thrombolytic treatments, reasons for non-thrombolysis, door to needle time, start treatment time.
ResultsA total of 472 patients were hospitalized. Of 265 patients in a therapeutic window, treatment was performed in 143. 137 patients arrived from another center, 70 received alteplase. Reasons for exclusion from thrombolysis in stroke patients admitted within 4.5hours: mild non-disabling stroke symptom 41, patients with transient symptoms 31%, intracerebral hemorrhage 10%, high blood pressure 7%. In 2019, start treatment time and door to needle time were: 142 and 47.9minutes, respectively.
ConclusionsLate arrival at a healthcare center is the most common cause that contraindicates systemic thrombolysis. This is a point to improve through medical and population education.
El accidente cerebrovascular (ACV) es la cuarta causa de muerte en países desarrollados y la primera de discapacidad en la Argentina. Los eventos isquémicos constituyen el 80% de los casos1. Tiene un gran impacto en el paciente, la familia y la sociedad, por lo que se constituye como un grave problema de salud pública2.
El sistema público de la Ciudad de Buenos Aires cuenta con 33 hospitales generales, y en ellos, 2 centros primarios de ACV (UACV), que reciben pacientes provenientes de su propia área programática y derivados de otros centros de salud que llegan a través de coordinación de SAME (Sistema de Atención Médica de Emergencia) por medio de la notificación previa a la unidad.
La trombólisis sistémica administrada dentro de las 4,5 h de iniciados los síntomas del ACV aumenta la probabilidad de disminuir las secuelas neurológicas a futuro. Algunos pacientes que llegan dentro de este rango no reciben tratamiento con trombólisis por presentar criterios de exclusión que se basaban en los ensayos clínicos iniciales3. Aunque la causa más común de no recibir trombólisis sistémica es la llegada fuera de tiempo para su indicación y este es un punto que tener en cuenta en cuanto al enfoque de educación poblacional y médica. Otro porcentaje no menor para analizar son las causas de no trombólisis en pacientes que llegan a tiempo, pero aun así no son tratados. Algunas series de casos reportan porcentajes entre un 25 y un 50%4-6. Evaluar sus motivos nos permitirá evidenciar y corregir, a futuro, las conductas de tratamiento, lo que aumentará la probabilidad de que el paciente sea tratado.
El objetivo del presente trabajo es analizar las causas por las que los pacientes que tuvieron acceso a la unidad de ACV no recibieron tratamiento trombolítico intravenoso (TTE).
Materiales y métodosSe presenta un estudio observacional, con recolección prospectiva de datos obtenidos de historias clínicas de pacientes consecutivos con ACV agudo internados en la UACV de un hospital general de agudos de la Ciudad de Buenos Aires, en el periodo comprendido entre agosto de 2015 y diciembre de 2019. Los datos obtenidos fueron volcados en planillas de registro unificadas, las cuales eran completadas por médicos neurólogos integrantes de la UACV.
Se evaluaron las características clínicas, demográficas y comorbilidades. La severidad fue medida por NIHSS de ingreso.
Se analizó a los pacientes ingresados a la UACV, el número de pacientes que llegaron fuera de la ventana terapéutica (VT) para trombólisis sistémica, el número de TTE anual, las medias de los tiempos inicio-agua (TIA) y puerta-aguja (TPA) anual.
Se definió VT para trombólisis sistémica convencional hasta 3 h y VT extendida hasta 4,5 h desde la instalación del déficit7,8. Se consideró como pacientes candidatos a TTE ingresados en VT a aquellos que llegan a la UACV dentro de las 4,5 h de iniciados los síntomas9.
Se registró el motivo por la cual algunos pacientes admitidos dentro de dicha ventana no recibieron TTE: puntaje en la escala NIHSS bajo (NIHSS menor a 5 puntos y sin discapacidad), pacientes con síntomas transitorios (accidente isquémico transitorio o ACV con síntomas reversibles), ACV hemorrágico, hipertensión arterial no controlada, ventana extendida asociada a criterio de riesgo elevado de sangrado (criterios de exclusión relativos: edad mayor a 80 años, NIHSS mayor a 25 puntos, consumo de anticoagulante cualquiera sea su RIN); otras causas (historia de hemorragia intracraneal, infarto multilobar, coagulograma alterado).
Se realizó un subanálisis de causas de no TTE en pacientes con ventana extendida.
Se evaluó el número de pacientes mayores de 80 años que recibieron TTE, discriminando si se hizo en ventana extendida de 4,5 h o dentro de las 3 h, y se evaluaron sus complicaciones en ambos tiempos.
Con respecto al análisis estadístico, se utilizaron los siguientes descriptores: frecuencia, porcentaje, media y desviación estándar. Las operaciones fueron realizadas con software SPSS versión 19.0.0 (IBM®, SPSS Inc.®).
ResultadosEn el periodo comprendido entre los meses de agosto de 2015 y diciembre de 2019 fueron evaluados 472 pacientes ingresados a UACV con diagnóstico de ACV.
Se describen las características clínicas, demográficas y las comorbilidades del total de los pacientes ingresados en la tabla 1.
Características clínicas, demográficas, comorbilidades
| Sexo hombresEdad media (DE) añosComorbilidades en %NIHSS ingreso (media) | 60%64,8 (15,9)HTA: 63; DBT: 20; DLP: 22; TBQ: 20; FA: 14; ACV previo: 197,27 puntos; DE: 6,5 |
ACV: accidente cerebrovascular; DBT: diabetes; DE: desvío estándar; DLP: dislipidemia; FA: fibrilación auricular; HTA: hipertensión arterial; NIHSS: escala de ACV del Instituto Nacional de Salud de Estados Unidos;TBQ: tabaquista.
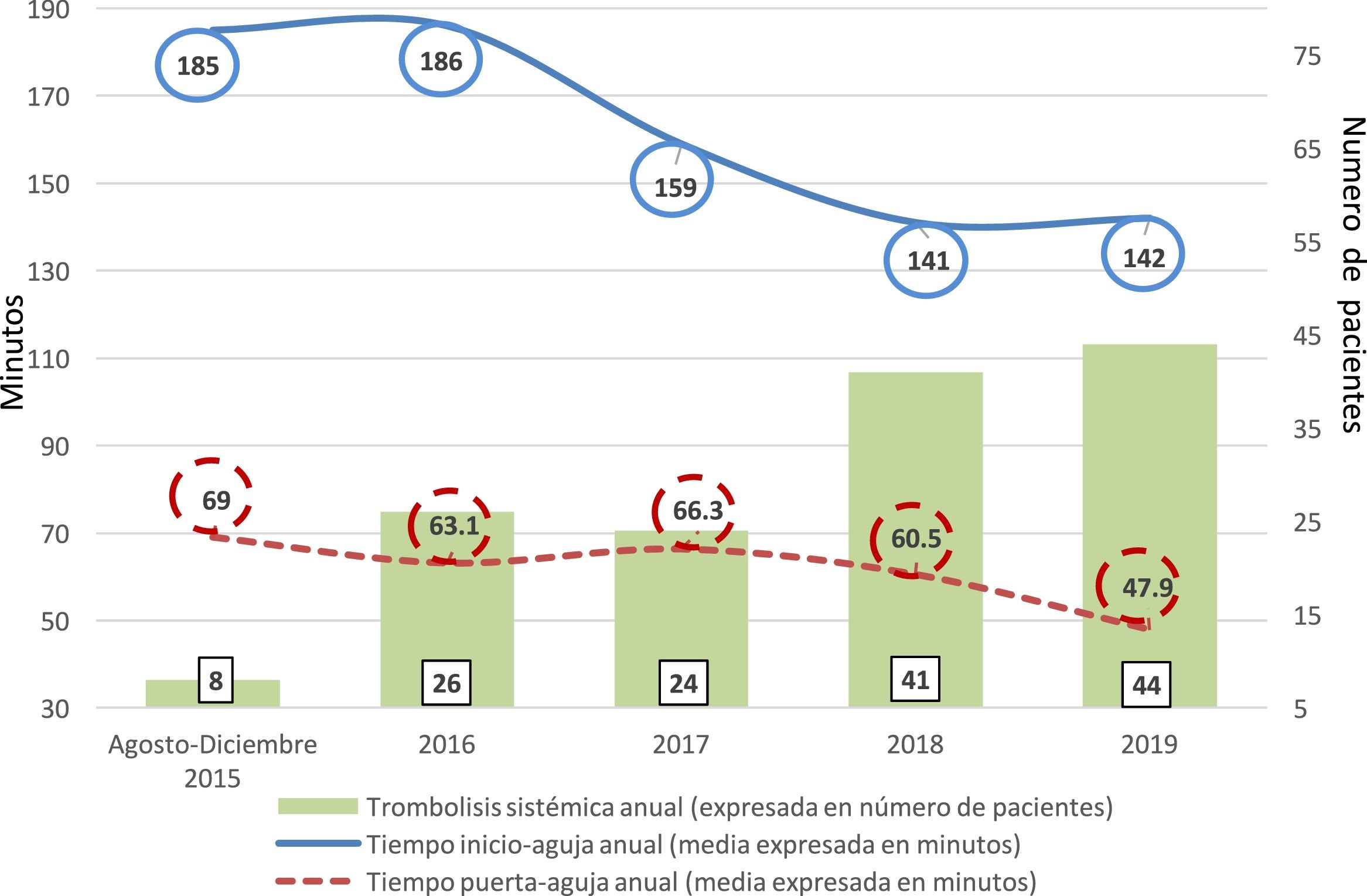
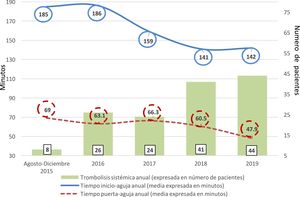
Las medias de los tiempos TIA, TPA y el número de trombolíticos anual se observan en la figura 1.
De los pacientes ingresados a UACV (94,6% ACV isquémicos), no llegaron en VT 216 (45,7%), de los pacientes que llegaron en VT, 122 (46,1%) no recibieron tratamiento de reperfusión intravenosa.
Los motivos por los que los pacientes que ingresan en VT no recibieron TTE se observan en la figura 2.
No recibieron TTE 6 pacientes por presentar criterio de exclusión relativa en ventana extendida; en el 70% de ellos la causa fue la edad mayor a 80 años.
Recibieron TTE 25 pacientes mayores de 80 años; el 52% en ventana extendida, de los cuales, 3 presentaron sangrado asintomático.
DiscusiónLos ACV requieren de la implementación de protocolos sistematizados y de la articulación de los diferentes actores que intervienen en el tratamiento, desde educación de la población hasta el médico que participa en la intervención.
La Ciudad de Buenos Aires cuenta con una población estable en su área urbana de 2.890.151 habitantes y, tomando en cuenta los resultados de estudios de incidencia recientes y los datos del último censo nacional, solo en la Ciudad de Buenos Aires más de 2.200 personas al año presentan un ACV2,10. Considerando el último periodo anual (enero de 2019-diciembre de 2019), en que se trombolizaron en esta UACV 44 pacientes, y extrapolando los datos de la cantidad probable anual de ACV en la ciudad, esto equivaldría aproximadamente al 2%, cifra cercana a lo expresado por el ReNaCer en 2008, que fue del 1%, y a lo descripto por el registro ARENAS, en el que fue tratado un 1,2%. Cabe aclarar que estos 2últimos registros son a nivel nacional11,12.
Dentro de las causas de no TTE, el motivo más frecuente es la llegada del paciente fuera de la VT, al igual que lo reportado en otras unidades de stroke13. Una de las medidas para mejorar en este punto es la continua educación de la población; otro punto es reducir los tiempos de tratamientos prehospitalarios e intrahospitalarios. Las medidas claves para reducir los TIA y TPA que se proponen son: 1) participación de los equipos de urgencias: formación del personal telefónico y asistencia en urgencias, traslado de alta prioridad por ACV directamente al sitio más apropiado que pueda ofrecer al paciente terapia de recanalización y cuidados en UACV; 2) notificación previa al hospital: el equipo de urgencias avisa directamente al especialista en ACV por teléfono móvil; 3) solicitud de análisis y tomografía computarizada (TC): tras la notificación previa, se avisa al laboratorio y a la sala de tomografía; 4) interpretación inmediata de la TC: el especialista en ACV interpreta la TC sin esperar el informe detallado del radiólogo; 5) iniciar administración del tratamiento en la mesa del tomógrafo; 6) tomógrafo cercano al servicio de urgencias: distancias más cortas, evitando traslados en ascensor; 7) prioridad para TC y traslado al tomógrafo: sala de TC vacía antes de la llegada del paciente y traslado directo al tomógrafo, no a una cama de urgencias; 8) exploración neurológica rápida: se evalúa al paciente a su llegada y sobre la mesa del tomógrafo; 9) obtención previa de información: historias clínicas informatizadas de los pacientes y disponibles a nivel nacional y anamnesis de los testigos antes o durante el traslado del paciente; 10) diagnóstico rápido de coagulograma: el personal del laboratorio extrae sangre al paciente mientras este está en la mesa del tomógrafo y realiza un análisis de diagnóstico rápido de coagulación; 11) menos tiempo invertido en pruebas de imágenes: se realiza una TC a todos los pacientes, pero las técnicas más avanzadas de imágenes se reservan solo para los casos pocos claros. Estas conductas han demostrado que reducen claramente los TIA y TPA y también que aumentan el número de pacientes tratados14,15. El número de pacientes tratados por ACV agudo también puede aumentar al considerar otros tratamientos, como es la trombectomía mecánica, al extender la VT por estas técnicas.
Si consideramos a los pacientes que llegan en VT a la UACV, la causa «puntaje bajo en la escala NIHHS» queda en primer lugar, coincidiendo con lo expresado en la literatura16. Aunque la TTE en ACV leves es segura y eficaz, algunas de las causas que podrían estar influyendo en la no trombólisis son la presencia de comorbilidades, la edad y el grado de dependencia previa al episodio17,18. La segunda causa de no TTE, luego de ACV leves, son los eventos transitorios. Se observa un gran porcentaje de pacientes que son excluidos solo por presentar ACV leve o síntomas reversibles: esto no sería preocupante si el resultado de los pacientes que presentaron un evento isquémico fuera siempre benigno; sin embargo, hay trabajos que han señalado que esto con frecuencia no sucede o es impredecible19. Algunos estudios observan que casi el 30% de los pacientes no eran por completo independientes desde el punto de vista funcional al alta hospitalaria y que el 1% falleció20. Por esta razón, hay que plantear un enfoque más efectivo para este tipo de presentación. La evidencia de oclusiones de grandes vasos o estenosis en pacientes con ACV leve o con síntomas transitorios se asocia con un aumento de las probabilidades de mal pronóstico, por lo tanto, la evaluación vascular temprana podría identificar a este tipo de pacientes y facilitar su recanalización urgente21. El riesgo general de presentar un sangrado cerebral sintomático luego de la TTE en pacientes con eventos neurovasculares leves o con síntomas transitorios es bajo, lo que refuerza que el beneficio del TTE pueda superar el riesgo en pacientes seleccionados22.
Al evaluar los criterios de exclusión relativos en ventana extendida, observamos que la mayor causa es tener una edad mayor a 80 años, aunque también se observa que pacientes mayores de 80 años trombolizados no presentaron complicaciones severas ni en la ventana extendida ni dentro de las 3 h del evento. Varios trabajos de ensayos aleatorizados y análisis de subgrupo apoyan la realización de TTE rápida en este grupo etario, sin importar la gravedad del ACV23-25.
La llegada tardía a UACV es la causa más común por la que a un paciente no se le realiza TTE, punto de mejora con educación de la población y con educación médica continua. La reducción en los tiempos de atención prehospitalarios e intrahospitalarios que se obtendría implementando un «código ACV» aumentaría la chance de que el paciente llegue a UACV en VT. Otra causa importante por la que los pacientes no reciben TTE es la llegada en VT, pero con ACV menor o con síntomas transitorios, grupo al cual hay que plantear un enfoque más abarcativo y cuidadoso, utilizando estudios para la evaluación del árbol arterial, dado que la evolución no siempre llega a ser benigna y el TTE presentaría más beneficios que riesgos en pacientes seleccionados. Por último, en pacientes mayores de 80 años, se apoyaría su tratamiento sin importar la gravedad del evento neurovascular isquémico.
Nuestro trabajo cuenta con fortalezas, tales como la recolección de datos unificada en este estadio agudo de asistencia de la enfermedad cerebrovascular.
Este estudio tiene factores limitantes como ser unicéntrico, ser realizado en un centro de salud con unidad de ACV lo que puede no reflejar correctamente datos estadísticos en centros sin unidad de ACV. Otro factor limitante (aunque no es objetivo del estudio) es que no se evaluaron las causas de la no realización de trombectomia mecánica.
La posibilidad que tienen los pacientes de recibir estos tratamientos en el sistema público de salud no refleja sin dudas la actualidad en todo el sistema público del resto del país. De todas maneras, se trata de un estudio en un único centro.
La continua evaluación de nuestra tasa de tratamiento y la detección de las causas de no emplear TTE nos permiten un diagnóstico de la situación. A partir de él, lograremos evitarlas, además de fortalecer la atención para seguir mejorando y obtener un impacto positivo.
FinanciaciónNo recibimos apoyo financiero para la realización del estudio.
Conflicto de interesesNinguno.
Agradecemos al personal de enfermería que se desempeña en la guardia en la Unidad de ACV: Romero Gloria, Franco Lucía, Benítez Cristina, Pérez Néstor, Dib Mariana, Aguilar Pedro, Parlante Silvia, Palacios Luis, Cuéllar Norma.