La indicación de anticoagulantes orales en enfermos con ictus isquémico y fibrilación auricular no valvular (FANV) es la medida terapéutica más efectiva para prevenir nuevos eventos isquémicos.
ObjetivoEl objetivo de este estudio es describir la evolución de un grupo de pacientes con ictus isquémico y FANV tratados con warfarina, a partir de la comparación con un grupo de enfermos con igual condición en los que no se indicó el anticoagulante.
Pacientes y métodosSe realizó un estudio descriptivo y retrospectivo de corte transversal, en el que se incluyeron 62 pacientes con ictus y FANV.
ResultadosPredominaron las mujeres (34/54,8%) y la edad media fue de 76,5 años. Los factores de riesgo asociados más frecuentes fueron la HTA, el antecedente de ictus isquémico y la cardiopatía isquémica. La mayor incidencia de nuevos eventos isquémicos ocurrió en el grupo sin anticoagulación (9/28,1%). La principal causa de no anticoagulación fue el riesgo de caídas asociado a la edad (72%). El 37,5% de los casos suspendió la warfarina y en 13 enfermos anticoagulados (27,1%) existió alguna manifestación hemorrágica. No se demostró relación estadística entre la recidiva del ictus isquémico o las complicaciones hemorrágicas con el tratamiento anticoagulante.
ConclusionesNuestro estudio sugiere la utilidad de la anticoagulación oral con warfarina en la prevención secundaria del ictus isquémico en pacientes con FANV.
The indication of oral anticoagulants has been shown to be the most effective management strategy to prevent new ischaemic events in non-valvular atrial fibrillation patients but the latter has included the bleeding complications risks.
ObjectiveThe aims of this study is describe the evolution of patients’ with stroke and FANV anticoagulated with warfarin, starting from the comparison with a group with same condition without anticoagulation.
Patients and methodsThis was a transverse descriptive and retrospective study of 62 non-valvular atrial fibrillation and cardioembolic stroke patients previously admitted in the stroke unit.
ResultsFemales were predominant (34/54.8%), mean patient age was 76.5 years. The most frequent risk factors were high blood pressure and a past history of ischaemic stroke and ischaemic cardiopathy. The greatest incidence of new ischaemic events occured in the group of patients without anticoagulation therapy (9/28.1%).The primary cause of non anticoagulation was the falls risk related to age (72%). 37,5% of patients had warfarin withdrawn. 13 (27.1%) previously anticoagulated patients experience any kind of hemorrhagic complication. Was not demonstrated statistical relationship between the relapse of the ischemic stroke or the hemorrhagic complications with the anticoagulation.
ConclusionsOur study suggests the utility of the oral anticoagulation with warfarin in the secondary prevention of the ischemic stroke in patients with FANV.
Cerca del 50% de los ictus de etiología cardioembólica tienen relación con la fibrilación auricular no valvular (FANV)1–3. En estos enfermos el riesgo de ictus isquémico se incrementa de 4 a 5 veces respecto a la población general4 y aumenta progresivamente con la edad5.
La FANV constituye un factor de riesgo independiente para sufrir un ictus isquémico4,5. En el 70% de los casos este tiene una mayor gravedad clínica2,3,6 y el pronóstico es peor3,7,8.
En estos pacientes la identificación y el tratamiento del trastorno del ritmo cardíaco sumado a la indicación de anticoagulantes orales (ACO) representan las medidas más importantes en la prevención primaria y secundaria del ictus cardioembólico9,10. Sin embargo, la frecuencia de pacientes con FANV que sufren eventos cerebrovasculares es elevada, el diagnóstico no siempre llega a establecerse11 y la indicación de ACO en la práctica clínica diaria es baja12.
El objetivo de este estudio es describir la evolución de un grupo de pacientes con ictus isquémico y FANV tratados con ACO, a partir de la comparación con un grupo de enfermos con igual condición en los que no se indicó la ACO.
Pacientes y métodosSe realizó un estudio descriptivo de seguimiento de una base de pacientes con FANV egresados de la Unidad de Ictus (UI) del Hospital Clínico Quirúrgico Hermanos Ameijeiras de la Habana durante el período comprendido entre enero de 2006 a diciembre de 2011. El objetivo principal fue identificar las principales variables de riesgo de recidiva de ictus isquémico y de complicaciones hemorrágicas.
El universo estuvo constituido por 438 pacientes con diagnóstico de ictus isquémico y la muestra por 62 enfermos con ictus cardioembólico y FANV.
Criterios de inclusión- 1.
Pacientes egresados de la UI del Hospital Clínico Quirúrgico Hermanos Ameijeiras con el diagnóstico de ictus cardioembólico, ataque de isquemia transitoria y FANV.
- 2.
Edad superior a 18 años.
- 3.
Conformidad de participar en el estudio.
- 4.
En tratamiento o no con warfarina sódica.
- 1.
Enfermos egresados con diagnóstico de ictus isquémico de otra etiología.
- 2.
Diagnóstico de ictus hemorrágico.
- 3.
Diagnóstico de fibrilación auricular valvular.
- 4.
Datos del ingreso incompletos e imposibilidad para contactar con el enfermo o los familiares.
- 5.
Negación a participar en el estudio.
Se aplicaron los siguientes criterios de ictus cardioembólico (ICE)2,13:
- 1.
Cuadro clínico y paraclínico compatible con ICE.
- 2.
Identificación de una causa de cardiopatía embolígena, en este caso FANV.
- 3.
Exclusión de aterosclerosis carotídea/cerebral significativa (con estenosis superior al 50%) u otra causa posible de etiología de ictus isquémico.
Al egreso el riesgo de recidiva de ictus se estratificó según la escala del CHADS2 (insuficiencia cardíaca, hipertensión, edad, diabetes, ictus) que da un punto si existe insuficiencia cardíaca, hipertensión arterial, edad ≥75 años y diabetes, y 2 al antecedente de ictus o ataque de isquemia transitoria (AIT)14.
El fármaco indicado con efecto anticoagulante fue la warfarina sódica, disponible en tabletas de 2 y 10mg. El efecto terapéutico fue monitorizado según el INR, manteniéndolo entre 2-3 veces del valor basal. Durante el ingreso el control del estado de la coagulación se realizó cada 24h hasta lograr el rango terapéutico, después semanal para evaluar la estabilidad y durante el seguimiento en consulta, al menos, con una periodicidad mensual.
Los datos personales del enfermo se obtuvieron de la planilla de recolección de datos de la UI. Con la finalidad de actualizar la información del estado de cada paciente, estos fueron contactados por vía telefónica y citados en la consulta de seguimiento a partir de los 6 meses de egresados. En consulta se aplicó una encuesta constituida por 3 secciones: la primera relacionada con las variables sociodemográficas, la segunda con la adherencia al tratamiento, la tercera para reevaluar el riesgo de recurrencia de ictus isquémico, las enfermedades asociadas, la dosis promedio del anticoagulante y la frecuencia con que se realizó los controles de INR. En cada caso, los datos obtenidos fueron corroborados con el familiar o acompañante.
Análisis estadísticoA partir de los registros de la información obtenida y codificada se confeccionó una base de datos con el programa Excel 2010 de Microsoft, y después se realizó el análisis matemático con el paquete estadístico SPSS 20. Se describieron las frecuencias absoluta y relativa, la media, la desviación estándar y el rango de las variables analizadas. El nivel de significación estadística fue establecido en 0,05. La relación entre las variables cualitativas se analizó con la prueba de Chi cuadrado de Pearson. Para determinar la posible relación entre la ACO y la recidiva del ictus isquémico se conformó 2 grupos de enfermos: los que llevaban tratamiento con warfarina sódica y aquellos en los que no se indicó o habían abandonado el tratamiento. La relación entre ACO y complicaciones hemorrágicas fue establecida entre el grupo con warfarina desde el inicio y los casos no anticoagulados.
Aspectos éticosLa investigación se realizó previa autorización de la comisión de docencia e investigaciones del hospital. Se garantizó en todo momento la confidencialidad de los datos individuales de cada enfermo y solamente se presentan resultados colectivos.
ResultadosDurante el periodo comprendido entre enero de 2006 a diciembre de 2011 en la UI ingresaron 97 pacientes con diagnóstico de ictus cardioembólico; en 68 (70,1%) el ictus estuvo relacionado con FANV. En esta investigación fueron excluidos 6 casos que no fue posible localizar y de los que no se disponía de todos los datos propuestos para analizar. El tiempo medio con que fueron evaluados a partir del alta fue de 32,5 meses; 17 enfermos (27,4%) en el 25 percentil, 16/25,8% en el 50, 13 (20,9%) en el 75 percentil y 16 enfermos en el percentil restante.
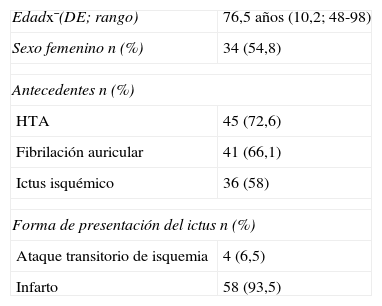
En este estudio predominó el sexo femenino (34/54,8%) y la edad media fue de 76,5 años. Se recogió el antecedente de fibrilación auricular en 41 enfermos (66,1%), siendo relevante considerar que en el 34% restante la arritmia se diagnosticó durante el ingreso. En 36 pacientes (58%) existía el antecedente de ictus isquémico (tabla 1).
Características generales (n=62 enfermos)
| Edadx¯(DE; rango) | 76,5 años (10,2; 48-98) |
| Sexo femenino n (%) | 34 (54,8) |
| Antecedentes n (%) | |
| HTA | 45 (72,6) |
| Fibrilación auricular | 41 (66,1) |
| Ictus isquémico | 36 (58) |
| Forma de presentación del ictus n (%) | |
| Ataque transitorio de isquemia | 4 (6,5) |
| Infarto | 58 (93,5) |
DE: desviación estándar.
La forma clínica más frecuente de presentación del ictus fue el infarto cerebral (58/93,5%), en solo 4 casos (6,5%) se manifestó como un AIT. Al egreso el riesgo de ictus isquémico en la FANV evaluado a través de la escala del CHADS2 demostró que todos clasificaban como de alto riesgo de recurrencia (2 puntos o más).
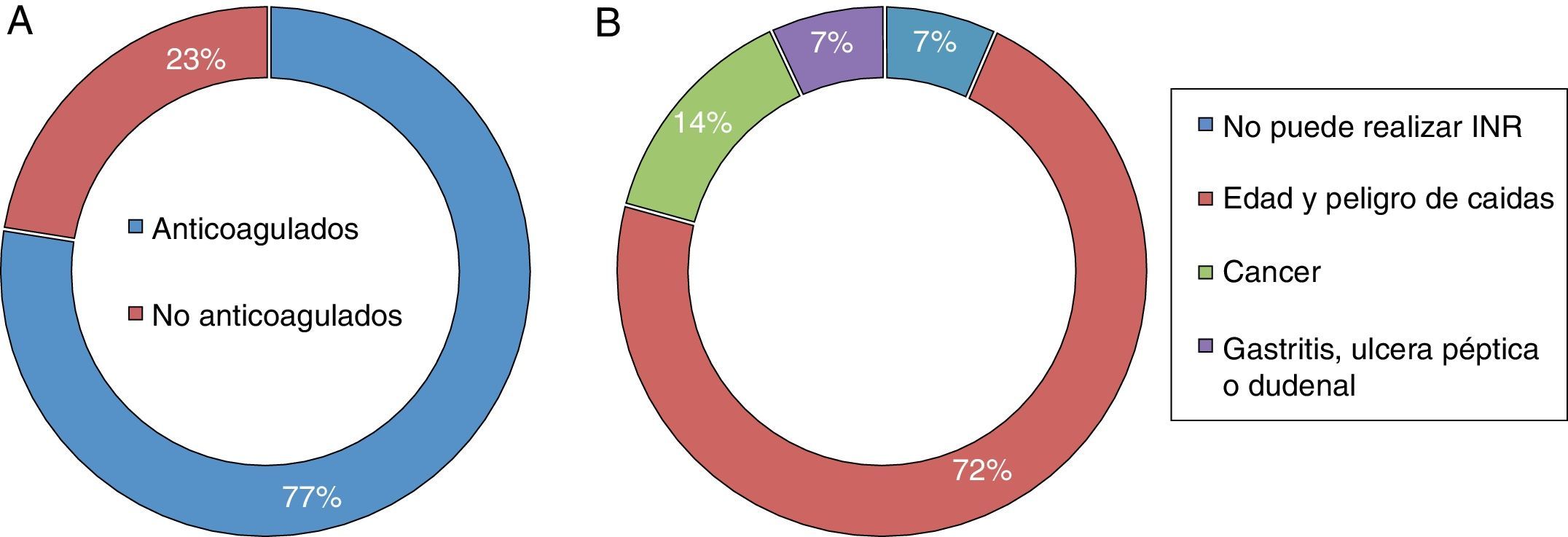
Ninguno de los enfermos con antecedente conocido de FANV llevaba tratamiento con warfarina al llegar a la UI. La anticoagulación fue iniciada durante el ingreso en 48 casos (77,4%), en el resto (14/22,6%) se decidió no indicar y la principal causa fue el riesgo de caídas asociado a la edad (10/72%) (fig. 1). La dosis media de warfarina fue de 3mg diarios y la duración promedio del tratamiento es de 29,5 meses. La mitad de los enfermos realizaban el control de la anticoagulación (INR) con una periodicidad mensual y el 22,9% (11 enfermos) no controlaba su anticoagulación o lo hacía de forma irregular.
Se detectó que 18 pacientes (37,5%) de los 48 inicialmente anticoagulados suspendieron la warfarina; 14 por indicación médica como resultado de complicaciones hemorrágicas y el resto por decisión propia. De ellos 13 continuaron con antiagregantes plaquetarios, siendo más frecuente el uso del ácido acetilsalicílico (10/55,6%) seguido de la doble antiagregación. Cinco enfermos se mantenían sin ninguna variante de tratamiento preventivo (27,7%) (tabla 2).
Variables relacionadas con la anticoagulación
| Anticoagulados n (%) | 48 (77,4) |
| Dosisx¯(DE; rango) | 3 (1; 1-6) |
| Tiempo promedio, mesesx¯(DE; rango) | 23,5 (22,2; 6-72) |
| Frecuencia con que realizan el INR n (%) | |
| Semanal | 4 (8,3) |
| Mensual | 24 (50) |
| Trimestral | 8 (16,7) |
| Irregular | 6 (12,5) |
| No los realiza | 5 (10,4) |
| Suspenden la anticoagulación n (%) | 18 (37,5) |
| Causa de abandono del tratamiento n (%) | |
| Decisión propia | 4 (22,2) |
| Indicación médica | 14 (77,8) |
| Continúan con antiagregantes n (%) | 13 (72,2) |
| Ácido acetilsalicílico | 10 (55,6) |
| Clopidogrel | 1 (5,5) |
| Antiagregación doble (ácido acetilsalicílico/clopidogrel) | 2 (11,1) |
La recidiva de nuevos eventos isquémicos fue más frecuente en el grupo sin anticoagulación (28,1%), aunque no de manera significativa respecto a los enfermos anticoagulados (16,7%) (p<0,281) (tabla 3).
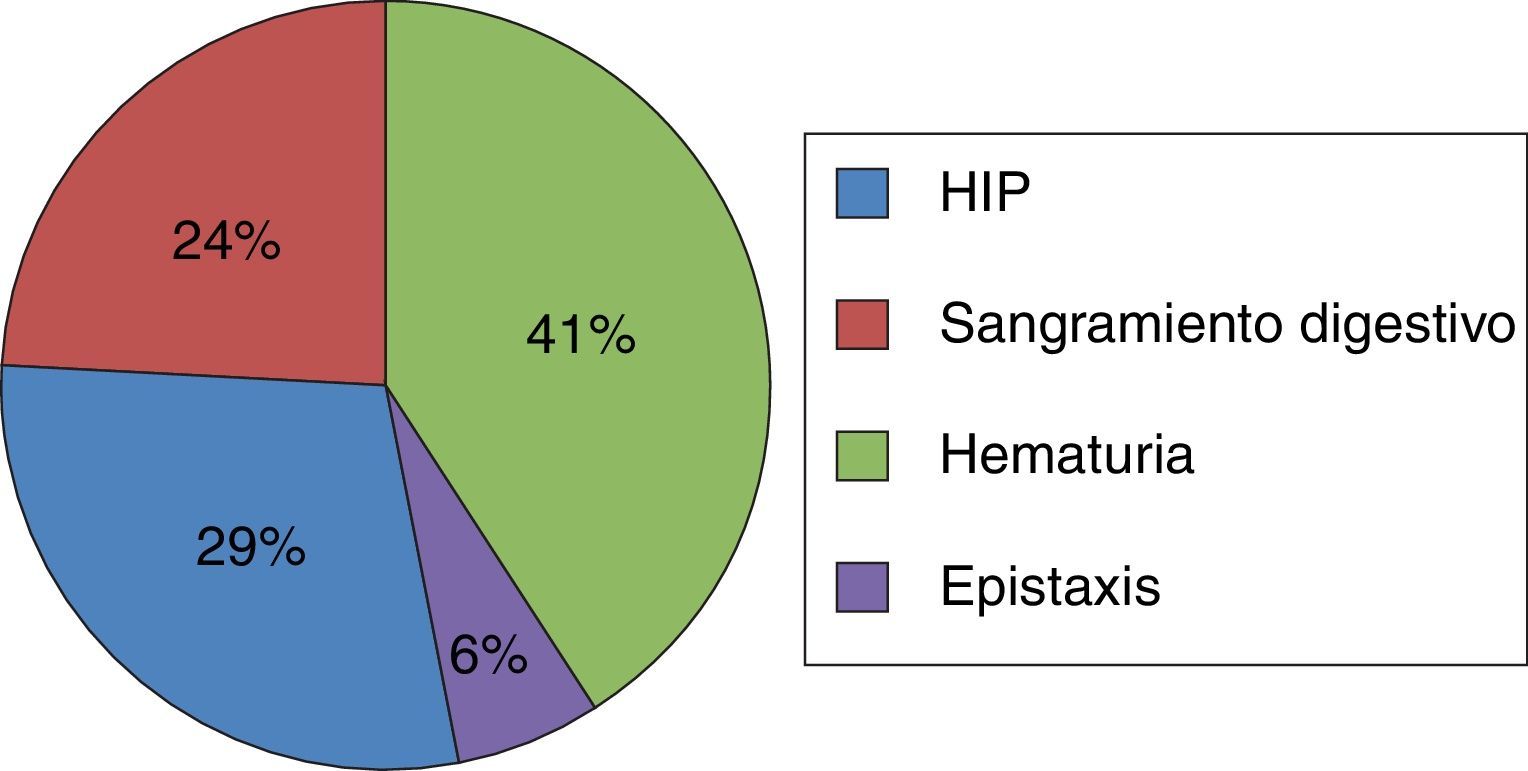
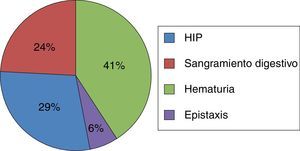
En este estudio 17 pacientes (27,4%) presentaron alguna manifestación hemorrágica, sin que se demostrase relación estadística significativa con el uso del anticoagulante (p=0,913) (tabla 4). De los 4 enfermos sin warfarina que presentaron hemorragias 3 estaban en tratamiento con ácido acetilsalicílico. La complicación hemorrágica más frecuente fue la hematuria (7/41,2%), seguida por la hemorragia intracerebral (HIC) en 5 casos (29,4%), sangrado digestivo en 4 (23,5%) y epistaxis en uno (5,8%) (fig. 2). La edad promedio de los pacientes con HIC era de 88 años.
Varios ensayos clínicos han demostrado la eficacia de la ACO en la reducción del riesgo de ictus isquémico en enfermos con FANV; estos estudios en su conjunto muestran un riesgo anual de desarrollar un ictus del 4,5% para el grupo control, frente al 1,4% para los enfermos con ACO2,14,15. Aun así, los resultados de la indicación de warfarina en la FA, incluso en pacientes de alto riesgo de ictus, siguen siendo bajos y resulta alarmante comprobar, de acuerdo con el registro canadiense de enfermedad cerebrovascular, que solo el 23% de los pacientes con FA están anticoagulados16. En nuestro caso ninguno de los enfermos con diagnóstico previo de FANV llevaba tratamiento con warfarina en el momento del ingreso en la UI.
A pesar de la eficacia de los fármacos antagonistas de la vitamina K estos tienen inconvenientes que contribuyen a su infrautilización en la práctica clínica diaria. Su farmacocinética y farmacodinamia impredecibles, el rango terapéutico estrecho (INR entre 2 y 3), la interferencia con un gran número de fármacos y alimentos, que traen como consecuencia la necesidad de una monitorización periódica del estado de la coagulación y de frecuentes ajustes de dosis, impone algún grado de dificultad al manejo terapéutico de estos enfermos17,18.
En un estudio realizado en el Auckland City Hospital de Nueva Zelanda por Somerfield et al.19 la causa más frecuente de no anticoagulación fue la fragilidad relacionada con la edad y el riesgo de caídas (62%), seguida de la disminución de la expectativa de vida por enfermedades terminales (10%). En nuestro trabajo la distribución de las causas de la no ACO fue casi similar, sumado a la imposibilidad que tenía el 7% de nuestros enfermos para acudir al hospital a realizar los controles periódicos del INR. Por otro lado, el 29% de los casos anticoagulados suspendió el tratamiento, de ellos el 22,2% por decisión propia y el resto por orientación médica en relación con complicaciones hemorrágicas. Cerca del 23% realizaba mal el seguimiento o no acudía a realizar los controles.
En la última década del siglo pasado se han publicado una gran cantidad de ensayos clínicos que, agrupados en un metaanálisis20, pusieron de manifiesto una reducción importante del riesgo de eventos embólicos frente a una discreta elevación en el número de hemorragias graves (1,3% en el grupo de pacientes anticoagulados frente al 1% del grupo control), lo cual constituye una proporción relativamente baja para el beneficio aportado. El riesgo de sangrado con warfarina es mayor en pacientes de edad avanzada, en hipertensos no controlados, en los que se adhieren mal al tratamiento y en los enfermos que no cumplen con la monitorización de la coagulación21.
La incidencia de complicaciones hemorrágicas durante el tratamiento con ACO varía según los diferentes estudios22,23. Según un metaanálisis, la frecuencia promedio anual de sangrado fatal es del 0,6%, la de sangrado mayor (hemorragia intracraneal o que requiere la transfusión de 4 o más unidades de sangre en 48h) es del 3,0% y la de complicaciones hemorrágicas en general del 9,6%28. El riesgo de sangrado es aproximadamente 3 veces mayor en los pacientes con INR entre 3 y 4,5 que en los pacientes con niveles adecuados (INR 2 a 3)22–24. Los sitios más comunes de hemorragias son el tracto gastrointestinal y urinario, los tejidos blandos y la orofaringe. Más raros y graves son los hematomas intracraneales y los oculares25. El sangrado intracraneal es más común en los pacientes con antecedente de ictus isquémicos y en ancianos26,27. En nuestros casos la localización más frecuente de sangrado fue la hematuria y la hemorragia intracerebral; la mayor frecuencia de estos últimos (29%) respecto a otros estudios puede estar en relación con la edad de los 5 casos, ya que en 3 era superior a los 70 años y tenían el antecedente de eventos isquémicos previos.
La utilización de escalas que estratifican el riesgo de recidiva de eventos isquémicos y de hemorragia puede ser de gran ayuda para guiar con mayor precisión la indicación y el seguimiento de la anticoagulación en la FA. Tal es el caso de la CHADS215 que permite estratificar el riesgo de eventos cardioembólicos en pacientes portadores de FA de etiología no valvular, y el de la escala HASBLED desarrollada por Pisters et al.28 para evaluar el riesgo individual de hemorragia en cada paciente, facilitando así la decisión de la indicación de la anticoagulación.
ConclusiónSi bien nuestra población es reducida, el presente estudio apoya la utilidad de la anticoagulación oral con warfarina en la prevención secundaria del ictus isquémico en pacientes con FANV, y muestra la subutilización de la misma en la práctica clínica local.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.