Varón de 76 años, exfumador de más de 80 paquetes/año, con antecedentes clínicos de artritis reumatoide en tratamiento esteroideo y probable enfermedad pulmonar obstructiva crónica (EPOC). Acudió al Servicio de Urgencias de nuestro centro por ortopnea y aumento de su disnea habitual hasta hacerse de reposo. Refería astenia y anorexia en los últimos 6 meses, y pérdida ponderal de unos 9 kg en ese período. Además de la disnea presentaba tos productiva, no purulenta y ligeramente hemoptoica, aumento del perímetro del cuello, edemas y parestesias en ambas manos.
En la exploración física destacaba una facies abotargada, con hiperemia conjuntival, aumento del perímetro del cuello y circulación colateral superficial. La respiración era de patrón abdominal y existía tiraje intercostal. En la auscultación pulmonar destacaba hipoventilación en base y campo medio de pulmón derecho, sibilantes y roncus espiratorios bilaterales.
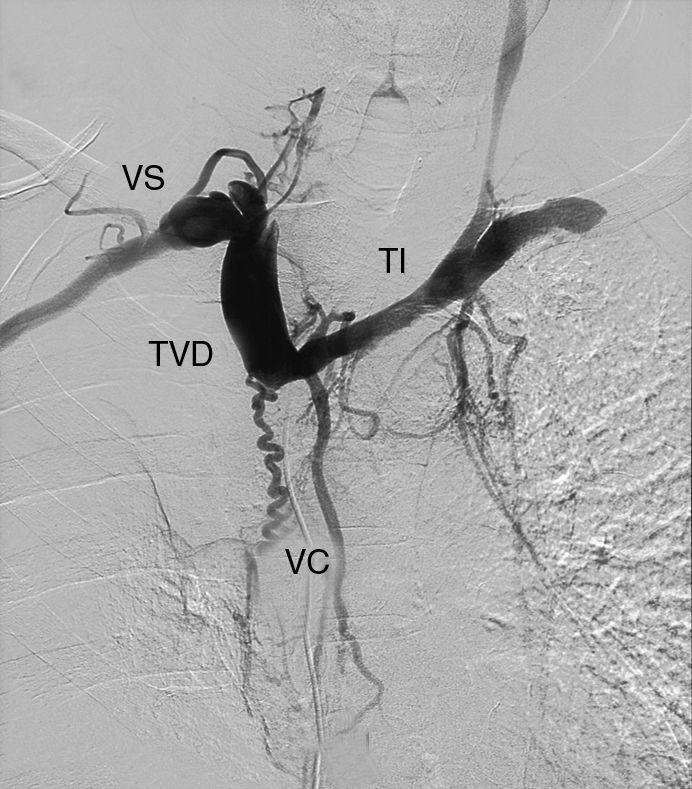
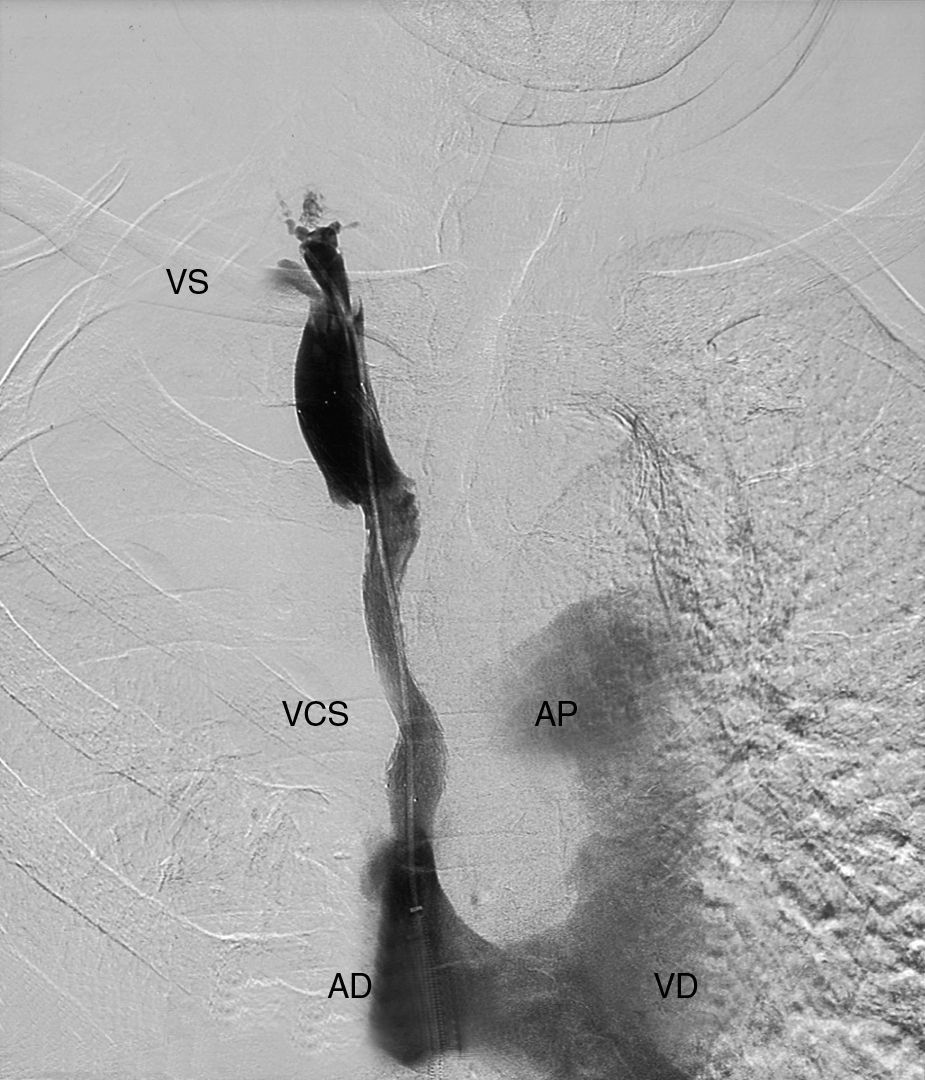
ComentariosLa figura 1 corresponde a una angiografía en la que se puede observar un vaso, la vena subclavia (VS), que desemboca en el tronco venoso derecho (TVD). Este se une al tronco innominado (TI) para formar la vena cava superior (VCS), que presenta amputación de su calibre en su zona proximal. Se aprecian, asimismo 2 pequeños vasos colaterales (VC) pericardiofrénicos en dicha zona. En la figura 2, tras el tratamiento realizado, se observa el paso de contraste hacia la VCS, aurícula derecha (AD), ventrículo derecho (VD) y vena pulmonar (VP).
Síndrome de vena cava superior tratado de forma paliativa mediante stent endovascular.
ExplicaciónTradicionalmente se ha considerado el síndrome de vena cava superior (SVCS) como una de las urgencias clásicas en el ámbito de los Cuidados Paliativos, aunque rara vez llega a presentarse como una verdadera emergencia1.
Consiste en la obstrucción más o menos grave de la VCS debido a su compresión extrínseca en el espacio mediastínico. Esta compresión produce hipertensión venosa y desarrollo de circulación colateral que son responsables de los síntomas que caracterizan al síndrome: edema facial y de la cintura escapular, tos, ortopnea, cefalea y mareo. Cuando es grave se produce edema en la cara y brazo derecho, cianosis, ingurgitación venosa en vasos del cuello e incluso edema cerebral2.
La etiología del SVCS corresponde generalmente con algún proceso neoplásico maligno. De estos, el cáncer de pulmón es la causa más frecuente3. Como consecuencia, su tratamiento clásicamente ha consistido en radioterapia, quimioterapia o la combinación de ambas4. Desde 1986, se dispone de una alternativa para el alivio sintomático del SVCS que consiste en la colocación de un stent endovascular para salvar la compresión de la vena cava y permitir la recuperación del flujo sanguíneo5. Tras el optimismo inicial de los primeros años, la técnica cayó en cierto desuso debido a la difusión que se dio a la incidencia de complicaciones derivadas de la colocación del stent. Entre estas, destacaba la mortalidad durante la técnica o inmediatamente después por hemorragia grave (pulmonar o cerebral), arritmias cardíacas, infarto de miocardio o taponamiento cardíaco, y las complicaciones relacionadas con migración de la prótesis, sangrado, infección o edema pulmonar6. Sin embargo, gracias al avance técnico del material protésico y la experiencia y especialización de los equipos de radiología intervencionista, la colocación de un stent como tratamiento paliativo del SVCS ha vuelto a tomar su importancia y hoy en día puede considerarse de primera elección, no solo como terapia de rescate tras el fallo del tratamiento inicial (quimioterapia o radioterapia), como es el caso del paciente que se presenta7.
Tras la realización inicial de pruebas analíticas, radiológicas y endoscópicas y tratamiento estándar con corticosteroides y diuréticos, se planteó la colocación de un stent en cava superior como tratamiento paliativo para procurar un mayor y rápido alivio de los síntomas (figs. 1 y 2). Con administración de anestesia local (mepivacaína al 1%), y monitorización de función cardíaca y saturación de oxígeno, se introdujo una guía por vena femoral hasta VCS y se realizó una cavografía que confirmó la obstrucción. Una vez superada la zona de estenosis se colocó una prótesis autoexpandible (Protege® GPS, 14×80mm) que se dilató posteriormente mediante un balón de 8mm y que permitió recuperar el paso de circulación con contraste (fig. 2). Con el restablecimiento de la circulación a través de VCS, el paciente experimentó una mejoría rápida de sus síntomas, fundamentalmente de la disnea y los edemas e hinchazón de cuello y manos. Los requerimientos de oxigenoterapia fueron menores e incluso mejoró su capacidad funcional.
Cuidados después de la técnica: aparte del cuidado local de la zona de punción en el muslo, y la monitorización recomendada de signos vitales en la primera hora tras la colocación del stent8, se siguieron las indicaciones del Servicio de Radiodiagnóstico sobre tratamiento anticoagulante y antitrombótico, por lo que se continuó la administración de enoxaparina que se había iniciado coincidiendo con el ingreso hospitalario, a la que se añadió ácido acetilsalicílico. El estado de hipercoagulabilidad paraneoplásica añadido al riesgo de trombosis tras la implantación de un stent justifica la indicación de tratamiento anticoagulante y antiagregante, al menos hasta que se produce la «endotelización» de la prótesis. Sin embargo, las pautas y la duración de la antiagregación continúan siendo un tema muy controvertido en la literatura7,9.
En los días posteriores, se constató la existencia de trombopenia inducida por heparina (disminución>40% de las cifras de plaquetas basales entre el quinto y décimo día del inicio del tratamiento con aquella), y anticuerpos anti FP4-heparina positivos (0,588, con control positivo 0,824 y negativo 0,050). Se mantuvo doble antiagregación (ácido acetilsalicílico 100mg/24h más dabigatran 150mg/12h) y se inició anticoagulación oral con acenocumarol, y cuando se alcanzó un control estable de INR entre 2 y 3 se suspendió el antiagregante dabigatran. En los últimos días de atención en el hospital eran apreciables numerosas lesiones purpúricas en la piel de tronco y extremidades, y el día antes de fallecer tuvo expectoración hemoptoica leve. Finalmente sufrió un broncospasmo grave que no se pudo remontar a pesar del tratamiento broncodilatador y falleció 21 días después de la colocación del stent en la vena cava.
A Ricardo Vázquez, de la Unidad de Imagen del Hospital Ramón y Cajal, por su amabilidad y disponibilidad para realizar y maquetar las fotografías.