En la patogenia de este proceso están implicados los mastocitos, que con su degranulación producen la liberación masiva de histamina y otras sustancias inflamatorias, aunque también adquieren gran importancia los eosinófilos, los linfocitos y los neutrófilos. La mayoría de los procesos alérgicos oculares se produce por un mecanismo de hipersensibilidad tipo I o dependiente de IgE, cuya respuesta está mediada por los mastocitos. La respuesta alérgica de fase tardía o tipo IV es la que ocurre entre 6 y 12 h tras el contacto con el alergeno y depende de la actividad de los neutrófilos y eosinófilos. La acción final de estas células activadas sobre el órgano diana consiste en vasodilatación, incremento de la permeabilidad vascular, quimiotaxis leucocitaria, destrucción tisular y, posteriormente, reparación de la superficie ocular.
Desde el punto de vista semiológico, el síntoma fundamental es el prurito, aunque también pueden aparecer enrojecimiento, quemosis o secreción mucosa.
Entre las medidas terapéuticas adquieren gran importancia los tratamientos encaminados a disminuir los síntomas que aquejan al paciente, para lo que se dispone de un importante arsenal terapéutico que va desde los clásicos fármacos vasoconstrictores, antihistamínicos o corticoides a fármacos de reciente implantación, como los nuevos estabilizadores de la membrana del mastocito u otros métodos terapéuticos aún no del todo desarrollados o implantados, como pueden ser la ciclosporina o la plasmaféresis en determinados casos.
Cabe destacar la importancia que tiene la vía tópica por encima de la sistémica en el tratamiento de la enfermedad ocular alérgica. No se deben olvidar, sin embargo, las medidas higiénicas de soporte que también disminuyen la sintomatología además de reducir el riesgo de sobreinfecciones y complicaciones. A continuación se clasifican estas enfermedades oculares alérgicas y se exponen su clínica, diagnóstico y tratamiento.
Etiopatogenia de la alergia
El mecanismo por el que se produce una enfermedad ocular alérgica todavía es desconocido. Clásicamente se había descrito como una reacción de hipersensibilidad inmediata de tipo I o dependiente de IgE1. Hoy se sabe que hay otros muchos mecanismos inmunitarios implicados, pues si bien en muchas enfermedades oculares alérgicas se encuentran degranulación mastocitaria, infiltración eosinofílica e historia familiar de
atopia, en otros casos se halla ausencia de estos antecedentes, valores elevados de IgE o ausencia de respuesta a los antihistamínicos y estabilizadores de membrana. Además, la dermatoconjuntivitis de contacto representa un ejemplo clásico de reacción de tipo IV o retardada2.
La mayoría de los procesos alérgicos oculares se producen por un mecanismo de hipersensibilidad tipo I3. Cuando el antígeno frente al que el paciente está sensibilizado entra en contacto con dos moléculas de IgE de la superficie del mastocito, su degranulación se activa a través de un mecanismo dependiente del calcio. Esto supone la liberación de mediadores preformados y la activación de la síntesis de otros nuevos más potentes. Los mastocitos son células primordiales en la respuesta alérgica4, y su activación se produce cuando el antígeno contacta en su superficie con dos moléculas de IgE, desencadenando la degranulación y liberación de factores preformados, de los cuales el de mayor relevancia es la histamina, aunque no se deben olvidar otros factores que también se activan y participan activamente en la reacción inflamatoria. Cabe destacar entre ellos la heparina, las enzimas proteolíticas y los metabolitos del ácido araquidónico. En este proceso están implicadas las dos vías de degradación, la ciclooxigenasa y la lipooxigenasa, de forma que se producirán prostaglandinas, leucotrienos y tromboxanos. También se liberan sustancias quimiotácticas como el mediador mastocitario preformado que atraen nuevos mastocitos y eosinófilos y el factor de activación plaquetaria.
La respuesta alérgica de fase tardía (la que ocurre entre las 6 y las 12 h tras el contacto con el alergeno) depende de la actividad de los neutrófilos y eosinófilos. Estos últimos liberan proteína básica y peroxidasa entre otras citotoxinas que son las responsables del daño tisular en las afecciones alérgicas. Además realimentan el proceso ya que favorecen la degranulación del mastocito, liberando mayor cantidad de agentes inflamatorios.
La acción final de todas estas células activadas sobre el órgano diana consiste en la vasodilatación, el incremento de la permeabilidad vascular, la quimiotaxis leucocitaria, la destrucción tisular y posteriormente la reparación de los tejidos de la superficie ocular.
Agentes etiológicos
Los agentes etiológicos o alergenos presentan una naturaleza muy diversa. Pueden ser fármacos, partículas animales, vegetales, minerales o productos químicos. En la tabla 1 se enumeran los que con más frecuencia se hallan implicados en la enfermedad alérgica.
Clínica de la conjuntivitis alérgica
Conjuntivitis alérgica aguda
Forma de aparición súbita que afecta a los párpados y la conjuntiva en forma de blefaroconjuntivitis. Se trata de una reacción inmediata de tipo I tras el contacto directo con el alergeno. Típicamente se caracteriza por un prurito súbito y muy intenso que se acompaña por la aparición inmediata de hiperemia conjuntival difusa, edema palpebral de rápida instauración y reacción eccematosa. En casos muy graves se asocian síntomas generales, como hipotensión, edema de glotis y en ocasiones arritmias cardíacas. Estas dos últimas son especialmente graves por el riesgo de muerte que conllevan.
Conjuntivitis alérgica estacional
Es la enfermedad ocular alérgica más frecuente, y suele hallarse en un contexto generalizado de alergias; la más frecuente es la rinoconjuntivitis. Las podemos clasificar en estacionales cuando existen episodios recurrentes de conjuntivitis coincidiendo con la polinización, o crónica, en la que persisten permanentemente signos y síntomas. En este último caso además es posible la presencia de episodios agudos. Comúnmente afecta a niños y adultos jóvenes, con frecuencia con historia personal o familiar de atopia. El mecanismo patogénico de esta enfermedad se basa en la degranulación de mastocitos y basófilos que tiene lugar por una reacción de hipersensibilidad tipo I cuando el alergeno llega a la mucosa nasal o conjuntival.
La forma estacional se presenta de forma recurrente en relación con la exposición al alergeno. Los síntomas principales son prurito, edema palpebral y quemosis conjuntival (aspecto lechoso y abultado de la conjuntiva por la presencia de edema). Suele acompañarse de síntomas nasales tales como rinorrea o estornudos. Los agentes etiopatogénicos más frecuentes suelen ser el polen y los ácaros, y por ello comienzan en forma de crisis al inicio de la primavera.
La forma crónica se caracteriza por la presencia de una sintomatología de base durante todo el año, si bien ésta es menos florida que en la forma estacional, y puede presentar exacerbaciones. En estos pacientes los alergenos más frecuentes son los ácaros del hogar (Dermatophagoides pteronyssimus), el moho, las plumas y el pelo de animales. Se acentúan con más frecuencia en invierno y una tercera parte de estos pacientes, además de la sintomatología ocular, padece rinitis crónica5.
Conjuntivitis papilar gigante
Inflamación de la conjuntiva secundaria a una reacción por cuerpo extraño inducida por lentes de contacto u otros elementos, como suturas conjuntivales o prótesis oculares. Es 10 veces más frecuente en portadores de lentes blandas, y su prevalencia se estima en el 1-5% de los portadores de lentes de contacto6. Se presenta a cualquier edad y los pacientes no suelen tener una historia personal ni familiar de atopia. Suele aparecer entre las 3 semanas y los 5 años de uso de lentes de contacto. Se trata de un proceso totalmente reversible.
Clásicamente se ha descrito como el resultado de la interacción de dos mecanismos etiopatogénicos. Por un lado la irritación mecánica que la lente produce de forma crónica y podría provocar la lesión de la conjuntiva y, por otro, un mecanismo de hipersensibilidad tipo IV mediada por basófilos en conjunción con una respuesta mediada por IgE.
Generalmente aparecen primero los síntomas y, acto seguido, los signos. Inicialmente la clínica consiste en sensación pruriginosa y exudación mucosa que aparece al retirar las lentes de contacto. A medida que se instaura el cuadro los síntomas se hacen persistentes, aparecen ya en todo momento, y los pacientes se aquejan de prurito intenso, lagrimeo, fotofobia, visión borrosa y secreción mucosa. Todo ello hace que al final no toleren las lentes de contacto.
Conjuntivitis vernal
Es un proceso inflamatorio bilateral recurrente de causa desconocida que suele afectar a niños generalmente en las épocas de primavera y verano. Suele remitir en las épocas frías del año, aunque en ciertos casos no se aprecian estas exacerbaciones estacionales. Recibe el nombre de catarro primaveral y suele asociarse en el 75% de los casos con historia personal o familiar de atopia. Es más frecuente en el Medio Oeste de los EE.UU., el área mediterránea y Asia. El pico de incidencia está entre los 11 y los 13 años, y es dos veces más frecuente en niños que en niñas. El proceso suele durar entre 4 y 6 años.
Histopatológicamente se encuentran cambios en respuesta a mecanismos de hipersensibilidad I y IV. En el epitelio conjuntival se hallan eosinófilos, mastocitos y basófilos. En la sustancia propia, además, se hallan células plasmáticas, macrófagos y linfocitos y en estos pacientes la alteración de la inmunidad retardada los hace más vulnerables a sobreinfecciones estafilocócicas y queratitis herpéticas por VHS. En este último caso las ulceraciones suelen ser bilaterales y extensas, a pesar de presentar valores de IgE en suero elevados y con frecuencia pruebas de punción positivas, el hallazgo del agente causal es muy difícil7. Se distinguen dos formas clínicas: la palpebral y la límbica.
Forma palpebral de conjuntivitis vernal
Se caracteriza por una hiperemia y quemosis conjuntival, y se sigue de una hipertrofia papilar difusa, más marcada en el tarso superior. El aumento de tamaño de las papilas y su coalescencia producen la aparición de papilas gigantes. Se acompaña de secreción fibrinosa que se adhiere a la cara tarsal de la conjuntiva formando seudomembranas. En ocasiones pueden hallarse quistes conjuntivales. La evolución de este proceso puede dar lugar a la aparición de simbléfaron.
Forma límbica de conjuntivitis vernal
Presenta una afección característica en forma de limbitis, y es más frecuente en la raza negra y en el sexo femenino. La conjuntiva está hiperémica, lechosa, edematosa y engrosada. La progresión de la reacción inflamatoria conduce a la formación de nódulos gelatinosos que parecen coalescer y en ellos aparecen los clásicos puntos de Horner-Trantas, típicos de la fase activa de la enfermedad. En la conjuntiva tarsal descubrimos papilas finas.
Queratoconjuntivitis vernal
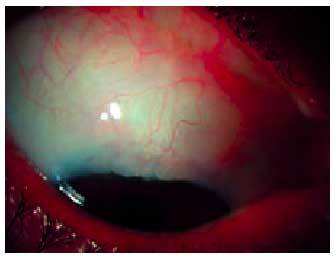
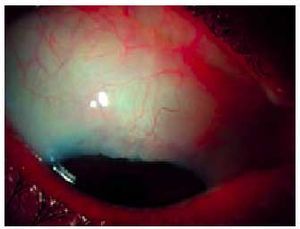
La queratitis se asocia con la conjuntivitis vernal en el 50% de los pacientes6. La afección de la cornea está directamente relacionada con la liberación de citocinas por los eosinófilos y las moléculas de adhesión que éstos presentan en su superficie. En algunas ocasiones la queratopatía es secundaria a la extensión de las formaciones límbicas antes citadas en forma de micropannus (fig. 1). Buckley describió cinco estadios8 en la queratopatía primaveral, que se citan en la tabla 2.
Fig. 1. Pannus secundario a úlcera vernal periférica extensa paralela al limbo.
La clínica consiste básicamente en prurito, fotofobia, blefarospasmo y disminución de agudeza visual; en la exploración el hallazgo característico en la conjuntiva es la presencia de papilas gigantes. Es de importancia el examen de la cornea en la que se evidenciarán las lesiones descritas en la tabla 2. Las úlceras corneales se presentan en el 25% de los casos y se localizan preferentemente en la periferia del tercio superior9.
Diagnóstico
Como toda enfermedad ocular, la sospecha de una conjuntivitis alérgica debe establecerse en el interrogatorio dirigido. El síntoma principal y mejor relatado por los pacientes es el prurito muy intenso, que es constante y con exacerbaciones que obligan al paciente a rascarse los ojos. Es frecuente que el paciente relate que tras la manipulación mecánica del ojo y sus anejos la sintomatología empeore haciéndose más notables el edema y la hiperemia debido a la liberación masiva de histamina tras el rascado. Además el paciente se aqueja de fotofobia, edema palpebral con predominio matutino, hiperemia y en ocasiones legañas. Debe sospecharse la presencia de lesiones corneales cuando el paciente padece fotofobia muy intensa, blefarospasmo o disminución de la agudeza visual. El paciente alérgico habitualmente no sólo presenta alteraciones en la zona ocular, sino que éstas suelen acompañarse de un cortejo de síntomas que afectan a las vías respiratorias altas o bajas y a la piel en forma de eccemas o urticarias.
La exploración debe basarse en el examen con lámpara de hendidura, estudiando concienzudamente la conjuntiva, la cornea y la piel de los párpados. Para establecer el diagnóstico etiológico el estudio se amplía con pruebas complementarias.
Exploración con lámpara de hendidura
Conjuntivitis alérgica aguda
Destaca por su rápida instauración. Suele haber un antecedente que el paciente relaciona con la aparición de los síntomas, que puede ser fármacos, sustancias tóxicas o alergenos típicos. En la exploración hallaremos un edema palpebral intenso indoloro, que disminuye de forma notable la hendidura palpebral. En la conjuntiva se aprecia quemosis e hiperemia. En pacientes con gran hipersensibilidad aparece sintomatología sistémica que, como ya se ha comentado, puede poner en riesgo la vida del paciente.
Conjuntivitis alérgica estacional
Cursa en brotes relacionados con el contacto con el alergeno. La sintomatología es la típica descrita: en la conjuntiva hallaremos, al examen con lámpara de hendidura, pequeñas papilas tarsales bien delimitadas. No se encuentran papilas gigantes o confluyentes ni folículos. La visión no suele estar afectada y la forma crónica, en cambio, en el examen presenta formaciones foliculares.
Conjuntivitis papilar gigante
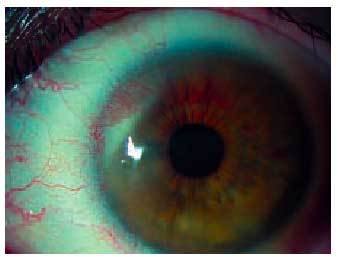
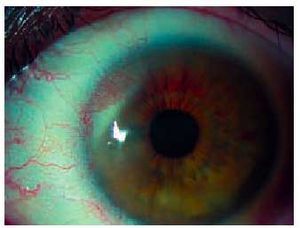
Aparece únicamente en personas portadoras de lentes de contacto o prótesis oculares. Para el diagnóstico debemos explorar meticulosamente el párpado superior, que suele ser el que más intensamente se afecta. En el examen hallaremos hiperemia bulbar y palpebral junto con pérdida de la traslucencia conjuntival. La lesión característica de la conjuntiva tarsal es la aparición de macropapilas y papilas gigantes (fig. 2). Se diferencian entre ellas por su tamaño: el diámetro de las primeras es de 0,3-1 mm, mientras que el de las papilas gigantes es superior a 1 mm. Debido a la abundancia de las lesiones inflamatorias inducen en el párpado una seudoptosis. También podemos encontrar en el limbo formaciones papilares llamadas puntos de Horner-Trantas, que explicamos detalladamente dentro del apartado de queratoconjuntivitis vernal. La tinción positiva con fluoresceína de las papilas es indicativa de la gravedad del cuadro, ya que indica lesión de la superfície conjuntival. Si exploramos con detenimiento las lentes de contacto de los pacientes, es frecuente hallar depósitos en ellas.
Fig. 2. Papilas gigantes secundarias a cuerpo extraño, en este caso por cianoacrilato en paciente con perforación corneal. Nótese el aspecto de empedrado de la conjuntiva.
Conjuntivitis vernal
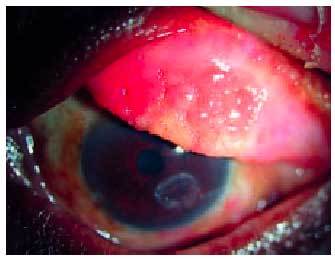
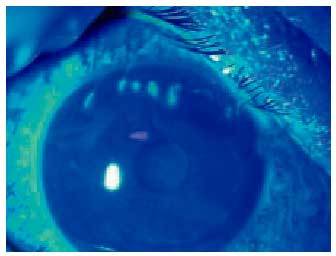
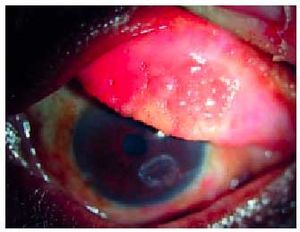
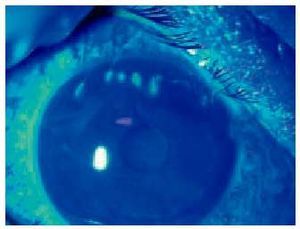
Se caracteriza por las papilas conjuntivales que dan a la conjuntiva un aspecto adoquinado. A medida que el proceso se instaura las papilas se hipertrofian y constituyen papilas gigantes e incluso llegan a coalescer de manera que aparecen unas grandes formaciones rosadas de techo aplanado que son los cobblestones. En los casos de afección limbar apreciaremos unos nódulos sobreelevados gelatinosos y de color blanco-rosado que preferentemente asientan en el limbo superior. Son los puntos de Horner-Trantas característicos de esta enfermedad. Es frecuente la adherencia de secreciones a los nódulos lo que empeora los síntomas, con un prurito intenso e incluso doloroso (fig. 3). En la figura 4 se pueden apreciar las cicatrizaciones que describe Togby en su clasificación.
Fig. 3. Queratitis filamentosa. Adherencia de la fracción proteica de la lágrima a desepitelizaciones puntiformes de la córnea. Los pacientes que la presentan acusan unas crisis de prurito muy intensas e incluso dolorosas.
Fig. 4. Cicatriz hipertrófica en el limbo superior en paciente con queratoconjuntivitis vernal con puntos de Trantas.
Queratoconjuntivitis vernal
Es una forma de la vernal en la que se aprecian lesiones corneales de gravedad variable. La tinción con colirio de fluoresceína y el examen con luz azul cobalto pondrán en evidencia estas lesiones y su patrón. En la queratitis punctata apreciaremos un fino punteado de predominio en la parte superior de la córnea, mientras que las úlceras vernales captan intensamente el colorante. En ocasiones a la base de la úlcera se adhieren mucopolisacáridos constituyendo las placas epiteliales. Existe una variedad de queratitis punctata llamada queratitis de Togby que se caracteriza por la presencia de un fino punteado blanco que capta la tinción con Rosa de Bengala. Anatomopatológicamente se corresponden con células afectadas por la enfermedad pero que no se han desprendido del epitelio.
Pruebas complementarias
Las pruebas complementarias que se practican en los pacientes afectados de enfermedad alérgica no son específicas. Están encaminadas a confirmar el diagnóstico de sospecha y descubrir el agente etiológico del proceso.
Pruebas de punción en la piel
Se practica para descubrir la presencia de alergenos que pudieran estar relacionados con el proceso. Se realizan pequeñas excoriaciones en la superficie cutánea, en las que se depositará una pequeña muestra de los antígenos que con más frecuencia producen alergia. Su importancia radica en la profilaxis de la enfermedad. Para detectar alergias a fármacos se realizan en cambio pruebas in vitro con muestras de sangre del paciente.
Analítica general
La práctica de una analítica sanguínea completa nos pondrá en evidencia una ligera eosinofilia y un aumento de las IgE séricas. La determinación de la ICAM-1 sérica es importante en las formas límbicas en las que se aprecia un aumento considerable10. La medición de sVCAM-1 en suero puede utilizarse como marcador para diferenciar la queratoconjuntivitis vernal de otros procesos alérgicos ya que en la primera los valores están elevados11. En los pacientes afectados de dermatitis atópica es frecuente hallar elevados los valores séricos de sICAM-1 y de sIL-2R. La gravedad de la afección cutánea se correlaciona directamente con los valores elevados. En los pacientes que no presentan antecedentes estos marcadores son normales.
Frotis conjuntival
La práctica de un frotis conjuntival en estos pacientes pone en evidencia un aumento de los eosinófilos. Esta estirpe celular es diagnóstica y denota enfermedad, ya que la conjuntiva sana no los contiene.
Análisis de la lágrima
Es de gran utilidad el estudio de la lágrima de estos pacientes, ya que se observa un aumento de la IgE. Este parámetro es más fiable si se observa que el cociente IgE lágrimas/suero es mayor que uno.
Tratamiento
Medidas higiénicas de mantenimiento
Las conjuntivitis alérgicas, como indica su etiología, no son contagiosas, si bien un tratamiento inadecuado o una excesiva manipulación de los ojos favorecen la sobreinfección del proceso.
Es de gran importancia insistir al paciente en que no debe frotarse los ojos a pesar de la sintomatología de prurito que presenta. Además de estimular la secreción de histamina y el consiguiente agravamiento de la enfermedad, se pueden producir excoriaciones y pequeñas heridas en los anejos e incluso en el propio globo ocular. También se favorece el contagio de agentes patógenos a través de las manos y el sobrecrecimiento de la flora bacteriana conjuntival.
Es aconsejable mantener unas medidas higiénicas mínimas de la piel de los párpados con el fin de controlar el sobrecrecimiento de la flora conjuntival propia. En la mayoría de los casos no se afecta únicamente la conjuntiva sino también el párpado en forma de blefaritis. La piel presenta excoriaciones y reacciones eccematosas además de disfunción en las glándulas sebáceas. Por ello interesa mantenerla limpia de secreciones. La higiene debe ser cuidadosa, empleando jabones no abrasivos para la piel, y con maniobras que no empeoren su estado. Para ello emplearemos limpiadores que no irriten ni alteren el pH de la piel. En la actualidad se dispone de fórmulas preparadas específicas para la zona ocular en forma de gel o loción. Su posología es variable: en las formas más leves, una vez al día. En los casos más graves se recomienda su empleo de dos a tres veces al día, que debe realizarse siempre con cuidado, evitando toda manipulación mecánica intensa para evitar la liberación de histamina y cuidando las lesiones presentes.
Para el alivio del prurito es aconsejable la instilación de lágrimas artificiales según se requiera; así se pretende conseguir dos objetivos: por una parte disminuir la manipulación mecánica de los ojos y, por otra, limpiar la superficie del globo ocular de alergenos, secreciones, agentes quimiotácticos liberados en la película lagrimal y regular la flora bacteriana de forma que no haya sobrecrecimiento. Pueden emplearse las formas tradicionales o en monodosis y en la actualidad se prefieren las fórmulas sin conservantes, ya que éstos tienen un poder irritante no despreciable que empeora los síntomas. Además, al no contener conservantes en su formulación ocasionan menos molestias al instilarlos y se evita la posibilidad de reacciones alérgicas derivadas de los mismos.
El empleo de compresas frías también produce un gran alivio. El frío además de tener un efecto anestésico leve, es un estabilizador de la membrana de los mastocitos, con lo que se reduce la liberación de la histamina.
Tradicionalmente se han empleado baños oculares caseros con compresas de manzanilla que no son siempre útiles; además de no ser formas estériles, en las que pueden quedar residuos, en algunos casos pueden presentarse alergias cruzadas de forma que al emplearlas se aprecie un agravamiento de la clínica.
Los baños oculares propiamente son bastante empleados para paliar los síntomas o las crisis de prurito intenso. Presentan el inconveniente de la contaminación del recipiente empleado con tal fin, por lo que tras su uso debe ser limpiado concienzudamente con agua y jabón o con alcohol y dejarlo secar. Este paso generalmente es obviado, con lo que se aumenta el riesgo de sobreinfecciones. Por ello es preferible practicar irrigaciones con soluciones salinas estériles libres de conservantes.
Tratamiento médico
La enfermedad alérgica se trata habitualmente con fármacos tópicos en forma de colirios o ungüentos cuya finalidad es reducir la inflamación establecida e inhibir la producción y liberación de los agentes mediadores de la reacción alérgica. Pueden incluir uno de los siguientes fármacos o, lo que es más frecuente, una combinación de ellos.
Antiinflamatorios no esteroideos
Su mecanismo de acción es la inhibición de la vía de la ciclooxigenasa en la degradación del ácido araquidónico. De esta manera se detiene la formación de prostaglandinas y leucotrienos. Los antiinflamatorios no esteroideos se usan en el control de los síntomas oculares. Los mas empleados de forma tópica son diclofenaco, flubiprofeno y ketorolaco. La posología de administración varía, y pueden ser necesarios en las pautas iniciales intervalos de 4 h.
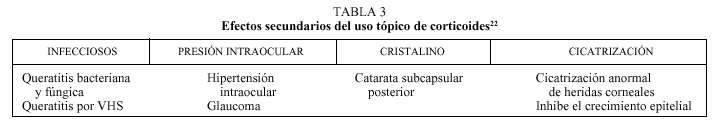
Corticoides
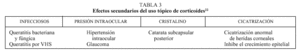
Los corticoides tópicos son muy útiles en el control de la clínica. Actúan al inhibir la vía de la lipooxigenasa y la ciclooxigenasa en la degradación del ácido araquidónico. De esta forma también se inhibe la síntesis de leucotrienos. El empleo de corticoides disminuye la permeabilidad capilar y la exudación celular, bloquea los polimorfonucleares e inhibe el crecimiento de los fibroblastos y la liberación de enzimas hidrolíticas de las células inflamatorias. A pesar de sus efectos terapéuticos no se debe olvidar la importancia de sus efectos secundarios (tabla 3) como son la catarata o el glaucoma secundario. Por ello se indican pautas de tratamiento cortas. Deben emplearse a intervalos cada 6 h y disminuir la dosis paulatinamente hasta su supresión. En las conjuntivitis alérgicas agudas con intenso edema palpebral y manifestaciones sistémicas es necesario administrar una dosis de corticoides sistémicos preferentemente por vía intramuscular.
Fármacos antialérgicos
En este grupo se incluye una serie de fármacos cuyo mecanismo de acción es disminuir la producción de histamina o estabilizar las células implicadas en la inflamación.
Antihistamínicos
Su mecanismo de acción es el bloqueo competitivo y reversible de los receptores histamínicos de los mastocitos. Los más conocidos son el fosfato de antazolina, el maleato de pirilamina o la levocabastina. Se emplean de forma tópica, si bien también se administran por vía oral, ya que no únicamente controlan los síntomas sistémicos de la alergia sino que también se secretan por la lágrima, mejorando el cuadro13. En estos casos hay que tener en cuenta la aparición de efectos secundarios anticolinérgicos derivados de su uso14. En la actualidad está en estudio otro fármaco, la olopatadina, un nuevo antagonista de los receptores H1 que además tiene fectos inhibitorios en la síntesis de leucotrienos y tromboxanos15..
Estabilizadores de los mastocitos
Los más empleados son el cromoglicato disódico, la levocabastina16, el nedocromilo, la lodoxamida y el ketotifeno. Actúan bloqueando la entrada de calcio al interior de la célula después de la estimulación por el alergeno, y al no actuar sobre la histamina liberada su efecto no es inmediato, por lo que deben siempre complementarse con otros fármacos. Únicamente se ha observado efecto antihistamínico en el caso del ketotifeno. El nedocromilo se observa que disminuye los valores de interleucina (IL) 4 notablemente17. Los efectos secundarios derivados de su uso son el escozor al instilarlo y la disminución en la producción de lágrima.
Inhibidores de los eosinófilos
Es una acción demostrada en la lodoxamida, la levocabastina y el ketotifeno. Se bloquea tanto la quimiotaxis de los eosinófilos como la quimiocinesis o sus movimientos aleatorios18. Son fármacos que actúan en las fases inmediata y tardía de la reacción alérgica.
Inmunoterapia
La administración por vía subcutánea del alergeno causante de la reacción alérgica en estos pacientes tiene el fin de desensibilizarlos19 y disminuir en lo posible la reacción alérgica. Son tratamientos largos y caros pero que mejoran la sintomatología de los pacientes, tanto en las formas crónicas como en las agudas, al disminuir la frecuencia y la gravedad de los brotes. En la actualidad se está ensayando con buenos resultados administrar el alergeno por vía intranasal en forma de nebulizador, mucho más cómoda para el paciente20.