La pérdida de memoria constituye el rasgo común y fundamental de prácticamente todas las demencias, por ello su identificación correcta y precoz es fundamental para llegar a un diagnóstico en etapas tempranas de una demencia e incluso en sus estadios previos o preliminares.
El reconocimiento de las funciones cognitivas y su caracterización en las distintas entidades nosológicas que constituyen este síndrome, junto a un adecuado proceder diagnóstico, son fundamentales a la hora de enfrentarnos a un paciente en el que se sospeche una demencia.
Las actitudes nihilistas en el tratamiento de la demencia no están justificadas y no sólo porque existan causas secundarias de demencia potencialmente tratables, sino porque actualmente existen tratamientos farmacológicos, como los inhibidores
de la acetilcolinesterasa, capaces de modificar el curso natural de demencias degenerativas primarias como la enfermedad de Alzheimer (causa más frecuente de demencia).
Definición conceptual de las demencias
Cuando nos encontramos en nuestra consulta con un paciente que acude por iniciativa propia o es lleva do por sus familiares (lo que suele ser más frecuente) por presentar «problemas de memoria», lo primero en que pensamos es si el paciente padece una demencia.
Afortunadamente, no todos los individuos que consultan por déficit de memoria padecen demencia, en muchos casos sólo se trata de quejas subjetivas bajo las que subyacen determinados trastornos psiquiátricos comunes como depresión, ansiedad o estados de estrés, entre otros.
Entendemos por demencia el síndrome caracterizado por el deterioro global de las funciones cognitivas, de carácter orgánico, que origina una desadaptación social, sin alteración del nivel de conciencia. Existen diversos criterios diagnósticos elaborados por distintos organismos sanitarios como por ejemplo los de la DSM-IV1 (tabla 1).
Desde un punto de vista epidemiológico, se habla de que las demencias constituyen la gran epidemia silenciosa del siglo xxi ya que su prevalencia aumenta de forma exponencial a partir de los 65 años. El 5% de estas personas padecen una demencia, cifra que se eleva al 30-40% entre las mayores de 85 años. La incidencia de demencia se sitúa, según diversos estudios, entre un 1 y un 6% anual y se prevé que crezca más, debido al incremento constante de la esperanza de vida en los
países industrializados.
Recuerdo anatómico funcional
Las funciones cognitivas o funciones cerebrales superiores pueden tener un sustrato anatomofuncional localizado en un hemisferio cerebral o no estar localizado (que tiene una amplia distribución neuronal en ambos hemisferios) (tabla 2).
La memoria es una de las funciones cognitivas no localizadas y es la que se encuentra alterada prácticamen te en todas las demencias2. Tras numerosos estudios morfológicos, neuropsicológicos y neurofisiológicos se ha llegado a conocer que existen distintos tipos de memoria (fig. 1), cada uno de ellos con unas características, funciones y localizaciones anatómicas especí ficas.
Memoria explícita o declarativa
Proviene de la conciencia y la reflexión. Consta de una memoria a corto plazo y otra a largo plazo. La memoria a corto plazo o de trabajo se encarga del recuerdo y la repetición inmediatos de palabras, dígitos, melodías e información visuoespacial. Anatomofuncionalmente existe un centro ejecutivo situado en los lóbulos fronta les (realización de tareas dobles), un circuito fonológico (área perisilviana dominante) y un patrón visuoespacial (hemisferio no dominante). La memoria a largo plazo consta de dos sistemas de memoria: la memoria episódica y la memoria semántica. La memoria episódica se encarga de la codificación y recuerdo de experiencias personales y sucesos o episodios específicos. Las bases anatómicas se sitúan de forma bilateral en las áreas temporales mediales (hipocampo, parahipocampo, corteza entorrinal), el diencéfalo (cuerpos mamilares, núcleos anterior y dorsomedial, tálamo) y el prosencéfalo. Se relacionan con vías aferentes y eferentes con las áreas visual, auditiva y somatosensitiva. Estas estructuras conforman el denominado circuito de Papez del sistema límbico. El hemisferio cerebral izquierdo
se encarga de la memoria de información verbal y el derecho de la no verbal (visual, espacial). Por el con trario, la memoria semántica es la encargada del al macenamiento, mantenimiento y recuperación de la información referente a determinados hechos, conceptos y significados de las palabras. Se adquiere desde los primeros años de vida y se expande a lo largo de ella. Se organiza conceptualmente y se almacena de forma separada y de un modo altamente organizado. No hace referencia al tiempo ni al momento en que se adquirió. Anatómicamente se localiza en el neocórtex temporal izquierdo.
Memoria implícita o de procedimiento
La memoria implícita engloba respuestas aprendidas, como los reflejos condicionados o las habilidades motoras. No depende de una reflexión consciente (con ducir, nadar, montar en bicicleta o tocar un instru mento). El sustrato anatómico está en los ganglios basales, determinadas áreas corticales y, quizás, en el cerebelo.
Clasificación de las demencias
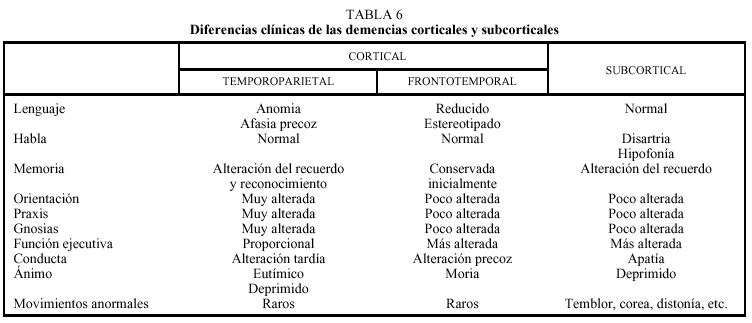
Aunque las causas de demencia son múltiples (tabla 3), la mayoría de los casos se reducen a un pequeño gru po de enfermedades (tabla 4). Su clasificación puede hacerse desde varias perspectivas (tabla 5). Desde el punto de vista etiológico pueden establecerse dos grandes grupos: demencias primarias o degenerativas y secundarias y, desde un punto de vista anatomoclíni co podemos diferenciar entre demencias corticales (temporoparietal y frontotemporal) y subcorticales (tabla 6).
En el presente capítulo, dada su prevalencia, abordaremos fundamentalmente la enfermedad de Alzheimer (EA) la demencia vascular (DV) y la demencia por cuerpos de Lewy, que en conjunto suponen el 85-95% de los casos de demencia.
Enfermedad de Alzheimer
Como ya hemos visto, la EA supone casi el 75% de los casos de demencia, por lo que siempre que nos hallemos ante un paciente que reúne los criterios clínicos de demencia (tabla 1) el diagnóstico más probable al que lleguemos será el de EA. Se trata de una demencia cortical temporoparietal. Su prevalencia se estima en un 6,6% a los 65 años y un 20% a los 80 años, afecta más a las mujeres (3:1). La gran mayoría de los casos son esporádicos, y sólo unos pocos tienen carácter familiar de inicio precoz (< 60 años) con herencia autosómica dominante. Los genes implicados en estos casos son el gen de la proteína precursora de amiloide (PPA) en el cromosoma 21, y los genes de las presenilinas 1 y 2 situados en los cromosomas 14 y 1, respectivamente. En los casos esporádicos se intenta establecer los factores de riesgo más implicados entre los que hay que destacar la edad (mayor riesgo a mayor edad), la presencia de EA entre familiares de primer grado, el genotipo APOE (cromosoma 19) si se posee uno o dos alelos *4; como factores de riesgo exógeno se barajan el escaso nivel cultural o los traumatismos craneoence fálicos y algunos otros potencialmente beneficiosos (antiinflamatorios no esteroides [AINE], estrógenos, APOE *3).
La forma típica de evolución suele ser la de un trastorno progresivo de memoria al que se van añadiendo déficit en otras áreas cognitivas. La afectación de la memoria es la primera en aparecer y el principal motivo de consulta; los tipos de memoria que se alteran en primer lugar son la memoria a corto plazo y episódica para sucesos recientes, mientras que la memoria semántica y de procedimiento se conservan aceptablemente hasta estadios avanzados de la enfermedad. Los trastornos del lenguaje también aparecen precozmente en forma de anomia, escasa fluidez y de un pobre contenido, que con la evolución acaba dando lugar a una afasia. Las alteraciones práxicas se presentan en forma de apraxia constructiva, del vestido o aquellas que impiden el autocuidado. Los déficit en la capacidad de abstracción, juicio y razonamiento complejo constituyen los principales trastornos intelectuales. Otras alteraciones cognitivas son las visuoespaciales, responsables de la des-
orientación espacial de los pacientes, y las agnosias, sobre todo visuales, entre las que destacan la prosopa gnosia (para caras familiares) y la anosognosia (para la propia enfermedad).
Aparte de estos trastornos de las funciones cognitivas existe un grupo de trastornos no cognitivos que en muchos de los casos son los que ocasionan los mayores problemas de convivencia con los pacientes. El más frecuente y precoz es la depresión (30-50%), los delirios (sobre todo de robo) aparecen en el 40%, las alucinaciones son principalmente visuales y de contenido de personas conocidas o no. Otras alteraciones neurológicas comprenden un parkinsonismo, mioclonías y epilepsia, que suelen aparecer en estadios finales de la enfermedad.
El sustrato anatómico y bioquímico de la EA es complejo, y destaca los hallazgos anatomopatológicos de las placas seniles, amiloides o neuríticas (acumulación central de ß-amiloide, rodeado de prolongaciones gliales) en la corteza cerebral, los ovillos o marañas neurofibrilares (depósito intracitoplasmático de neurofilamentos hiperfosforilados) en la corteza, hipocampo y rinencéfalo, la degeneración granulovacuolar intracitoplasmática en el hipocampo, y los cuerpos de Hirano (eosinófilos, intracitoplasmáticos) también en el hipocampo. Todos estos cambios patológicos conducen a la muerte neuronal y a la pérdida de las conexiones si nápticas. Estas alteraciones se traducen macroscópicamente en una marcada atrofia temporoparietal y su repercusión funcional da origen a múltiples alteraciones neuroquímicas que afectan a los sistemas de neurotransmisión: catecolaminas (adrenalina y noradrenalina), serotonina, aminoácidos (disminución de glutamato y aspartato) y acetilcolina. El más importante de ellos es este último, donde la afectación colinérgica se produce por una disminución de las neuronas que sintetizan acetilcolina y cuyas prolongaciones se distribuyen por toda la corteza asociativa y el sistema lím-
bico.
Existen unos criterios diagnósticos establecidos en la EA denominados criterios NINCDS-ADRDA3 los cuales clasifican la EA como probable, posible y definitiva, en función de las características clínicas, los resultados de las pruebas complementarias y de los hallazgos histopatológicos (post mortem).
Demencia vascular
Entendemos por DV aquella demencia ocasionada por enfermedad cerebrovascular (ECV). Supone el 10-20% de los casos de demencia, siendo su prevalencia del 3% por encima de los 70 años. Suele afectar por igual a mujeres y varones. Los factores de riesgo son los propios de la ECV (edad, HTA, diabetes mellitus, cardiopatías, consumo de alcohol y tabaco y dislipemias en mayor o menor grado) y los antecedentes de ictus. Otro grupo de demencias son las denominadas demencias mixtas en las cuales concurren la patología degenerativa de tipo Alzheimer y la enfermedad cerebrovascular, y suponen el 10% de las demencias. Por lo general, se trata desde el punto de vista semiológico, de una demencia mixta, con características de las demencias corticales y subcorticales de forma con junta.
Existen varios subgrupos de DV atendiendo al tipo de ECV que presente el paciente4 (tabla 2). El tipo más frecuente es la originada por multiinfarto cerebral, que afecta más a varones, en el cual concurren varios infartos cerebrales supratentoriales corticales, subcorticales o ambos. Cuando los infartos son corticales, el desarrollo de una demencia dependerá de que ocupen una extensión importante y de la propia localización de los infartos (frontal medial y temporal del hemisferio dominante) que ocasionarán déficits de unas u otras funciones cognitivas. Si los infartos son subcorticales (multiinfarto lacunar o estado lacunar) el patrón de demencia es de tipo subcortical acompañado de sig-
nos motores y seudobulbares. La encefalopatía arteriosclerótica subcortical o enfermedad de Binswanger se caracteriza por una desmielinización y gliosis de la sustancia blanca periventricular y subcortical profunda (radiológicamente denominada leucoarariosis) junto a algún infarto lacunar y dilatación periventricular, los pacientes tienen factores de riesgo vascular y presentan signos o síntomas neurológicos focales de tipo subcortical junto a la clínica propia de una demencia subcortical. Las demencias ocasionadas por le siones vasculares únicas, isquémicas o hemorrágicas, en lugares estratégicos se localizan fundamentalmente en la circunvolución angular (ramas posteriores de la arteria cerebral media), en lesiones extensas del terri torio de la arteria cerebral media izquierda, infartos frontales amplios (arteria cerebral anterior) y de la base del lóbulo temporal (arteria cerebral posterior), lesiones en porción caudal de la rodilla de la cápsula interna, y en el tálamo bilateral o del hemisferio dominante. Obviamente, la mayoría de estos pacientes presentarán de manera paralela déficit focales motores y/o sensitivos. En la DV también están establecidos una serie de criterios para su diagnóstico (criterios NINDS AIREN)5 en los que los datos más importantes son
la relación temporal entre la presentación de episo dio cerebrovascular y el inicio de la demencia que debe presentarse en el trascurso de los primeros 3 meses, el perfil evolutivo con fluctuaciones y empeo ramiento escalonado, la concurrencia de focalidad neurológica, y la presencia de factores de riesgo vascular.
Demencia por cuerpos de Lewy
Se estima que esta entidad supone cerca del 20% de los casos de demencia, desbancando del segundo lugar a la DV. Su nombre proviene de los hallazgos histopatológicos llamados cuerpos de Lewy, inclusiones eosinófilas citoplasmáticas en las neuronas equivalentes a los de la enfermedad de Parkinson. Según su distribución con mayor predominio en corteza o en estructuras subcorticales del sistema nervioso central (SNC) podríamos clasificarla en tres tipos: tipo difuso (corteza, troncoencéfalo y diencéfalo), transicional (troncoencéfalo y diencéfalo) y troncoencefálico, que se correlacionan con la mayor o menor intensidad de los síntomas y signos cognitivos y extrapiramidales. La edad de comienzo se sitúa entre los 60 y los 80 años con ligero predominio de varones. Los aspectos clínicos6 comprenden una demencia progresiva de tipo cortical con afección fundamental de las funciones ejecutivas (juicio, razonamiento, conducta y personalidad), atención, capacidades visuoespaciales y memoria (afección más tardía). Son frecuentes las alucinaciones visuales bien elaboradas y un parkinsonismo de predominio rígido-acinético que suele aparecer cercanamente en el tiempo a los déficit cognitivos. El perfil evolutivo característico es fluctuante intercalándose de forma rápida períodos de gran afección cognitiva y motriz con otros de una aparente normalidad. Otro aspecto clínico muy característico de la enfermedad por cuerpos de Lewy es su marcada hipersensibilidad a los neurolépticos, que aparece en más del 50% de los casos, consistente en un grave empeoramiento físico y cognitivo al administrar a estos pacientes neurolépticos como tratamiento de las alucinaciones visuales y sus alteraciones de comportamiento.
Diagnóstico de las demencias
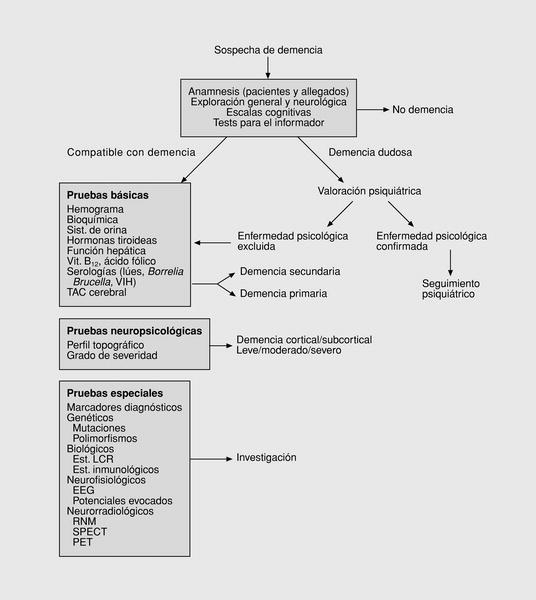
Cuando nos enfrentamos a un paciente con sospecha de padecer una demencia debemos realizar un metódi co planteamiento diagnóstico (fig. 2). En primer lugar, nos plantearemos si el paciente tiene realmente una demencia revisando si se cumplen los criterios diagnósticos de demencia (tabla 1) e intentando establecer un diagnóstico diferencial con diversas entidades como el delirio (inicio brusco y fluctuante, y origen orgánico evidente), la alteración de memoria asociada a la edad (edad superior a 50 años, dificultades de memoria a corto plazo sin otras alteraciones cognitivas y un perfil evolutivo estable durante más de 6 meses), el deterioro cognitivo leve (deterioro cognitivo con afección memoria y otras funciones cognitivas, de inicio gradual de duración mínima de 6 meses y perfil clínico estable con ausencia de progresión), y trastornos psiquiátricos como la esquizofrenia y la depresión (seudodemencia depresiva).
Fig. 2. Algoritmo para la valoración diagnóstica de demencia.
Una vez establecido el diagnóstico de demencia debemos descartar las secundarias en ocasiones tratables mediante la anamnesis exploración general y neurológica y la utilización de pruebas complementarias básicas (hemograma, velocidad de sedimentación globular [VSG], bioquímica rutinaria y hepática, iones, hormonas tiroideas, valores séricos de vitamina B12 y ácido fólico, y serologías para lúes, Borrelia, Brucella y VIH). Se recomiendan dentro de la evaluación general del paciente un electrocardiograma (ECG), una ra diografía simple de tórax y un análisis de orina. La realización de al menos una prueba de neuroimagen tomografía axial computarizada ([TAC] craneal) es prácticamente obligatoria en toda evaluación de un paciente que cumpla criterios de demencia para descartar lesiones estructurales (lesiones vasculares, traumáticas, neoplásicas, hidrocefalia, etc.) responsables de ésta. Pruebas más especiales como la resonancia magnética nuclear (RMN) craneal, el SPECT y PET, la angiografía cerebral, el electroencefalograma (EEG), el estudio de líquido cefalorraquídeo (LCR), proteinograma y análisis inmunológicos, se deben realizar sólo en casos seleccionados o como parte de estudios de investigación. Si se descartan las causas tratables de demencia se debe proseguir hasta llegar al diagnóstico etiológico apo yándonos en pruebas complementarias más específicas y en los tests neuropsicológicos para definir con mayor precisión los déficit cognitivos del paciente y encuadrarlos dentro de alguno de los tipos de demencia.
Los tests neuropsicológicos son una parte fundamental no sólo del diagnóstico inicial, etiológico y diferencial de demencia, sino también del control evolutivo de la misma. Son muy numerosos y complicados los tests validados aplicables en el estudio de las demencias. En el ámbito de la atención primaria se deben realizar al menos el Mini-Mental State Examination (fig. 3) y la escala de demencia de Blessed (fig. 4); también es útil la aplicación de una escala de depresión (escala de depresión de Hamilton y escala de depresión geriátrica de Yesevage) para identificar casos de seudodemencia de presiva o la presencia de la misma depresión como síntoma añadido a la demencia.
Fig. 3. Mini-Mental State Examination. (Tomada de Folstein et al, 1975.)
Fig. 4. Escala de Demencia de Blessed (BDRS). (Tomada de Blessed et al, 1969).
Tratamiento de las demencias
Todas las demencias, tanto las tratables como aquellas que se clasifican como no tratables, son susceptibles de tratamiento bien etiológico o bien sintomático y co nductual7; por ello es necesario intentar llegar en todos los casos al diagnóstico etiológico, no sólo para aplicar un tratamiento sino para poder establecer un pronóstico evolutivo necesario y ansiado por el paciente y sus allegados. Un aspecto que a menudo queda olvidado es la corrección de los déficit sensoriales, visuales y auditivos del paciente, ya que dificultan el contacto de éste con la realidad. Es obvio que las demencias secundarias son susceptibles de tratamiento etiológico específico además de terapias sintomáticas dirigidas a aspectos puntuales del paciente. En el caso de la demencia vascular, el pilar básico del tratamiento es la profilaxis secundaria específica de nuevos episodios ictales apoyado por terapias sintomáticas.
Las demencias degenerativas primarias son, por el momento, etiológicamente intratables, por lo que los tra tamientos sintomáticos desempeñan un papel crucial junto con otros aspectos terapéuticos conductuales. En primer lugar, se han de controlar y tratar las posibles complicaciones médicas de estos pacientes. Las complicaciones psiquiátricas deben tratarse específica mente; así los trastornos psicóticos (como delirios y
alucinaciones acompañados o no de conductas auto o heteroagresivas) se tratan con neurolépticos a dosis bajas, y en principio aquellos con un mejor perfil de seguridad, como la risperidona a dosis bajas. Su mayor inconveniente es su elevado coste por lo que aún es común el uso de otros como el haloperidol o la tioridazina que, por el contrario, tienen un elevado índice de efectos secundarios. El síndrome confusional agudo o delirio es bastante frecuente en estos pacientes y entre sus causas están las alteraciones infecciosas, metabólicas y farmacológicas; otros desencadenantes son debidos a alteraciones del entorno habitual del paciente como el síndrome de la puesta de sol por deprivación sensorial o los cambios de domicilio o de habitación. El tratamiento del delirio debe ser, por tanto, etiológico y ambiental, iluminación nocturna tenue y el mantenimiento de objetos familiares para el paciente cerca de él. Los trastornos del sueño, insomnio y cambio del ritmo sueño-vigilia se tratan con medidas higiénicas del sueño y farmacológicas como benzodiacepinas, clometiazol, zolpidem y zopiclona. La depresión, secundaria a las alteraciones neuroquímicas (déficit de serotonina y noradrenalina) o reactiva ante la apreciación del paciente de su propio declinar cognitivo, es muy frecuente en pacientes con demencia. Su tratamiento se realiza con inhibidores selectivos de la recaptación de serotonina (ISRS) como la fluoxetina, paroxetina y sertralina, de menores efectos secundarios y un mejor perfil de seguridad en ancianos (tabla 7).
El tratamiento sintomático cognitivo de las demencias se reduce prácticamente al ámbito de la enfermedad de Alzheimer. El conocimiento de las alteraciones neuroquímicas ha dado lugar al diseño y desarrollo de fármacos dirigidos fundamentalmente a compensar el déficit colinérgico. Los fármacos que actualmente se utilizan son inhibidores de la acetilcolinesterasa, enzima situada en el espacio intersináptico encargada de la destrucción de la acetilcolina, con lo que aumenta la presencia de la misma y, por tanto, hay una mayor estimulación de los receptores postsinápticos. El primero fue la tacrina (Cognex®), inhibidor reversible, actualmente en desuso por su elevada tasa de efectos secundarios que apare-
cían al alcanzar las dosis terapéuticas. Los que actualmente se utilizan son el donepezilo8 (Aricept®), inhibidor reversible, y la rivastigmina9 (Exelon®, Prometax®), inhibidor seudoirreversible de la actilcolinesterasa y de la butirilcolinesterasa10 (otra enzima destructora de la acetilcolina) (tabla 7). Los efectos secundarios comunes en mayor o menor medida son, obviamente, de tipo colinérgico como náuseas, vómitos, diarrea, anorexia, astenia, somnolencia y mareos. Estos fármacos han demostrado su eficacia mantenida durante 12 meses frente al placebo a la hora de retrasar la progresión del deterioro cognitivo medido por la escala ADAS-Cog, y una mayor duración de la independencia en las actividades de la vida diaria. Las indicaciones son la enfermedad de Alzheimer probable de grado leve y moderado. Recientemente se ha demostrado el beneficio de estos fármacos en otros tipos de demencia, la demencia por cuerpos de Lewy11. Otros fármacos van dirigidos a actuar sobre unas posibles vías patogénicas intermediarias, como el efecto antiinflamatorio de la aspirina a dosis bajas u otros AINE, los estrógenos en mujeres menopaúsicas, por su efecto regulador en la expresión de receptores de la acetilcolina, o el efecto antioxidante de la vitamina E y la selegilina.
Otros pilares básicos del tratamiento de la demencia son las terapias conductuales dirigidas por neuropsicólogos, y las medidas orientadas al apoyo social institucional y el apoyo a los familiares y cuidadores informándoles del proceso que sufre el paciente y sobre lo que se cabe esperar del mismo12, así como proporcionarles direcciones de interés como asociaciones y organismos públicos.