La hiponatremia viene definida por la presencia de una concentración plasmática de sodio inferior a 135 mEq/l. En realidad no es una entidad morbosa en sí, sino un signo de varios procesos patológicos. El sodio es el principal catión en el espacio extracelular y por tanto es el determinante fundamental de la osmolalidad plasmática.
El agua y el sodio están interrelacionados de forma muy estrecha desde el punto de vista fisiológico. Cuando aumenta el agua libre corporal se diluye el sodio sérico, pudiendo disminuir su concentración, por lo que los riñones compensan dicha situación conservando sodio y excretando agua. Así, la homeostasis del sodio está regulada por numerosos factores. La aldosterona facilita la conservación de sodio al disminuir las pérdidas renales, la hormona natriurética incrementa las pérdidas renales y la hormona antidiurética (ADH), controlando la reabsorción de agua en los túbulos distales del riñón; también interviene en los niveles séricos de sodio.
Al interpretar un valor de sodio en sangre no debemos olvidar que existen una serie de factores que influyen en el mismo. Un traumatismo reciente, la cirugía o el shock pueden aumentar los niveles. Fármacos como la carbamacepina, diuréticos, sulfonilureas, triamterene o vasopresina los disminuyen.
Diagnóstico
En primer lugar, si la hiponatremia es un hallazgo aislado y no es esperada dentro del contexto clínico del enfermo debemos confirmarla con otra determinación analítica para eliminar errores de laboratorio. Una vez confirmada ésta debemos plantearnos tres cuestiones fundamentales:
1) ¿Es verdadera o se trata de una seudohiponatremia? Las causas principales de seudohiponatremia son las hiperlipidemias e hiperproteinemias. Estas falsas hiponatremias carecen de significado clínico y los pacientes están asintomáticos. La obtención de muestras de sangre venosa en un lugar próximo al de una infusión de soluciones hipotónicas también es una causa de seudohiponatremia, y lo mismo puede suceder tras la administración de megadosis de inmunoglobulinas.
2) ¿La hiponatremia refleja hipotonicidad o se relacionacon una osmolalidad plasmática normal o incluso aumentada? En este último caso la hiponatremia obedecerá a la presencia en el plasma de sustancias osmóticamente activas (glucosa, manitol, etc.). Los antecedentes clínicos y la determinación de la glucemia nos aclaran el problema. En casos de hiperglucemia debemos esperar descensos de la natremia del orden de 1,6-3 mmol/ por cada 100 mg/dl de incremento de la glucemia. En estos casos tampoco debe tratarse la hiponatremia por sí misma. En diversas enfermedades graves como insuficiencia cardíaca congestiva, insuficiencia hepática, quemaduras extensas, septicemia, etc., también puede aparecer hiponatremia de forma aguda sin aumento de peso y en presencia de osmolalidad sérica normal; es el denominado síndrome de la célula enferma.
3) Si la hiponatremia es verdadera y refleja hipotonicidad debemos preguntarnos cuál es el estado del volumen del líquido extracelular (VEC) del paciente. Según el VEC esté disminuido, aumentado o normal con relación a la concentración de sodio deberemos pensar en situaciones clínicas diferentes.
En general las situaciones de hiponatremia son la consecuencia de una incapacidad para diluir suficientemente la orina y se acompañan siempre de hipoosmolalidad plasmática por secreción continua de ADH y de cambios intrarrenales (descenso del filtrado glomerular,
aumento de la reabsorción próximal de sodio) que impiden la llegada de suficiente volumen urinario a las partes distales de la nefrona.
Una vez descartadas las situaciones de falsa hiponatremia estaremos en condiciones de afrontar el manejo etiológico de la hiponatremia.
Diagnóstico diferencial
Debe estar basado, como siempre en medicina, en una completa historia clínica donde se recojan los antecedentes personales y la toma de fármacos, una concienzuda exploración física y unas determinaciones complementarias básicas como son una hematimetría con fórmula y recuento una bioquímica de sangre y orina, así como radiografía de tórax.
Con todos los datos previamente mencionados existen varios abordajes de clasificación de la hiponatremia:
1) Según esté alterada o no la excreción renal de agua (tabla 1).
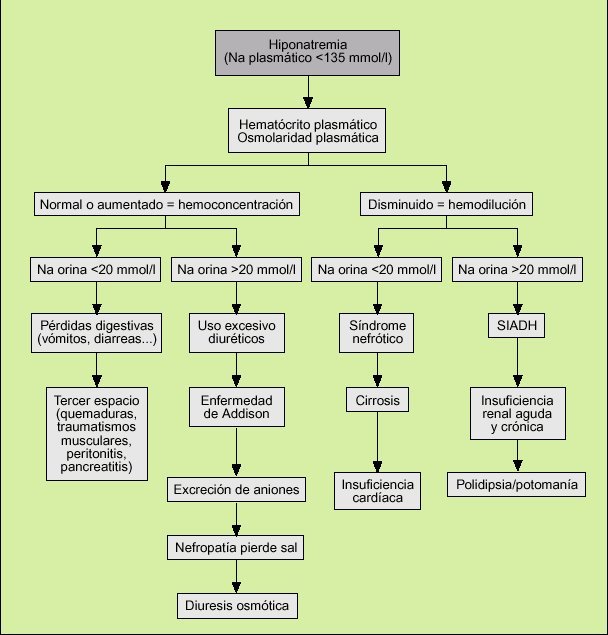
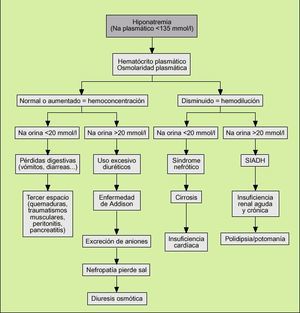
2) Atendiendo a las cifras de hematócrito y osmolalidad plasmáticas (fig. 1).
Fig. 1. Diagnóstico diferencial de la hiponatremia.
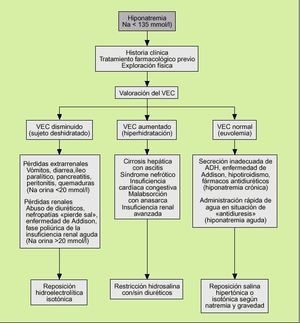
3) Según el estado del volumen extracelular (fig. 2).
Fig. 2. Algoritmo de evaluación diagnóstica y tratamiento de la hiponatremia. VEC: volumen de líquido extracelular.
La más conocida y quizá la más práctica es aquella que clasifica a los sujetos con hiponatremia en tres grupos, según el estado del líquido extracelular.
Hiponatremia asociada a depleción de volumen extracelular
Se corresponde con las situaciones de deshidratación, donde las pérdidas de sodio son superiores a las de agua. Esto ocasiona una contracción del VEC que origina una activación simpática y de los sistemas reguladores de volumen como el sistema renina-angiotensina-aldosterona, la ADH y modificaciones de la hemodinámica renal encaminados a retener sodio y conservar el volumen. La secreción del factor natriurético auricular también disminuye a consecuencia del estímulo que ejerce la hipovolemia sobre los barorreceptores vasculares.
Las manifestaciones clínicas dependen fundamentalmente de la hipovolemia y de su rapidez de instauración. Puede presentarse malestar general, confusión, cefalea y náuseas en estadios iniciales para evolucionar a hipotensión, taquicardia, sequedad de piel y mucosas, disminución de la sudación y diuresis hasta progresar a somnolencia, convulsiones o coma.
El laboratorio nos informará de una osmolalidad plasmática baja (278-298 mosm/l) con hiponatremia, así como de la albúmina y el hematócrito. También la urea plasmática está aumentada al hacerlo la reabsorción tubular próxima, con lo que la relación BUN/creatinina plasmática es mayor de 20:1.
Para diferenciar si la causa de la depleción de volumen es de origen renal o no nos guiaremos por la determinación del sodio urinario:
1) Sodio urinario > 20 mEq/l. Trastorno renal (diuréticos, hipoaldosteronismo, diuresis osmótica, nefropatía pierde sal, bicarbonaturia).
2) Sodio urinario < 20 mEq/l. Origen extrarrenal (vómitos, diarrea, sudación excesiva y tercer espacio).
Al interpretar el sodio urinario debemos tener presente una serie de circunstancias que pueden inducir a error: a) el uso de diuréticos; b) la existencia de una insuficiencia renal crónica (sodio urinario > 20 mEq/l, a pesar de que las pérdidas pueden ser extrarrenales), y c) presencia de vómitos y alcalosis metabólica, el exceso de bicarbonato eliminado por la orina da lugar a que el sodio urinario pueda estar elevado (en este caso el cloro urinario será < 20 mEq/l).
Hiponatremia con sobrecarga de líquido extracelular y edema
En esta situación nos encontramos con un exceso de sodio y aún mayor de agua; se puede observar en casos de insuficiencia cardíaca congestiva, cirrosis hepática con ascitis, síndrome nefrótico, hipoproteinemia grave en los trastornos gastrointestinales, etc.; la disminución de la volemia efectiva comporta una respuesta similar a la que aparece en casos con disminución del VEC con activación de los sistemas simpático, renina-angiotensina-aldosterona y aumento en la liberación de ADH. El flujo plasmático renal y la tasa de filtración glomerular están disminuidos, lo que condiciona una mayor reabsorción próximal de sodio y agua. Existen situaciones en las que la causa inicial de la formación de edemas generalizados se encuentra en el propio riñón, el cual retiene una cantidad excesiva de agua y sal de manera primaria, y no como consecuencia de una disminución de la volemia efectiva. Se observa en enfermedades renales primarias que se acompañan de un filtrado glomerular relativamente conservado (glomerulonefritis aguda o insuficiencia renal avanzada). En estos casos los edemas se asocian a hipertensión arterial.
Las manifestaciones clínicas son las de la enfermedad fundamental más la presencia de edemas y/o ascitis. La diuresis de estos pacientes suele situarse alrededor de los 800 ml, independiente de la ingesta, la natremia es baja, la natriuria inferior a 20 mml/l y la caliuria, a menudo, superior a 50 mml/l, como expresión de un hi-
peraldosteronismo secundario asociado.
Hiponatremia con volumen del líquido
extracelular normal
Existe un exceso de agua corporal total con sodio normal. La ausencia de signos de hipervolemia se debe a que el agua retenida en el espacio extracelular diluye este compartimento y pasa, por gradiente osmótico, al espacio intracelular en gran parte. Esta situación puede presentarse de forma crónica (no planteando problemas urgentes) o aguda, en cuyo caso estaremos ante un síndrome de intoxicación agudo por agua.
Las manifestaciones clínicas de este cuadro están determinadas por el edema intracelular y su gravedad, por la intensidad de la hiponatremia y su rapidez de instauración. Así, puede aparecer anorexia, náuseas, vómitos, calambres musculares, cefalea intensa, a veces con papiledema y otras manifestaciones de hipertensión intracraneal, desorientación, alteración del nivel de conciencia, convulsiones e incluso coma. Realmente para que el simple aporte de agua ocasione un cuadro semejante en presencia de una función renal y cardíaca normales debe existir una situación de antidiuresis añadida (hipovolemia aguda, postoperatorio, fármacos antidiuréticos, etc.).
Una hiponatremia crónica, de lenta instauración, puede ser relativamente silente incluso con natremias inferiores a 125 mmol/l. La morbimortalidad por esta forma de hiponatremia es, en sí misma, muy baja si se compara con lo que sucede en la intoxicación acuosa aguda. Pueden aparecer síntomas cuando la hiponatremia es intensa (115 mmol/l), como letárgica, anorexia, náuseas, desorientación y rara vez coma.
Entre los cuadros que pueden ocasionar hiponatremia con euvolemia destacamos: el síndrome de secreción inadecuada de ADH (SIADH), cuyas causas más frecuentes se detallan en la tabla 2; el hipotiroidismo, el déficit de glucocorticoides, el estrés y los fármacos que estimulan la secreción de ADH o aumentan su acción. Rara vez puede aparecer en la intoxicación acuosa voluntaria (potomanía o polidipsia).
La polidipsia se caracteriza por un consumo compulsivo de agua; se trata de un síndrome poco conocido y probablemente representa un trastorno infradiagnosticado. En trabajos epidemiológicos se indica que la prevalencia de la polidipsia en pacientes psiquiátricos crónicos se encuentra en un rango entre el 6% al 17%. Se cree que aproximadamente de un cuarto a la mitad de los enfermos psiquiátricos con polidipsia desarrollarán síntomas de intoxicación acuosa. Entre el 69% al 83% de estos enfermos son esquizofrénicos, aunque también se ha asociado la polidipsia con trastornos afectivos, retraso mental, alcoholismo, trastorno postencefálico, síndrome orgánico cerebral, trastornos de la personalidad y anorexia nerviosa. Además puede incidir en sujetos sin enfermedad médica o psiquiátrica conocidas. La prevalencia de estos trastornos parece ser ligeramente más alta en las mujeres. La polidipsia ha sido definida convencionalmente como la ingesta de líquidos en cantidades iguales o superiores a 3 litros día, encontrándose asociada frecuentemente a poliuria e intoxicación acuosa. Este cuadro puede presentarse de forma crónica o episódica. A veces en algunos pacientes polidípsicos los riñones no son capaces de excretar el exceso de fluidos, produciéndose una retención de líquidos y una hiponatremia. La sintomatología de ésta no difiere de la originada por otras entidades, habiendo sido ya descrita en páginas anteriores. En cambio sí es importante resaltar que la ingestión crónica de grandes cantidades de agua puede ocasionar diversas complicaciones como osteoporosis con fracturas patológicas, dilatación del tracto gastrointestinal y/o urinario, así como insuficiencia cardíaca y malnutrición. En la tabla 3 quedan reflejados los diferentes tipos de polidipsia.
Tratamiento
De una forma didáctica diferenciamos el tratamiento de la hiponatremia según la gravedad y las características del volumen extracelular.
Según la gravedad
Hiponatremia grave (Na<115 mEq/l)
y/o síntomas neurológicos acompañantes
Este cuadro es subsidiario de tratamiento hospitalario, bien en el área de Urgencias o en una Unidad de Cuidados Intensivos, en consonancia con la severidad del mismo.
Describiéndolo de manera somera, se procede a la infusión por vía intraendovenosa de furosemida y suero salino isotónico (las soluciones hipertónicas sólo están justificadas ante manifestaciones clínicas de hiponatremia extrema) hasta conseguir concentraciones seguras de sodio sérico en torno a 125 mEq/l. Todo ello se realiza con medición de la presión venosa central y diéresis horaria.
Hiponatremia moderada (Na=115-125 mEq/l) y leve
En general, el inicio del tratamiento se puede llevar a cabo en el ámbito de la Atención Primaria, y consistirá en restricción hídrica y reposo, en caso de edemas, mientras se realizan las investigaciones pertinentes para llegar al diagnóstico etiológico.
Según el volumen del líquido extracelular
En las hiponatremias con VEC disminuido, que, por otra parte, suelen ser graves al corresponder con un sujeto deshidratado, se debe proceder a la administración intravenosa de suero salino isotónico hasta que se restituya el volumen. En los casos de deshidratación leve el déficit de sodio se estima en unos 500 mmol, por lo que bastará con la administración de 3-4 litros de suero fisiológico. En casos más graves con repercusión hemodinámica o neurológica las pérdidas se estiman en 1.000 mmol o más. Para calcular el déficit de líquido extracelular nos podemos guiar por las variaciones del hematócrito y/o la concentración de sodio sérico. Las pérdidas de sodio pueden calcularse mediante la siguiente fórmula: (140-Na actual) * 0,6 * peso en kg = mmol de Na que deben administrarse. Por otra parte, si conocemos el valor basal del hematócrito y estamos seguros de que no ha habido pérdida de sangre podemos asumir que por cada aumento del hematócrito en una unidad ha habido una pérdida de 200 ml de líquido extracelular (28 mmol de Na). La mitad de los miliequivalentes calculados se administrarán en las primeras 12 horas. Es necesario determinar la natremia a las 6 horas y posteriormente cada 12 horas hasta conseguir concentraciones seguras de sodio sérico superiores a 125 mEq/l. Se ha descrito la aparición de mielinolisis pontina tras la corrección excesivamente rápida de la hiponatremia. Ésta se presenta con mayor frecuencia en alcohólicos y desnutridos manifestándose en forma de paraplejía o cuadriplejía, cuadro seudobulbar e incluso puede evolucionar hacia un estado de enclaustramiento.
El tratamiento de las hiponatremias con VEC aumentado consiste en la restricción hidrosalina y la administración de diuréticos, así como recomendar reposo en cama, ya que al aumentar el retorno venoso estimula al factor natriurético auricular e inhibe la actividad del sistema renina-angiotensina-aldosterona, lo que favorece una mayor excreción de sodio. Por descontado que debemos acometer al mismo tiempo el tratamiento de la causa subyacente.
En cuanto a las hiponatremias con euvolemia, el tratamiento dependerá de la causa responsable y de la rapidez de instauración. En los casos agudos las pautas no difieren de lo mencionado en los párrafos anteriores. En la forma crónica se corregirá la causa responsable y se indicará restricción de líquidos. En estos casos una estrategia orientativa para estimar el sodio sérico es a través de la ganancia ponderal; así con una ganancia de peso del 3%-5% la concentración del sodio estimado sería de 133-130 mEq/l, siendo suficiente la restricción hídrica. Para ganancias ponderales del 5%-10% en las que la estimación de sodio sérico sería de 129-120 mEq/l, a la restricción hídrica anterior habría que añadir la administración de 4-5 g de cloruro sódico por vía oral. Por último, para aumentos de peso superiores al 10% se calcula que la concentración de sodio sérico estaría por debajo de 120 mEq/l. Aquí, la intervención terapéutica exige la corrección lenta con soluciones salinas por vía intravenosa.
Bibliografía recomendada
Bosch Gil JA. Protocolo diagnóstico-terapéutico de la hiponatremia en el anciano. Medicine 1999; 7 (125):5.905-5.908.
Camós P, López C, Núñez S, Dalfó A. Hiponatremia en el anciano. Atención Primaria 1996; 17 (6):427-428.
Gallego Deike L, Montejo Iglesias ML. Anorexia nerviosa, polidipsia e intoxicación acuosa: revisión bibliográfica. An Psiquiatría (Madrid) 2000; 16 (2):71-78.
Jiménez Murillo L, Montero Pérez FJ. Trastornos del equilibrio hidrosalino. En: Medicina de urgencias: guía diagnóstica y protocolos de actuación (2.a ed). Madrid: Harcourt Brace de España, SA, 1999.
José CJ, Pérez-Cruet J. Incidence and morbility of self-induced water intoxicatión in state mental hospital patients. Am J Psychiatry 1979; 136:221-222.
Leadbetter RA, Shutty MS, Higgins PB, Pavalonis D. Multidisciplinary approach to psychosis, intermitent hyponatremia and polydipsia. Schizofrenia Bull 1994; 20 (2):375-384.
Pagana K, Pagana T. Guía de pruebas diagnósticas y de laboratorio (2.a ed). Madrid: Mosby-Doyma Libros, SA, 1996.
Perkin M, Levin DL. Analysis of hyponatremia. Pediatr Clin North Am 1980; 27 (3):567-586.