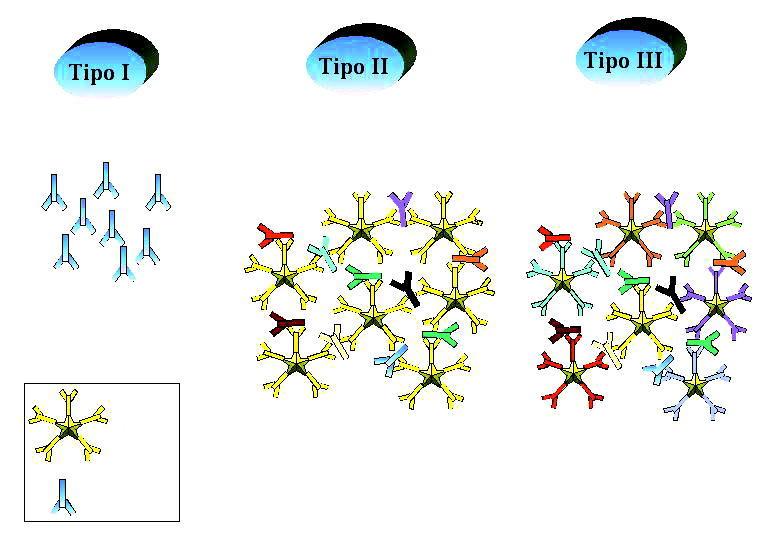
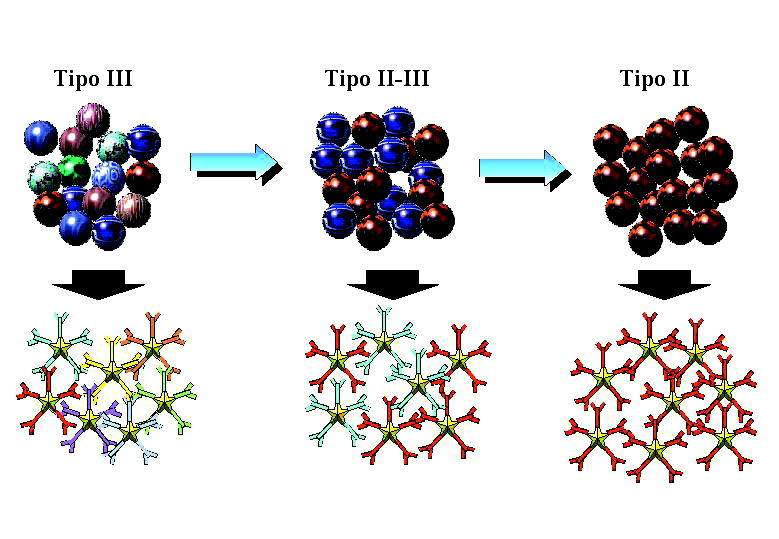
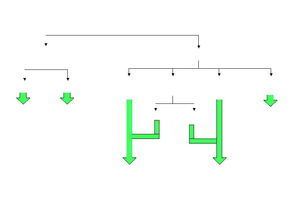
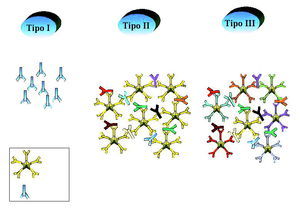
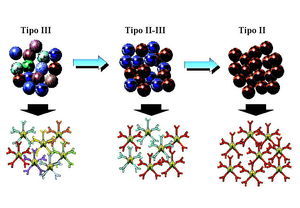
Las crioglobulinas son inmunoglobulinas que precipitan de manera reversible a temperaturas inferiores a 37° C y cuya presencia en la sangre (crioglobulinemia) se asocia a fenómenos de hiperviscosidad sanguínea, vasculitis y a la formación de inmunocomplejos. En 1974, Brouet et al establecieron una clasificación de las crioglobulinemias que aún sigue vigente en función del tipo de inmunoglobulina que constituye el crioprecipitado: tipo I (IgG o IgM monoclonal sin actividad factor reumatoide), tipo II (IgG policlonal e IgM monoclonal con actividad factor reumatoide) y tipo III (IgG policlonal e IgM policlonal con actividad factor reumatoide) (fig. 1). Las crioglobulinemias de tipos II y III al estar formadas por dos clases diferentes de inmunoglobulinas se engloban bajo el término común de crioglobulinemia mixta (CM). La mayor parte de las CM se asocian a diversos procesos como infecciones, enfermedades autoinmunes o síndromes linfoproliferativos, aunque el descubrimiento del virus de la hepatitis C (VHC) ha puesto de manifiesto que la mayoría de las anteriormente denominadas «crioglobulinemias mixtas esenciales» están asociadas a la infección por dicho virus. Por otra parte, el análisis de las crioglobulinas de tipo III en pacientes con infección crónica por el VHC, mediante immunoblotting o electroforesis bidimensional, ha puesto de manifiesto que en muchos casos contiene IgM oligoclonal más que policlonal. Este tipo de crioglobulina podría representar un estadio intermedio, una transición del tipo III al tipo II, es decir, desde una IgM policlonal a un estado de monoclonalidad, por lo que se le ha dado el nombre de crioglobulina de tipo II-III y al fenómeno que lo define se le denomina microheterogenicidad (fig. 2).
Fig. 1. Clasificación de la crioglobulinemia.
Fig. 2. Variante tipo II-III de la crioglobulinemia (microheterogeneidad).
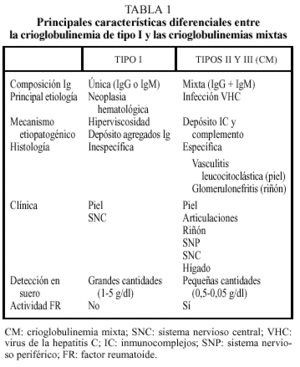
La crioglobulinemia de tipo I se asocia fundamentalmente a discrasias de células plasmáticas y procesos linfoproliferativos y produce lesiones cutáneas inducidas por el frío y manifestaciones secundarias a hiperviscosidad y al depósito de agregados de inmunoglobulinas, lo que origina fenómenos vasooclusivos, mientras que la afectación multisistémica de la CM incluye púrpura cutánea, artralgias, nefropatía y afectación del sistema nervioso periférico. Los pacientes con CM suelen mostrar un proceso vasculítico que afecta a los vasos pequeños y medianos de muchos órganos, especialmente de la piel y el riñón. La lesión cutánea típica es la vasculitis leucocitoclástica, mientras que en los riñones, las lesiones asemejan una glomerulonefritis aguda o subaguda.
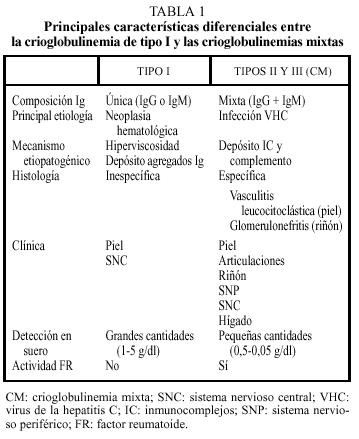
En la tabla 1 resumimos las principales características diferenciales entre la crioglobulinemia de tipo I y la CM.
Diagnóstico del paciente con crioglobulinemia
A diferencia de lo que ocurre con el resto de las enfermedades autoinmunes sistémicas, en la crioglobulinemia aún no se han definido los criterios para su diagnóstico. Generalmente se llega a una sospecha clínica que se confirma con la determinación de las crioglobulinas.
Manifestaciones clínicas
No todos los pacientes con crioglobulinemia presentan manifestaciones clínicas. La prevalencia de síntomas vasculíticos se estima entre un 30% y 50% de los pacientes con CM asociada al VHC. Las manifestaciones clínicas más frecuentes que presentan los pacientes con CM comprenden: artralgias, debilidad muscular, neuropatía periférica, púrpura palpable y afectación renal.
Afectación cutánea
La púrpura, el síntoma más frecuente, aparece por lo general en las extremidades inferiores, si bien puede extenderse a los muslos y a la parte inferior del abdomen y nalgas y a veces a los brazos. Generalmente no se afectan la cara ni el tronco.
A veces también aparecen úlceras en la piel, especialmente en los maléolos, y necrosis de la punta de la nariz, las orejas o los dedos de las manos y de los pies. En un tercio de los casos el frío empeora la púrpura.
Afectación articular
Entre el 50% y el 80% de los pacientes presentan artralgias, siendo las articulaciones más afectadas las interfalángicas proximales, metacarpofalángicas, rodillas y tobillos.
Afectación hepática
Consistente en un aumento moderado de las transaminasas, se observa en el 16%-65% de los pacientes y se halla relacionada con la infección por el VHC. Durante la evolución de la enfermedad los niveles de transaminasas son variables. La biopsia hepática muestra una hepatitis crónica activa en aproximadamente la mitad de los pacientes.
Afectación renal
Está presente en cerca del 25% de los pacientes, y consiste en proteinuria, microhematuria, disminución del filtrado glomerular y en ocasiones síndrome nefrótico. Histológicamente se observa una glomerulonefritis membranoproliferativa.
Afectación neurológica
Aproximadamente el 20% de los pacientes con CM presentan neuropatía periférica con relevancia clínica, de predominio sensitivo, con parestesias, dolor o pérdida de sensibilidad; no obstante, existe afectación subclínica hasta en el 80% de los pacientes.
Finalmente debe recordarse que los síntomas no se relacionan con la cantidad de crioglobulinas y que cantidades pequeñas pueden ser tan significativas como las grandes.
Determinación de crioglobulinas
La determinación de crioglobulinas es obligada en pacientes con enfermedades autoinmunes sistémicas, infecciosas o hematológicas (tabla 2) que presentan determinadas manifestaciones clínicas, especialmente aquellas sugestivas de vasculitis de pequeño y mediano vaso (tabla 3).
Los métodos usados para la cuantificación de las crioglobulinas no son uniformes, aunque algunos aspectos de su determinación están estandarizados. Una crioglobulina es una globulina que precipita cuando el suero se incuba a una temperatura inferior a 37° C, por lo que las muestras de sangre deben obtenerse con una jeringuilla precalentada a 37° C sin anticoagulantes para procesar suero y no plasma a fin de evitar la precipitación de otras crioproteínas como el criofibrinógeno. El transporte de la muestra, su coagulación durante
1-2 horas y la separación del suero mediante centrifugación deben realizarse también a 37° C. A continuación se incuba entre 0° y 4° C durante un período variable de 4-7 días. El suero que contiene crioglobulinas se vuelve opalescente y forma un precipitado visible cuando se incuba a 0°-4° C. La cantidad de proteína insoluble en frío puede determinarse por medio del criocrito (porcentaje del volumen del precipitado con respecto al de la muestra del suero originario), que es la forma más simple, o bien se puede cuantificar en g/dl. La caracterización posterior del tipo de inmunoglobulina (IgM, IgG, IgA) que se encuentra en el precipitado se puede realizar mediante inmunoelectroforesis, inmunofijación, immunoblotting o electroforesis bidimensional.
Exploraciones complementarias
Ante un paciente con sospecha de crioglobulinemia se debe realizar una analítica general estándar, coagulación (tiempo de protrombina y tiempo de cefalina) y estudio básico de orina. Las serologías incluirán virus de la hepatitis B (VHB) y VHC (si se detecta positividad de los anticuerpos anti-VHC y existe afectación de algún órgano, completar estudio del VHC con la cuantificación del ARN-VHC). La inmunología debe incluir obligatoriamente la determinación de crioglobulinas (criocrito y tipo), factor reumatoide y fracciones C3, C4 y CH50 del complemento, y en caso de sospecha de enfermedad autoinmune sistémica asociada, anticuerpos antinucleares (ANA), anti-Ro/SS-A, anti-La/SS-B, anticuerpos anticitoplasma de los neutrófilos (ANCA), e inmunoelectroforesis en sangre y en orina en caso de sospecha de linfoproliferación.
Desde un punto de vista de afectación sistémica se realizarán las exploraciones en función del órgano implicado: en caso de afectación hepática se realizará ecografía hepática y en función de los hallazgos valorar la realización de biopsia hepática. En el caso de que el sedimento de orina sea patológico en más de dos ocasiones (proteinuria, más de 3 hematíes/campo, más de 5 leucocitos por campo o cilindros hemáticos o granulosos) o la cifra de creatinina esté alterada se realizará estudio de orina de 24 horas, ecografía renal y, según los hallazgos, biopsia renal. Si existen signos de afectación cutánea inflamatoria deberá realizarse biopsia de las lesiones. Finalmente, si existen datos clínicos de afectación del sistema nervioso periférico deberá realizarse electromiograma (EMG) y biopsia de nervio periférico si procede.
Tratamiento del paciente con crioglobulinemia
Tratamiento etiológico
Dado que la crioglobulinemia de tipo I suele acompañar invariablemente al mieloma múltiple, a la enfermedad de Wäldenstrom y a procesos linfoproliferativos, el tratamiento se centra en el control de la neoplasia subyacente.
Respecto a la CM el tratamiento debe centrarse en la eliminación de su principal causa, la infección crónica por el VHC. Antes del descubrimiento del VHC, la vasculitis crioglobulinémica se trataba como el resto de vasculitis, con inmunosupresores como corticoides, ciclofosfamida, azatioprina y metotrexate, aunque la evolución de estos pacientes era muy desfavorable, con una elevada mortalidad. Después del descubrimiento del VHC como causante de la mayoría de los casos de CM, se empezó a utilizar el interferón a (IFNa). En estudios recientes se están obteniendo buenos resultados con la combinación del IFN y la ribavirina en el caso de la CM asociada a la infección por el VHC. Actualmente no existe un acuerdo sobre qué tratamiento es el más adecuado para cada situación clínica ni su duración debido a que hay muy pocos ensayos terapéuticos controlados y los resultados de los mismos son contradictorios.
Interferón alfa
Según algunas comunicaciones publicadas, el IFNa puede inducir la resolución de la púrpura cutánea y de la neuropatía, normaliza o mejora la función renal, reduce los niveles de crioglobulinas circulantes y normaliza las enzimas hepáticas. No obstante, hay series en las que no se obtienen resultados satisfactorios con este tratamiento. Se recomienda una dosis de 3 a 6 millones de unidades de IFNa, 3 veces por semana, durante al menos 12 meses, aunque el período de tiempo durante el que debe administrarse el IFNa aún no está perfectamente establecido.
La interrupción brusca del fármaco generalmente se sigue de la recidiva de la sintomatología y de un aumento de los niveles de transaminasas, por lo que se aconseja ir disminuyendo la dosis lentamente una vez que la clínica ha mejorado. Finalmente, el IFNa puede causar una amplia variedad de efectos secundarios. En la tabla 4 se exponen los efectos adversos más frecuentes, tanto agudos como crónicos. Durante las dos primeras semanas de tratamiento es frecuente la aparición de un síndrome gripal, con fiebre, mialgias y anorexia.
Ribavirina
Se han obtenido mejores resultados con el tratamiento combinado de IFN más ribavirina respecto al tratamiento sólo con IFN. Puede observarse disminución del criocrito y mejoría de la clínica articular y cutánea en un 30%-50% de casos, aunque la mayoría de manifestaciones neurológicas o renales no suelen responder al tratamiento.
El tratamiento combinado se deberá llevar a cabo durante entre 6-12 meses. La dosis recomendada es de 1.000 mg/d repartido en 2 dosis en pacientes con peso <75 kg y 1.200 mg/día repartidos en 2 dosis en pacientes con peso <75 kg.
Los efectos adversos más frecuentes de la ribavirina son anemia hemolítica reversible, prurito, rash cutáneo e insomnio. La caída en la cifra de hemoglobina tiene lugar durante el primer mes de tratamiento y obliga a una monitorización de la cifra de hemoglobina durante el mismo.
Pautas terapéuticas
La conducta terapéutica a seguir en el tratamiento de la CM es la siguiente:
1) Los pacientes con infección por el VHC sin evidencia de cirrosis hepática recibirán IFN a2b y ribavirina. En caso de falta de respuesta o intolerancia a dicho tratamiento aplicaremos las pautas terapéuticas en función del órgano afectado.
2) A los pacientes con cirrosis hepática o sin evidencia de infección por el VHC se les aplicarán las pautas terapéuticas en función del órgano afectado.
Tratamiento sintomático
Corticoides
Los corticoides se administran en aquellos pacientes con infección por el VHC, cuya enfermedad no se consigue encontrar sólo con IFNa, cuando no hay indicación de dicho tratamiento, o cuando los efectos secundarios del mismo impiden su utilización. Además, los corticoides son la principal opción terapéutica frente a la CM no asociada a infección por el VHC. Se administran a una dosis de 0,1-0,5 mg/kg de peso/día en el caso de manifestaciones menores (cutaneoarticulares) y 0,5-1,5 mg/kg de peso/día en el caso de afectación neurológica o renal. Esta dosis se mantiene hasta que se controle la sintomatología, reduciendo a continuación la dosis a razón de 2,5 mg semanales hasta la supresión total o hasta la dosis mínima que controle el cuadro.
Inmunosupresores
Los agentes inmunosupresores, como la ciclofosfamida y azatioprina, deben restringirse a las formas graves de la enfermedad y cuando no se obtiene respuesta con los tratamientos anteriores, ya que el efecto inmunosupresor de dichos fármacos puede desencadenar una posible progresión de la infección crónica por el VHC.
El tratamiento con estos agentes debe ser disminuido lentamente para evitar recidivas severas de las manifestaciones clínicas. Se administra una dosis de 1 a 2 mg/kg/día por vía oral de ciclofosfamida o 2,5 mg/kg/día por vía oral.
Plasmaféresis
La plasmaféresis puede estar indicada en algunos pacientes con crioglobulinemia. A fin de evitar fenómenos de rebote la plasmaféresis no debe ser utilizada sola, sino que debe administrarse combinada con IFNa, dosis bajas de corticoides o ambos. Las indicaciones para la plasmaféresis son fundamentalmente las úlceras en miembros inferiores, la glomerulonefritis rápidamente progresiva, el síndrome de hiperviscosidad y, según la gravedad, la neuropatía periférica motora. La pauta recomendada suele consistir en sesiones tres veces por semana durante las dos primeras semanas, dos veces por semana durante las dos semanas siguientes, y disminuir según la respuesta clínica.
Pautas terapéuticas
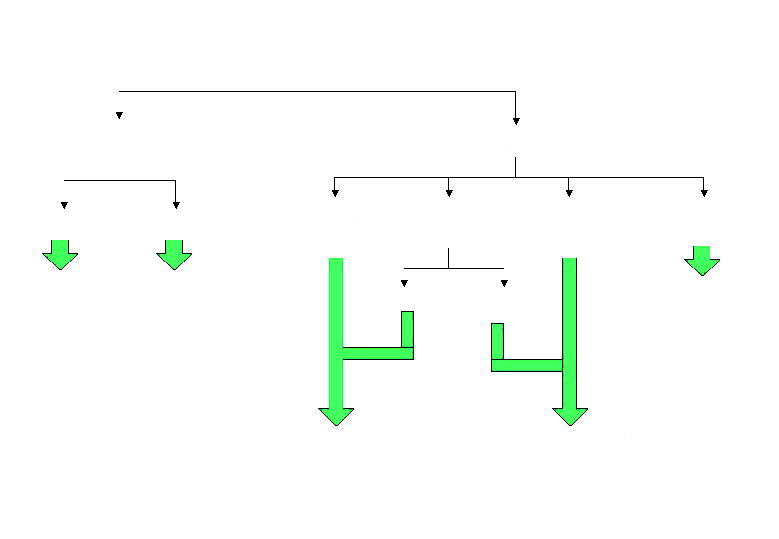
La conducta terapéutica a seguir en el tratamiento de las manifestaciones sistémicas de la crioglobulinemia es la siguiente (fig. 3):
Fig. 3. Esquema terapéutico en el tratamiento de la crioglobulinemia. VHC: virus de la hepatitis C; AINE: antiinflamatorios
no esteroideos.
Afectación articular. En primer lugar utilizaremos antiinflamatorios no esteroideos (AINE) administrándolos con mucha precaución por la frecuente asociación de la crioglobulinemia a hepatopatía crónica. Como segunda opción, los corticoides a bajas dosis (0,1-0,5 mg/kg/día) si no hay respuesta o no hay indicación de AINE.
Afectación cutánea. Se utilizarán corticoides a bajas dosis (0,1-0,5 mg/kg/día) o, en caso de mayor gravedad o aparición de necrosis o ulceraciones, dosis de 1 mg/kg/día. Si no hay respuesta se puede valorar de forma individual la adición de un citostático.
En las úlceras cutáneas aplicaremos de forma tópica apósitos hidrocoloides para ayudar a la cicatrización. En caso de ser necesario estarían indicadas medidas de fisioterapia y rehabilitación.
Glomerulonefritis. Los corticoides a dosis de 0,5-1,5 mg/kg de peso/día son el fármaco de elección. En el caso de no obtener respuesta, añadir al tratamiento un citostático. Puede utilizarse también plasmaféresis en la glomerulonefritis rápidamente progresiva o si no hay respuesta al tratamiento anterior.
Afectación del sistema nervioso periférico (SNP). Se utilizarán corticoides (<0,5 mg/kg/día si hay afectación sensitiva; 0,5-1,5 mg/kg/día si hay afectación motora). Si no hay respuesta se añadirá un citostático. Para el tratamiento sintomático se puede usar antiinflamatorio no esteroideo y carbamacepina si se precisa. Inicialmente se administrará una dosis de carbamacepina de 200-400 mg/día, y se irá incrementando paulatinamente hasta instaurar la analgesia adecuada (generalmente 200 mg 3-4 veces al día); posteriormente se reducirá de forma gradual hasta la dosis mínima eficaz.
Seguimiento del paciente con crioglobulinemia
Seguimiento analítico
Pacientes con crioglobulinemia asintomática
Se realizará un seguimiento semestral mediante analítica general, sedimento urinario e inmunología básica (crioglobulinas, factor reumatoide [FR], complemento).
Pacientes con crioglobulinemia sintomática
El seguimiento de estos pacientes será mensual mediante analítica general y sedimento urinario hasta la supresión del tratamiento o hasta establecer la dosis mínima que controle el cuadro, momento en que el seguimiento pasará a ser semestral como en el apartado anterior.
Seguimiento de la afectación hepática
Pacientes con CM e infección por el VHC
A fin de detectar una posible evolución hacia una hepatitis crónica activa (HCA) asociada a la infección por el VHC se realizará una vigilancia anual mediante analítica y ecografía hepática. Caso de sospecha de HCA por las pruebas anteriores se procederá a la realización de punción-biopsia hepática.
Pacientes con CM y HCA o cirrosis hepática ya conocida
A fin de descartar la progresión a cirrosis y a hepatocarcinoma respectivamente, se realizará cada 6 meses analítica y ecografía hepática.
Vigilancia de progresión a proceso linfoproliferativo en pacientes con CM
Los últimos trabajos publicados que apoyan la relación VHC-crioglobulinemia-linfoma no Hogdkin aconsejan un seguimiento específico de los pacientes con CM a fin de descartar la aparición de un proceso linfoproliferativo; la anamnesis recogerá la presencia de un posible síndrome constitucional, se llevará a cabo una exhaustiva exploración física en busca de adenopatías periféricas, se incluirá en todas las analíticas de control la determinación de la LDH, y ante la sospecha de síndrome linfoproliferativo se llevará a cabo una tomografía axial computarizada toracoabdominal, biopsia ganglionar, aspirado y biopsia de médula ósea e inmunoelectroforesis en sangre y orina.
Bibliografía recomendada
Agnello V, Chung RT, Kaplan LM. A role for hepatitis C virus infection in type II cryoglobulinemia. N Engl J Med 1992; 327:1.490-1.495.
Ferri C, Caracciolo F, Zignego AL, La Civita L, Monti M, Longombargo G, et al. Hepatitis C virus infection in patients with non-Hodgkin's lymphoma. Br J Haematol 1994; 88:392-394.
Ferri C, Greco F, Longombardo G, Palla P, Moretti A, Marzo E, et al. Antibodies to hepatitis C virus in patients with mixed cryoglobulinemia. Arthritis Rheum 1991; 34:1.606-1.610.
Lamprecht P, Gause A, Gross WL. Cryoglobulinemic vasculitis. Arthritis Rheumatism 1999; 42:2.507-2.516.
Mazzaro C, Zagonel V, Monfardini S, Tulisi P, Pussini E, Fanni M, et al. Hepatitis C virus and non-Hodgkin's lymphomas. Br J Haematol 1996; 94:544-550.
Misiani R, Bellavita P, Fenili D, Borelli G, Marchesi D, Massazza M, et al. Hepatitis C virus infection in patients with essential mixed
cryoglobulinemia. Ann Intern Med 1992; 117:573-577.
Monti G, Galli F, Invernizzi F, Pioltelli P, Saccardo F, Monteverde A, et al. Cryoglobulinemia: a multi-centre study of the early clinical and laboratory manifestations of primary and secondary disease. Q J Med 1995; 88:115-126.
Pozzato G, Mazzaro C, Crovatto M, Modolo ML, Ceselli S, Mazzi G, et al. Low-grade malignant lymphoma, hepatitis C virus infection and MC. Blood 1994; 84:3.047-3.053.
Ramos-Casals M, Cervera R, Yagüe J, García-Carrasco M, Trejo O, Jiménez S, et al. Cryoglobulinemia in primary Sjögren's syndrome: prevalence and clinical characteristics in a series of 115 patients. Semin Arthritis Rheum 1998; 28:200-205.
Ramos-Casals M, Font J. Crioglobulinemia mixta. ¿Esencial? Med Clín (Barc) 1999; 113 (15):577-578.
Ramos-Casals M, Trejo O, García-Carrasco M, Cervera R, Font J. Mixed cryoglobulinemia: new concepts. Lupus 2000; 9:83-91.