La ascitis es la acumulación patológica de líquido libre en la cavidad peritoneal, son muchos los procesos que pueden ocasionarla. De modo esquemático se presentan en la tabla 1. La causa más habitual de ascitis en los países occidentales es la cirrosis hepática, que supone un 80% de las causas de ascitis. La ascitis es, además, la complicación más frecuente de la cirrosis hepática, aparece a los 10 años en un 50% de los pacientes cirróticos compensados, y disminuye la supervivencia en aquellos que la desarrollan. En segundo lugar, por orden de frecuencia, encontramos las neoplasias, que son la causa del 10% de las ascitis. Según esto, entre la cirrosis y la neoplasia constituyen un 90% de las causas que producen ascitis.
Patogenia
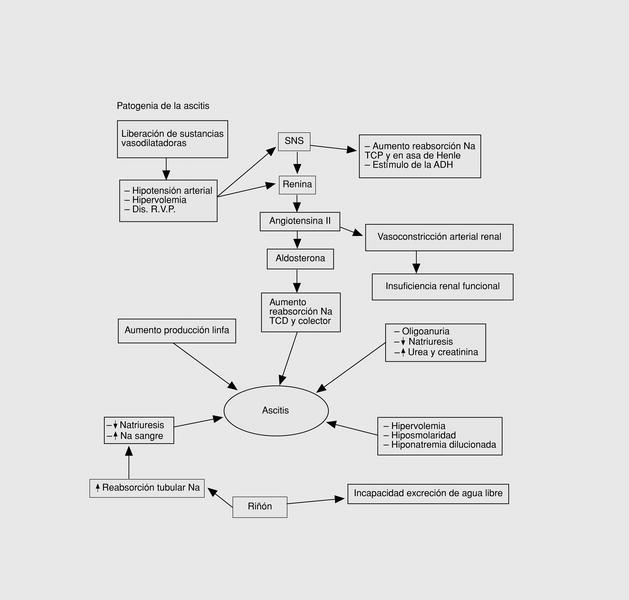
La acumulación de líquido ascítico traduce una situación de exceso de sodio y agua en el conjunto del organismo, pero el acontecimiento que desencadena este desequilibrio no es bien conocido. En la actualidad la hipótesis más aceptada recibe el nombre de «teoría de la vasodilatación arterial periférica», que se resume en la figura 1, y que pasamos a explicar.
Fig. 1. Mecanismos patogenéticos implicados en la producción de una ascitis.
En un paciente con ascitis, especialmente en aquél con hipertensión portal, el más frecuente, encontramos:
1. Un aumento de linfa en el sinusoide hepático, que acaba rezumando hacia la cavidad peritoneal cuando el conducto torácico no puede drenarlo en su totalidad.
2. Vasodilatación arteriolar esplácnica, debido a la existencia de valores de glucagón, ácidos biliares, prostaglandinas y óxido nítrico elevados por la disminución de la aclaración hepática debido a la insuficiencia hepatocelular. Esta vasodilatación produce: hipotensión arterial, hipervolemia y disminución de las resistencias vasculares periféricas.
3. Activación del sistema nervioso simpático, que va a producir un aumento de la reabsorción de sodio en el tubo contorneado proximal y asa de Henle y una estimulación de la hormona antidiurética.
4. Activación del eje renina-angiotensina-aldosterona, que originará la síntesis de: a) la angiotensina II, que produce una vasoconstricción arteriolar renal produciendo una insuficiencia renal funcional con oligoanuria, disminución de la natriuresis, y aumento de la urea y creatinina, y b) la aldosterona va a producir un aumento de la reabsorción de sodio en el túbulo contorneado proximal y colector produciendo disminución de la natriuresis y aumento del sodio en sangre.
5. Afección de la función renal con los siguientes efectos: a) aumento de la reabsorción tubular de sodio que produce disminución de la natriuresis y aumento del sodio en sangre, y b) disminución de la excreción de agua libre, con hipervolemia, hiposmolaridad y hiponatremia dilucional.
Clínica
Normalmente, la ascitis se manifiesta como distensión abdominal. Si la cuantía de la ascitis es pequeña, es decir inferior a 2-3 l, su presencia suele pasar desapercibida, y se descubre sólo con pruebas complementarias como la ecografía. Pero cuando el volumen es mayor, su existencia es bien evidente, y se pone de manifiesto con la exploración física tal y como detallamos en el apartado siguiente. Cantidades excesivas de líquido ascítico pueden llegar a producir dificultad respiratoria, debido a la elevación del diafragma. Al aumentar la presión intraabdominal, la ascitis puede causar hernias umbilicales, crurales o inguinales, y no es infrecuente que las hernias umbilicales en los pacientes con ascitis se perforen, con la consiguiente salida de líquido ascítico al exterior. Muchos pacientes con ascitis presentan otros signos propios de retención de líquidos, especialmente edemas en los miembros inferiores, que muchas veces preceden en semanas o meses a la aparición de la ascitis. Un 10% de los enfermos presenta también derrame pleural, que suele localizarse en el lado derecho. El hidrotórax aparece cuando existen comunicaciones entre las cavidades peritoneal y pleural, que a su vez son consecuencia de defectos congénitos del diafragma o por la presencia de conductos linfáticos hepáticos que drenan en la pleura.
Diagnóstico
Exploración física
Mediante percusión abdominal, la matidez cambiante en flancos con los decúbitos laterales alternativos, permite evidenciar volúmenes pequeños de líquido intraabdominal (1 l). El signo de la oleada ascítica precisa de cantidades superiores a los 1.500 ml para que sea positivo. Mediante el signo del charco (maniobra que combina la percusión y la auscultación abdominal de forma simultánea) se pueden llegar a detectar cantidades tan pequeñas de líquido ascítico como 120 ml; para ello, el paciente se sitúa en posición genupectoral durante 5 min y posteriormente desplazando el estetoscopio desde la porción más declive hasta un flanco al mismo tiempo que se percute en el opuesto; la positividad del signo consiste en objetivar un aumento de la intensidad y claridad del sonido a medida que el estetoscopio avanza desde la porción media y declive del abdomen hacia el flanco, es decir, desde donde se encuentra la ascitis hacia donde no existe. Si la distensión abdominal es muy intensa, es difícil detectar el hígado y el bazo por palpación; en estos casos es útil buscar el signo del témpano, que consiste en deprimir bruscamente la pared abdominal del epigastrio, el hipocondrio derecho o el izquierdo y notar, en caso de hepatomegalia o esplenomegalia, el choque de retorno del hígado o del bazo.
Técnicas de imagen
Cuando la cantidad de líquido ascítico es importante, en la radiografía simple de abdomen se observa una separación importante del luminograma intestinal, un borramiento de la línea del psoas, y un aspecto general en vidrio esmerilado2.
Aunque la ecografía abdominal es el método de elección, ésta junto con la tomografía axial computarizada (TAC) y la resonancia magnética nuclear (RMN) escapan (generalmente) del ámbito de la atención primaria.
Paracentesis diagnóstica
Es el método de confirmación y permite la obtención de líquido ascítico para estudio etiológico. Debe de realizarse paracentesis diagnóstica en las siguientes situaciones: a) ascitis de reciente comienzo; b) nuevo brote de ascitis, y por último, c) ascitis en combinación con dolor abdominal, fiebre o febrícula, leucocitosis, alteración o deterioro del estado clínico o lesión ocupante de espacio.
En un principio, esta técnica diagnóstica se escapa a su aplicación en atención primaria, pero debido a lo sencillo de su realización y a que es la prueba complementaria confirmatoria de la etiología de la ascitis, consideramos adecuado exponer brevemente su técnica de realización y los diferentes resultados que se pueden obtener de su estudio.
La técnica de la paracentesis diagnóstica consiste en:
Realizar toda la prueba en condiciones de estricta esterilidad.
Infiltración de la piel con anestésico local.
Los lugares idóneos para la punción son el cuadrante inferior izquierdo del abdomen y la línea media infraumbilical.
El lugar escogido para la punción ha de ser mate a la percusión y situado bajo el nivel aire-líquido ascítico.
El paciente se colocará en decúbito lateral o levemente incorporado en decúbito supino según sea la punción en fosa ilíaca o línea medio clavicular.
Se insertará la aguja (angiocatéter del 22) muy lentamente, aspirando con la aguja en reposo para evitar la aspiración de intestino o epiplón. En el momento que se sobrepase la serosa peritoneal el paciente sentirá dolor.
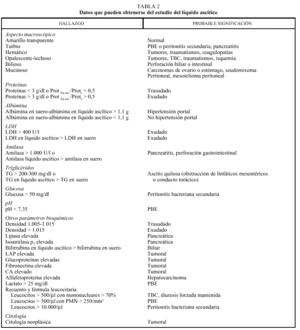
Del estudio del líquido ascítico obtenido por paracentesis se pueden obtener múltiples datos, que se resumen en la tabla 2.
Analítica general
Es importante realizar un hemograma y una bioquímica general a estos enfermos. Debe estudiarse de forma basal la función renal. Para ello se requiere una muestra de sangre que incluirá urea, creatinina, sodio y potasio, y otra de orina de 24 h para la determinación de electrólitos, creatinina, urea y osmolaridad.
Tratamiento
El objetivo fundamental del tratamiento de los pacientes con ascitis es conseguir un balance negativo de sodio y de agua, es decir, que las entradas de sodio en la dieta no han de superar a las salidas por la diuresis.
En general, el tratamiento puede llevarse a cabo de forma ambulatoria; en la tabla 3 exponemos los casos en que debe mandarse a estos pacientes al hospital. En general consideraremos las siguientes medidas:
Reposo en cama y restricción del aporte de sodio con la dieta
La adopción de la postura de bipedestación en pacientes cirróticos con ascitis se asocia a una intensa activación del sistema renina-angiotensina y del sistema nervioso simpático, a una reducción del filtrado glomerular y de la excreción de sodio y a una disminución de la respuesta de los diuréticos de asa. Por tanto, el reposo en cama, podría ser útil en el tratamiento de la ascitis en la cirrosis.
Como el objetivo es conseguir un balance de sodio negativo, la reducción del aporte de sodio en la dieta a 40-60 mEq/día parece suficiente para ello. El incumplimiento de la dieta debe sospecharse en todo paciente cuyo volumen de ascitis no descienda a pesar de comprobarse una elevada excreción urinaria de sodio (sodio en orina de 24 h por encima de 30 mEq). Una vez se haya conseguido eliminar toda la ascitis, la restricción moderada del contenido de sodio en la dieta puede ser suficiente para evitar la reacumulación del líquido ascítico.
Restricción hídrica
La restricción hídrica debe de ser rigurosa (800- 1.000 ml/día) cuando existe hiponatremia dilucional (sodio plasmático por debajo de 135 mEq/l), situación muy frecuente en los pacientes con cirrosis y ascitis.
Diuréticos
Se debe de iniciar el tratamiento con diuréticos cuando al cabo de una semana de reposo, dieta hiposódica y restricción hídrica no se logra el control de la ascitis, aunque en el paciente ingresado se suele comenzar de entrada con diuréticos distales y de asa.
La pauta más aconsejable es iniciar el tratamiento con 40 mg/día de furosemida y 100 mg/día de espironolactona y, posteriormente, ajustar la dosis de acuerdo con la respuesta clínica, que debe evaluarse atendiendo a los cambios de peso corporal (con una pérdida de 300-500 g diarios en los pacientes sin edemas periféricos y de 1.000-1.500 g en los pacientes con edemas periféricos), volumen de diuresis y natriuresis. La espironolactona tarda en comenzar su acción entre 3-5 días y es el diurético distal de elección cuando hay insuficiencia renal. La furosemida inicia su efecto dentro de los primeros 30 min después de su administración con efecto máximo a las 1-2 h. En ausencia de una respuesta positiva tras 4 o 5 días de tratamiento, la dosis se aumenta a razón de 40 mg de furosemida y 100 mg de espironolactona cada 6-7 días hasta llegar a 160 y 400 mg/día, respectivamente. Los pacientes que no responden a estas dosis deben ser considerados refractarios al tratamiento diurético.
La torasemida es un nuevo diurético con acciones similares a la furosemida. Según los estudios realizados sobre este fármaco, parece mostrar mayor potencia diurética que la furosemida.
Entre los efectos secundarios más importantes a tener en cuenta destacan: a) la aparición de una insuficiencia renal funcional por el uso de dosis elevadas de diuréticos; b) acidosis metabólica por el uso de diuréticos distales; c) la espironolactona produce hiperpotasemia y los diuréticos distales producen hipopotasemia, y d) la espironolactona por su efecto antiandrogénico puede producir ginecomastia dolorosa y disminución de la libido.
Tratamiento médico de la ascitis no complicada
El tratamiento debe de individualizarse según la edad del paciente y su situación funcional.
En los pacientes con escasa retención de sodio (Na urinario > 30 mEq/24 h) suele ser suficiente una dieta pobre en sodio. En el otro extremo, cuando la retención renal de sodio es muy importante, pueden ser necesarias dosis relativamente altas de espironolactona asociadas a furosemida.
El control del tratamiento se efectúa basándose en la excreción de sodio y la disminución de peso (ta bla 4). Para ello se determinará un estudio funcional renal (sangre y orina) con una periodicidad de dos a tres veces cada 15 días y se pesará 2-3 veces por semana.
Es buena la costumbre de indicar al paciente que anote el peso y la diuresis día a día. Si a pesar del correcto tratamiento el paciente no pierde peso ni realiza una natriuresis adecuada se aumentarán los diuréticos del modo anteriormente indicado. Si, a pesar de ello, el paciente no responde al tratamiento debe de derivarse al hospital por considerarse una ascitis refractaria al tratamiento.
El tratamiento debe de prolongarse después de haber desaparecido la ascitis, ya que el diurético sólo corrige transitoriamente el trastorno de la función renal.
Tratamiento de las ascitis complicadas
El tratamiento de las ascitis complicadas, debido a que es necesario su ingreso hospitalario, se escapa del abordaje en atención primaria. Pero debido a que se está empezando a cuestionar la posible realización de paracentesis terapéutica en atención primaria, se realizará una breve reseña sobre ella.
Paracentesis terapéutica
La paracentesis evacuadora con infusión intravenosa de albúmina, 8 g por litro extraido, es actualmente el tratamiento de elección para los pacientes cirróticos con ascitis a tensión ingresados en el hospital. Aún así, según algunos autores, es una práctica segura y sencilla que se puede realizar en el domicilio del paciente y que podría ser asumida por los equipos de atención primaria, encuadrada dentro de la consulta programada domiciliaria.
Para su realización se utiliza una aguja que se inserta en la unión del tercio externo con el tercio medio de una línea imaginaria que uniría el ombligo con la cresta ilíaca anterior izquierda y, posteriormente, conectándolo a un aspirador. Su duración es de unos 60 min a una velocidad de 185 ml/min.
La seroalbúmina es el expansor plasmático de elección cuando se realiza una paracentesis evacuadora única de más de 5 l, ya que la incidencia de hipovolemia efectiva en paracentesis de menos de 5 l es prácticamente la misma, sea cual sea el expansor utilizado (poligelatinas, dextrano 70, dextrano 40).
Otras opciones terapéuticas
Otras técnicas que se pueden utilizar en el tratamiento de las ascitis, sobre todo en las ascitis refractarias (ausencia de respuesta diurética 400 mg de espironolactona más 160 mg de furosemida) escapan por completo a la atención primaria y por lo tanto sólo las nombramos: a) paracentesis con repercusión de líquido ascítico; b) shunt portosistémico intrahepático transyugular; c) shunt peritoneo-venoso de Leveen, y d) trasplante hepático.
Bibliografía general
Albillos A, Iborra J, Cacho G, Calleja J. Ascitis no cirrótica. Medicine (Madrid) 1996; 15: 604-610.
Botella MT, Simón MA. Descompensación edemos-ascítica del cirrótico. Criterios de ascitis complicada y no complicada. Manejo ambulatorio e indicaciones de hospitalización. En: Montoro M, editor. Principios básicos de gastroenterología para médicos de familia (1.a ed.). Barcelona: EDIKA MED, 1997; 229-238.
Chia-Ming C, Shi-Ming L, Shyn-Ming P. The role of laparoscopy in the evaluation of ascites of unknown origin. Gastrointest Endosc 1994; 40: 285-289.
Fernández MG. Actitudes terapéuticas en la ascitis. Medicine (Madrid) 1996; 7: 445-449.
Ginés P, Arroyo V, Vargas V, Planas R, Casafont F, Panés J et al. Paracentesis with intravenous infusion of albumin as compared with peritoneovenous shunting in cirrosis with refractory ascites. N Eng J Med 1991; 325: 829-835.
Gómara S, Fernández M, Sanroma P, Hazas J. Paracentesis evacuadora en el domicilio: ¿por qué no en atención primaria? Aten Primaria 1998; 22: 109-111.
González A, Carnevali D, Fernández I. Ascitis. En: Carnevali D, Medina P, Pastor C, Sánchez MD, Satué JA, editores. Manual de diagnóstico y terapéutica médica (3.a ed.). Madrid: Hospital Universitario 12 de Octubre, 1994; 471-484.
Jiménez MA, Macayo ME. El paciente cirrótico. Atención primaria. Práctica gastroenterológica. Madrid: Laboratorios Vita, S.A., 1996; 39-66.
Llach J, Ginés P, Arroyo V, Rimola A, Tiró LL, Badalamendi S et al. Prognostic values of arterial pressure, endogenous vasoactive systems, and renal function in cirrhotic patients admitted to the hospital for the treatment of ascites. Gastroenterology 1988; 94: 482-487.
Pagana KD, Pagana TJ. Paracentesis. Guía de pruebas diagnósticas y de laboratorio. (2.a ed.). Barcelona: Mosby-Doyma Libros, 1996; 663-667.
Patel AS, Gordon SC. Large-volume paracentesis in outpatients. Ann Intern Med 1989; 110: 325-326.
Podolsky DK, Isselbacher KJ. Hepatitis alcohólica y cirrosis. En: Isselbacher JK, Braunwald E, Wilson JD, Martín JB, Fauci AS, Kasper DL, editores. Harrison. Principios de medicina interna (13.a ed.). Madrid: McGraw-Hill-Interamericana de España, 1994; 1705-1719.
Runyon B. Care of patients with ascites. N Engl J Med 1994; 330: 337-342.
Runyon B, Montano A, Akriviadis E, Antillión M, Irving M, McHutchinson J. The serum-ascites albumin gradient is superior to the exudate-trasudate concept in the differential diagnosis of ascites. Ann Intern Med 1992; 117: 215-220.
Stanley MM, Ochi S, Lee KK, Nemchansky BA, Grenlee HB, Allen JL et al. Peritoneovenous shunting as compared with medical treatment in patients with alcoholic cirrhosis and massive ascites. N Engl J Med 1989; 321: 1632-1638.