a) ocurre de forma más frecuente que la mayoría de las infecciones oportunistas en estos pacientes, especialmente a medida que el estado inmunitario del paciente empeora; b) está en neta progresión, e incluso en algunos estudios aparecen con una frecuencia igual o mayor a la neumonía por Pneumocystis carinii; c) ocurre con una frecuencia mayor a la observada en la población general, y d) constituye un acontecimiento que predice la progresión de la infección por el VIH.
A pesar de tratamiento antirretroviral actual y de los resultados de la triple terapia, la infección por el virus de la inmunodeficiencia humana, continúa siendo responsable de una gran morbilidad. En concreto, los problemas respiratorios (neumopatías infecciosas especialmente, tumorales y linfocitarias) representan hasta el 70% de los acontecimientos definitorios de sida y constituyen la causa de muerte de al menos un tercio de estos pacientes.
La neumonía comunitaria bacteriana (NCB) es una afección que se debe tener en cuenta en la población con infección por el VIH por las siguientes razones: a) ocurre de forma más frecuente que la mayoría de las infecciones oportunistas en estos pacientes, especialmente a medida que el estado inmunitario del paciente empeora; b) se sitúa, en la mayoría de los estudios, en segundo lugar detrás de la neumocistosis pulmonar, pero está en neta progresión e incluso en algunas publicaciones aparecen con una frecuencia igual o incluso mayor que la neumonía por Pneumocystis carinii; c) ocurre con una frecuencia mayor a la observada en la población general, y d) constituye un acontecimiento que predice la progresión de la infección por el VIH.
Ante algunas de estas evidencias, el Centro de Control de Enfermedades Infecciosas de los EE.UU. (CDC) revisó la definición de sida en 1993 e incluyó como evento definitorio de sida la neumonía bacteriana recurrente asociada con la infección por el VIH, entendiendo como tal la aparición de dos o más episodios de neumonía dentro del período de un año.
Epidemiología
Importancia del problema
La NBC es una causa frecuente de ingreso hospitalario en los pacientes infectados por el VIH. Se ha estimado, según distintas series, que del 5 al 20% de los pacientes infectados por el VIH hospitalizados lo fueron a causa de una neumonía bacteriana. Por otro lado, se ha calculado que la incidencia de las neumonías bacterianas comunitarias entre los VIH es de tres a 10 veces más elevada que en la población general.
La neumonía neumocócica, la etiología más frecuente, se da en la población infectada por el VIH con una frecuencia 10 veces superior a la población normal. La mayoría de los autores han observado un predomino de población masculina afectada y casi exclusivamente en pacientes jóvenes, a diferencia de los sujetos seronegativos, en quienes se presentan de forma más tardía. Los pacientes suelen tener un buen estado general, pues el 80% de ellos tiene un índice de Karnofski igual o superior a 80.
Las NBC bacterianas constituyen la manifestación que hace diagnosticar la seropositividad para el VIH en un 15 a un 30% de los pacientes. Por ello algunos autores recomiendan realizar la serología del VIH, previo consentimiento informado, a todo adulto con edades comprendidas entre los 17 y 54 años que ingrese por una NBC y que desconozca si es o no seropositivo.
Aunque la mortalidad en los pacientes con infección por el VIH con NBC es baja también es cierto que es cuatro veces superior a la de los pacientes infectados por el VIH sin esta complicación.
Factores de riesgo NBC
Se han descrito distintos factores de riesgo para padecer NBC en los pacientes con infección por el VIH (tabla 1).
La disminución de la inmunidad es el principal factor que explica la alta incidencia de las NBC en los pacientes infectados por el VIH. Aunque se ha observado que la seroconversión reciente incrementa el riesgo de adquirir neumonía, distintos estudios han comprobado que en las fases iniciales de la infección, mientras que las cifras de linfocitos permanecen por encima de 500 CD4/µl, la incidencia de neumonía bacteriana es similar a la de la población general; sin embargo, se ha comprobado que existe un aumento significativo del riesgo de neumonías bacterianas por debajo del umbral de los 200 linfocitos CD4/µl. El descenso de linfocitos CD4 no sólo predispone a la aparición de una neumonía bacteriana, sino también incrementa la probabilidad de que ésta curse con bacteriemia, especialmente en el caso de la neumonía neumocócica.
La unión entre toxicomanía intravenosa y el aumento de la incidencia de las neumonías bacterianas en pacientes con infección por el VIH ha sido claramente documentada en la bibliografía. Es conocido que los pacientes VIH positivos adictos a drogas por vía parenteral (ADVP) tienen casi cuatro veces un riesgo más alto de neumonía que los negativos. Posteriormente, en otros estudios se ha observado que entre las personas infectadas por el VIH los ADVP tienen una incidencia de neumonía bacteriana del orden de dos a tres veces superior a la observada en pacientes que han adquirido la infección por otras vías. Las explicaciones dadas a esta mayor tendencia de los ADVP activos para padecer neumonías son múltiples. De un lado la toxicomanía favorecería la aparición de una NBC debido a la supresión del reflejo de la tos inducido por las drogas narcóticas y además aumentaría el riesgo de diseminación hematógena del germen, sobre todo en caso de endocarditis asociada. Otra causa puede ser la baja tasa observada de tratamientos antirretrovirales y de profilaxis contra las infecciones de este grupo de pacientes.
El hábito de fumar se ha asociado a un incremento de la incidencia de neumonía bacteriana, especialmente cuando la cifra de linfocitos CD4/µl es inferior a 200. El consumo de alcohol también se ha relacionado con un mayor riesgo para NBC en estos pacientes.
Aunque en numerosos estudios retrospectivos o prospectivos abiertos se ha demostrado una disminución en la frecuencia de infecciones pulmonares en el grupo que tomaba cotrimoxazol, lo que se explicaría por una protección frente a Streptotoccus pneumoniae y Haemophilus influezae, otros autores encuentran que la profilaxis con cotrimoxazol retrasa, aunque no previene, la aparición de neumonía bacteriana a medida que progresa el deterioro inmunológico ocasionado por la infección por el VIH.
Respecto a los antecedentes de enfermedad previa, se ha comunicado que el padecimiento de un episodio de neumonía o de sinusitis unos meses antes del ingreso supone un riesgo para presentar nuevos episodios de neumonía.
Patogenia
La infección por el VIH puede originar alteraciones inmunológicas en el aparato respiratorio que facilitan el desarrollo de neumonía bacteriana.
Se han observado cambios tanto en los mecanismos de defensa inespecíficos, como el sistema del complemento o los mecanismos de defensa pulmonar locales entre los que se encuentran el surfactante, los macrófagos alveolares y la respuesta inflamatoria (alteración en la producción de citocinas) y en la inmunidad específica tanto celular como humoral representada por los linfocitos T y B.
El VIH ejerce un efecto pernicioso sobre la función de los linfocitos B. Prueba de esta disfunción de la inmunidad humoral es, entre otras, el fallo de los pacientes con sida en producir anticuerpos después de la estimulación antigénica cuyo significado clínico es la pobre respuesta a las inmunizaciones. La disfunción de las células B contribuyen a la alta frecuencia y gravedad de las infecciones por bacterias encapsuladas, como Streptococcus pneumoniae y Haemophilus influenzae, en personas infectadas por el VIH.
El sistema monocítico-macrofágico también es afectado por el VIH. Se han comunicado defectos en la quimiotaxis, fagocitosis y actividad bactericida en estas células en estos pacientes. Estos defectos son particularmente importantes en la patogenia de infecciones por Staphylococcus aureus, entre otras.
Otro defecto importante que predispone a las personas infectadas por el VIH a padecer infecciones bacterianas es una alteración de los neutrófilos, tanto cuantitativa como cualitativa. Además muchos pacientes en estadios finales de la infección por el VIH presentan granulocitopenia no asociada directamente con la infección por el VIH sino producida principalmente por fármacos.
Etiología
En la mayoría de los estudios no se llega a identificar la etiología del proceso en más del 50% de los episodios de neumonía supuestamente bacteriana (tabla 2).
El agente etiológico identificado con más frecuencia en todos los estudios es el Streptococcus pneumoniae, que supone del 35 al 70% de todos los casos en que se
establece el diagnóstico. Otros agentes implicados, en orden de frecuencia, son Haemophilus influenzae, Staphylococcus aureus y bacilos gramnegativos (enterobacterias y Pseudomonas aeruginosa) principalmente. Los microorganismos atípicos raramente causan neumonía en estos pacientes.
Las NBC de los pacientes infectados por el VIH son con más frecuencia polimicrobianas en mayor medida que aquellas de los pacientes no infectados (el 20-35% de los casos frente al 2-5% de los casos en los pacientes no infectados por el VIH). Lo más frecuente es una asociación entre un neumococo, por una parte, y Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis e incluso bacilos gramnegativos, por otra.
Diagnóstico
Manifestaciones clínicas
En general, las manifestaciones clínicas de la neumonía en los pacientes con sida son similares a las observadas en las personas sanas. Los criterios clínicos generalmente incluyen la aparición relativamente aguda de uno o más de los siguientes síntomas y signos: fiebre, tos, expectoración, dolor torácico, disnea y crepitantes en la auscultación, así como taquicardia. La aparición de hipotensión es inusual y sugiere la existencia de sepsis. La mayoría de los pacientes tiene un comienzo agudo de los síntomas y signos, en contraste con aquellos pacientes que presentan neumonía por Pneumocystis carinii y que tienen un curso subagudo, como se verá más adelante.
Pruebas complementarias
La evaluación inicial de un paciente con infección por el VIH con neumonía requiere, además de la anamnesis y la exploración, una gasometría arterial, una bioquímica básica, una radiografía pulmonar y la evaluación de esputo y hemocultivos, pues se ha comprobado que los pacientes con infección por el VIH y neumonía bacteriana tienen más probabilidad de presentar afectación multilobar y bacteriemia (tabla 3).
En las pruebas de laboratorio destaca la aparición de leucocitosis con desviación izquierda especialmente cuando la neumonía se presenta como una complicación temprana de la infección por el VIH mientras que puede ser discreta o no observarse si existe cierto grado de leucopenia previa, en pacientes con sida avanzado. Cuando existe leucopenia, éste es un signo de peor pronóstico. Los valores de LDH son habitualmente normales o moderadamente elevados. Puede observarse una mínima alteración en las transaminasas y una alteración en la función renal. En los casos graves de neumonía con bacteriemia se puede desarrollar un cuadro de sepsis asociado con hipotensión, alteraciones de la coagulación y fallo multiorgánico.
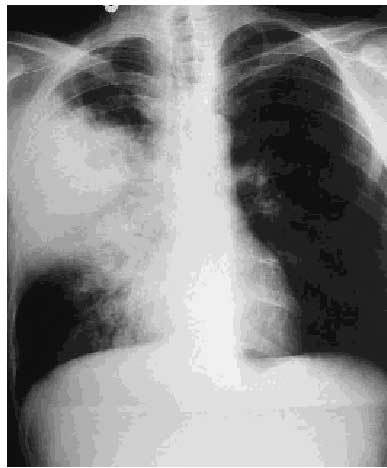
La radiografía, además de confirmar el diagnóstico clínico, aportará información útil para hacer el diagnóstico diferencial y plantear la mejor estrategia terapéutica. La imagen radiológica corresponde a una ocupación del espacio aéreo que se manifiesta por una condensación (en un segmento o en un lóbulo pulmonar) con broncograma aéreo en el 60-90% de los pacientes (fig. 1) y puede ser bilateral en más del 40% de los casos. Los infiltrados difusos, que pueden ocurrir en más del 40% de los pacientes, se han descrito con más frecuencia con Haemophilus influenzae y pueden imitar el patrón producido por Pneumocystis carinii. El derrame pleural y el empiema están producidos con más frecuencia por Streptococcus pneumoniae y Haemophilus influenzae. Puede existir, además, cavitación en los casos producidos por Staphylococuaureus, Pseudomonas aeruginosa, Nocardia asteroides, Rhodococcus equi y Salmonella no thyphi.
Diagnóstico microbiológico
El diagnóstico etiológico es útil para establecer el pronóstico y el tratamiento más adecuado, evitando así el uso de antibióticos de forma empírica y sus consecuencias: un aumento de las resistencias (al usarse siempre los de amplio espectro) y un mayor coste económico.
Los criterios microbiológicos se basan, igual que en la población general, en el aislamiento de un probable patógeno en cultivo puro o como microorganismo predominante en una muestra de esputo adecuada (definida por la presencia de, al menos, 25 leucocitos polimorfonucleares y un número igual o menor a 10 células epiteliales por campo), en una muestra respiratoria obtenida mediante catéter telescopado, lavado broncoalveolar o biopsia transbronquial o transtorácica, en la sangre o en el líquido pleural.
Los pacientes deberían tener, como mínimo, una tinción de Gram y un cultivo de esputo. Asimismo, y debido a la alta incidencia de bacteriemia, superior a la población normal, a todos los pacientes se les debería realizar hemocultivos y antibiograma, dado el aumento en la incidencia de neumococos resistentes a la penicilina. Por otro lado, se debería realizar una toracocentesis diagnóstica en todo paciente con derrame pleural.
Aunque no existen criterios claros respecto a la necesidad de investigar a microorganismos atípicos en el paciente con infección por el VIH, la búsqueda de Legionella mediante la inmunofluorescencia directa de esputo, el cultivo de esputo o el antígeno urinario sólo estaría indicada cuando se sospeche infección por este microorganismo, dada su rareza como causa de neumonía en el paciente con infección por el VIH. Nosotros pensamos que lo mismo ocurriría con la serología de microorganismos atípicos como Chlamydia pneumoniae o Micoplasma pneumoniae.
Además es imprescindible pedir análisis de esputo para descartar Pneumocystis carinii y bacilos ácido-alcohol resistentes (BAAR). La negatividad de la tinción de Zielh de una muestra adecuada de esputo tiene un gran valor para descartar el diagnóstico de tuberculosis. Para el diagnóstico de la neumonía por Pneumocystis carinii el esputo inducido ha mostrado una eficacia diagnóstica muy alta en manos de personal experto. Sin embargo, se ha cuestionado su uso para el estudio de las bacterias convencionales, debido a que el suero salino hipertónico habitualmente causa desprendimiento de las células respiratorias de la vía aérea superior, dando muestras inaceptables respecto a los criterios citológicos.
Generalmente, la broncoscopia con lavado broncoalveolar no está indicada de rutina en el diagnóstico de la neumonía bacteriana, aunque sería importante obtener un diagnóstico bacteriológico formal en los casos graves. Por otra parte, si el paciente no responde al tratamiento antibiótico empírico también estaría indicado realizar una broncoscopia para identificar algún microorganismo coexistente no cubierto por el tratamiento, que incluso puede ser Pneumocystis carini.
Diagnóstico diferencial
En la práctica el diagnóstico diferencial de la infección respiratoria grave en las personas con infección por el VIH se restringe a tres procesos: la neumonía bacteriana, la neumonía por Pneumocystis carinii (NPC) y la tuberculosis pulmonar.
La NPC aparece, generalmente, en pacientes con cifras de linfocitos CD4 inferiores a 200 células/µl. La aparición de los síntomas es subaguda, y se presenta con fiebre, disnea de esfuerzo y tos seca. En la radiografía de tórax se observa, en las mayoría de las ocasiones, un infiltrado intersticial bilateral de predominio perihiliar.
La presentación radiológica de la tuberculosis pulmonar es muy variable, y oscila desde la radiografía de tórax normal hasta extensos patrones bilaterales que pueden llevar a confusión con la NPC. En todas las series se observa una elevada incidencia de adenopatías intratorácicas. Dado que muchos de estos pacientes son anérgicos en las pruebas de hiperse nsibilidad cutánea retardada, la negatividad del Mantoux no excluye de ningún modo el diagnóstico.
Selwyn observó que la detección de crepitantes en la auscultación, la afectación del estado general, la fiebre de duración inferior a una semana y un infiltrado lobar en la radiografía de tórax fueron predictores independientes de neumonía bacteriana, mientras que un infiltrado intersticial, disnea de esfuerzo y candididasis oral predijeron la NPC. La tuberculosis era más probable si existía un infiltrado cavitado, fiebre de más de una semana y pérdida de peso.
Como vemos es importante tener en cuenta el tiempo de evolución de la enfermedad y los cambios en la radiografía de tórax. También es muy importante en el diagnóstico diferencial el número de CD4, ya que las infecciones oportunistas son relativamente infrecuentes cuando la cifra de CD4 es mayor a 200 µl.
Pronóstico
La mortalidad en los pacientes infectados por el VIH con NBC es baja, pero hay que destacar que es cuatro veces superior a la de los pacientes con infección por el VIH sin esta complicación.
Los estudios de mortalidad de los pacientes infectados por el VIH por neumonía bacteriana comunitaria por neumococo son contradictorios; para algunos, la mortalidad sería más elevada (20-25%) que para la población sin infección por el VIH, y se correlacionaría con la inmunodepresión. Para otros autores la mortalidad de las NBC neumocócicas en los pacientes infectados por el VIH sería más baja que en la población general (5-10%). Las explicaciones propuestas para esta observación serían la edad más joven de los pacientes, la ausencia de comorbilidad, el mejor seguimiento médico y quizá un hipotético efecto protector de la inmunosupresión.
Los estudios disponibles describen algunos factores clínicos y paraclínicos de mal pronóstico (tabla 4). Mérgabane encuentra, como factores pronóstico de gravedad, la presencia al ingreso de alteración de la conciencia, estado de shock y la necesidad de recurrir a la ventilación mecánica en las primeras 24 h. Se ha demostrado que la extensión de las imágenes radiológicas es un elemento de gravedad: la afección multilobular tiene un riesgo de muerte superior en caso de afectación de 3 lóbulos respecto a uno solo; lo mismo ocurre con la existencia de derrame pleural. Algunos parámetros biológicos al ingreso pueden también estar correlacionados con la gravedad clínica. Se ha comprobado que tienen un mayor riesgo de mortalidad los pacientes con neutropenia, una tasa de linfocitos CD4 inferior a 100/µl, una PaO2 igual o inferior a 70 mmHg al ingreso, un pH igual o menor a 7,30, presencia de anomalías de la hemostasia tales como una coagulación intravascular diseminada y aquellos que evolucionan hacia un síndrome de distrés respiratorio del adulto. También se han relacionado con un mayor riesgo de muerte el mal estado general con un índice de Karnofski igual o menor a 50 y el carácter recurrente de la neumonía, que sería el reflejo de una probable immunosupresión más grave. Por contra, la bacteriemia no parece ser un factor predictivo de mortalidad. La mayoría de estos factores son similares a los que se utilizan para población sin infección por el VIH aunque existen otros que no están contemplados en esta población, como el número de CD4 o el índice de Karnofski, ya que en casi todos los estudios de NBC en la población general se ha excluido a los pacientes con infección por VIH.
Tratamiento
El tratamiento definitivo de la neumonía bacteriana se estable de acuerdo con el resultado de los cultivos y del antibiograma. Sin embargo, el tratamiento inicial es necesariamente empírico. La elección debe basarse, según todo lo dicho anteriormente, en los siguientes aspectos: a) gravedad de la infección; b) forma de presentación clínica (aguda o subaguda); c) antecedente de episodios previos de neumonía por determinados microorganismos (Rhodococcus equii, Pseudomonas aeruginosa); d) tipo de profilaxis de la infección por Pneumocystis carinii (pautas con o sin cotrimoxazol y/o pentamidina), y e) cifra de linfocitos CD4 más reciente.
En la práctica, el tratamiento empírico inicial de los pacientes infectados por el VIH con clínica sugestiva de neumonía aguda debe tener en cuenta las posibilidades etiológicas de neumonía bacteriana y neumonía por Pneumocystis carinii, ya que el pronóstico inmediato de la tuberculosis pulmonar no suele ser mortal. En los pacientes con cifras de linfocitos CD4 inferiores a 200/µl debería tratarse siempre la posibilidad de infección por Pneumocystis carinii, sobre todo si el paciente no realiza profilaxis frente a este microorganismo, la cifra de LDH está elevada, la imagen radiológica es bilateral y el comienzo es subagudo. En los pacientes con cifras de linfocitos CD4 superiores a 200/µl las posibilidades etiológicas son similares a las de la población general, por lo que la aproximación general para el tratamiento es la misma que en el huésped inmunocompetente.
El médico inicialmente se enfrenta con la decisión de si el paciente puede ser tratado con seguridad de forma ambulatoria o si requiere hospitalización. Aunque la decisión de hospitalizar siempre debe basarse en el juicio clínico del médico, es obvio que deben tenerse en cuenta los factores de mal pronóstico analizados anteriormente. En general, teniendo en cuenta estos factores pronósticos, podemos decir que deben ser ingresados los pacientes infectados por el VIH que presenten gran trabajo respiratorio (más de 30 respiraciones por minuto), hipotensión, fiebre elevada, hipoxemia (PO2 igual o menor a 70 mmHg respirando aire ambiente), alteración del estado mental o alteraciones de laboratorio severas y presencia de afectación multilobar, derrame pleural o empiema.
Tratamiento antibiótico
Para pacientes con infección por el VIH, el tratamiento empírico inicial debería proporcionar cobertura frente Streptococcus pneumoniae y Haemophilus influenzae mientras se espera la confirmación microbiológica. Por tanto, el tratamiento adecuado de forma ambulatoria incluye una cefalosporina oral de segunda (cefaclor, cefuroxima) o de tercera (cefixima); un betalactámico/inhibidor de betalactamsas (amoxicilina-ácido clavulánico), o un macrólido (azitromicina o claritromicina). Sin embargo, los macrólidos son bacteriostáticos y se han identificado fallos en pacientes inmunocomprometidos con infección moderada a grave. Por otra parte, como se verá más adelante, la resistencia de los neumococos a macrólidos está aumentando. Por ello, cuando el tratamiento se inicia de forma ambulatoria, son necesarios contactos frecuentes con el paciente para monitorizar la respuesta clínica.
Si el paciente requiere hospitalización, el tratamiento parenteral con una cefalosporina de segunda (cefuroxima) o de tercera (ceftriaxona) o betalactamico/ inhibidor de betalactamasas (amoxicilina/ácido clavulánico) es apropiado. Si no se puede descartar la neumonía por Pneumocystis carinii el tratamiento con cotrimoxazol en monoterapia no es recomendable, pues el 50% de los Streptococcus pneumoniae y más del 30% de los Haemophilus influenzae son resistentes a este antibiótico. La eritromicina u otro macrólido se deberían añadir al tratamiento si se sospecha Legionella, Mycoplasma o Chlamydia, aunque como hemos dicho estas etiologías son significativamente menos comunes que el resto de las infecciónes bacterianas en los pacientes infectados por el VIH. Cubriremos la posibilidad de Legionella en los casos graves, definidos por la existencia de insuficienca respiratoria, sepsis con fracaso de un órgano o shock, o afectación radiológica extensa o progresiva. En pacientes con enfermedad avanzada por el VIH donde Pseudomonas aeruginosa es una posibilidad ceftacidima o imipenem en combinación con un aminoglucósido sería un tratamiento que se debe considerar.
El uso empírico de fluoroquinolonas como ciprofroxacino o ofloxacino debería ser evitado debido su pobre actividad frente a neumococo. Las nuevas fluoroquinolonas, como levofloxacino y trovafloxacino, tienen una eficacia similar a otros antibióticos utilizados en esa situación como la cefuroxima y la ceftriaxona con o sin eritromicina.
Resistencias bacterianas y fármacos a utilizar
En nuestro medio no existen estudios de sensibilidad en pacientes seropositivos con infección neumocócica. Sin embargo, debe tenerse presente la elevada tasa de resistencias existente en la población general de Streptococcus pneumoniae a la penicilina y a otras familias de antibióticos, incluyendo a los macrólidos y a muchas cefalosporinas. La resistencia a la penicilina en la mayoría de los neumococos causantes de neumonía en España en la última década ha sido de tipo intermedio (CIM de penicilina entre 0,1 y 1 µg/ml). En estos casos la administración de penicilina a dosis altas (igual o superior a 12 millones de unidades diarias) puede ser eficaz para tratar la neumonía neumocócica. Una alternativa es el empleo de una cefalosporina de tercera generación (cefotaxima o ceftriaxona). Un estudio multicéntrico español demostró la existencia de un 36,5% de cepas de neumococo con resistencia elevada a la penicilina (CIM de penicilina iguales o superiores a 2 µg/ml) y un 15,1% a cefotaxima.
Del mismo modo, en nuestro medio, los macrólidos no deberían utilizarse de forma aislada para el tratamiento de la neumonía bacteriana en pacientes infectados por el VIH ya que más de un 15% de las cepas de Streptococcus pneumoniae son resistentes a la eritromicina y al resto de macrólidos.
Derrame pleural
Cuando en una NAC aparece derrame pleural, éste se debería evacuar de forma temprana. Se requiere drenaje con tubo de toracotomía si obtenemos crecimiento de algún microorganismo en el cultivo de líquido pleural, un pH bajo (p. ej., menor de 7,2), un líquido pleural típicamente purulento o un derrame extenso.
Prevención
Para prevenir la NBC en estos pacientes se pueden utilizar dos estrategias: inmunización activa y la profilaxis antimicrobiana.
Inmunización activa
En la actualidad están disponibles en el mercado las vacunas frente a Streptococcus pneumoniae y frente a Haemophilus influenzae. La eficacia de estas vacunas en reducir la incidencia o severidad de la infección no se ha demostrado en esta población, y aunque la administración de la vacuna antineumocócica en las personas con infección por el VIH constituye un tema de debate, existen recomendaciones oficiales de administrar la vacuna antineumocócica a las personas infectadas por el VIH y revacunarlas cada 5 años.
Se sabe que la respuesta humoral producida por la vacuna es peor a medida que desciende la cifra de linfocitos CD4, habiéndose detectado fallos de la vacuna en estos pacientes. Por ello la situación óptima para administrar la vacuna es cuando el paciente tiene una cifra de linfocitos CD4 superior a 200/µl. Se ha observado que la administración de vacuna antineumocócica puede incrementar la carga viral plasmática del VIH de forma transitoria si la persona no está tomando un tratamiento antirretroviral intensivo. Sin embargo, la mayoría de expertos cree que los beneficios potenciales de la vacuna antineumocócica superan a los riesgos de su administración.
La vacunación sistemática frente a Haemophilus influenzae tipo B no está recomendada para los adultos infectados por el VIH debido a que la incidencia de infecciones por este microorganismo es menos frecuente que la infección por neumococo y a que en la mayor parte de los casos se debe a cepas no tipificables
Profilaxis antimicrobiana
El uso regular de antibióticos como cotrimozaxol o la claritromicina para prevenir determinadas infecciones oportunistas puede disminuir también el riesgo de desarrollar infecciones respiratorias bacterianas. En la actualidad, sin embargo, no hay estudios que demuestren la eficacia, seguridad o coste-efectividad de los antimicrobianos para la prevención de la neumonía bacteriana en estos pacientes. Por ello los CDC no recomiendan la profilaxis antibiótica para prevenir la neumonía bacteriana en esta población.
Bibliografía general
Allan AA, Kamholz SL. Legionella pneumonia and AIDS. Chest 1989; 95: 707-708.
Arrizabalaga J, Horcajada JP, Mentxaka B, Rodríguez Arrondo F. Iribarren JA, Von Wichman de Miguel M et al. Infección respiratoria por Pseudomonas aerugionosa en pacientes con infección por el VIH. Rev Clin Esp 1996; 196: 678-683.
Baril L, Astagneau P Nguyen J, Similowski T, Mengual X, Beigelman C, et al. Pyogenic bacterial pneumonia in human immunodeficienci virus-infected impatients: a clinical, radiological, microbiological and epidemiological study. Clin Infect Dis 1998; 26: 964-971.
Barlett JG. Pneumonia in the patient with HIV infection. Infect Dis Clin Noth Am 1998; 12: 807-820.
Beck JM, Shellito J. Effects of human immunodeficiency virus on pulmonary host defenses. Semin Respir Infect 1989; 4: 75-84.
Cunha BA. Community-acquired pneumonia in patients with HIV. Drugs Today 1998; 34: 739-745.
Dropulic LK, Leslie JM, Eldred LJ, Zenilman J, Sears CL. Clinical manifestations and risk factors of Pseudomonas aeruginosa infection in patients with AIDS. J Infect Dis 1995; 171: 930-937.
Falco V, Fernández de Sevilla T, Alegre J, Barbé J, Ferrer A, Ocaña I et al. Bacterial pneumonia in HIV-infected patients: a prospective study of 68 episodes. Eur Respir J 1994; 7: 235-239.
Fine MJ, Auble TE, Yealy DM, Hanusa BH, Wissfeld LA, Singer DE et al. A prediction rule to identify low-risk patients with community-acquired pneumonia. N Engl J Med 1997; 336: 243-250.
Friedland IR, McCracken GH Jr: Management of infections causes by antibiotic-resistant Streptococcus pneumoniae. N Engl J Med 1994; 331: 377.
García-Leoni ME, Moreno S, Rodeño P, Cercenado E, Vicente T, Bouza E. Pneumococcal pneumonia in adult hospitalized patients infected with the human immunodeficiency virus. Arch Intern Med 1992; 152: 1808-1812.
Hirschtick RE, Glassroth J, Jordan MC, Wilcosky TC, Wallace JM, Kvale PA et al. Bacterial pneumonia in persons infected with the human immunodeficiency virus. N Engl J Med 1995; 333: 845-851.
Jain A, Jain S, Gant V. Should patients positive for HIV infection receive pneumococcal vaccine? Br Med J 1995; 310: 1060-1062.
Keller DW, Breiman RF. Preventing bacterial respiratory tract infections among persons infected with human immunodeficiency virus. Clin Infect Dis, 1995; 21: 77-83.
Liñares J, Tubau F. Resistencia a cefalosporinas en infecciones por Streptococcus pneumoniae. Med Clin (Barc) 1998; 110 (Supl 1): 21-24.
Martínez E, Marcos A, Mensa J. Neumonía adquirida y tratada en la comunidad en el paciente VIH positivo. Enfer Infecc Microbiol Clin 1999; 17 (Supl 1): 47-52.
Mégarbane B, Bruneel F, Chevret S, Thuonhg M, Wolff M, Régnier B et al. Les pneumonies bactériennes communautaires graves à Streptococcus pneumoniae chez les patients infectés par la VIH: épidémiologie et facteurs pronostiques de décès. Patg Biol, 1999; 47: 422-429.
Pallares R, Liñares J, Vadillo M, Cabellos C, Manresa F, Viladrich PF et al. Resistance to penicillin and cephalosporin and mortality from severe pneumococcal pneumonia in Barcelona, Spain. N Engl J Med 1995; 333: 474-480.
Rodríguez-Arrondo F, Von Wichmann MA, Arrizabalaga J, Iribarren JA, Garmendia G, Idígoras P. Lesiones pulmonares cavitadas en los pacientes infectados por el virus de la inmunodeficiencia humana: análisis de una serie de 78 casos. Med Clin (Barc) 1998; 111: 725-730.
Selwyn PA, Pumerantz AS, Durante A, Alcabes PG, Gourevitch MN, Boiselle PM, et al. Clinical predictors of Pneumocystis carinii pneumonia, bacterial pneumonia and tuberculosis in HIV-infected patients. AIDS 1998; 12: 885-893.
Teira R, Virosta M, Muñoz J, Zubero Z, Cisterna R, Santamaría JM. Un estudio de cohortes históricas sobre las neumonías bacterianas como predictores de progresión de la enfermedad por virus de la inmunodeficiencia humana. Enferm Infecc Microbiol Clin 1997; 15: 418-421.
Tumbarello M, Tacconelli E, Cauda R, Ortona L. Secondary Pneumocystis carinii pneumonia prophylaxis with trimethoprim-sulfamethoxazole does not prevent bacterial pneumonia in HIV infected persons. AIDS 19 96; 10: 1603-1604.
USPHS/IDSA guidelines for the prevention of opportunistic infections in persons infected with human immunodeficiency virus. Ann Intern Med 1997; 127: 922-946.
Visco comandini U, Maggi P, Santopadre P, Monno R, Angarano G, Vullo V. Chlamydia pneumoniae respiratory infections among patients infected with the human immunodeficiency virus. Eur J Clin Microbiol Infect Dis 1997; 16: 720-726.