en un 25% de mujeres en edad reproductiva y hasta en un 40% de mujeres en edad inferior a los 50 años. En muchas ocasiones son tumores asintomáticos, pero lo más frecuente es que produzcan alteraciones menstruales (hipermenorreas y hemorragias intermenstruales), dolor abdominal y síntomas de compresión. Su relación con la fertilidad sigue siendo controvertida. Clásicamente, el tratamiento de elección ha sido quirúrgico, preferentemente la histerectomía en las pacientes
que han completado su fertilidad y la miomectomía en las que desean conservarla. En la actualidad se utilizan tratamientos más conservadores, alguno de ellos, como la utilización de análogos de la hormona liberadora de gonadotropina (GnRH), con indicaciones y eficacia ya evaluadas, y otros, como la embolización arterial uterina, cuyos resultados preliminares son alentadores, pero con indicaciones todavía por especificar.
Los miomas uterinos son tumores muy frecuentes, aunque se considera que aproximadamente un 30% de ellos son asintomáticos. Su prevalencia ha aumentado por dos razones fundamentales: en primer lugar, la tendencia a retrasar el embarazo a edades más avanzadas expone a muchas mujeres a presentar miomas uterinos en el momento de la concepción, y con ello un factor agregado en detrimento de la capacidad y resultados reproductivos; en segundo lugar, la utilización sistemática de la ecografia transvaginal permite diagnosticar miomas cuya trascendencia desde el punto de vista clínico es poco importante, pero que plantean al clínico numerosas dudas sobre su significado patogénico.
En esta revisión se analizarán aspectos etiológicos, epidemiológicos, clínicos y terapéuticos, haciendo especial hincapié en tratamientos conservadores, cuyas indicaciones deben ser bien seleccionadas.
Etiología
Los miomas son tumores benignos ricos en matriz extracelular y que derivan de los miocitos presentes en el miometrio. Desde finales de los años sesenta se admite el origen clonal de los miomas, es decir que proceden de un único miocito. Éste sufre una mutación somática que favorece la proliferación, que no es conocida, por lo que se desconoce si el mero hecho de sufrir dicha alteración es suficiente para desarrollar un mioma o, además, se necesitan otros factores genéticos que favorezcan la proliferación de ese miocito mutado. Sea como sea, en la actualidad se admite que hay cierta predisposición genética a desarrollar miomas (factores iniciadores). En este sentido, se ha demostrado cierto riesgo familiar, una mayor frecuencia en mujeres afroamericanas que en caucásicas, y también en gemelas homocigóticas.
La mutación somática, sola o asociada con otros factores genéticos, hace que el miocito mutado prolifere, lo que conlleva una serie de alteraciones cromosómicas, vasculares, anatómicas y del metabolismo y la fisiología esteroide que favorece el crecimiento del mioma (factores promotores).
En lo que se refiere a las alteraciones de receptores de esteroides, existen evidencias epidemiológicas (más frecuentes en la edad fértil; infrecuentes antes de la menarquia y que disminuyen en la menopausia) que sugieren una relación directa de los miomas con los estrógenos. Para que éstos realicen su función es necesaria la expresión de receptores nucleares estrogénicos, que son sobrexpresados en el mioma durante todo el ciclo menstrual y no disminuyen en la fase secretora, como ocurre en el miometrio normal. Por tanto, se puede afirmar que el tejido miomatoso es hiperestrogénico e hipersensible a los estrógenos. El tejido miomatoso responde a los estrógenos sintetizando factores de crecimiento y componentes de matriz extracelular. De entre estos factores de crecimiento cabe destacar el factor transformador ß3 (TGF-ß3), los factores de crecimiento similares a la insulina (IGF) tipo I y tipo II y el factor de crecimiento epidérmico (EGF), que no solamente tienen capacidad mitogénica y angiogénica, sino que son capaces, a su vez, de inducir la expresión de receptores para las hormonas esteroides.
Aunque no se han encontrado evidencias de mayor concentración de receptores para la progesterona en el tejido miomatoso, sí se ha descrito una sobrexpresión de receptor de progesterona en células del mioma capaz de inducir mitosis e inhibir la apoptosis en miocitos de miomas.
En resumen, hay mujeres con una predisposición genética a desarrolllar miomas tras sufrir una mutación somática en un miocito que disregula su crecimiento (factores iniciadores). Esta anomalía lleva a la sucesión de episodios (alteraciones cromosómicas y del metabolismo de esteroides y factores de crecimiento) que favorecen la mitosis y el crecimiento de matriz extracelular (factores promotores), al mismo tiempo que producirán alteraciones vasculares y estructurales en el tejido uterino no neoplásico que serían capaces de explicar síntomas del mioma más allá de los secundarios a su tamaño.
Desde el punto de vista patogénico, este breve resumen sobre la etiología de los miomas facilitará la comprensión de algunos tratamientos conservadores preconizados en la actualidad.
Epidemiología
La incidencia de los miomas uterinos, es decir el número de nuevos casos de la población en un período, es difícil de calcular debido a que un 30-50% de los casos es asintomático. Sin embargo, la incidencia ha sido estimada en un 26,8% en mujeres de todas las edades cuando se revisa el número de mujeres que anualmente se someten a histerectomía por miomas.
La prevalencia de los miomas es un dato que ofrece mayor seguridad a la hora de calcular el número de mujeres con esta afección en la población. No obstante, la manera de llegar al diagnóstico de dicha entidad puede hacer variar los porcentajes; por ejemplo, un examen patológico sistemático puede subestimar la prevalencia de los miomas en mujeres histerectomizadas. En 1992 Cramer observó en 100 piezas consecutivas de histerectomías de mujeres premenopáusicas que el examen sistemático histológico evidenciaba un 50% de miomas, mientras que el examen patológico exhaustivo con cortes de las piezas a intervalos de 1-2 mm diagnosticó miomas en un 74% de los casos.
En los EE.UU., un 30% de las mujeres de 60 años están histerectomizadas y, de ellas, en un 60% la intervención se realizó por la presencia de miomas uterinos.
Manifestaciones clínicas
Se considera que entre un 50 y un 70% de los miomas uterinos puede ser sintomático. Los síntomas pueden ser muy variables, con frecuencia poco importantes y en general no patognomónicos. Los más frecuentes son los trastornos menstruales y el dolor abdominal con síntomas de compresión.
Algunos autores señalan que todas las presentaciones sintomáticas son realmente complicaciones relacionadas con el lugar de origen y el desarrollo de los miomas en el útero, más que una consecuencia inevitable de su presencia. Lo cierto es que el síntoma más frecuente es el trastorno menstrual, la hipermenorrea, que se observa en el 30% de las mujeres con miomas, aunque no está definitivamente aclarado el mecanismo de la pérdida sanguínea anormal.
Trastornos menstruales
Aunque clásicamente las hipermenorreas se hayan asociado con la presencia de miomas uterinos, no es bien conocida la proporción de éstas que son ocasionadas realmente por miomas. Ello es debido al hecho de que la menorragia-hipermenorrea en ausencia de enfermedad orgánica (hemorragia uterina disfuncional) es también más frecuente en ese período de la vida de la mujer en el que se observan los miomas, y por tanto es difícil tener la seguridad de que no son un hallazgo y coincidencia accidental. En una revisión de Buttram y Reiter en 1981 sobre mujeres a las que se realizó una miomectomía, el 30% de ellas se quejaba de hipermenorrea, aunque la proporción varió desde el 17 hasta el 62% en los 9 estudios diferentes que allí se incluían.
Utilizando datos de España, Acién, en un análisis de 2.271 mujeres que acudieron o fueron controladas una o más veces en una consulta ginecológica general, cuyo motivo de consulta fue la presencia de hipermenorrea, se vio que el diagnóstico principal o secundario de miomas se hizo en 325 (14,3%), y de ellas sólo en 16 (18,5%) la presencia de hipermenorrea se acompañaba de anemia ferropénica, atribuible exclusivamente al mioma.
Por tanto, aunque clásicamente la asociación de mioma uterino y hemorragia uterina anormal ha sido un hecho aceptado, no parece que los datos de la bibliografía sean concluyentes.
Tampoco queda claro el mecanismo patogénico por el que los miomas uterinos provocan la hemorragia uterina anormal. Se han relacionado con ello alteraciones de la función endometrial e incrementos de la contractilidad uterina, aunque no existen datos que permitan explicarlo con claridad.
Dolor y síntomas de compresión
Los miomas son habitualmente indoloros y en la mayoría de los casos las algias pélvicas acompañantes son síntomas de compresión, que dependen del volumen y localización del tumor. En cuanto al dolor propiamente producido por el mioma, éste suele ser debido a complicaciones del mismo, como puede ser la torsión de un mioma subseroso pediculado, la degeneración de un mioma intramural o bien el «parto» de miomas submucosos pediculados. Como se ha citado, los síntomas de compresión dependen del lugar de origen y de la localización del mioma. Pocas veces se han comunicado complicaciones intestinales, pero sí son frecuentes los síntomas urinarios que incluyen polaquiuria y tenesmo en miomas de cara anterior de útero, la retención urinaria en aquellos que crecen desde la cara anterior del cérvix, o la retención urinaria aguda en la incarceración pélvica del útero miomatoso. La obstrucción ureteral (hidronefrosis) en miomas cervicales y en aquellos grandes que crecen dentro del ligamento ancho puede ser otra complicación que se debe valorar.
Los miomas intraligamentarios pueden comprimir las venas y linfáticos pelvianos, con dificultad para la circulación de retorno de las extremidades, favoreciendo el edema, las varices y la trombosis en las piernas.
Por su localización, existe una cierta predisposición a presentar manifestaciones clínicas determinadas. Así, por ejemplo, los miomas submucosos se acompañan preferentemente de manifestaciones hemorrágicas, los subserosos de algias abdominales y los intramurales según su tamaño presentarán preferentemente una u otra sintomatología.
Otras manifestaciones clínicas
La asociación de los miomas uterinos con peores resultados reproductivos ha sido un tema aceptado desde hace años en base a estudios retrospectivos y no controlados. En estos estudios se establecía una posibilidad de gestación tras una miomectomía en un 60% de las pacientes. No obstante, la falta de estudios aleatorizados que comparen la eficacia de la miomectomía con un grupo control bajo conducta expectante hace que la relación mioma-esterilidad sea considerada en la actualidad muy dudosa.
A falta de estudios aleatorizados parece aceptado que la fertilidad posterior a una miomectomía será superior en pacientes de menos de 35 años y sobre todo cuando el tiempo de esterilidad es inferior a 3 años. En estas condiciones, y sin otro factor de esterilidad presente, es de suponer que la fertilidad espontánea de una paciente es lo suficientemente buena para pensar que el mioma sí puede desempeñar un papel importante.
Si bien se acepta que los miomas submucosos deben ser extirpados siempre, en una paciente con historia de esterilidad, o bien con abortos de repetición, en el caso de miomas intramurales, solamente los de más de 5 cm y que lleguen a distorsionar la cavidad uterina pueden tener trascendencia en la fertilidad. Los miomas subserosos, ni por su tamaño ni por su localización requieren ser extirpados, cuando son hallazgos casuales en el estudio de la paciente con problemas reproductivos.
Los cambios degenerativos del mioma uterino generalmente son asintomáticos, no obstante la degeneración «roja», especialmente durante el embarazo, puede ser responsable de dolor abdominal de características de abdomen agudo. La calcificación del mioma ocurre con frecuencia en la menopausia y a veces es un hallazgo accidental al observar masas calcificadas cuando se practica una radiografía abdominal.
La degeneración sarcomatosa del mioma es inferior al 0,1% de los casos y se suele describir en la posmenopausia ante un crecimiento exagerado de un mioma previo acompañado la mayoría de veces de dolor y metrorragia.
Miomas y embarazo
Los miomas pueden presentarse con síntomas por primera vez durante el embarazo, o bien los miomas asintomáticos ser detectados clínica o ecográficamente en el control del mismo. Hasta hace poco se creía que los miomas crecían casi siempre durante el embarazo por efecto de la estimulación estrogénica; sin embargo, esto no es así. El problema radica en que no puede hacerse una predicción precisa del crecimiento de los miomas durante la gestación. Con controles ecográficos seriados se ha visto que sólo la mitad de los miomas cambia de tamaño durante la gestación. En concreto, durante el primer trimestre aumentaron de tamaño o siguieron igual; en el segundo trimestre los pequeños permanecieron igual, mientras que los grandes redujeron su tamaño; y en el tercer trimestre mantuvieron su tamaño o lo disminuyeron. En cuanto al tamaño, los miomas de más de 3 cm evidencian tasas significativamente aumentadas de amenaza de parto prematuro, desprendimiento prematuro de placenta y de hemorragias posparto.
La falta de predicción del comportamiento del mioma durante la gestación hace que la conducta deba ser expectante y sólo ante degeneraciones «rojas» con dolor importante sería planteable el tratamiento médico con antiinflamatorios no esteroides.
Tratamiento quirúrgico de los miomas
La histerectomía es la más común de las intervenciones quirúrgicas ginecológicas realizadas en el mundo y la causa más frecuente de esta intervención es la presencia de miomas uterinos. En los EE.UU. se realizan entre 177 y 366.000 histerectomías cada año como tratamiento de los miomas o de sus síntomas asociados y éstas se realizan tanto por vía abdominal como vaginal. A finales de la década de los ochenta apareció una nueva opción terapéutica quirúrgica que es la histerectomía laparoscópica.
En un estudio prospectivo observacional, que incluye más de 10.000 histerectomías realizadas en Finlandia, se estableció que las complicaciones fueron de un 17,2, un 23 y un 19%, en la histerectomía abdominal, vaginal y laparoscópica, respectivamente, siendo la infecciosa la más frecuente. Las complicaciones hemorrágicas se observaron en un 2,1, un 3,1 y un 2,7% en la abdominal, la vaginal y la laparoscópica, respectivamente. La única diferencia significativa en cuanto a complicaciones se dio en las lesiones ureterales, que fueron siete veces más frecuentes en la vía vaginal.
Aunque en este estudio se incluyen los resultados de la vía laparoscópica, está claro que esta vía requiere un conocimiento de la técnica endoscópica de alto nivel que no está al alcance de cualquier ginecólogo.
La mortalidad asociada con la histerectomía se estima entre 10-20/1.000; si bien es baja no hay que olvidar que es una intervención que se realiza en la mayoría de los casos sin riesgo vital sino con el objetivo de mejorar la calidad de vida de la paciente.
En algunos estudios se ha valorado el grado de satisfacción de las pacientes después de ser histerectomizadas y en la mayoría se llega a un grado de satisfacción alto (> 95%).
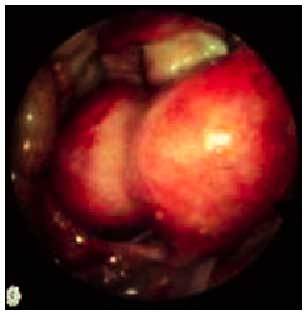
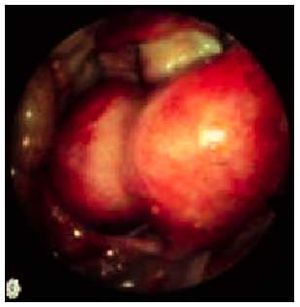
La miomectomía es la intervención de elección en las pacientes con miomas uterinos que desean preservar su fertilidad. Aunque, como se ha comentado anteriormente, la relación entre los miomas y la fertilidad sigue siendo controvertida, está claro que en los casos de miomas sintomáticos y cuando exista deseo gestacional se realizará una miomectomía. La utilización de las vías laparotómica, laparoscópica o histeroscópica estará en función de la localización, el número de miomas y la experiencia del ginecólogo en una técnica determinada (fig. 1).
Fig. 1. Imagen laparoscópica de un mioma uterino.
Se acepta que en aquellas pacientes con deseo gestacional y en las que en el estudio básico de esterilidad no se ha diagnosticado otra causa diferente del mioma, la miomectomía puede aumentar su fertilidad; no obstante, hay que tener en cuenta, sobre todo en casos de miomas intramurales y subserosos, que la posibilidad de la formación de adherencias poscirugía debe hacer valorar de manera exhaustiva cada caso.
Una cuestión importante que se debe tener en cuenta en el caso de realizar una miomectomía es la posibilidad de recidivas. El riesgo de recurrencia es difícil de valorar, ya que en ocasiones se tratará de nuevos miomas no diagnosticados en la primera intervención. Se ha descrito una tasa de recurrencias entre un 5,7 y un 11,1% tras miomectomía abdominal, y hasta un 51% tras miomectomía laparoscópica. En estudios con seguimiento de las pacientes durante 5 años se ha observado que un 16,8% de miomectomizadas requirieron histerectomía.
En casos de miomas submucosos, la eficacia y la sencillez de la resección histeroscópica permiten unos resultados excelentes tanto en casos de miomas sintomáticos como de esterilidad o de abortos.
El riesgo de rotura uterina intraparto en pacientes miomectomizadas es muy bajo (0,002%), muy inferior al objetivado en casos de cesárea anterior (0,1%). Por tanto, el antecedente de miomectomía no constituye necesariamente una indicación de cesárea.
Tratamientos conservadores
El tratamiento del mioma uterino ha sido clásicamente el quirúrgico, si bien hoy día debemos ser capaces de poder ofrecer a la paciente un panorama con mayor número de opciones.
Si excluimos la actitud expectante en miomas pequeños y asintomáticos sin cambios en controles periódicos, en los que acontecen en pacientes próximas a la menopausia o en los que aparecen durante la gestación, siempre y cuando no ocasionen un abdomen agudo por torsión o degeneración, en pacientes con deseo genésico no satisfecho, próximas a la menopausia o que simplemente desean evitar en lo posible el riesgo quirúrgico, con el objetivo de reducir el tamaño del tumor y aliviar la sintomatología que produce, podría tenerse en cuenta el tratamiento médico.
El ideal del tratamiento médico debería ser la total regresión del mioma, pero dado que esta situación no se ha conseguido, en muchas circunstancias se utiliza para facilitar un segundo tiempo quirúrgico.
Existen tratamientos médicos que se han abandonado totalmente debido a su total ineficacia, por ejemplo, los progestágenos, el danazol, la gestrinona, los anovulatorios orales y los inbibidores de las prostaglandinas.
Análogos agonistas de la GnRH
Entre los tratamientos actuales, los análogos agonistas de la hormona liberadora de gonadotropinas (GnRH) son los más utilizados. Son derivados de la GnRH donde se ha realizado una sustitución peptídica en posición 6 y en algunos casos en la 10, obteniendo compuestos hasta unas 200 veces más potentes debido a la mayor afinidad por los receptores y a su resistencia a la degradación por peptidasas. Aunque su acción inicial produce un incremento en la producción de hormona foliculostimulante (FSH)-hormona luteoestimulante (LH) (efecto flare-up), rápidamente se consigue un estado de hipogonadismo hipogonadotropo con valores de estradiol similares a los de la posmenopausia. Se pueden administrar por vía nasal, subcutánea o intramuscular con preparados depot mensuales o trimestrales.
Ya se ha comentado la importancia de los valores estrogénicos en la etiopatogenia de los miomas, por tanto, ya sea por este efecto o bien por los cambios histológicos (degeneración, infiltración linfocitaria y necrosis), los análogos agonistas han demostrado su eficacia.
Muchos estudios han demostrado una reducción del tamaño de los miomas en un 30-70% de los casos tratados con análogos agonistas, y se ha observado una mayor reducción tras el primer mes de tratamiento, sin existir reducciones o siendo éstas mínimas después del tercer mes. Tras finalizar el tratamiento y recuperarse el estado de hipogonadismo, el mioma retorna rápidamente a su tamaño inicial.
En casos próximos a la menopausia, la reducción del tamaño del mioma y su sintomatología permitiría hablar de una solución médica del problema, pero en todo caso la utilización de análogos agonistas de la GnRH facilitaría la intervención quirúrgica al acortar el tiempo de intervención, la hemorragia y el acceso a localizaciones complicadas como en el caso de miomas intraligamentarios o ístmicos. También en el caso de miomas submucosos estos fármacos permiten la reducción del tiempo quirúrgico con el beneficio consiguiente en la reducción del riesgo de absorción de fluidos aportados durante el acto quirúrgico.
Aunque difícilmente la duración del tratamiento con análogos de la GnRH será superior a los 3 meses, cabe señalar que a partir de este momento aparece la mayoría de los efectos secundarios a la hipoestrogenemia. Por ello en 1992 se describió la add-back therapy, que consistía en añadir al tratamiento con análogos de la GnRH una terapia hormonal sustitutiva con estrógenos a bajas dosis y gestágenos, que pudieran aliviar la sintomatología climatérica sin entorpecer el efecto sobre la reducción de los miomas.
Otras terapias conservadoras
En la misma línea de los análogos agonistas están los antagonistas de la GnRH. Aunque es demasiado pronto para evaluar su eficacia, su efecto inmediato sobre la hipófisis, sin acción flare-up, se están empezando a utilizar en clínica con resultados iniciales muy esperanzadores.
Entre las alternativas terapéuticas para el futuro se pueden considerar otros tratamientos basados en los últimos conocimientos sobre la etiopatogenia de los miomas. Antagonistas de la progesterona, interferón, fármacos antifibróticos, etc. pueden representar opciones eficaces en un futuro.
Siguiendo con medidas terapéuticas conservadoras, la embolización arterial uterina representa una nueva opción terapéutica, iniciada en Francia en 1995. Basada en los buenos resultados obtenidos en el tratamiento de hemorragias tras cirugía ginecológica y posparto, consiste en la administración de agentes embolizantes a través de catéteres introducidos por vía femoral hasta los vasos ilíacos y de la arteria uterina. La técnica debe ser realizada por radiólogos intervencionistas especializados y el éxito radica en que el miometrio normal recibirá un aporte sanguíneo normal a través de circulación colateral neoformada, mientras que los miomas quedarán sin aporte vascular.
La respuesta de los miomas es muy variable y, por tanto, similar a la obtenida con la administración de análogos de la GnRH; sin embargo, cuando se consigue la embolización el efecto positivo será superior y más mantenido en el tiempo.
Ha demostrado su utilidad en aquellos miomas con trastornos menstruales importantes, y si bien esta técnica se ha estado utilizando en pacientes con una media de edad cercana a los 40 años, se han descrito gestaciones posteriores al tratamiento.
Su efecto prolongado es especialmente útil en aquellas pacientes cercanas a la menopausia que no desean un tratamiento quirúrgico.
La estancia hospitalaria es corta (24 h) y la tolerancia y el grado de satisfacción de las pacientes sometidas a la técnica son muy positivos. Además, parece ser que en los casos en que se ha utilizado esta técnica en pacientes más jóvenes no ha habido afectación de la función ovárica por lo que parece que no se compromete la vascularización ovárica.
Es frecuente la aparición de dolor abdominal discreto 24-48 h posteriores al procedimiento, así como un cuadro de fiebre, leucocitosis y malestar general atribuido a la liberación de productos tóxicos del mioma en fase de isquemia. En ambas situaciones con tratamiento sintomático se soluciona la sintomatología. Las complicaciones más graves son las sépticas que, aunque infrecuentes, pueden ser trascendentes. Se han descrito preferentemente en miomas subserosos grandes por necrosis y peritonitis secundaria a afectación intestinal por cuadros adherenciales previos.
Este procedimiento no es considerado todavía como de aplicación sistemática en la práctica clínica y por tanto aún es pronto para hablar de indicaciones concretas.
Bibliografía general
Acién P. Clínica y diagnóstico. Mioma y embarazo. En: Pellicer A, Simón C, editores. Cuadernos Medicina Reproductiva. Madrid: Panamericana, 1999;5:51-71.
Buttram VC, Reiter RC. Uterine leiomyomata: Etiology, syntomatology and management. Ferti Steril 1981;36:433-47.
Filicori M, Hall DA, Loughlin JS. A conservative approach to the management of uterine leiomyomata: pituitary desinsitization by luteinizing hormone-releasing hormone analog. Am J Obst Gynaecol 1983;147:726-7.
Li TC, Mortimer R, Cooke ID. Myomectomy: a retrospective study to examine reproductive performance before and after surgery. Hum Reprod 1999;14:1735-40.
Ligon AH, Morton CC. Leiomyomata: heritability and cytogenetic studies. Hum Reprod Update 2001;7:8-14.
Ravina JH, Herbretau D. Arterial embolisation to treat uterine myomata. Lancet 1995;346:671-2.
Vercellini P, Maddalena S, Di Giorgi O, Crosgnani PG. Abdominal myomectomy for infertility: a comprehensive review. Hum Reprod 1998;13: 873-9.
Vessey MP, Villard-Mackintosh L. The epidemiology of hysterectomy: findings in a large cohort study. Br J Obstet Gynaecol 1992;99:402-7