La enfermedad pulmonar obstructiva crónica (EPOC) es una de las mayores causas de morbilidad y mortalidad en los países desarrollados. Su prevalencia global en nuestro país es del 9,1%1. Además, por su frecuencia, es la quinta causa de muerte entre los varones2. El coste económico de esta enfermedad en España se estima que alcanza los 500.000 millones de pesetas anuales3. De ahí el interés de las distintas sociedades científicas en actualizar las guías clínicas destinadas a mejorar la atención clínica de estos pacientes.
En los últimos años se han publicado recomendaciones específicas, tanto nacionales como internacionales, para el diagnóstico y el tratamiento de esta enfermedad. Entre las primeras se encuentran las elaboradas por la Sociedad Española de Neumología y Cirugía Torácica (SEPAR)4 y, conjuntamente, por esta última y la Sociedad Española de Medicina Familiar y Comunitaria (semFYC)5. Entre las segundas cabe destacar las realizadas por la European Respiratory Society (ERS)6, la American Thoracic Society (ATS)7 y la British Thoracic Society (BTS)8. Además, recientemente se ha puesto en marcha la iniciativa GOLD (Global Obstructive Lung Disease Initiative), auspiciada por la Organización Mundial de la Salud y los Institutos Nacionales de la Salud de Estados Unidos, cuyo objetivo ha sido armonizar el manejo clínico de la EPOC en los distintos países9. A continuación se revisan y comparan diferentes aspectos de estos documentos.
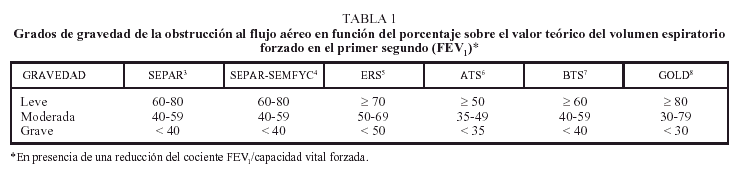
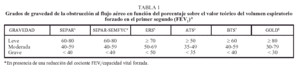
En todas las normativas se discute el problema del retraso en el reconocimiento de la enfermedad y la importancia de su cribado en los pacientes con factores predisponentes, especialmente en los individuos fumadores o en aquellos con una exposición ocupacional de riesgo. También en todas ellas se insiste en la necesidad de realizar una espirometría y una prueba broncodilatadora, para confirmar el diagnóstico de esta enfermedad, que se caracteriza por la existencia de una obstrucción poco reversible al flujo aéreo4-9. Sin embargo, existen diferencias en la definición de la obstrucción, así como en la clasificación de la gravedad. En la mayoría de las guías se define el defecto ventilatorio obstructivo como un descenso del volumen espiratorio forzado en el primer segundo (FEV1) con una menor afección de la capacidad vital (VC), lo que se traduce en una disminución del cociente FEV1/VC4,5,7-9. Aunque la ERS cataloga la obstrucción como una reducción del citado cociente por debajo del 88% del teórico en los varones y del 89% en las mujeres6, en nuestro medio este índice apenas se usa en la práctica clínica. En realidad, un valor del cociente FEV1/VC por debajo del 70%, acompañado de una disminución del FEV1 por debajo del 80%, es el criterio más utilizado para definir la existencia de una limitación obstructiva al flujo aéreo clínicamente significativa10. En la tabla 1 se exponen los criterios establecidos en cada una de las normativas para clasificar la gravedad de la enfermedad.
Tratamiento de la EPOC en fase estable
Tratamiento farmacológico
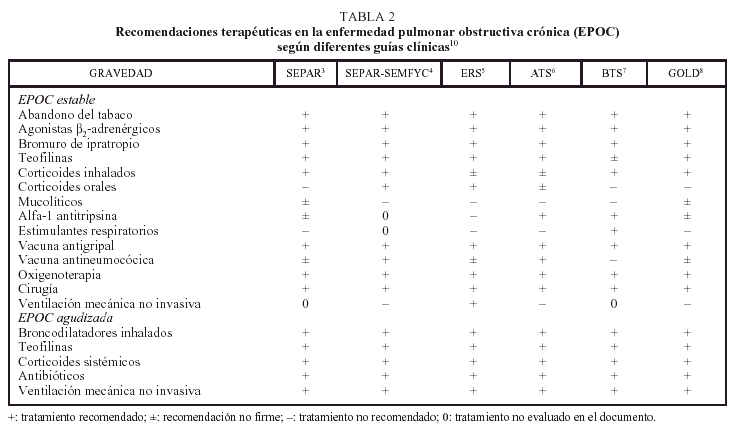
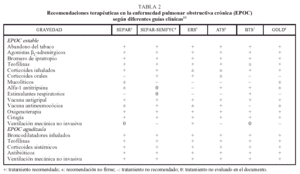
Las diferentes normativas presentan bastantes similitudes en el tratamiento médico de los pacientes con una EPOC estable (tabla 2)11. Todas ellas insisten en la importancia del abandono del hábito tabáquico, como primera medida que se debe adoptar en estos enfermos, ya que es la única intervención que influye sobre el deterioro del FEV1. Además, la guía de la ATS proporciona un protocolo antitabaco y resalta la utilidad de la terapia conductual y del tratamiento sustitutivo con nicotina7. En los documentos más recientes, concretamente en la normativa GOLD9 y en la guía elaborada por la SEPAR4, se menciona la evidencia actualmente creciente de que el tratamiento con bupropión ayuda a aumentar los porcentajes de abandono del hábito tabáquico. De hecho, en un estudio reciente se ha demostrado que el uso de este fármaco antidepresivo mejora los resultados obtenidos exclusivamente con la terapia sustitutiva con nicotina12. Otros fármacos, como la clonidina, están limitados por producir efectos secundarios con bastante frecuencia4.
Broncodilatadores
La mayor parte de los pacientes con una EPOC mejora con tratamiento broncodilatador. En todas las normativas se recomienda la utilización de estos fármacos por vía inhalada, como primer escalón en el tratamiento de la enfermedad. Sin embargo, en la mayoría de ellas no queda claro si el primer paso a dar debería ser la administración de un anticolinérgico, un agonista β2- adrenérgico o una combinación de ambos. La ERS no establece ninguna prioridad en este sentido y permite la elección entre cualquiera de estos fármacos6. El consenso americano de la ATS aconseja el bromuro de ipratropio como primera elección, solo o asociado a un agonista β2-adrenérgico de acción corta, utilizándolos inicialmente, en ambos casos, a demanda. En esta última normativa se insiste en que el empleo combinado de estas sustancias puede ayudar a simplificar el tratamiento7. Además, se ha demostrado que la utilización conjunta de estos preparados tiene un efecto mayor que el uso de cualquiera de ellos de forma aislada9. En la actualidad, existen evidencias que indican que el tratamiento de la EPOC puede cambiarse progresivamente desde la introducción de los broncodilatadores a demanda hasta su prescripción en tratamiento regular, según la intensidad de los síntomas. En la reciente normativa de la SEPAR se recomienda administrar agonistas β2-adrenérgicos inhalados de acción corta a demanda en los pacientes paucisintomáticos y emplear anticolinérgicos y/o agentes β2-estimulantes de acción prolongada, en pauta fija, en los enfermos con síntomas persistentes4. No obstante, aunque estos fármacos son la base del tratamiento de la EPOC, ya que logran mejorar la calidad de vida de los pacientes, no modifican la historia natural de la enfermedad4. En ensayos clínicos recientes se han obtenido también muy buenos resultados con los anticolinérgicos de acción prolongada (bromuro de tiotropio)13. Sin embargo, esta sustancia no se encuentra aún en el mercado.
La administración oral de un fármaco β2-adrenérgico es una alternativa a la vía inhalatoria en las raras ocasiones en las que ésta no puede emplearse. La absorción del fármaco por vía oral es poco predecible y los efectos secundarios sistémicos son mucho más frecuentes13.
El empleo de metilxantinas en el tratamiento de la EPOC es controvertido. Su utilización ha ido disminuyendo paulatinamente desde la introducción de los otros broncodilatadores. Las xantinas tienen una eficacia broncodilatadora ligeramente menor y sus efectos colaterales son más frecuentes e incluso, en ocasiones, importantes, por lo que necesitan una adecuada monitorización. De ahí que en la mayoría de las normativas se les considere como fármacos de segunda línea, tras los anticolinérgicos y los agonistas β2-adrenérgicos inhalados. Se recomiendan siempre que con su introducción sea posible apreciar una mejoría clínica significativa, sin que aparezcan efectos secundarios indeseables4,5,8,9. Tendrían un papel, por tanto, en el tratamiento de la EPOC grave avanzada14.
Corticoides
Con relación a los corticoides inhalados, cada vez existen más datos que hablan de su utilidad en el tratamiento de la EPOC. Se ha demostrado que con estos fármacos se reduce la tasa de exacerbaciones, mejora la calidad de vida y aumentan algunos parámetros de función respiratoria. Sin embargo, no existe evidencia de que tengan un efecto a largo plazo sobre el deterioro de la función pulmonar15. La SEPAR4 y la normativa GOLD9 recomiendan su uso en los pacientes sintomáticos con una respuesta favorable a una prueba terapéutica previa, en los enfermos con hiperreactividad bronquial y en los pacientes con una EPOC grave que presenten exacerbaciones frecuentes en las que se requieran antibióticos o corticosteroides orales. En la guía de la SEPAR-semFYC se desaconsejan explícitamente en los pacientes con una EPOC leve, con una prueba broncodilatadora negativa y en los individuos que no han respondido a una prueba con corticoides orales5. En este sentido, en la mayoría de los protocolos se recomienda el empleo de un ciclo corto de esteroides orales, para identificar a los pacientes con una EPOC que pueden beneficiarse de un tratamiento a largo plazo con esteroides orales o inhalados. Sin embargo, en la normativa GOLD se insiste en que actualmente existe evidencia que indica que la respuesta a los corticoides orales es un pobre predictor del efecto, a largo plazo, de los corticoides inhalados en esta enfermedad9.
Los esteroides orales son útiles en el tratamiento de las exacerbaciones de la EPOC. Sin embargo, no se aconseja su administración prolongada en los pacientes con una EPOC estable, debido a la elevada incidencia de efectos secundarios y a la ausencia de estudios controlados que avalen su eficacia a largo plazo4.
En los enfermos con un déficit de alfa-1 antitripsina, la ATS7, la SEPAR4 y la normativa GOLD9 recomiendan recurrir al tratamiento sustitutivo, no así la ERS6 ni la BTS8. No obstante, hay que tener en cuenta que se trata de un tratamiento caro, que su efecto beneficioso parece limitado y que no está disponible en muchos países9. En España existe el Registro Nacional de Pacientes con Déficit de alfa-1 antitripsina desde 1993. Este registro permite recoger información sobre esta enfermedad infrecuente y aunar esfuerzos para poder desarrollar investigación clínica sobre el déficit16. Es importante que los pacientes diagnosticados se registren a través de la página web de la SEPAR en www.separ.es.
Otros fármacos
Los estimulantes respiratorios son poco eficaces en el tratamiento de la EPOC estable, por lo que en la mayoría de las normativas no se recomienda su utilización de forma habitual4-7,9. Tampoco se aconsejan los agentes con acción mucocinética y antioxidante, a pesar de que en algunos estudios se sugiere que el tratamiento regular con estos fármacos podría reducir el número de exacerbaciones. En cualquier caso, la evidencia actual sobre su eficacia es escasa, por lo que antes de recomendar su uso es necesario conocer los resultados de estudios controlados más amplios que corroboren su eficacia. Por otro lado, todas las normativas coinciden en que no existe evidencia suficiente como para apoyar el empleo regular de inmunomoduladores, antitusígenos, cromonas o antileucotrienos en el tratamiento de la EPOC. Tampoco se aconseja el uso de los antibióticos fuera de las exacerbaciones infecciosas o de otras infecciones bacterianas4-9.
Vacunación
La vacunación antigripal se recomienda en todas las normativas, ya que condiciona una reducción de la morbilidad durante los períodos epidémicos4-9. Por el contrario, la vacunación antineumocócica sólo se aconseja abiertamente en el documento de consenso SEPAR-semFYC5 y en el de la ATS7, a pesar de que los datos que apoyan su empleo habitual no son abundantes. Su uso en algunos casos podría tener el interés adicional de reducir la posibilidad de una bacteriemia.
Tratamiento no farmacológico
Oxigenoterapia
La importancia de la oxigenoterapia se resalta en todas las guías. La oxigenoterapia continua domiciliaria mejora la supervivencia a largo plazo en los enfermos con una insuficiencia respiratoria crónica. Las indicaciones, las pautas de administración generales y las fuentes de suministro son comunes en todas las normativas4-9. Existen, sin embargo, algunas diferencias en cuanto a su empleo en situaciones especiales. Así, por ejemplo, la ATS sugiere considerar el tratamiento con oxígeno en los pacientes que presentan únicamente desaturaciones durante el ejercicio o el sueño7. Por el contrario, la SEPAR no recomienda su utilización durante el esfuerzo o durante el sueño en los pacientes que únicamente desaturan en esas circunstancias, pero que no tienen hipoxemia en reposo o durante el día, respectivamente4.
Rehabilitación pulmonar
En todos los documentos puede encontrarse una mención expresa a la rehabilitación pulmonar. Existe un acuerdo general sobre la eficacia de los programas multidisciplinarios, que incluyen la educación sanitaria, el soporte psicosocial, la fisioterapia, el entrenamiento muscular y el tratamiento nutricional, sobre la capacidad de ejercicio y la calidad de vida de los pacientes con una EPOC. Las indicaciones varían de unas guías a otras. Oscilan desde la recomendación de incluir a los pacientes con debilidad muscular (ERS)6 hasta la de introducir a los que padecen una EPOC moderada a grave (BTS)8, con síntomas respiratorios persistentes, visitas reiteradas a urgencias, ingresos hospitalarios frecuentes o limitación para realizar las actividades habituales de la vida diaria (SEPAR-semFYC, ATS)5,7. La SEPAR4 y la normativa GOLD9 reseñan que pueden beneficiarse de este tratamiento los pacientes con una EPOC en cualquier estadio, siempre que estén limitados por los síntomas a pesar de seguir un tratamiento farmacológico óptimo.
Ventilación mecánica
En algunas recomendaciones se discute el interés de la ventilación mecánica domiciliaria en el tratamiento de la EPOC. La normativa GOLD insiste en que no existe evidencia suficiente para asegurar que esta modalidad terapéutica desempeña algún papel en el manejo de la EPOC estable9.
Cirugía
Finalmente, en todas las guías se hace referencia a la función de la cirugía en el tratamiento de la EPOC. La mayoría de ellas proporciona información detallada sobre las intervenciones quirúrgicas posibles en estos pacientes, como la cirugía de reducción de volumen pulmonar y el trasplante pulmonar. La SEPAR4 y la ATS7 aportan, además, información sobre la evaluación preoperatoria que debe realizarse en estos enfermos.
Tratamiento de las exacerbaciones de la EPOC
Existe bastante acuerdo en los documentos referidos en cuanto al tratamiento de la EPOC agudizada. En general, se aconseja el empleo de broncodilatadores de acción rápida a dosis elevadas. Los fármacos preferidos son los agonistas β2-adrenérgicos de acción corta inhalados. Si no se obtiene una respuesta rápida con estos agentes, se aconseja añadir anticolinérgicos al tratamiento. Al igual que sucede con los pacientes con una EPOC estable, también existe cierta reticencia sobre el uso de las teofilinas en las exacerbaciones. No obstante, se recomienda su administración en la EPOC grave que no responde al tratamiento broncodilatador inicial, pero siempre con monitorización de los valores séricos del fármaco4-9.
En relación con la utilización de los corticoides intravenosos, mientras la ERS6 apoya su administración, la ATS7 y la BTS8 ponen menos énfasis en su empleo. En realidad, varios estudios recientes han aportado evidencia a favor de su utilización en las agudizaciones. La SEPAR4 y la normativa GOLD9 recomiendan su uso en todas las exacerbaciones de la EPOC que requieran un ingreso hospitalario.
La antibioticoterapia no está justificada en todas las agudizaciones de la EPOC. La prescripción de antibióticos debe decidirse en relación con la presencia de dos o más síntomas sugerentes del carácter bacteriano de la infección que ha provocado la exacerbación: empeoramiento de la disnea, incremento del volumen de la expectoración y purulencia del esputo. La existencia en nuestro país de cepas de bacterias resistentes a las β-lactamasas hace aconsejable recurrir a amoxicilina-ácido clavulánico o a cefalosporinas de segunda generación. Los nuevos macrólidos y las quinolonas también pueden emplearse. En cualquier caso, la agudización de una EPOC grave siempre debe tratarse con antibióticos por el riesgo que conlleva un fracaso terapéutico4,5,9.
La oxigenoterapia es una pieza clave en el tratamiento hospitalario del paciente con una EPOC agudizada. Su objetivo es corregir la hipoxemia hasta conseguir una presión arterial de oxígeno (PaO2) superior a 60 mmHg o una saturación de oxígeno mayor del 90%, sin aumentar la presión arterial de anhídrido carbónico (PaCO2) más de 10 mmHg por encima del valor basal13. Entre las formas de administración del oxígeno, se ha evidenciado que en las situaciones agudas las mascarillas de tipo Venturi proporcionan una mejor oxigenación que las denominadas «gafas nasales»8,9.
La BTS sugiere que los estimulantes respiratorios podrían desempeñar un papel en el tratamiento de las causas reversibles de acidosis respiratoria8. Sin embargo, la SEPAR4, la ERS6 y la ATS7 insisten en que, en la actualidad, no existe evidencia firme que permita sustentar dicha recomendación. Si a pesar de un tratamiento médico completo y máximo el paciente continúa teniendo acidosis respiratoria, hipoxemia intensa o ambas alteraciones simultáneamente, la ventilación mecánica asistida proporciona un soporte vital a corto plazo, útil mientras se trata la obstrucción. En este sentido, todas las guías defienden el uso apropiado de la ventilación mecánica, tanto invasiva como no invasiva4-9.
Realidad actual en el tratamiento de la EPOC
A pesar de las múltiples recomendaciones publicadas por las diversas sociedades científicas, en la actualidad parece claro que los tratamientos que reciben los pacientes con una EPOC no siempre se ajustan a las normativas vigentes17. Información y datos sobre los tratamientos realmente utilizados en la EPOC pueden conseguirse por diferentes vías: a) el análisis de los fármacos prescritos en atención primaria obtenidos a partir de registros informatizados; b) la evaluación de los tratamientos recibidos por los pacientes que han participado en ensayos clínicos nacionales e internacionales, y c) el diseño de estudios específicos dirigidos a investigar la seguridad del diagnóstico de la EPOC y su tratamiento18.
El análisis de los datos registrados en las estadísticas médicas de diferentes países, que incluyen información detallada sobre el diagnóstico de los pacientes y su tratamiento, permite comparar los hábitos de prescripción de cada uno de ellos. Aunque este tipo de registros tiene muchas limitaciones que deben interpretarse con cautela, dejan entrever importantes discrepancias geográficas y también una falta de adecuación a las normativas recomendadas. Así, al comparar las pautas de tratamiento empleadas en 7 ciudades europeas, se ha observado que el porcentaje de uso de los fármacos agonistas β2 -adrenérgicos inhalados oscila entre el 11 y el 37% de los casos, el de los anticolinérgicos entre el 5 y el 19%, el de las teofilinas entre el 5 y el 26%, el de los corticoides inhalados entre el 9 y el 26% y el de los corticoides orales entre el 2 y el 10%18.
Ya que disponer de un diagnóstico adecuado puede ser un factor limitante a la hora de valorar el tratamiento que reciben los pacientes con EPOC, puede resultar más certero evaluar los hábitos de prescripción obtenidos en estudios en los que se haya asegurado la fiabilidad del diagnóstico. En este sentido, los individuos incluidos en los ensayos clínicos nacionales e internacionales dedicados a la EPOC satisfacen unos criterios de diagnóstico estrictos. Así, por ejemplo, en 3 estudios europeos recientes19-21 se ha encontrado el siguiente perfil de tratamiento: agonistas β2-estimulantes inhalados 63-93%, anticolinérgicos 19-82%, corticoides inhalados 54-66% y teofilinas 13-41%. Aunque las variaciones detectadas en los distintos estudios pueden deberse a la existencia de diferencias en la edad o en la gravedad de los pacientes, parece que de nuevo se pone de manifiesto la heterogeneidad en la prescripción de los fármacos normalmente empleados en la EPOC. Hay que tener en cuenta que en algunos casos (p. ej., en el de los anticolinérgicos) las diferencias pueden deberse a la existencia de cambios en los criterios de inclusión o en la medicación concurrente permitida. Sin embargo, las discrepancias encontradas en el uso de los fármacos permitidos en todos los estudios, como ocurre con los agonistas β2-adrenérgicos o, a veces, con las metilxantinas, reflejan claramente los distintos hábitos de prescripción de los médicos y la falta de adhesión, en muchas ocasiones, a las normativas recomendadas por las distintas sociedades científicas.
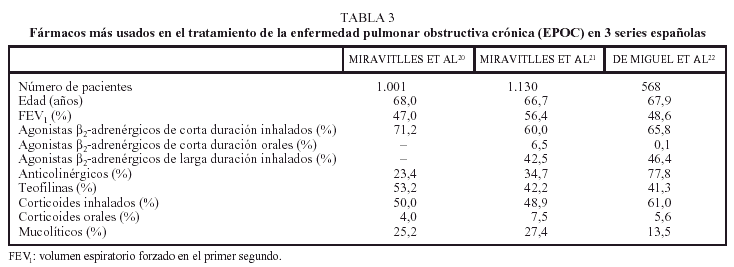
La extensión del problema sólo puede estimarse adecuadamente mediante la realización de estudios específicos diseñados con fines de investigación. En dos trabajos recientes llevados a cabo en nuestro entorno con una metodología muy similar, uno antes22 y otro después23 de la elaboración de las normativas de la SEPAR de 199624, se ha puesto de manifiesto que el patrón de utilización de los fármacos en la EPOC no responde a las recomendaciones científicas. Los resultados de estos estudios indican: a) una infrautilización de los anticolinérgicos; b) un amplio uso de las teofilinas; c) un alto grado de empleo de los corticoides, especialmente de los inhalados, y d) un alto porcentaje de utilización de los mucolíticos. Al comparar los 2 estudios mencionados no se aprecian grandes diferencias en las pautas de tratamiento encontradas en cada uno de ellos. No parece, por tanto, que se haya derivado efecto alguno de la publicación de la guía de la SEPAR de 1996. Es posible, no obstante, que exista un período de desfase entre la aparición de una normativa y su conocimiento, implantación y seguimiento por los distintos especialistas que atienden a esos pacientes. A este respecto, en un trabajo posterior, también realizado en nuestro país, se ha detectado un aumento en el empleo de los agentes anticolinérgicos con respecto a lo hallado previamente (tabla 3). Parece, por tanto, que se va consolidando la opción de utilizar estos fármacos como tratamiento broncodilatador continuado de primera línea. En cualquier caso, parece evidente que el grupo farmacológico que origina el mayor impacto sobre el coste del tratamiento de la EPOC es el constituido por los corticoides, especialmente por los inhalados, que actualmente quizás se sobreutilizan14.
En pocos trabajos se ha analizado la calidad de la asistencia y el seguimiento de las distintas normativas de tratamiento de la EPOC en el ámbito de la neumología. En un estudio reciente, en el que se ha comparado el perfil de tratamiento aplicado en dos niveles asistenciales (atención primaria y neumología), se ha observado que sólo existen diferencias significativas en los hábitos de prescripción en los enfermos con una EPOC grave, pero no en los pacientes con una obstrucción más leve. Así, se ha detectado un mayor porcentaje de uso del bromuro de ipratropio y un menor empleo de los corticoides orales y de los agentes mucolíticos en el ámbito de la neumología. Estos datos sugieren que las pautas de tratamiento utilizadas en atención especializada están más próximas que las usadas en atención primaria a las recomendaciones vigentes. Probablemente, éste es el motivo por el que en un estudio norteamericano se ha observado que los pacientes con estadios de EPOC más graves ocasionan unos costes sanitarios directos inferiores si son seguidos y evaluados por neumólogos que si lo son por médicos generales25.
En relación con la oxigenoterapia domiciliaria, el porcentaje de pacientes con una indicación incorrecta de esta forma de tratamiento es muy variable en los diversos estudios analizados, pero puede llegar hasta un 49% de los casos. Esta mala indicación puede deberse, según se deriva de trabajos descriptivos, a que la prescripción del tratamiento se efectúa, en bastantes ocasiones, bien sin haber realizado al enfermo una gasometría arterial previa o bien en momentos en los que el paciente se encuentra en una situación clínica inestable14.
En cuanto a la pauta terapéutica empleada en las exacerbaciones, los tratamientos que se administraron con más frecuencia, en un estudio en el que se evaluó a 886 pacientes, fueron los siguientes: broncodilatadores inhalados (90%), antibióticos (89%), corticoides inhalados (71%) y corticoides orales (43%)22. En relación con las normativas recomendadas, llama la atención el elevado porcentaje de utilización de los antibióticos, que fue independiente de la gravedad de la enfermedad o de la exacerbación. Los antibióticos más usados fueron amoxicilina-ácido clavulánico (31%), cefalosporinas (22%), macrólidos (21%), amoxicilina (12%) y quinolonas (12%). Este último grupo farmacológico se empleó más habitualmente en los pacientes con mayor grado de obstrucción. Esta aproximación está de acuerdo con las recomendaciones actuales, que indican que en los enfermos más graves puede ser útil seleccionar un antibiótico con actividad frente a Pseudomonas5. En otras series se han encontrado cifras de utilización de antibióticos superiores, que llegan a aplicarse hasta en el 99% de los casos26. En el trabajo referido22 también destaca la alta frecuencia de uso de los corticoides inhalados, que supera las cifras encontradas en otros estudios, a pesar de que en el momento actual no se dispone de evidencia para avalar su eficacia en las agudizaciones de la EPOC.
Aspectos que deben mejorarse en las pautas actuales de tratamiento de la EPOC
El tratamiento inadecuado de la EPOC puede hacer que los pacientes afectados no experimenten la mejoría que cabría esperar, además de ocasionar un aumento innecesario en los costes originados por la enfermedad. Se ha estimado que el tratamiento farmacológico de los pacientes con una EPOC podría ser igualmente efectivo si sólo se utilizara un 73% de los recursos que actualmente se consumen14. Este hecho, unido al del frecuente incumplimiento terapéutico, da una idea global de la magnitud del problema.
Entre los aspectos del manejo terapéutico de la EPOC que podrían mejorarse se encuentran los que se refieren a una mayor utilización de los agentes anticolinérgicos y a un menor empleo de teofilinas y de esteroides inhalados en los pacientes estables (tabla 4). Casi todos los autores aconsejan recurrir al bromuro de ipratropio como fármaco de primera elección en la EPOC estable. Esta recomendación se basa en los resultados de diferentes ensayos clínicos, en los que se ha comparado su eficacia con la de diversos agonistas β2-adrenérgicos. Hay que señalar, asimismo, que el perfil de efectos adversos de los agentes anticolinérgicos es mejor que el de los β2-adrenérgicos. Además, su uso continuado en el tiempo no origina una pérdida del efecto broncodilatador, que sí se observa cuando se emplean los estimulantes adrenérgicos13. En el momento actual parece próxima la comercialización del bromuro de tiotropio, nuevo y potente fármaco anticolinérgico de acción prolongada, desarrollado específicamente para el tratamiento inhalado de la EPOC. Los ensayos clínicos realizados hasta la fecha han demostrado que una dosis diaria de esta sustancia es más eficaz que la dosis habitual de bromuro de ipratropio o de salmeterol, por lo que este fármaco podría erigirse en una excelente opción terapéutica una vez que esté disponible para su utilización27.
Otro aspecto que se ha de tener en cuenta en el tratamiento de la EPOC es el que se refiere al empleo de las teofilinas. Estas sustancias, tanto por su menor eficacia como por su estrecho margen de seguridad, se sitúan actualmente en el último escalón terapéutico entre los fármacos broncodilatadores. Parece razonable, por tanto, considerar su administración sólo en los pacientes con una EPOC grave, pero no en los que padecen grados más leves de obstrucción14. Además, los agonistas β2-adrenérgicos de larga duración, de reciente introducción en la farmacopea, tienen, según los resultados de recientes metaanálisis, una acción similar o incluso superior a la de las teofilinas, con menores efectos adversos28. En consecuencia, es esperable que en el futuro aumente la prescripción de este último grupo farmacológico. De hecho, en la reciente normativa SEPAR se recomienda su uso en los pacientes con síntomas persistentes, ya sea en monoterapia o asociados al bromuro de ipratropio4.
La siguiente práctica que hay que considerar en el tratamiento farmacológico de la EPOC es la referida a la utilización continuada y generalizada de los corticoides orales o inhalados en los pacientes estables. Está demostrado que el 10% de los individuos con una EPOC que no presentan rasgos asmáticos se benefician del tratamiento con esteroides29. Sin embargo, dado que en la práctica habitual la existencia de componentes hiperreactivos en la EPOC puede ser aún más frecuente, algunos autores estiman que la corticoterapia podría llegar a beneficiar al 30% de los pacientes con esta enfermedad30. Un metaanálisis reciente ha confirmado que los sujetos con una EPOC avanzada son los que más se benefician del tratamiento esteroide a largo plazo31. En este sentido, las normativas más recientes sólo recomiendan su prescripción a los individuos con una EPOC sintomática, que hayan respondido previamente a su administración, o a los que tienen un FEV1 menor del 50% y que presentan exacerbaciones repetidas, que requieren tratamiento con antibióticos y corticoides orales4,5,9.
En relación con las agudizaciones, se considera como una práctica no recomendada el empleo indiscriminado de antibióticos en todas las exacerbaciones. De hecho, la antibioticoterapia en los pacientes con un FEV1 superior al 50% se estima que sólo es adecuada en un 50% de los casos14. Tampoco se aconsejan los esteroides inhalados en los enfermos agudizados que no toman estos fármacos de forma habitual y continuada15.
El seguimiento de las recomendaciones y normativas puede ayudar a mejorar el enfoque diagnóstico y terapéutico de la EPOC. Para ello, es importante que los profesionales sanitarios consideren que la calidad en el manejo asistencial de esta enfermedad no sólo ayuda a los pacientes y alivia sus síntomas, sino que también contribuye a liberar recursos asistenciales, aspecto muy importante si se tiene en cuenta la situación sanitaria actual. De este modo, podría aumentarse la eficiencia global del sistema nacional de salud, en general, y del tratamiento de la EPOC, en particular.