Epidemiología
Los datos epidemiológicos de la infección por el VIH en el mundo en lo que se refiere a la transmisión vertical e infección pediátrica siguen siendo muy preocupantes (tabla 1)1. En el momento actual casi la mitad de los infectados son mujeres, la mayoría de las cuales están en edad reproductiva. En España, según el Registro Nacional de Sida, el número de niños infectados por transmisión vertical es de 837 niños2. Las comunidades autónomas con mayor número de casos son Madrid, Cataluña y Andalucía. El número de casos anuales se mantuvo estable hasta 1995 (con un pico máximo en 1988 de 90 casos) manteniéndose entre 90 y 80 casos desde entonces hasta 1995, en que se inició un claro descenso (de un 80%) coincidiendo con la introducción de profilaxis con zidovudina (ZDV). En 1999 se estiman 15 casos de transmisión, y durante el primer semestre de 2000 la estimación es aún proporcionalmente inferior (6 casos). La prevalencia de la infección en gestantes en España determinada por cribado neonatal anónimo en 7 comunidades autónomas es especialmente elevada3. Los datos disponibles (no cubren la totalidad del estado) hallan un incremento de la prevalencia en los 3 últimos años del 54% (1/1.000 en 1996 frente al 1,54/1.000 en 1999), siendo el país de Europa con la prevalencia más alta en gestantes.
Transmisión vertical del VIH
La prevención de la transmisión vertical (TV) del VIH ha experimentado en los últimos años unos cambios muy importantes. La transmisión madre-hijo se produce en ausencia de estrategias preventivas en el 13-48% de los casos4. La transmisión puede producirse durante la gestación, el parto y durante la lactancia materna. A medida que se fue conociendo mejor el mecanismo de acción del virus y su forma de transmisión pudo iniciarse una adecuada política de prevención. Así, el conocimiento de que la infección se transmitía a través de la sangre permitió tomar las primeras medidas de prevención como fueron la abstinencia de realizar pruebas fetales invasivas durante la gestación o el parto (biopsia corial, amniocentesis, cordocentesis, microtoma intraparto para el estudio de la gasometría fetal, etc.). A mediados de los ochenta ya se describió el primer caso de transmisión posnatal a través de la lactancia materna. Este hallazgo permitió evitar en el mundo occidental la lactancia materna, responsable según Dunn del 50% de casos de transmisión4. Con estas medidas preventivas la tasa de transmisión vertical se estabilizó en nuestro medio alrededor de un 15%. Estos resultados desfavorables nos obligaban a contraindicar el embarazo a las mujeres infectadas e incluso a recomendar sistemáticamente la interrupción voluntaria de la gestación.
El riesgo de transmisión vertical está directamente relacionado con la carga viral materna durante la gestación, así como con el estado inmunológico materno (cifras de CD4) y con el estadio clínico4,5. Otros factores obstétricos, como el tiempo de rotura de membranas y la prematuridad, también se asocian al riesgo de transmisión4.
Antirretrovirales en la prevención de la transmisión vertical
En 1994, el estudio PACTG 076 aleatorizado doble ciego, realizado en los EE.UU. y Francia demostró que el uso de ZDV de forma secuencial durante 3 períodos (gestación, por vía oral; parto, por vía intravenosa, y en el recién nacido, durante 6 semanas) permite reducir de forma sustancial el riesgo (8,3%, frente al 25,5%; reducción del 68%; IC del 95% 40,7-82,1; p = 0,00006)6. A raíz de estos datos, se inició la utilización de esta pauta en el mundo occidental disminuyendo la infección por el VIH pediátrica en dos terceras partes. Esta estrategia permitió abrir nuevas perspectivas ante el problema.
El arsenal terapéutico para los pacientes infectados se ha ido incrementando de forma importante en los últimos años, siendo responsable de unas mejoras espectaculares tanto en la supervivencia como en la calidad de vida de los pacientes afectados. Estos nuevos fármacos, utilizados de forma combinada para asegurar una mayor efectividad, junto con el hecho de que un gran porcentaje de los pacientes infectados deben tomarlos, han obligado a la obstetricia a integrar en el manejo de las gestantes estas mismas pautas, logrando una mejora simultánea de las cifras de transmisión vertical del VIH.
Posteriormente, al ACTG 076, un estudio no aleatorizado, controlado, realizado en Francia evaluó la eficacia de la combinación ZDV (como en el ACTG 076) y lamivudina (LMV) a dosis estándares desde la semana 32 hasta el parto, y luego al neonato7. En 200 pares madre-hijo la TV fue del 2,6% (frente al 6,5% para el grupo histórico que recibió sólo ZDV), por lo que la transmisión vertical se redujo a valores todavía más bajos.
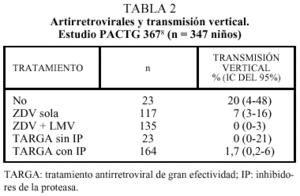
En cuanto a los demás antirretrovirales, sólo se dispone de estudios observacionales. En los casos de terapia antirretroviral de gran efectividad (TARGA), el número de casos comunicados de TV es mínimo. El estudio más amplio es el PACTG 367, que analiza la transmisión vertical entre enero de 1998 y mayo de 19992,8 (tabla 2). De los 347 niños evaluables, la transmisión fue del 3,5%. La tasa de TV fue muy baja en las pacientes que recibieron tratamiento doble o TARGA (ZDV + LMV 0%; triple sin inhibidores de proteasa [IP] 0%; triple con IP 1,7%). Una prioridad de la investigación es identificar las posibles causas de los casos de fallo de la profilaxis.
Datos de seguridad de los antirretrovirales
El uso de los antirretrovirales (ARV) durante la gestación se ha generalizado aunque por desgracia no se dispone de mucha información sobre su farmacocinética en la mujer gestante ni de su posible toxicidad en el embrión/feto. El fármaco sobre el cual se dispone de más datos es la ZDV9-11 y diferentes estudios hasta el momento han evaluado su seguridad, como el de los niños del estudio PACTG 076 expuestos a la ZDV. Este estudio no ha demostrado diferencias en el desarrollo en los niños de los parámetros neurológicos, inmunológicos y de crecimiento respecto a los del grupo placebo11.
De todas formas, no existen datos sobre seguridad a largo plazo en humanos para ninguno de los ARV por lo que estos datos siempre deben ser interpretados con cautela.
El registro internacional sobre antirretrovirales, que recoge de forma prospectiva los casos de exposición ARV, no halla ningún incremento en la tasa de malformaciones en los niños expuestos frente a los no expuestos ni tan sólo en los embriones expuestos durante el primer trimestre12.
El estudio colaborativo francés publicó la presencia de un cuadro de disfunción mitocondrial en 8 niños no infectados nacidos de madres tratadas con ZDV (4 niños) o ZDV + LMV (4 niños), de los que dos murieron13. Una revisión posterior de cinco grandes bases de datos realizada en los EE.UU. no ha confirmado esta asociación14.
Otro ARV de uso habitual como la nevirapina (NVP) parece ofrecer también un gran perfil de seguridad. Este fármaco resulta muy efectivo en pauta corta y su toxicidad parece muy baja15. En cuanto al resto de ARV disponibles existe poca información, aunque la experiencia acumulada hasta la fecha no parece contraindicar su uso durante el embarazo. Por el contrario, existen otros ARV de los que se contraindica su utilización durante la gestación, entre ellos efavirenz (EFV), indinavir (IDV) y zalcitabina (ddC) tras su demostrada teratogeneicidad en animales16.
No hay que olvidar que el uso de cualquier fármaco durante la gestación puede inducir la aparición de resistencias. Esta circunstancia puede condicionar el tratamiento posterior de la madre o incluso puede dificultar el tratamiento de los niños expuestos que resulten finalmente infectados.
La eficacia de los ARV en la prevención de la transmisión vertical del VIH (datos disponibles escasos) es en la TV con ZDV + LMV alrededor del 3% y con TARGA en torno al 0-1,5%.
Cesárea en la prevención de la transmisión vertical
El parto es un momento en el que se produce un gran intercambio de sangre entre madre y feto tanto por vía transplacentaria como por contacto directo a través del canal de parto. La sospecha de que la cesárea electiva (realizada antes del inicio del parto) podría disminuir el riesgo de TV motivó que se realizara en Europa (sobre todo en centros italianos y españoles) un estudio prospectivo aleatorizado multicéntrico en el que se evaluó el efecto protector de la cesárea (370 parejas madre-hijo)17. La transmisión del VIH resultó significativamente más baja que en las aleatorizadas a cesárea electiva que en las aleatorizadas a parto vaginal (1,8 frente al 10,5%, p < 0,001). En el subgrupo de mujeres que recibían ZDV, también se observó una disminución de la TV aunque en este caso la diferencia no fue significativa (4,3% en parto vaginal frente al 0,8% en cesárea).
No se dispone de datos referentes a la protección suplementaria de la cesárea en pacientes que reciben TARGA.
En un metaanálisis que incluyó 15 estudios de cohorte prospectivos (8.533 parejas madre/hijo) la transmisión en los casos de cesárea electiva fue más de un 50% inferior (OR 0,43; IC del 95%: 0,33-0,56)18. Cuando se comparó el riesgo de TV entre las pacientes con cesárea electiva + ZDV frente a otros tipos de parto y no ZDV la transmisión era un 87% inferior (OR 0,13; IC del 95%: 0,09-0,19). Incluso entre las pacientes que recibieron ZDV de forma correcta, la TV fue muy inferior en los casos de cesárea electiva (2% frente al 7,3%).
La cesárea es una intervención con mayor morbimortalidad que el parto vaginal. Algunos estudios retrospectivos hallan una incidencia de complicaciones incluso superior en las pacientes VIH+ que en las no infectadas19,20.
Por tanto, la cesárea disminuye el riesgo de transmisión en mujeres que no reciben antirretrovirales y también probablemente en las tratadas sólo con ZDV. Se desconoce su papel protector suplementario en aquellas mujeres que reciben TARGA (riesgo basal muy bajo). Debe valorarse el riesgo-beneficio dado que la cesárea se acompaña de incremento en el riesgo de morbimortalidad materno.
Desde la introducción de la profilaxis con ZDV en 1994-1995, la incidencia de la transmisión vertical ha disminuido en nuestros hospitales de forma sustancial (tabla 3). En nuestro centro21 del 14,6 al 4,1% sin ningún caso de transmisión en las tratadas con TARGA, y en el Hospital 12 de Octubre de Madrid22 del 17,5 al 2,8%.
Planificación familiar
Los médicos internistas a cargo de las pacientes infectadas deben remitirlas a ginecología para una correcta planificación familiar y así evitar embarazos no deseados y al mismo tiempo realizar una correcta prevención de la transmisión a sus parejas sexuales.
Control gestacional
Cribado sistemático de la infección por el VIH durante la gestación
En el momento actual las medidas preventivas de la transmisión vertical son muy efectivas. Pero aunque dispongamos de una profilaxis efectiva, si no identificamos a la mujer infectada de manera preconcepcional o al inicio de la gestación, todos los esfuerzos pueden resultar inútiles. Por este motivo en nuestro medio, que presenta una prevalencia tan alta entre las mujeres gestantes, es absolutamente imprescindible cribar a toda la población obstétrica previo consentimiento oral informado.
En nuestra experiencia alrededor de una de cada 3 mujeres infectadas desconocía esta circunstancia en el primer control obstétrico. En los casos de especial riesgo (parejas infectadas, uso de jeringuillas contaminadas, etc.) esta determinación debe repetirse con una frecuencia trimestral.
Equipo a cargo de la paciente
El control de este tipo de gestaciones requiere de diferentes especialistas con dedicación especial. El manejo de la gestación es complejo y obliga a una actualización permanente de las pautas a seguir.
Protocolo de actuación en la gestante infectada
por el VIH
Los cambios en el tratamiento general de la infección por el VIH han complicado enormemente el manejo de la infección durante la gestación.
En el momento actual se considera que:
1. La profilaxis con ZDV sola debe ser considerada como un tratamiento subóptimo.
2. El momento de inicio del tratamiento, así como la elección de los ARV durante la gestación no debe ser sustancialmente diferente que en la no gestante, aunque con ciertos matices.
3. El objetivo del tratamiento sigue siendo la supresión viral en la medida de lo posible.
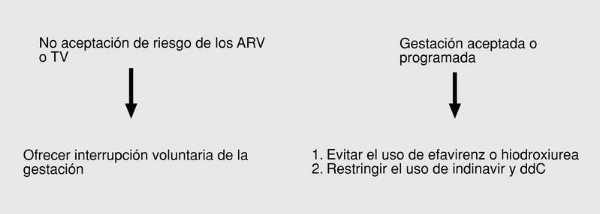
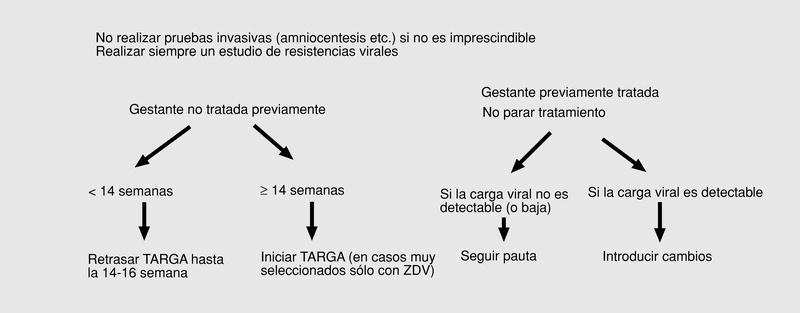
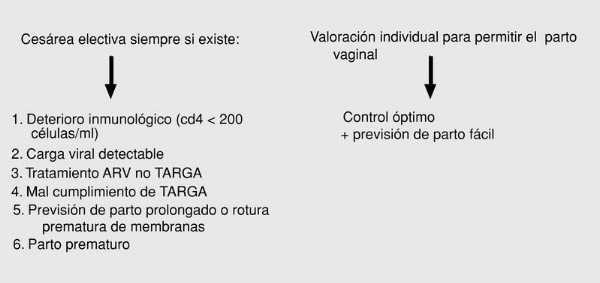
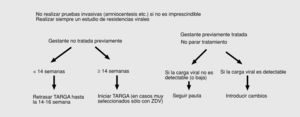
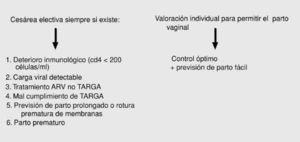
Con estos objetivos, el tratamiento de la infección es suficiente para la prevención de la transmisión vertical. Sólo podría considerarse la utilización de pautas no TARGA en mujeres sin criterios de tratamiento. El beneficio de los tratamientos es tan efectivo que sólo debe ser interrumpido o modificado cuando los efectos adversos para la madre o el feto sean potencialmente superiores al probable beneficio. En las figuras 1, 2, 3 y 4 se detallan las actuaciones concretas.
Fig. 1. Protocolo de actuación de la gestante infectada por el VIH.
Fig. 2. Tratamiento antirretroviral durante la getación.
Fig. 3. Finalización de la gestación (parto).
Fig. 4. Actuación durante el parto y puerperio.
Consejo preconcepcional
Dado que el riesgo de infección vertical y de toxicidad por los ARV es baja, es posible hoy en día realizar consejo preconcepcional en estas pacientes para programar los embarazos en el mejor momento y con las pautas de medicación potencialmente menos tóxicas. En casos de fracaso terapéutico o escaso cumplimiento de la medicación, la gestación debe ser pospuesta para una mejor ocasión. El médico debe valorar de forma individualizada el tratamiento más idóneo para la gestante.
En caso de pacientes estériles, en nuestra opinión, éstas deben poder recibir tratamientos de reproducción convencionales (inseminación artificial, fecundación in vitro, etc.). No existe consenso sobre este aspecto, por lo que estos tratamientos sólo deben realizarse por equipos experimentados y con unas normas de laboratorio muy bien definidas para el manejo y congelación de las muestras potencialmente contaminadas.
Avances en las técnicas de reproducción en parejas serodiscordantes
Los avances registrados en el terreno diagnóstico y terapéutico que han permitido monitorizar la actividad de la enfermedad mediante la determinación de la carga viral plasmática, junto con el tratamiento profiláctico de las enfermedades oportunistas y los avances farmacológicos con la aparición de nuevos fármacos antirretrovirales dotados de gran potencia, han sido todos ellos los responsables de haber logrado este punto de inflexión que ha registrado esta infección en nuestro país. De este modo, esta enfermedad ha pasado de tener un pronóstico letal a transformarse en un proceso crónico en la mayor parte de los casos, por lo que los individuos infectados, muchos de ellos asintomáticos y con una expectativa de vida mejor que años atrás, se plantean proyectos a largo plazo, como la posibilidad de tener descendencia y formar una familia, proyectos que años atrás hubieran parecido una utopía.
La consecuencia más inmediata de esta situación es la necesidad de un consejo reproductivo positivo, que no entrañe como antes la evitación a ultranza del embarazo en parejas en las que uno o ambos cónyuges están infectados por el VIH.
El número de parejas que se hallan en esta situación no es escaso, dado el carácter epidémico de esta enfermedad. Los datos estadísticos sobre casos de sida actualmente disponibles, independientemente de su posible exhaustividad, representan infecciones que ocurrieron al menos 5 años antes y, por tanto, dan una imagen poco actualizada de la dinámica de la epidemia. Además, la efectividad de las nuevas pautas terapéuticas utilizando combinaciones de fármacos (TARGA) ha motivado un retraso en la aparición de los criterios de sida en los enfermos infectados, que no olvidemos son hoy en día «la punta del iceberg».
Problemática de las parejas serodiscordantes (infectado-sana)
La mayoría de los datos publicados sobre el VIH y la reproducción son referentes a la transmisión vertical en mujeres infectadas pero no hay que olvidar que en nuestro medio la mayoría de los infectados son varones que es frecuente que acudan con el deseo de ser padres, lo que supone un riesgo de infección para su pareja a través de relaciones sexuales no protegidas, dado que está plenamente establecido que el semen es un vehículo de la infección por el VIH23. Lo que no está tan claro es el número de viriones (inóculo) ni si éstos deben hallarse en forma libre o intracelular en el semen para poder infectar a traves de éste, ya que el VIH se halla tanto libre en el plasma seminal como integrado en la fracción celular seminal dotada de receptores CD4 (linfocitos T y macrófagos). La presencia del VIH dentro del espermatozoide, por tanto, no es
teóricamente posible dada la ausencia de receptores en éste.
La cantidad de virus presente en el semen dependerá de muchos factores e incluso no siempre es posible detectarlo en todos los individuos infectados. No obstante, se ha demostrado que los valores de carga viral (CV) en plasma están relacionados con la CV en semen en la gran mayoría de pacientes24.
Dada la aparente interrelación existente entre los valores de CV del VIH en plasma y en semen se llegó a suponer que en los casos de negativización de la CV plasmática sucedería idéntico fenómeno en el compartimiento seminal, por lo que el riesgo infectivo que supondrían las relaciones sexuales en estos pacientes sería prácticamente nulo, pudiendo por tanto prescindir de preservativo y concebir así a sus hijos de forma natural. Desgraciadamente, esta extrapolación no resultó correcta, ya que estudios en individuos infectados por el VIH y bajo tratamiento antirretroviral combinado con niveles de CV indetectables en plasma, demostraron partículas virales libres en semen o integradas en la fracción celular del eyaculado (forma proviral) lo que corroboraba el papel de reservorio del VIH en el tracto genital masculino, y por tanto estos individuos tenían capacidad de transmitirlo sexualmente25, lo que les obligaba a seguir utilizando preservativos en sus relaciones sexuales, imposibilitando por tanto su fertilidad.
Quedaba claro, por tanto, que estos pacientes infectados podían utilizar sus espermatozoides, dado que éstos estaban libres de virus, siempre que fueran previamente separados del resto de componentes del semen que sí podían ser fuente de transmisión de la infección ya que podían albergar al virus.
Fue con esta premisa que Semprini publicó en 199226 una serie de 12 gestaciones en parejas serodiscordantes mediante inseminaciones artificiales (IA) tras separar los espermatozoides móviles del resto del eyaculado compuesto de células no germinales y plasma seminal. En esta pequeña serie no hubo ningún recién nacido infectado dado que la madre no sufrió seroconversión al VIH, requisito indispensable para que el recién nacido se infecte.
Mandelbrot, en 199727, no consideró oportuna la aplicación de IA previo lavado seminal en estos pacientes dado que el riesgo de contagio de las relaciones sexuales sin protección es bajo (del orden de 1 por 1.000 episodios en función de estudios longitudinales en parejas estables), por lo que aconsejó mantener relaciones sexuales sin protección durante el período periovulatorio de sus parejas. Sus resultados evidenciaron 104 embarazos en 92 parejas serodiscordantes, aunque 4 de estas mujeres sufrieron seroconversión al VIH lo que supuso el 4,5% del total de sus pacientes.
Posteriormente, Semprini publicó en 199728 una serie de más de 1.000 IA en 350 parejas serodiscordantes con el resultado de 200 gestaciones sin ningún caso de seroconversión al VIH en la mujer ni de infección en el recién nacido. Estos resultados favorables le hacían remarcar la necesidad de protección en cada relación sexual de estas parejas, ya que el riesgo de contagio, a pesar de ser bajo, existía.
Más recientemente, la misma metodología fue utilizada por Marina et al29 con tasas similares de éxito 101 IA en 63 parejas serodiscordantes con 37 gestaciones, y por Veiga et al30 155 IA en 64 parejas serodiscordantes con 32 gestaciones. Nuestro grupo (Coll et al, comunicación personal) también ha tenido resultados similares, destacando que en un 75% de parejas han conseguido gestación en tres ciclos de tratamiento como máximo. Tampoco en ninguno de estos estudios se diagnosticó infección por el VIH ni en la madre ni en sus hijos.
Lavado seminal
Una vez efectuado el lavado seminal, que a grandes rasgos consiste en la aplicación de técnica de separación por gradientes de densidad (PureSperm®) y posterior swim-up, se fracciona el sobrenadante obtenido practicándose técnica de PCR para detección de ARN y ADN del VIH en una de estas fracciones. En caso de que el resultado de la PCR sea negativa se practica la IA de la fracción conservada. Si por el contrario ésta es positiva, no se practica la IA y se destruye la fracción conservada. Esta última posibilidad sucede en menos del 8% de los casos y podría hacernos sospechar la presencia de virus de localización intraespermática. Una probable explicación de estos casos positivos sería por contaminación pasiva o por persistencia de plasma seminal o células no germinales en la fracción seminal obtenida tras el lavado o bien de falsos positivos. Es imposible tener una certeza absoluta de la negatividad de la fracción utilizada para la IA, dado que la técnica de PCR frente al VIH en semen se aplica a una fracción de los espermatozoides obtenidos, utilizándose la fracción restante para la IA. En caso de que se utilizara un bajo número de espermatozoides para la técnica de PCR los resultados serían menos fiables, dado que la utilización de al menos el 50% de los espermatozoides móviles recuperados tras el lavado seminal para la práctica de PCR permite extrapolar los resultados obtenidos con una cierta confianza a la otra mitad reservada para la IA en caso de que el VIH no sea detectado. Además, hay que tener en cuenta que si el número de espermatozoides móviles inseminados (REM) es muy bajo, las tasas de gestación están claramente reducidas, discrepando diferentes grupos según el umbral REM mínimo, aunque éste oscila entre 500.000 y 2.000.00029,30.
Estimulación ovárica
Con la finalidad de incrementar la tasa de embarazo y minimizar el número de IA a efectuar, se aconseja estimular la ovulación mediante el empleo de gonadotrofinas (FSH-HP o FSHr), del mismo modo que se hace en parejas que utilizan técnicas de IA por otras indicaciones. El riesgo de gestación múltiple es uno de los inconvenientes de la IA en ciclo estimulado, y en estas pacientes en particular hay que ser más cauto, dado que a diferencia de otras pacientes que utilizan similares protocolos de estimulación ovárica para IA por diferente indicación, se trata de mujeres teóricamente fértiles que si no han conseguido previamente gestación es debido a que nunca han estado en contacto con semen, debido a los preservativos empleados por sus parejas masculinas con la finalidad de impedir la transmisión sexual del VIH. Ello explica la elevada tasa de gestación en estas parejas (alrededor de un 30% por ciclo) y de gestación múltiple (alrededor de un 32%)29. Por tanto, en algunas de estas parejas puede ser necesario adaptar los protocolos de estimulación al uso con el fin de evitar gestaciones múltiples, como realizar primeros intentos bajo ciclo espontáneo en pacientes jóvenes o iniciar la estimulación ovárica en fase folicular tardía cuando ya se ha producido la selección del folículo dominante.
La mujer debe practicar durante el ciclo de tratamiento la determinación de CV para el VIH con el fin de detectar seroconversiones acontecidas tras el estudio inicial, y tanto de corta evolución, que podrían hallarse en período ventana. La negatividad de esta prueba debe ser conocida antes de la IA para que ésta pueda llevarse a cabo.
En caso de que no se obtenga gestación tras la IA, debe repetirse la CV del VIH tras ésta, y siempre repetirse previamente a una nueva IA para descartar seroconversión reciente.
Algunas de estas parejas pueden requerir técnicas de reproducción asistida más complejas en caso de que no consigan gestación tras 4 ciclos de IA o si en el estudio practicado previamente se halla una patología que confiera esterilidad a la pareja (patología tubárica bilateral, factor masculino grave). En estos casos puede ofrecerse técnicas de FIV añadiéndose ICSI con la finalidad de minimizar el contacto entre el espermatozoide y el ovocito con resultados similares a la FIV-ICSI en parejas no serodiscordantes30,31, siendo muy importante limitar el número de embriones transferidos por las consideraciones anteriormente comentadas en el caso de la IA con la finalidad de disminuir la incidencia de gestaciones múltiples.
Hay que tener en cuenta que estos embarazos no pueden ser considerados de alto riesgo para el feto dado que si la madre no presenta seroconversión al VIH, el feto nunca podrá infectarse. Por tanto, la única peculiaridad que presentan estos embarazos es la necesidad de la determinación trimestral de IgG anti-VIH.
Conclusiones
Dada la creciente demanda de parejas serodiscordantes que desean paternidad y que acuden para ello a nuestra consulta, es fundamental ofrecerles un correcto consejo reproductivo que tenga en cuenta su situación clínica actual con una esperanza y una calidad de vida completamente diferentes de la que tenían unos pocos años antes (tabla 4). Este consejo reproductivo debe basarse en los resultados obtenidos por los diferentes equipos que han demostrado que el lavado seminal y la posterior IA en parejas serodiscordantes al VIH es una técnica segura y reproducible; lo mismo puede decirse cuando en lugar de una IA deba practicarse FIV-ICSI26,28-32. Aunque no pueda descartarse completamente una infección de la mujer como resultado de la IA, el riesgo parece ser mínimo teniendo en cuenta que hasta la fecha más de 2.500 IA tras lavado seminal se han llevado a cabo sin infección materna o fetal por el VIH. Todo ello justifica, a nuestro entender, la aplicación de estas técnicas en parejas seleccionadas y adecuadamente estudiadas en centros que dispongan de los medios y suficiente experiencia para asumir este tipo de procedimientos.
Agradecimientos
A la Sra. María Antonia Rodríguez Jové por el soporte técnico de secretaría.