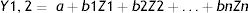Tras la pandemia generada por el virus SARS-CoV-2 asistimos a otra epidemia mundial: la condición pos-COVID, de progresión fluctuante y clínica muy variada con síntomas como fatiga, astenia, cefaleas, mialgias y disnea. Su fisiopatología no está clara, pero señala hacia la afectación multiorgánica, principalmente del sistema inmune, cardiopulmonar y sistema nervioso.
Aunque no existe un tratamiento validado, gran parte de la bibliografía respalda la actividad física y la rehabilitación multimodal y multicomponente, coordinando la actuación de profesionales médicos y sanitarios de distintos ámbitos. Previa al tratamiento se recomienda la valoración funcional, de fuerza y respiratoria, para pautar ejercicio de forma más precisa y objetivar la evolución del tratamiento.
En este artículo se describen los test de evaluación que se proponen y pueden realizarse en Atención Primaria y la forma de indicar el ejercicio físico adecuado y seguro, basándonos en la evidencia actual.
After the SARS-CoV-2 pandemic we face a new global epidemic: the Post-COVID Syndrome. This novel condition has fluctuating progression and a wide range of symptoms, such as fatigue, headaches, muscle pain or breathlessness. Although its pathophysiology is not clear, a multiorganic affection is suspected, altering the immune, cardiorespitatory and nervous systems.
Whereas there is no consensus over its treatment, most of the researches conclude the effectiveness of therapeutic exercise and a multicomponent rehabilitation, coordinating and cooperating between different health professionals. A functional, respiratory and strength evaluation prior to treatment prescription is highly recommended, since it will help professionals to precisely prescribe and objectively measure the evolution of our patients.
In this article we suggest a few tests, adequate to primary health requirements, to evaluate our patients’ initial condition, as well as the most secure way to initiate a therapeutic exercise programme, together with other healthcare providers.
Tras la pandemia generada por el virus SARS-CoV-2 asistimos a otra epidemia mundial con las secuelas producidas por la misma, entre ellas la condición
pos-COVID. Según el tiempo transcurrido del comienzo de la infección vírica podemos clasificarla en:
- •
Aguda: primeras 4 semanas.
- •
Subagudo: 4-12 semanas.
- •
Condición pos-COVID (CPC): duración más de 12 semanas.
Esta última entidad nosológica la define la OMS1–3 como «conjunto de signos y/o síntomas inexplicables mediante diagnóstico alternativo, que se producen en individuos con historia probable o confirmada de infección por SARS-CoV-2, generalmente 3 meses después del inicio de COVID-19». Según la WHO también debe de cumplir:
- •
Afectación del funcionamiento diario, e incluir fatiga, dificultad para respirar y alteración de la función cognitiva.
- •
Clínica persistente tras la enfermedad, o que se inicia tras la recuperación inicial.
- •
De curso fluctuante, o recurrente en el tiempo.
El diagnóstico de la CPC es por eliminación y debe hacerse diagnóstico diferencial con3: presentaciones atípicas de la COVID en pacientes con comorbilidades preexistentes,
reacciones adversas al tratamiento farmacológico, reinfección (por diferente cepa, genéticamente confirmada y separada 3 meses de la primoinfección), o coinfección bacteriana o viral, síntomas de duración variable e incluso alteraciones psicológicas secundarias al curso de la enfermedad4. Incluso las vacunas pueden estimular reacciones con sintomatología similar, como fatiga, cefalea, mialgia y escalofrío, que pueden perdurar en el tiempo.
En la actualidad se desconoce su prevalencia; las estimaciones realizadas arrojan cifras muy dispares, probablemente debido a la falta de consenso diagnóstico y criterios variables del mismo, lo que nos lleva a pensar en un infradiagnóstico de esta patología. No obstante, aplicando la lógica y teniendo en cuenta el número de personas infectadas por el virus SARS-CoV-2 la CPC es, y será, una patología muy presente en nuestras consultas de Atención Primaria.
Se han descrito más de 200 síntomas, muchos de ellos confluyentes. Los pacientes describen un promedio de 36 síntomas, y más de un 50% de ellos citaron hasta 585; alrededor del 63% describe dificultad para las tareas diarias y el autocuidado, así como repercusiones importantes en su vida social y la vuelta a la actividad laboral6,7.
La fatiga, tanto física como mental, es el síntoma más frecuente y que más afecta a la calidad de vida de los afectados3,6. La presencia de otros síntomas3,7,8 como astenia, cefaleas, alteraciones emocionales, mialgias inespecíficas y disnea son constantes en los pacientes con CPC, pero con diferente incidencia según la serie consultada. Según Rodríguez Ledo et al., en un estudio en población española, todos los anteriores están presentes por encima del 79% de los casos5.
El curso de la enfermedad es fluctuante, y en las recaídas pueden aparecer síntomas que no estuviesen presentes con anterioridad7.
No existe un tratamiento validado para los pacientes con CPC, pero gran parte de la bibliografía respalda la rehabilitación multimodal9–13. Es necesario un tratamiento multicomponente que aúne el abordaje por medio de diferentes profesionales, incluidos medicina de Atención Primaria, Neumología, Cardiología y Rehabilitación como especialidades médicas, y Fisioterapia, Terapia Ocupacional, Logopedia, Psicología y Nutrición, entre otros profesionales de la salud implicados en la recuperación de estos pacientes9,14–17. En algunos Sistemas de Salud2,13,18 se han implementado modelos basados en tratamiento mediante ejercicio terapéutico, ya sea a nivel individual o grupal, destacando la importancia de continuidad asistencial entre primaria y hospital.
El tratamiento recomendado para la CPC se basa en programas de ejercicio aeróbico, de fuerza o resistencia y respiratorios8,9,16,19–21. Algunos autores, como Cattadori et al.9, incorporan elementos de flexibilidad, coordinación y equilibrio.
En la actualidad, la rehabilitación multimodal junto con la educación sanitaria, la adaptación de actividad física y de hábitos de vida se postulan como el tratamiento más efectivo para estos pacientes8,16,19–21.
Fisiopatología e influencia del ejercicio físico en lacondición pos-COVIDLa CPC es una enfermedad multisistémica, de etiología desconocida y multifactorial. En su origen están implicados factores genéticos, lesiones preexistentes en órganos con comorbilidades, la propia afectación orgánica de la COVID-19 y condición vital psicosocial3,7. Los sistemas implicados en la CPC, en los cuales la actividad física ha demostrado su beneficio de forma reiterada3,6,7, son los siguientes:
- •
Sistema inmune6: en las formas persistentes se estudia la reacción inmunitaria anómala y/o generación de autoanticuerpos, con persistencia de mecanismos inflamatorios y alteración de la función endotelial, implicados en la cronificación de los síntomas.
El efecto positivo del ejercicio físico por su influencia sobre el sistema inmune y sobre la inflamación está ampliamente evidenciado3,19,22–26; se ha observado una reducción de la respuesta inflamatoria sistémica a través de activación de citoquinas inhibidoras de la cascada inflamatoria. El ejercicio físico produce una mejora inmediata en las funciones inmunológicas a través de aumento del número de neutrófilos, monocitos, linfocitos T y macrófagos; mayor número de IgA, IgM e IgG en sangre, las cuales cumplen un papel esencial en infecciones pulmonares; y regulación de los niveles de proteínas C reactivas.
- •
Sistema cardiopulmonar14,27: se ha descrito alteración en la difusión de gases de membrana alveolar a torrente sanguíneo (DLCO) a nivel pulmonar, y a nivel cardiaco puede causar daño miocárdico persistente, arritmias y función sistólica reducida.
El ejercicio físico logra una reducción de la inflamación pulmonar mediante la conversión de la angiotensina II a angiotensina I y de la activación del receptor de la ACE-2 que favorece la vasodilatación. Además, restaura los niveles de óxido nítrico, contrarrestando de este modo la disfunción endotelial6,9.
En rehabilitación cardiaca se utilizan con éxito programas de ejercicio multimodal e intervención educacional. Estos han demostrado que el ejercicio físico a nivel cardiovascular mejora la biogénesis y la función mitocondrial, mejorando la vasodilatación fisiológica.
A nivel pulmonar, tanto en enfermedades intersticiales como en EPOC, el ejercicio mejora la disnea y la fatiga.
En enfermos cardiopulmonares con enfermedades crónicas de larga duración se producen alteraciones estructurales en la musculatura estriada, generando atrofia muscular, con disminución de la capacidad oxidativa y del número de fibras musculares tipo I. Por ello, el entrenamiento mixto de fuerza y resistencia es el método adecuado de tratamiento, ya que optimiza el consumo máximo de oxígeno pulmonar, el estrés oxidativo sistémico, la fuerza muscular, el tamaño muscular, la capacidad funcional y la calidad de vida26.
- •
Alteraciones neurológicas y afectación del estado de ánimo: 2 teorías etiopatogénicas explican la afectación neurológica6; una de ellas defiende la invasión retrógrada a través del bulbo olfatorio y nervio trigémino, y la otra el paso a través de la barrera hematoencefálica, mediante caminos inmunomediados. La permeabilidad de la barrera hematoencefálica aumenta por el daño endotelial provocado por la inflamación local producida por el virus, lo que favorece el paso de citoquinas que provocan daño cerebral.
En los pacientes con CPC también se describe desregulación del sistema nervioso autónomo16,19.
El ejercicio estimula la plasticidad cerebral y mejora los estados psicológicos, así como el equilibrio del sistema nervioso autónomo22,26 mediante mejora de función inmunológica. Induce cambios neuroquímicos y estructurales mediante la liberación de factor neurotrófico cerebral, que favorece sinaptogénesis y neurogénesis, estimulándose así la plasticidad cerebral y previniendo la disfunción cognitiva, y de mioquinas secundarias a la contracción muscular. Además, es eficaz de forma coadyuvante en el tratamiento de estado del ánimo y trastornos neurodegenerativos.
En general los programas de ejercicio multicomponente (fuerza, resistencia) son eficaces para mejorar la debilidad y la capacidad funcional del paciente. Se ha demostrado que mejoran tanto morfológicamente (composición fibras musculares, aumento del número de sarcómeros, facilita el correcto ensamblaje de los filamentos de actina y miosina), como a nivel neural (mejora la conexión neurológica y coordinación muscular).
Manifestaciones clínicas implicadas en la prescripción de ejercicio terapéuticoLos pacientes con CPC a menudo presentan síndrome de fatiga crónica e intolerancia al ejercicio.
El síndrome de fatiga postinfecciosa, o síndrome de fatiga crónica, se define como una disminución de la capacidad física y/o mental que perdura en el tiempo tras la infección por SARS-CoV-2, debido a cambios tanto en el sistema nervioso central y/o periférico como psicológicos6,11. Normalmente se acompaña de mialgia, depresión y trastornos del sueño11,19,28.
Se produce un deterioro tanto en su capacidad física o funcional como su capacidad de recuperación. Seeble et al.29 describen dicha situación presente tras un año de evolución de la enfermedad.
Además, en estos pacientes aparece disnea, palpitaciones y taquicardia durante la realización de actividad física intensa, debido a que su capacidad aeróbica se reduce y que alcanzan el umbral anaeróbico de forma precoz, hecho comprobado mediante prueba de esfuerzo cardiopulmonar.
De forma concomitante podemos encontrar intolerancia al ejercicio (SEID), término que hace referencia a la «imposibilidad de realizar ejercicio físico debido a la disminución de la capacidad del sistema cardiovascular de administrar oxígeno, una disminución del sistema musculoesquelético de gestionar dicho oxígeno con efectividad, o ambos». En ella están implicados múltiples mecanismos, incluyendo las disfunciones cardiacas o el desacondicionamiento por encamamiento prolongado, así como la fatiga28. La SEID implica, además del síndrome de fatiga crónica, lo que se conoce como malestar postesfuerzo (PEM). Este se caracteriza por empeoramiento franco de los síntomas tras la realización de ejercicio físico, con una aparición tras 12-48 horas postesfuerzo y duración entre días y semanas; el agotamiento descrito por estos pacientes es desproporcionado respecto a la cantidad de actividad realizada y no se alivia con el descanso.
Los pacientes con PEM tienen una disminución notable de la actividad, con menor umbral de fatiga tanto física, como mental14. El 30% de los pacientes con CPC desarrolla PEM asociado30.
Otra entidad que modificaría el planteamiento del tratamiento es la presencia de disautonomía. La disautonomía cardiovascular más frecuente en la CPC es el síndrome de taquicardia postural ortostática (POTS)31, un aumento de la frecuencia cardiaca al cambiar de postura, normalmente de reposo a bipedestación, y está asociada a otras alteraciones, tales como disnea, palpitaciones, dolor torácico, e incluso síncope. Un aumento mantenido de la frecuencia cardiaca de 30 latidos/min (o más de 40 en personas de 12 a 19 años), o a más de 120 latidos/minuto durante los 10 minutos siguientes a la bipedestación, durante al menos 3 meses es compatible con un diagnóstico de POTS. Estos síntomas pueden modificarse durante el día o pueden responder a desencadenantes como comida, calor, esfuerzo y alcohol.
La causa de POTS se relaciona con hipovolemia, afectación de troncoencéfalo y autoinmunidad31. Se debe tener en cuenta que, aunque por definición el POTS excluye la hipotensión ortostática, los síntomas son muy similares por lo que se debe realizar un diagnóstico diferencial. Sin embargo, los pacientes con POTS tienden a tener hipotensión, y ambas entidades pueden provocar un síncope vasovagal por disautonomía32,33. El ejercicio ha demostrado eficacia en POTS, al mejorar el ortostatismo, la normalización de la función renal-suprarrenal y mejora la calidad de vida.
La presencia de SEID y/o POTS en pacientes con CPC implica una adaptación de nuestras indicaciones de terapia multimodal física a estas situaciones concomitantes.
Valoración previa al ejercicioAntes de realizar recomendaciones y/o tratamiento de ejercicio físico se precisa descartar patología que pueda agravarse con la actividad física. En particular, complicaciones cardiovasculares y/o respiratorias que contraindiquen el ejercicio o que precisen una intervención más específica.
Para poder trabajar con seguridad se recomienda disponer de una radiografía de tórax, espirometría y electrocardiograma, todas ellas accesibles desde Atención Primaria, que permiten junto con la anamnesis y exploración clínica descartar patología susceptible de ser tratada en otro nivel asistencial. Cuando además existe la presencia de síntomas como dolor torácico, disnea, palpitaciones, o síncope se debe pedir analítica de sangre con determinación de pro-BNP, dímero D, troponinas, hormonas tiroideas, vitamina B12, vitamina D y aquellas pruebas que consideremos necesarias según sospecha clínica17,31,33.
Valoración funcionalDebe conocerse la capacidad funcional inicial de cada paciente para poder individualizar la propuesta de tratamiento y realizar un adecuado seguimiento y progresión del mismo.
La valoración funcional o de capacidad de ejercicio puede analizarse mediante pruebas de laboratorio y pruebas de campo:
Pruebas de laboratorio- -
Prueba de esfuerzo34: gold estándar para valorar la tolerancia al ejercicio y la adaptación cardiopulmonar al mismo, y nos permite calcular el consumo metabólico del paciente; sin embargo, no siempre está disponible.
Cuando no hay disponibilidad de pruebas de laboratorio los médicos de familia debemos conocer las pruebas de campo más adecuadas para prescribir ejercicio físico en los pacientes con CPC8,17,34.
Su principal valor es que analizan la interacción entre los sistemas cardiovascular, respiratorio y locomotor. Según Torres-Castro et al., el pilar de la valoración de la capacidad funcional es la evaluación de la capacidad física34.
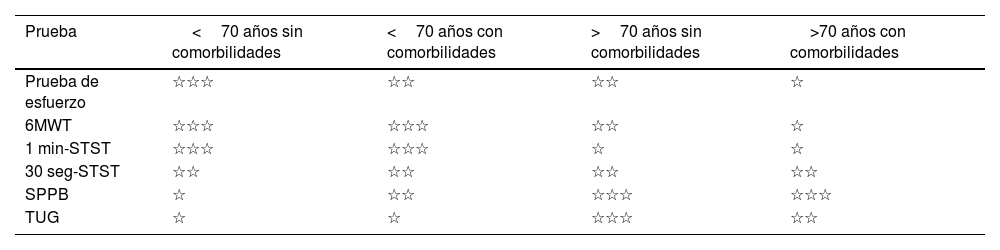
Las pruebas de campo más adecuadas deben ser elegidas de acuerdo con las características de cada paciente, el objetivo de medición de la prueba y las posibilidades del profesional y el lugar de realización de las mismas (tabla 1).
Recomendación de prueba de campo según edad y comorbilidad del paciente
| Prueba | <70 años sin comorbilidades | <70 años con comorbilidades | >70 años sin comorbilidades | >70 años con comorbilidades |
|---|---|---|---|---|
| Prueba de esfuerzo | ☆☆☆ | ☆☆ | ☆☆ | ☆ |
| 6MWT | ☆☆☆ | ☆☆☆ | ☆☆ | ☆ |
| 1 min-STST | ☆☆☆ | ☆☆☆ | ☆ | ☆ |
| 30 seg-STST | ☆☆ | ☆☆ | ☆☆ | ☆☆ |
| SPPB | ☆ | ☆☆ | ☆☆☆ | ☆☆☆ |
| TUG | ☆ | ☆ | ☆☆☆ | ☆☆ |
Tomado de Torres-Castro et al.34.
Las más usadas son:
- •
Prueba de marcha 6 minutos (6MWT)6,8,34: la más utilizada; para su realización se colocan 2 conos en un pasillo separados 30 metros, y el paciente debe intentar recorrer la máxima distancia posible en 6 minutos; es rápida, sencilla y estandarizada. El principal inconveniente es que precisa de un sitio suficientemente grande (30 metros), ya que es un test muy sensible a cambios de longitud y lugar de realización.
- •
1min Sit-to-stand (1 min-STST)34. La prueba consiste en sentarse y levantarse de una silla, sin ayuda de los brazos, el mayor número de veces posible en un minuto. Para su correcta ejecución se debe disponer de una silla sin reposabrazos y comprobar que el paciente llegue con los pies al suelo. Se puede usar complementando o sustituyendo al anterior cuando no se puede realizar en condiciones estandarizadas, ya que es sencilla y rápida de realizar. Existen rangos de referencia del número de repeticiones según género y franjas etarias.
En ambas se monitoriza a los pacientes con pulsioxímetro; se aconseja mantener dicha medición hasta un minuto tras finalizar el test, para controlar la posible desaturación postejercicio. Se registra si hay en el paciente una caída de la saturación mayor o igual al 3%2,35, información importante para realizar el ejercicio con seguridad y educar al paciente en su manejo.
En paciente con fragilidad, mayores o muy afectados con CPC, especialmente aquellos con alteraciones importantes de equilibrio, se ha propuesto el uso de los siguientes test, ambos también cronometrados34:
- •
Short Physical Performance Batery (SPPB). Compuesto por 3 partes diferenciadas que evalúan independientemente equilibrio en bipedestación, velocidad de la marcha y levantarse desde la sedestación.
- •
Timed Up and Go (TUG): valora la capacidad para levantarse de una silla, andar 3 metros y volverse a sentar, con la mayor rapidez posible.
Estas pruebas no miden la capacidad física, pero nos orientan sobre la tolerancia del paciente al ejercicio. Es una buena forma de monitorización del tratamiento aplicado cuando no se pueden usar las propuestas anteriores.
Medición de fuerza muscularLa propuesta en la literatura actual sobre la valoración de fuerza muscular es muy heterogénea. Proponemos aquí 2 test ampliamente extendidos y que permiten una valoración de tren superior e inferior, sin uso de material adicional y fáciles de realizar en consulta:
- •
30 segundos Sit to stand (30 s-STST)34: su realización es similar a la de 1min, con rangos de referencia del número de repeticiones según género y franjas etarias. Sin embargo, en 30 segundos no se activan reservas aeróbicas, por lo que es un procedimiento válido para evaluar fuerza de las extremidades inferiores. Su resultado se correlaciona con la velocidad de la marcha y el riesgo de caídas. Este test se ha estudiado como indicador de fuerza global, no solo de miembro inferiores; según Núñez-Cortes et al., existe correlación positiva de la potencia de 30 s-STST con el grosor del músculo pectoral menor en TAC de tórax en superviviente de COVID-1936.
- •
Es un instrumento rápido y no necesita material específico para su realización. Se ha indicado en pacientes con CPC también cuando no es posible la presencialidad.
El test de flexión de codo (ACT, Arm Curl Test), como complemento del test anterior con una valoración de musculatura de extremidad superior, nos ofrece una idea más global de fuerza del paciente; se realiza flexoextensión completa del brazo dominante, con un peso de 2kg para mujeres y 4kg en hombres. El objetivo es conseguir el mayor número de repeticiones posible en 30 segundos, y se puede usar como prueba aislada en pacientes muy desacondicionados o mayores37.
Otros test, más precisos, serán necesarios para otros profesionales como los fisioterapeutas para trabajar la fuerza con más precisión; el más usado es el test de prensión, que precisa dinamómetro de mano como material para su realización.
Valoración de la función pulmonarSe realizará mediante espirometría8,9,16,17,19, Peak Expiratory flow8,16 y difusión (DLCO%)9,13.
- •
Espirometría: volúmenes estáticos y dinámicos.
- •
Varios estudios proponen el DLCO% para estudiar la capacidad de difusión de estos pacientes.
- •
Peak Expiratory flow: cuando no es posible realizar una espirometría.
Se realizarán principalmente ante la sospecha de PEM y/o POTS, ya que suponen una alteración de la tolerancia al ejercicio y requieren una adaptación del mismo. El profesional deberá hacer las adaptaciones necesarias para optimizar el tratamiento1.
PEMAdemás de la clínica compatible con malestar postesfuerzo, y descartar la presencia de hipotensión ortostática (caída de presión arterial sistólica de más de 20mmHg o diastólica de más de 10mmHg dentro de los tres minutos siguientes a la bipedestación), se recomienda realizar el DePaul Symptom Questionnaire-Post Exertional Malaise (DSQ-PEM), escala propuesta por National Institutes of Health (NIH) para valorar el malestar postesfuerzo; en él, el paciente debe tener en cuenta los síntomas padecidos en los 6 últimos meses. Dicho cuestionario consta de dos apartados, con 5 ítems cada una de ella: la primera parte evalúa frecuencia y gravedad de síntomas, y la segunda, que es complementaria, recoge duración de síntomas, tiempo de recuperación ambas durante la actividad38,39.
POTSPara confirmar la presencia de síndrome de taquicardia ortostática postural se propone el NASA 10minutes lean test, que consiste en medir la tensión arterial y la frecuencia cardiaca del paciente tras 5-10 minutos en decúbito supino en una camilla. Posteriormente, adoptará la posición bípeda con apoyo en pared y se procederá a las mismas mediciones a los 2, 5 y 10 minutos. Durante su realización el paciente debe informar de la aparición de dolor torácico, disnea y mareo, y el médico debe registrar signos como acrocianosis, que ocurre en el 50% de los pacientes con CPC32.
Tratamiento de la condición pos-COVID por medio de actividad físicaEl objetivo final del tratamiento es que pacientes con CPC alcancen las recomendaciones generales de actividad física y hábitos de vida saludables. La OMS propone 10 METS/h a la semana, la cantidad mínima observada que produce cambios en el organismo1,25. Se añade a estas recomendaciones el trabajo de fuerza 2-3 días a la semana, así como entrenamiento neuromotor, que engloba equilibrio, agilidad y coordinación40.
Dosis y efectos en el organismoEl ejercicio físico adecuado reduce significativamente la morbimortalidad de prácticamente cualquier enfermedad, especialmente enfermedades crónicas25,26.
Al hablar de ejercicio terapéutico relacionado con enfermedades multisistémicas, como la COVID-19, se debe destacar que diferentes tipos de intensidades y frecuencias de ejercicio tienen diferentes efectos en el organismo. Numerosos estudios han resaltado el posible efecto negativo del ejercicio de alta intensidad en periodos de entrenamiento prolongado, ya que se relaciona con un aumento del riesgo de inflamación crónica, así como una supresión en la respuesta proliferativa de linfocitos9,24–26. Igualmente, una dosis de ejercicio físico demasiado leve o insuficiente puede no producir suficientes cambios adaptativos25,26.
El máximo beneficio se logra a través de dosis de ejercicio moderado a vigoroso, de corta duración (30-40 minutos), con dosis de descanso adecuadas y alta frecuencia semanal (3-4 veces por semana)9,22,25,26. Este tipo de ejercicio mejora los biomarcadores inmunológicos y la respuesta antiinflamatoria, generando respuesta adaptativa del sistema cardiovascular y respiratorio, y aumenta la fuerza muscular en pacientes con CPC26.
Ejercicio aeróbicoEl ejercicio aeróbico de intensidad moderada a vigorosa, se entrena tanto de forma extensiva (acumulando un mínimo de 150min/semana) como intensiva (períodos más cortos e intensos que acumulen hasta 75min/semana), en pacientes sin intolerancia al ejercicio1,9,22,40. En pacientes con PEM o POTS se trabaja por medio de ejercicios aeróbicos de baja carga en intervalos, con descansos que eviten sobrepasar su umbral de esfuerzo13.
Se enseñará al paciente a controlar la intensidad de ejercicio a través de tres parámetros:
- •
Frecuencia cardiaca: medición continúa para evitar un aumento o caída rápida de la misma. Se debe estar atentos a aquellos pacientes que no presentan un aumento de FC en los primeros 10 minutos de ejercicio, pues puede indicar una respuesta disautonómica35.
Se recomienda comenzar con porcentajes de 40-60% de la frecuencia cardiaca máxima9.
- •
Saturación de oxígeno: debe medirse la saturación basal y vigilar que durante el ejercicio la desaturación no sea mayor o igual al 3%; si cae más de 3-4 puntos debe detenerse el ejercicio hasta aumentar sus valores de nuevo, y revalorar al paciente2,35.
- •
Escala Borg modificada: escala de percepción de la disnea valorada del 0 al 10, donde 0 es reposo absoluto y 10 cansancio extremo. Los pacientes podrán medir su sensación de disnea, percibiendo entre 3-5 en la escala de Borg9,27,41.
Se recomienda correr, ciclismo o natación en fases tempranas9,42–44, ya que se conoce el coste energético de estas actividades y es sencillo de controlar, indicando una distancia a recorrer en un tiempo determinado44.
Hay una serie de indicadores, o banderas rojas, que pueden aparecer antes, durante o tras el esfuerzo, y se deben tener en cuenta para detener el ejercicio y revalorar si fuera necesario (tabla 2).
Banderas rojas en la prescripción del ejercicio aeróbico
| Antes del ejercicio | Durante el ejercicio | Tras ejercicio |
|---|---|---|
| MiocarditisPericarditis | Síntomas de disnea severa o empeoramiento de la disnea | Síntomas compatibles con PEM: fatiga persistente, disfunción cognitiva, pesadez en extremidades, dolor, fiebre o alteración del sueño, más de 48 horas tras ejercicio |
| Hallazgos radiológicos | Signos de hipoxia | |
| Espirometría anómala | Hipoxemia o desaturación severa | |
| Cambios patológicos en ECG | ||
| Caída de SatO2 ≥3% | Disnea postesfuerzo desproporcionada | |
| Síncope | ||
| Dolor torácico cardiaco | ||
| Palpitaciones o arritmias | ||
| Subida rápida de FC los primeros minutos (por encima del umbral de seguridad) | ||
| No aumento de la FC los primeros 10 minutos |
Al realizar la valoración previa a la prescripción de ejercicio físico se pueden obtener los Metabolic Equivalent of Task (MET) que es capaz de realizar el paciente, para poder pautar una intensidad adecuada del ejercicio43.
Cuando las condiciones del paciente lo desaconsejan, o no es posible acceder a una prueba de esfuerzo, se calculan los MET diarios necesarios para prescribir ejercicio. Un MET es la unidad de medida del índice metabólico, o intensidad de trabajo de una actividad; es equivalente a 1 kcal/kg/h, o 3,5 mlO2/kg/min43, y se corresponde con la actividad de estar sentado.
La actividad física moderada se describe entre los 3 y los 6 MET, mientras que cualquier ejercicio por encima de los 6 MET se considerará vigoroso43–45.
La frecuencia cardiaca nos permite estimar los MET de una actividad física. En pacientes desacondicionados, cada aumento de frecuencia cardiaca de 10ppm es aproximadamente un incremento de 1 MET de gasto energético, por lo que podemos calcular los MET sumando dichos incrementos a la frecuencia basal del paciente; por ejemplo, un paciente con frecuencia de reposo de 70ppm (1 MET), cuya frecuencia al andar ascienda a 90ppm, estará gastando 3 MET en el ejercicio (70+10+10)43. Wicks et al. describieron una fórmula para predecir el gasto energético46:
En cuanto a la dosis de entrenamiento, se considera adecuado comenzar por un 40% del máximo de MET tolerados. Durante las primeras semanas es recomendable ajustar el ejercicio 1 MET por debajo de la intensidad tolerada para permitir al paciente adaptarse al ejercicio y evitar posibles lesiones44.
En pacientes con capacidad funcional menor a 6 MET (pacientes con importante afectación), actividades que demanden entre 1-4 MET pueden lograr adaptaciones44. En pacientes con muy poca capacidad la introducción de periodos breves de actividad de intensidad baja (aproximadamente 2-5min/h) a lo largo del día les aporta beneficios43,44.
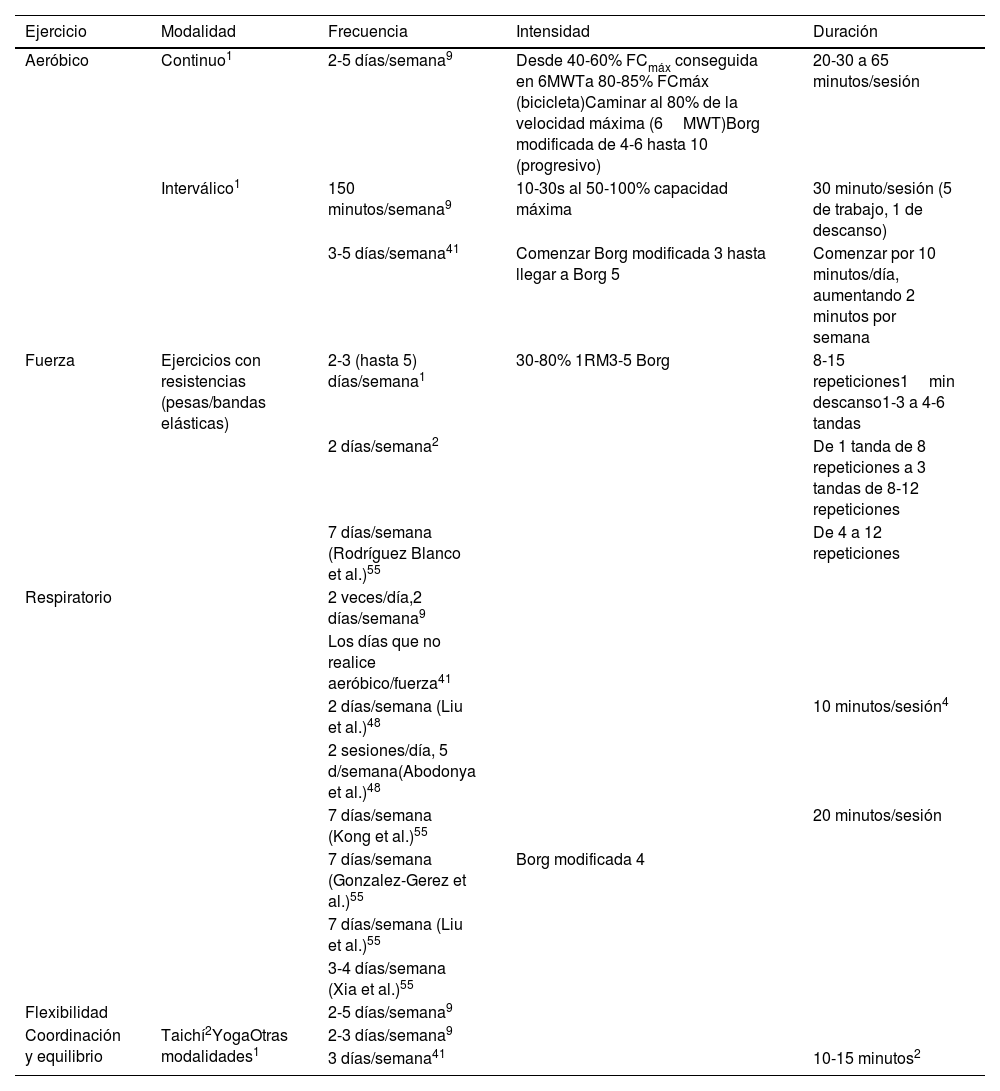
La recomendación general es la realización de ejercicio de intensidad moderada, como caminar 20min – una hora25,26,47, con una intensidad de entre 3-5 en la escala de Borg modificada27,47, y una frecuencia de al menos 3 veces/semana9,27,47,48. En la tabla 3 se pueden ver dosis e intensidades de ejercicio recomendadas en diferentes estudios.
Dosis de ejercicio recomendadas según diferentes autores
| Ejercicio | Modalidad | Frecuencia | Intensidad | Duración |
|---|---|---|---|---|
| Aeróbico | Continuo1 | 2-5 días/semana9 | Desde 40-60% FCmáx conseguida en 6MWTa 80-85% FCmáx (bicicleta)Caminar al 80% de la velocidad máxima (6MWT)Borg modificada de 4-6 hasta 10 (progresivo) | 20-30 a 65 minutos/sesión |
| Interválico1 | 150 minutos/semana9 | 10-30s al 50-100% capacidad máxima | 30 minuto/sesión (5 de trabajo, 1 de descanso) | |
| 3-5 días/semana41 | Comenzar Borg modificada 3 hasta llegar a Borg 5 | Comenzar por 10 minutos/día, aumentando 2 minutos por semana | ||
| Fuerza | Ejercicios con resistencias (pesas/bandas elásticas) | 2-3 (hasta 5) días/semana1 | 30-80% 1RM3-5 Borg | 8-15 repeticiones1min descanso1-3 a 4-6 tandas |
| 2 días/semana2 | De 1 tanda de 8 repeticiones a 3 tandas de 8-12 repeticiones | |||
| 7 días/semana (Rodríguez Blanco et al.)55 | De 4 a 12 repeticiones | |||
| Respiratorio | 2 veces/día,2 días/semana9 | |||
| Los días que no realice aeróbico/fuerza41 | ||||
| 2 días/semana (Liu et al.)48 | 10 minutos/sesión4 | |||
| 2 sesiones/día, 5 d/semana(Abodonya et al.)48 | ||||
| 7 días/semana (Kong et al.)55 | 20 minutos/sesión | |||
| 7 días/semana (Gonzalez-Gerez et al.)55 | Borg modificada 4 | |||
| 7 días/semana (Liu et al.)55 | ||||
| 3-4 días/semana (Xia et al.)55 | ||||
| Flexibilidad | 2-5 días/semana9 | |||
| Coordinación y equilibrio | Taichí2YogaOtras modalidades1 | 2-3 días/semana9 | ||
| 3 días/semana41 | 10-15 minutos2 |
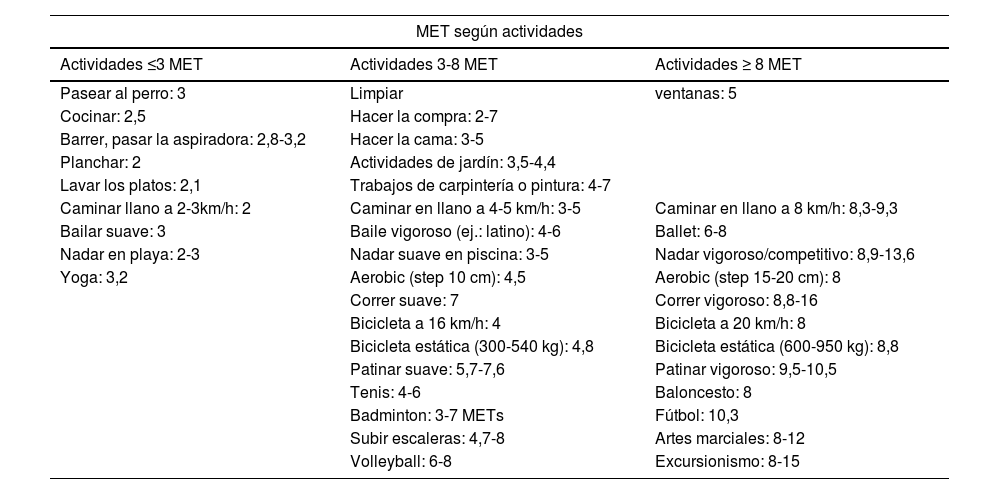
Los pacientes CPC deben adaptar las actividades en función de su energía total diaria, lo cual implica considerar las actividades de la vida diaria como parte del ejercicio terapéutico, e incluirlas en la progresión de MET totales/día45 (tabla 4).
Gasto metabólico según actividades deportivas y de la vida diaria
| MET según actividades | ||
|---|---|---|
| Actividades ≤3 MET | Actividades 3-8 MET | Actividades ≥ 8 MET |
| Pasear al perro: 3 | Limpiar | ventanas: 5 |
| Cocinar: 2,5 | Hacer la compra: 2-7 | |
| Barrer, pasar la aspiradora: 2,8-3,2 | Hacer la cama: 3-5 | |
| Planchar: 2 | Actividades de jardín: 3,5-4,4 | |
| Lavar los platos: 2,1 | Trabajos de carpintería o pintura: 4-7 | |
| Caminar llano a 2-3km/h: 2 | Caminar en llano a 4-5 km/h: 3-5 | Caminar en llano a 8 km/h: 8,3-9,3 |
| Bailar suave: 3 | Baile vigoroso (ej.: latino): 4-6 | Ballet: 6-8 |
| Nadar en playa: 2-3 | Nadar suave en piscina: 3-5 | Nadar vigoroso/competitivo: 8,9-13,6 |
| Yoga: 3,2 | Aerobic (step 10 cm): 4,5 | Aerobic (step 15-20 cm): 8 |
| Correr suave: 7 | Correr vigoroso: 8,8-16 | |
| Bicicleta a 16 km/h: 4 | Bicicleta a 20 km/h: 8 | |
| Bicicleta estática (300-540 kg): 4,8 | Bicicleta estática (600-950 kg): 8,8 | |
| Patinar suave: 5,7-7,6 | Patinar vigoroso: 9,5-10,5 | |
| Tenis: 4-6 | Baloncesto: 8 | |
| Badminton: 3-7 METs | Fútbol: 10,3 | |
| Subir escaleras: 4,7-8 | Artes marciales: 8-12 | |
| Volleyball: 6-8 | Excursionismo: 8-15 | |
Las terapias respiratorias son imprescindibles tanto en pacientes ingresados como tras el alta médica, en programas de rehabilitación presencial o por su cuenta a nivel domiciliario49–51. Contribuye a una reducción en la disnea, la fatiga y problemas psicológicos como el estrés y la ansiedad, así como una mejora de la capacidad funcional16,52.
Se realizan ejercicios de reeducación y control respiratorio: técnicas de higiene bronquial, respiración a labios fruncidos, aumento de capacidad pulmonar por medio del entrenamiento diafragmático y de la musculatura inspiratoria, técnicas de control de la disnea y ejercicios para mejora de la tos9,49,51,53,54. La frecuencia varía desde 2 veces por semana hasta 2 veces al día, 5-7 días a la semana27,47–49,55,56. Estos ejercicios deben llevarse a cabo con la adecuada supervisión de un fisioterapeuta, quien dará pautas y enseñará las técnicas a realizar en domicilio.
Ejercicios de fuerzaEl trabajo de la fuerza por medio de fisioterapeutas cualificados en pacientes CPC es importante no solo por el beneficio cardiorrespiratorio e inmunológico que conlleva, sino por la mejora en su calidad de vida y funcionalidad27,56. La guía NICE2 recomienda trabajos de fuerza máxima; en los programas de ejercicio se implementan circuitos de ejercicios multiarticulares que implican grupos musculares de miembros superiores e inferiores, así como tronco23,49. Se recomiendan ejercicios de resistencia al 30-80% de la capacidad de esfuerzo del paciente9,23,27, dependiendo de su condición física, combinados con ejercicio aeróbico y respiración.
La frecuencia de entrenamiento recomendada es de 2-3 días a la semana, a días alternos para permitir la correcta recuperación muscular y evitar la fatiga9,19,23,51,52.
Flexibilidad, coordinación y equilibrioLos estiramientos y el entrenamiento del equilibrio y la coordinación aparecen en varios estudios como trabajo complementario8,9,40,41. Estas tres modalidades de ejercicios abarcan el entrenamiento neuromuscular, que también forma parte de las secuelas de la COVID-19. Los estiramientos analíticos o funcionales, o la integración de los tres componentes en disciplinas como el taichí41 o el yoga8, está ampliamente aceptado en afectaciones similares al long-COVID como la fatiga crónica o la fibromialgia, y también se han estudiado en programas de rehabilitación para la condición pos-COVID.
Tratamiento de pacientes con PEM Y POTSEn pacientes con fatiga y PEM es fundamental seguir programas de ejercicio progresivo de intensidades más bajas, siguiendo el principio de «las 4 P»(«Pacing», o control del ritmo, Priorización de actividades, Posición al realizar actividades, y Planificación)14,35,57, adaptando el ritmo de entrenamiento a los síntomas que presente el paciente y evitando su aparición, ya que en ellos la capacidad inflamatoria del ejercicio puede agravar los síntomas. Tal y como se menciona en apartados anteriores, en pacientes desacondicionados y con fatiga postesfuerzo es conveniente introducir sesiones cortas de ejercicio varias veces al día, evitando llegar a percepciones de esfuerzo mayores de 4-5 en escala de Borg, e incluyendo actividades del día a día como parte del entrenamiento2,35. En el entrenamiento de fuerza se realizarán ejercicios cortos, máximo 6 repeticiones por tanda, y con descansos más largos (3 minutos, en vez del minuto que normalmente emplearíamos); la progresión se realizará por aumento de carga, no de repeticiones23.
En estos pacientes es primordial la educación; precisarán una adaptación de las actividades de la vida diaria, evitando sobreesfuerzos y haciendo hincapié en la calidad del descanso, el sueño y la nutrición. Seguimos la teoría del «paquete energético» que sugiere que, al mantener los niveles de energía empleada dentro de los niveles de energía disponibles percibidos, los pacientes mantienen mejor el funcionamiento físico y mental, reduciendo gravedad y frecuencia de las recaídas14,35,57,58. Debemos insistir en la necesidad de descansos planificados entre actividades, en los que el paciente puede emplear ejercicios respiratorios aprendidos.
Por su parte, los pacientes con POTS pueden abordarse, junto con fisioterapeutas cualificados, a través de la terapia de acondicionamiento autonómico35,59: implementando ejercicios de movilidad en posición reclinada y trabajando la fuerza por medio de isometría, para progresar en fases posteriores a entrenamiento aeróbico interválico y, en última instancia, trabajo aeróbico a intensidades submáximas. Esto se acompañará de ejercicios respiratorios de control ventilatorio y técnicas de respiración nasal y diafragmática. Al igual que en pacientes con PEM, hay que hacer hincapié en la educación de estos pacientes sobre su condición, ayudándoles a identificar y evitar factores desencadenantes del episodio. Los más frecuentes son: ingesta de alcohol, bipedestación prolongada, comidas copiosas y temperaturas elevadas.
Otras recomendaciones incluirían el uso de prendas compresivas hasta la cintura, la ingesta diaria de 2-3 l de líquido, y evitar fármacos taquicardizadores e hipotensores en la medida de los posible32,60.
Educación y adaptación de hábitos de vida saludablesHa habido un detrimento general de la salud mental a raíz de la pandemia, efecto que se agudiza en aquellos pacientes que ven mermada su calidad de vida por padecer CPC61.
Se considera parte clave del tratamiento de estos pacientes el seguimiento psicológico, y educación para el manejo de su enfermedad, junto con el ya nombrado anteriormente control del ritmo y adaptación de actividades diarias35. Es importante integrar todo instaurando hábitos de vida saludables.
Se hace imprescindible abandonar la perspectiva exclusivamente biomédica, y enfrentar el abordaje de estos pacientes desde una perspectiva biopsicosocial, multifactorial y multicéntrica35,61.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.