Comprobar la utilidad de la ratio TG/c-HDL≥2,5 para mejorar la efectividad de la prescripción del GLP-1 en pacientes con diabetes tipo 2 (DM2) en atención primaria, y determinar si se beneficiaría más algún perfil de pacientes.
DiseñoEstudio descriptivo transversal.
EmplazamientoCentro de Salud de Barranco Grande, Tenerife.
ParticipantesSelección aleatoria de pacientes con DM2 atendidos por 12 médicos de familia y 12 enfermeras.
Mediciones principalesSe comparó el mal control según el criterio actual versus el mal control según la regla propuesta. Para determinar quiénes se beneficiarían se analizaron las características sociodemográficas, clínicas, terapéuticas y de seguimiento. Se realizó análisis estadístico descriptivo, bivariante y multivariante.
ResultadosNo se encontraron características predominantes en los pacientes a los que se prescribiría GLP-1 según la regla propuesta, pero las que alcanzaron una significación p<0,20 fueron incluidas como potenciales factores explicativos en un modelo de regresión logística binaria multivariable. El ajuste del modelo retuvo los factores de incumplimiento terapéutico (OR 3,40 [1,58-5,02]; p=0,003), evolución de DM2 inferior a 15 años (OR 2,74 [1,10-4,89]; p=0,031), número de fármacos para la diabetes pautados (OR 2,30 [1,88-2,81]; p<0,001) y edad menor de 65 años (OR 1,67 [1,08-2,58]; p=0,021).
ConclusionesEl empleo de la regla que proponemos para la prescripción de GLP-1 (recomendaciones 2018 de la redGDPS combinada con la ratio TG/c-HDL≥2,5 o IMC≥30kg/m2), en lugar del actual criterio adoptado por el Sistema Nacional de Salud, permitiría ampliar el espectro de aplicación del fármaco en los pacientes con mal control de su DM2.
Check the usefulness of ratio TG/HDL-C≥2.5 to improve the effectiveness of GLP-1 prescribing in patients with type 2 diabetes (DM2) in primary care, and determine whether any patient profile would higher benefit.
DesignDescriptive cross-sectional study.
LocationBarranco Grande Health Center, Tenerife.
ParticipantsRandom selection of patients with DM2 attended by 12 family doctors and 12 nurses.
Main measurementsPoor control according to the current criteria was compared to poor control according to the proposed rule. To determine who would benefit, the sociodemographic, clinical, therapeutic and follow-up characteristics were analyzed. Descriptive, bivariate and multivariate statistical analysis was performed.
ResultsNo predominant characteristics were found in the patients who would be prescribed GLP-1 according to the proposed rule, but those that reached a significance P<.20 were included as potential explanatory factors in a multivariate binary logistic regression model. The adjustment of the model retained the factors of therapeutic non-compliance (OR 3.40 [1.58-5.02]; P=.003), evolution of DM2 less than 15 years (OR 2.74 [1.10-4.89]; P=.031), number of prescribed anti-diabetes drugs (OR 2.30 [1.88-2.81]; P<.001) and age under 65 years (OR 1.67 [1.08-2.58]; P=.021).
ConclusionsThe use of the rule that we propose for the prescription of GLP-1 (2018 recommendations of the GDPS network combined with the TG/HDL-C ratio≥2.5 or BMI≥30kg/m2), instead of the current criterion adopted by the National Health System, would allow to broaden the spectrum of application of the drug in patients with poor control of their DM2.
La diabetes mellitus tipo 2 (DM2) afecta aproximadamente al 8,5% de la población mundial1, repercutiendo en su calidad de vida y la de sus familias, con consecuencias económicas y sanitarias2. En España, la prevalencia de la DM2 en mayores de 18 años es del 13,8%, siendo aún mayor en Canarias y Andalucía, donde alcanza el 15,3%3.
El papel de la resistencia a la insulina (RI) y la disfunción de las células beta del páncreas en la fisiopatología de la DM2 es bien conocido4. Los procedimientos utilizados para la determinación de la RI como el pinzamiento euglucémico hiperinsulinémico, la prueba de tolerancia a la insulina y la prueba de tolerancia oral a la glucosa son complejos, por lo que se ha extendido el uso del índice homeostasis model assessment (HOMA-IR), un procedimiento simple, poco invasivo y que proporciona un valor numérico válido y fiable de la RI5.
El aumento de la RI se asocia con la obesidad, pero también se puede presentar en individuos con peso normal6. El índice de masa corporal (IMC) es muy utilizado para identificar sobrepeso y obesidad en adultos, aunque puede ofrecer una distorsión en individuos con masa muscular muy desarrollada7. El índice HOMA-IR y el perímetro abdominal son medidas más fiables que el IMC para valorar la RI y la obesidad8. A pesar de ello, el Sistema Nacional de Salud sigue utilizando, en caso de mal control según el criterio HbA1c≥7%, el IMC≥30kg/m2 para la prescripción de agonistas del receptor del péptido 1 similar al glucagón (GLP-1)9.
La ratio TG/c-HDL refleja el perfil lipídico sanguíneo, pondera la RI y presenta buena correlación con el índice HOMA-IR, incluso en pacientes con normopeso10–13, asociándose con la presencia de disfunción endotelial como indicador también de complicaciones micro y macroangiopáticas14,15. Esta ratio es un índice de fácil determinación en atención primaria y puede ser útil para la valoración de la RI, en lugar del HOMA-IR16. Se ha comprobado la relación de la TG/c-HDL elevada con el desarrollo de DM217–19, así como con el mal control glucémico en pacientes con diabetes20.
El presente estudio analiza si en los pacientes con DM2 y mal control glucémico, la prescripción de GLP-1 en atención primaria mejoraría empleando como regla la combinación de las recomendaciones 2018 de la redGDPS21 con la ratio TG/c-HDL≥2,5 o IMC≥30kg/m2, en lugar del actual criterio (HbA1c≥7% con IMC≥30kg/m2).
MetodologíaEstudio descriptivo transversal realizado sobre datos del año 2018. Se seleccionó aleatoriamente una muestra de pacientes con DM2 de los 12 cupos médico-enfermeros del Centro de Salud de Barranco Grande, ubicado en la periferia urbana de Santa Cruz de Tenerife, Islas Canarias. Un tamaño muestral de 560 pacientes con al menos 200 casos mal controlados esperados dota al estudio de una potencia del 95% para comparaciones multivariables que incluyan todos los factores estudiados.
Este centro atiende a 20.901 pacientes mayores de 14 años, de los cuales 2.109 padecen diabetes, con HbA1c<7% en el 55% de los menores de 70 años. Mediante la revisión de las historias clínicas informatizadas del Programa Drago-AP del Servicio Canario de la Salud se midió el control de la DM2 de estos pacientes según cumplieran con el criterio HbA1c≥7% o con las recomendaciones 2018 de la redGDPS (tabla suplementaria 1)21.
Para comprobar la posible mejora de la prescripción de GLP-1 con la regla propuesta (combinación de las recomendaciones 2018 de la redGDPS con la ratio TG/c-HDL≥2,5 o IMC≥30kg/m2) frente al criterio HbA1c≥7% con IMC≥30kg/m2 se analizó cuántos pacientes se beneficiarían en ambos casos y cuál sería su perfil considerando los siguientes factores: 1) sociodemográficos (sexo y edad); 2) hábitos (seguimiento de las recomendaciones del programa Enfermedad Vascular Arteriosclerótica para actividad física, dieta y tabaquismo22); 3) clínicos (dislipidemia, hipertensión arterial, años de evolución de la DM2, complicaciones de la DM2 como pie diabético, retinopatía, cardiopatía isquémica y nefropatía, y comorbilidad cuantificada mediante el índice de Charlson); 4) terapéuticos (número de medicamentos para la DM2, cumplimiento terapéutico valorado por la dispensación en farmacia de los medicamentos prescritos para el tratamiento de la DM2 en los últimos 3 meses, verificado mediante la receta electrónica, y número de medicamentos para otras enfermedades), y 5) seguimiento del programa Enfermedad Vascular Arteriosclerótica (visitas totales al médico de familia o enfermera comunitaria, realización en el último año de electrocardiograma y retinografía).
Análisis estadísticoLas características de la muestra se describen resumiendo las variables con el estadígrafo apropiado. Mediante la prueba chi2 de Pearson se comparó la frecuencia (e IC 95%) de pacientes mal controlados según el criterio HbA1c≥7% e IMC≥30kg/m2, versus la frecuencia con la regla de criterio de control de DM2 propuesto por la redGDPS 2018 e indicadores IMC≥30kg/m2 o TG/c-HDL>2,5. Las características distintivas de los mal controlados según la regla de prescripción de GLP-1 propuesta se estimaron con la prueba chi2 de Pearson, t de Student o U de Mann-Whitney, según correspondiera.
Las características de los pacientes con prescripción de GLP-1 según el criterio actual, o según la regla propuesta, o con ambas, o con ninguna, fueron comparadas con la prueba chi2 de Pearson, ANOVA de una vía con post hoc de Bonferroni o H de Kruskal-Wallis con post hoc U de Mann-Whitney, según correspondiera.
Las características de los pacientes que recibirían prescripción de GLP-1 con la regla propuesta se obtuvieron comparando el grupo conformado solo con esa regla o ambas frente al grupo constituido solo con el criterio actual o ninguna. Aquellas características que en las últimas comparaciones alcanzaron una significación p<0,20 fueron incluidas como potenciales factores explicativos de la prescripción de GLP-1 en un modelo de regresión logística binaria multivariable (método de pasos hacia atrás y criterio de Wald para entradas-salidas por p≤0,05). Los coeficientes de regresión del modelo ajustado para las variables retenidas se emplearon en una ecuación logística para estimar las probabilidades de prescripción de GLP-1 en dependencia de las diferentes características del paciente y sus combinaciones.
Las pruebas de contraste de hipótesis fueron bilaterales a un nivel p≤0,05, excepto para la inclusión en el modelo multivariable, y todos los cálculos se ejecutaron con el paquete SPSS® 24.0 de IBM® Co.
Consideraciones éticasEl estudio contó con el informe favorable del Comité de Bioética del Complejo Hospitalario Universitario de Canarias (código CHUNSC_2020_68) y la aprobación de la Gerencia de Atención Primaria de Tenerife. Se garantizó la protección y confidencialidad de la información y datos personales según la Ley Orgánica 15/1999 y el Real Decreto 994/1999.
ResultadosLa muestra del estudio quedó conformada por 587 pacientes, de los cuales no se pudo calcular el IMC en 21 casos por no estar registrada la talla, en 2 no estaban registrados los hábitos de vida, y en 2 no se pudo calcular la ratio TG/c-HDL por no aparecer en su historia la determinación de c-HDL. Las características sociodemográficas, los hábitos de vida y las variables clínicas, de seguimiento y terapéuticas de esta muestra se recogen en la tabla 1.
Características de la muestra del estudio de aplicabilidad de la ratio TG/c-HDL en pacientes con diabetes mellitus tipo 2
| Variables (n=587) | n (%) o media±DE |
|---|---|
| Indicadores | |
| Con un IMC≥30kg/m2 | 330 (58,3) |
| Con una ratio TG/c-HDL≥2,5 | 345 (58,8) |
| Sociodemográficas | |
| Mujeres | 273 (46,5) |
| Edad (años) | 66,3±11,2 |
| <65 años | 254 (43,3) |
| Hábitos de vida | |
| Sedentarios | 146 (24,9) |
| Con dieta inadecuada | 135 (23,1) |
| Fumadores | 112 (19,1) |
| Clínicas | |
| Mal controlados DM2 según redGDPS 2018 | 159 (27,1) |
| Mal controlados según HbA1c≥7% | 210 (35,8) |
| Dislipidémicos | 432 (73,6) |
| Hipertensos | 451 (76,8) |
| Con más de 15 años de evolución de su DM2 | 47 (8,0) |
| Con complicaciones diabéticas | 148 (25,2) |
| Con retinopatía diabética | 94 (16) |
| Índice de Charlson>6 puntos | 78 (13,2) |
| Terapéuticas | |
| Consumo de medicamentos para la diabetes | 1,9±1,1 |
| Incumplidores del tratamiento para la diabetes | 26 (4,4) |
| Consumo de otros medicamentos | 6,5±4,0 |
| Consumo de GLP-1 | 32 (5,5) |
| Seguimiento pEVA (último año) | |
| Visitas totales realizadas al centro de salud | 15,4±11,4 |
| Visitas realizadas al médico de familia | 8,9±6,6 |
| Visitas realizadas a la enfermera comunitaria | 4,7±5,8 |
| No se han realizado ECG | 228 (38,8) |
| No se han realizado retinografía | 153 (26,1) |
Aplicando la prescripción de GLP-1 con el criterio HbA1c≥7% o IMC≥30kg/m2, eran candidatos al tratamiento el 59,3% de los pacientes (124 de los 209 que presentaban HbA1c≥7%), mientras que al aplicar la regla de combinación de las recomendaciones 2018 de la redGDPS con la ratio TG/c-HDL≥2,5 o IMC≥30kg/m2, eran candidatos al tratamiento con GLP-1 el 87,4% de los pacientes (139 de los 159 que presentaban mal control), diferencia que resulta significativa (p<0,001). Es decir, el número de pacientes susceptibles de recibir tratamiento con GLP-1 aumentaría en un 12% con la regla propuesta respecto a la vigente.
En la tabla 2 se muestran los resultados de las comparaciones de las características de los 139 pacientes a los que se prescribiría GLP-1 según la regla propuesta. Como se observa, no se alcanzó la significación estadística para ninguna de las características consideradas. En la tabla 3 se ofrecen las comparaciones de las características de los pacientes entre aquellos a los que se prescribiría GLP-1 con el criterio actual (grupo 1), con la regla propuesta (grupo 2), con ambas (grupo 3) y con ninguna de ellas (grupo 4). En la última columna de la tabla 3 se muestra la significación de la comparación de estas características entre los grupos de pacientes 2+3 frente a los grupos 1+4; la finalidad de esta última comparación fue seleccionar los posibles predictores de prescripción de GLP-1 con la regla propuesta en el modelo multivariable.
Búsqueda de características predominantes de los pacientes a los que se prescribiría GLP-1 siguiendo la regla propuesta (recomendaciones de la redGDPS 2018 más la combinación de IMC≥30 o TG/c-HDL≥2,5)
| Factores dicotómicos (n=139) | Mal controln (%) | pa |
|---|---|---|
| Sexo | ||
| Mujer | 52 (85,5) | 0,556 |
| Hombre | 86 (88,7) | |
| Edad en años (gruposb) | ||
| <65 | 76 (85,4) | 0,385 |
| ≥65 | 63 (90,0) | |
| Sedentario | ||
| Sí | 36 (94,7) | 0,116 |
| No | 102 (85,0) | |
| Dieta inadecuada | ||
| Sí | 43 (87,8) | 0,900 |
| No | 94 (87,0) | |
| Fumador | ||
| Sí | 31 (81,6) | 0,220 |
| No | 107 (89,2) | |
| Dislipidemia | ||
| Sí | 31 (86,1) | 0,780 |
| No | 108 (87,8) | |
| HTA | ||
| Sí | 33 (84,6) | 0,543 |
| No | 106 (88,3) | |
| Evolución DM2 (años) | ||
| <15 | 132 (87,4) | 0,995 |
| ≥15 | 7 (87,5) | |
| Complicaciones DM2 | ||
| Sí | 95 (86,4) | 0,547 |
| No | 44 (89,8) | |
| Retinopatía | ||
| Sí | 110 (88,0) | 0,673 |
| No | 29 (85,3) | |
| Comorbilidad (Charlson) | ||
| ≤6 | 122 (24,0) | 0,674 |
| >6 | 17 (21,8) | |
| Incumplimiento terapéutico | ||
| Sí | 124 (87,3) | 0,915 |
| No | 15 (88,2) | |
| ECG | ||
| Sí | 68 (84,0) | 0,179 |
| No | 71 (91,0) | |
| Retinografía | ||
| Sí | 35 (85,4) | 0,645 |
| No | 104 (88,1) | |
| Factores cuantitativos | Mal control | Media±DE o mediana (P5-P95) | pc |
|---|---|---|---|
| Fármacos DM2 (cantidad) | Sí | 2,7±1,1 | 0,443 |
| No | 2,4±0,9 | ||
| Otros fármacos (cantidad) | Sí | 6,1±4,1 | 0,825 |
| No | 6,4±3,0 | ||
| Visitas en 2018 al centro de salud | Sí | 11 (4-45) | 0,851 |
| No | 11 (3-28) | ||
| Visitas en 2018 al médico | Sí | 7 (2-22) | 0,333 |
| No | 6 (2-14) | ||
| Visitas en 2018 a la enfermera | Sí | 3 (0-19) | 0,417 |
| No | 4 (0-13) |
Diferencias en características de pacientes a los que se prescribiría GLP-1 con el criterio actual, con la regla propuesta, con ambas y con ninguna de ellas
| Característica(n=566) | Prescripción de GLP-1 acorde a la regla: n (% dentro de la característica), media±DE o mediana (P5-P95) | p entre los 4 grupos* | p entre los grupos 2+3 vs. 1+4** | |||
|---|---|---|---|---|---|---|
| Criterio HbA1c≥7%másIMC≥30kg/m2(grupo 1) | Recomendaciones redGDPS 2018másIMC≥30kg/m2oTG/c-HDL≥2,5(grupo 2) | Por ambas normas(grupo 3) | Por ninguna de las 2 normas(grupo 4) | |||
| Sexo | ||||||
| Hombres | 17 (5,6) | 30 (9,9) | 56 (18,5) | 200 (66,0) | 0,149 | 0,023 |
| Mujeres | 18 (6,8) | 20 (7,6) | 33 (12,5) | 192 (73,0) | ||
| Edad (grupos) | ||||||
| <65 años | 3 (1,2) | 27 (11,0) | 49 (20,0) | 166 (67,8) | <0,001 | 0,002 |
| ≥65 años | 32 (10,0) | 23 (7,2) | 40 (12,5) | 226 (70,4) | ||
| Sedentarismo*** | 12 (8,6) | 9 (6,4) | 27 (19,3) | 92 (65,7) | 0,177 | 0,682 |
| Dieta inadecuada*** | 8 (6,1) | 12 (9,2) | 31 (23,7) | 80 (61,1) | 0,031 | 0,009 |
| Fumador*** | 21 (7,1) | 26 (8,8) | 40 (13,5) | 209 (70,6) | 0,624 | 0,200 |
| Dislipidemia*** | 25 (6,0) | 37 (8,9) | 71 (17,0) | 285 (68,2) | 0,574 | 0,235 |
| Hipertensión*** | 31 (7,1) | 31 (7,1) | 75 (17,1) | 302 (68,8) | 0,008 | 0,672 |
| Evolución DM2>15 años*** | 9 (20,0) | 2 (4,4) | 5 (11,1) | 29 (64,4) | 0,001 | 0,144 |
| Complicaciones DM2*** | 19 (13,2) | 19 (13,2) | 25 (17,4) | 81 (56,3) | <0,001 | 0,053 |
| Retinopatía*** | 13 (14,0) | 13 (14,0) | 16 (17,2) | 51 (54,8) | <0,001 | 0,104 |
| Charlson>6 puntos | 11 (14,3) | 11 (14,3) | 6 (7,8) | 6 (7,8) | 0,001 | 0,586 |
| Fármacos DM2 (cantidad) | 2,5±1,2a | 2,5±1,2b | 2,8±1,0c | 1,6±1,0d | <0,001**** | <0,001 |
| Otros fármacos (cantidad) | 7,6±3,8a | 6,3±4,4b | 6,0±3,8c | 6,5±3,9d | 0,011***** | 0,170 |
| Incumplimiento terapéutico*** | 1 (3,8) | 7 (26,9) | 8 (30,8) | 10 (38,5) | <0,001 | <0,001 |
| Visitas al centro de salud en 2018 (cantidad) | 15 (5-34) | 10 (4-43) | 12 (4-55) | 13 (5-36) | 0,072 | 0,022 |
| Visitas al médico de familia en 2018 (cantidad) | 9 (3-21) | 7 (3-17) | 7 (2-23) | 7 (3-23) | 0,141 | 0,047 |
| Visitas a la enfermera comunitaria en 2018 (cantidad) | 4 (0-14) | 3 (0-17) | 3 (0-27) | 4 (0-13) | 0,102 | 0,036 |
| Sin ECG*** | 15 (7,0) | 25 (11,6) | 43 (20,0) | 132 (61,4) | 0,014 | 0,002 |
| Sin retinografía*** | 8 (5,7) | 12 (8,5) | 23 (16,3) | 98 (69,5) | 0,986 | 0,933 |
Significación obtenida con la prueba chi2 de Pearson para las características dicotómicas, con la prueba ANOVA de una vía con post hoc Bonferroni para las resumidas con media±DE y con la H de Kruskal-Wallis y post hoc U de Mann-Whitney para las resumidas con mediana (P5-P95).
Significación obtenida mediante la prueba chi2 de Pearson para las variables nominales, t de Student para las cuantitativas normales y U de Mann-Whitney para las cuantitativas no normales.
En la tabla 4 se presenta el ajuste de dicho modelo incluyendo las 15 características cuyas diferencias resultaron significativas a un nivel p<0,20 en la última columna de la tabla 3. El modelo convergió a las 10 iteraciones, reteniendo: incumplimiento del tratamiento para la diabetes (3,4 veces más probable la prescripción de GLP-1 entre los incumplidores), padecimiento de la DM2 menor de 15 años (2,7 veces más probable la prescripción en tal caso), cada fármaco para el tratamiento de la diabetes consumido incrementó 2,3 veces la probabilidad de prescripción, y ser menor de 65 años la incrementó en 1,7 veces.
Resultados del ajuste del modelo de regresión logística empleando como efecto la prescripción de GLP-1 acorde a la regla propuesta (recomendación redGDPS 2018 más IMC≥30kg/m2 o TG/c-HDL≥2,5) y como posibles factores explicativos, los seleccionados previamentea
| Por: | Coeficiente de regresión | Veces más que recibirían tratamiento con GLP-1OR (IC 95%) | p |
|---|---|---|---|
| Incumplir el tratamiento para la diabetes | 1,380 | 3,40 (1,58-5,02) | 0,003 |
| Tener menos de 15 años de evolución de la DM2 | 1,008 | 2,74 (1,10-4,89) | 0,031 |
| Cada fármaco para la diabetes más consumido al año | 0,832 | 2,30 (1,88-2,81) | <0,001 |
| Ser menor de 65 años | 0,503 | 1,67 (1,08-2,58) | 0,021 |
| Constante del modelo | −5,527 | <0,001 |
Factores incluidos de partida en el modelo lleno: sexo del paciente, edad, dieta, hábito tabáquico, dislipidemia, años de evolución y complicaciones de la DM2, retinopatía, cantidad de fármacos para diabetes y otras enfermedades, incumplimiento terapéutico, visitas totales al centro de salud, a la consulta del médico de familia y a la enfermera comunitaria durante al año anterior y realización de electrocardiograma. El modelo empleó para su ajuste la estrategia de pasos hacia atrás con el criterio de Wald y entradas-salidas por p≤0,05, y convergió a las 10 iteraciones.
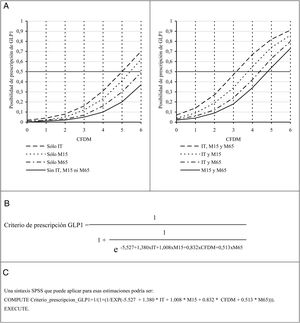
Con los coeficientes de regresión del modelo ajustado en el último paso se construyó una ecuación logística para estimar la probabilidad de prescripción de GLP-1 según las combinaciones de estas 4 características. La figura 1 muestra de forma gráfica los resultados de estas estimaciones en los nomogramas (A), así como la ecuación para el cálculo exacto de probabilidades de prescripción de GLP-1 acorde a la regla propuesta (B) y la sintaxis SPSS® 25.0 para su estimación automática (C).
A. Posibilidad de prescribir GLP-1 a un paciente con mal control de su DM2 según la regla del criterio redGDPS 2018 e indicadores IMC≥30kg/m2 o TG/c-HDL≥2,5 acorde a su edad, años de evolución de DM2, incumplimiento terapéutico y número de fármacos para el tratamiento de la diabetes prescritos. B. Ecuación para el cálculo exacto de esta posibilidad. C. Sintaxis SPSS 25.0 para su estimación automática.
CFDM: cantidad de fármacos para el tratamiento de la diabetes que consume el paciente (para B y C valor 0 si ninguno); IT: incumplimiento terapéutico (para B y C valor 0 si el paciente no incumple su tratamiento antidiabético o 1 si lo incumple); M15: tiempo de evolución de la DM2 (para B y C valor 0 si hace 15 o más años o 1 si menos); M65: la edad del paciente (para B y C valor 0 si tiene 65 años o más o un 1 si menos).
Los resultados de este estudio indican que el empleo de la regla que proponemos para la prescripción de GLP-1, en lugar del actual criterio adoptado por el Sistema Nacional de Salud, permitiría ampliar el espectro de aplicación del fármaco a los pacientes con mal control de su DM2 menores de 65 años, o con una evolución menor de 15 años, o con incumplimiento terapéutico, o con un mayor número de fármacos para el tratamiento de la diabetes prescritos previamente.
La autorización y financiación actual de GLP-1 se apoya en un criterio de control de DM2 estático según el nivel de la HbA1c y el indicador de obesidad IMC, basándose en que estos fármacos favorecen la pérdida ponderal23. La mayor frecuencia de pacientes mal controlados según el criterio HbA1c≥7% respecto a las recomendaciones de la redGDPS 2018 se explicaría porque en la población de estudio hubo una gran prevalencia de pacientes de más de 65 años, con existencia de complicaciones de DM2 en uno de cada 4, lo que requiere de un valor de la HbA1c más elevado para identificar un mal control. Otras características de la muestra empleada en el estudio tienen un comportamiento similar al descrito en otras poblaciones con diabetes mal controlada: dieta inadecuada24, niveles altos de TG y bajos de c-HDL25, baja frecuentación a la enfermera comunitaria26, mayor tiempo de evolución25, existencia de complicaciones diabéticas27, alto incumplimiento terapéutico28 y tratamiento con un elevado número de fármacos para la diabetes24.
La búsqueda de diferencias en factores de los pacientes a los que se les prescribiría GLP-1 con la regla propuesta arrojó que se beneficiarían en mayor medida los hombres, los menores de 65 años, los que siguen una dieta inadecuada, los que presentan complicaciones de DM2, los que consumen más cantidad de fármacos para la diabetes, los que muestran incumplimiento terapéutico, los que más frecuentan el centro de salud, los que visitan menos a su médico de familia y a su enfermera comunitaria y los que tienen realizado un electrocardiograma anual. Sin embargo, un análisis combinado de estos factores solo mantuvo como beneficiarios de la regla propuesta a los menores de 65 años, los de menos de 15 años de evolución de la DM2, los que consumen más fármacos para el tratamiento de la diabetes y los que incumplen su tratamiento pautado por el médico de familia. Estos resultados señalan la posibilidad de obtener un beneficio preventivo de la mala evolución mediante la prescripción de GLP-1 en pacientes actualmente no beneficiados según la regla actual, tales como ser más joven y con menor evolución de su diabetes.
La prescripción de GLP-1 a menores de 65 años y a pacientes con menos de 15 años de evolución de DM2 mejora la efectividad y probablemente su eficiencia por tener estos pacientes una mayor esperanza de vida. Estas 2 características forman parte de las recomendaciones de la redGDPS 2018, lo que confiere consistencia a nuestros resultados. Las otras 2 características contempladas en las recomendaciones de la redGDPS 2018, más de 15 años de evolución de la DM2 y comorbilidades asociadas, al presentar una baja frecuencia en la muestra, resultaron tener un peso mucho menor en la identificación de mal control, por lo cual no entraron a formar parte del conjunto de factores que aconsejan la prescripción de GLP-1 según la regla propuesta. En ello influyó que la comorbilidad se ha medido mediante el índice de Charlson29, que no ha sido diseñado específicamente para su uso en el ámbito de la atención primaria, por lo que elegimos un punto de corte alto para este índice con la finalidad de captar pacientes pluripatológicos.
El hecho de que el incumplimiento terapéutico del tratamiento pautado por el médico de familia sea uno de los rasgos que aumentan la posibilidad de prescripción de GLP-1 según la regla propuesta podría ser un importante factor de mejora debido a la pauta semanal con administración subcutánea de los fármacos más recientes de este grupo.
El que el número de fármacos para el tratamiento de la diabetes prescritos previamente sea un factor que aumente la posibilidad de prescripción de GLP-1 según la regla propuesta, con un aumento de la probabilidad en relación directa con esa cantidad, resulta lógico por el agotamiento del arsenal terapéutico y va en la línea de las recomendaciones internacionales para el uso de GLP-1 por sus beneficios cardiovasculares y seguridad en cuanto a la función renal30.
De acuerdo con nuestros resultados, el empleo de la regla de prescripción de GLP-1 propuesta ofrece al clínico una herramienta para predecir la posibilidad de pautarlo expuesta en la figura 1 a partir de 4 características objetivas presentes en su paciente de diabetes, lo que confiere a esta regla una utilidad práctica de aplicación. El criterio actual de mal control de DM2 para HbA1c≥7% no distingue entre edades, mientras que la recomendación de la redGDPS 2018 sí lo hace, considerando bien controlados a aquellos pacientes mayores de 75 años con HbA1c≤8,5%, que además es lógico pensar que tienen un mayor tiempo de evolución de DM2, y que quedarían excluidos de la potencial prescripción de GLP-1, beneficiando a los más jóvenes, incluso con IMC<30kg/m2, es decir, no obesos, pero que pueden sufrir un rápido fracaso de la función de las células pancreáticas31.
Entre las limitaciones de este estudio reconocemos que las autodeclaraciones de dieta, ejercicio físico y consumo de tabaco hechas por los pacientes contienen la posibilidad de sesgos, pero esto constituye la forma usual de obtener esta información, como se ofrece en la Encuesta Nacional de Salud del 2017, del Instituto Nacional de Estadística32. Otra limitación es que el estudio se circunscribió a una sola zona de salud, con pacientes adscritos a los 12 cupos médico-enfermeros que conforman el Centro de Salud de Barranco Grande, por lo que para poder generalizar nuestros resultados a una población más amplia, en este caso al conjunto del territorio que abarca nuestro Sistema Nacional de Salud, es preciso realizar otros estudios que los corroboren. Entre las fortalezas, citaremos la selección aleatoria de la muestra, que sustenta la representatividad de los datos obtenidos, así como el suficiente tamaño muestral, que garantiza la potencia del estudio y la concordancia de las características de los pacientes que la componen con las de otras poblaciones que padecen diabetes; además, el número de posibles factores predictores contemplados ha sido amplio.
Concluimos que el empleo de la regla que proponemos para la prescripción de GLP-1, en lugar del actual criterio adoptado por el Sistema Nacional de Salud, permitiría ampliar el espectro de aplicación del fármaco en los pacientes con mal control de su DM2. Las consecuencias socioeconómicas del incremento del número de pacientes con DM2 tratados con GLP-1 conforme a esta regla escapan al objetivo de este estudio y deben ser valoradas por las autoridades sanitarias. No obstante, los autores consideramos más efectivo y eficiente pautar estos fármacos a pacientes más jóvenes, con menos complicaciones y menor tiempo de evolución de DM2 y, por tanto, mayor expectativa de vida.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.
A los trabajadores del equipo de atención primaria del Centro de Salud de Barranco Grande.