Se denomina bocio simple a un aumento del tamaño de la glándula tiroides sin alteración de la función hormonal. Los estudios realizados en España indican una prevalencia de bocio simple en torno al 4-7%1 y es la patología tiroidea más frecuente. La prevalencia del bocio simple varía en función del área geográfica estudiada y es precisamente la prevalencia lo que define los dos tipos de bocio simple que conocemos: el esporádico y el endémico.
El bocio endémico es la patología tiroidea de mayor prevalencia mundial. Se considera que una zona es endémica cuando más del 10% de la población presenta bocio grado I según la clasificación de la Organización Mundial de la Salud (tabla 1).
Tabla 1. Clasificación del bocio de la Organización Mundial de la Salud de 1994
Una correcta profilaxis con yodo ha demostrado prevenir el bocio endémico y el cretinismo en los lugares donde se ha aplicado. Existen dos tipos de suplementación con yodo: la dirigida a la población general y la dirigida a población de riesgo, embarazadas, mujeres en edad fértil y niños. Como complicación del tratamiento profiláctico con yodo pueden surgir alteraciones de la función tiroidea2.
En el paciente con bocio simple esporádico la actitud depende del tamaño del bocio. Si el bocio es grande y aparecen síntomas compresivos locales, está indicado el tratamiento quirúrgico. Si el bocio es pequeño, lleva poco tiempo de evolución, puede permanecer inicialmente bajo observación, sin tratamiento. Hoy en día es la opción más aceptada en nuestro medio: mantener un seguimiento expectante sin tratamiento farmacológico asociado. Como alternativa también puede optarse por un tratamiento supresor con levotiroxina a dosis altas 150-200 µg/día entre 6 y 12 meses y realizar seguimiento ecográfico del tamaño del tiroides1. En la mayor parte de los casos una vez que se retira el tratamiento supresor el tamaño del tiroides vuelve a aumentar. Los efectos secundarios del tratamiento con hormonas tiroideas a dosis altas (riesgo de arritmias y pérdida de masa ósea, fundamentalmente) plantea un balance negativo en el riesgo-beneficio de esta opción de tratamiento, motivo por el cual no se recomienda en la actualidad.
BOCIO NODULARSe conoce como bocio nodular al aumento del tamaño del tiroides heterogéneo y asimétrico, con áreas de hiperplasia local y tendencia a la formación de nódulos, que produce una asimetría del tiroides. Puede tratarse de un nódulo único o varios de ellos (bocio multinodular [BMN]). La importancia clínica reside en su posible malignización, disfunción hormonal o problemas por compresión local y mediastínica.
Manejo del bocio multinodularLa actitud y el manejo del paciente con BMN va a depender de tres aspectos: la función tiroidea, el tamaño del bocio y la presencia o no de un nódulo dominante.
Función tiroideaSi la función tiroidea es normal, se debe valorar el tamaño del bocio y si existen o no nódulos dominantes. En esta última circunstancia se recomienda mantener una actitud expectante y observar al paciente con controles analíticos y ecográficos anuales. Actualmente no se indica el tratamiento con hormona tiroidea por sus efectos secundarios sobre el corazón y los huesos. No se han demostrado diferencias a largo plazo en la evolución del bocio entre pacientes tratados con levotiroxina y aquellos que no recibieron tratamiento. Estas recomendaciones son las mismas que se siguen en los casos de bocio simple.
En los pacientes con hipotiroidismo y BMN se debe iniciar tratamiento sustitutivo con levotiroxina con el objetivo de mantener los niveles de tirotropina (TSH) en rango normal (no suprimida) y realizar control analítico y eco-gráfico anual.
Si el paciente con BMN tiene hipertiroidismo se recomienda tratamiento a largo plazo con antitiroideos a dosis bajas (metimazol 5 mg/día). Si los síntomas cardiovasculares son importantes e interesa normalizar la función tiroidea lo antes posible se puede iniciar con los antitiroideos a dosis media (metimazol 5 mg/8 h) y descender paulatinamente, para posteriormente mantener el tratamiento con dosis bajas a largo plazo. En determinadas ocasiones puede ser necesario añadir bloqueadores beta al tratamiento para controlar mejor los síntomas periféricos de hiperfunción tiroidea. En cualquier caso, el tratamiento definitivo pasa por la derivación a Atención especializada para la administración de yodo radiactivo.
Tamaño del bocioSi el bocio es muy grande, el paciente presenta síntomas compresivos o se trata de un bocio endotorácico se debe derivar a Atención especializada para realizar el tratamiento adecuado, que puede ser quirúrgico o bien la aplicación de yodo radiactivo. El yodo radiactivo ha demostrado ser más eficaz que el tratamiento con levotiroxina para disminuir el tamaño del bocio. Se ha de considerar en pacientes ancianos y en aquellos en los que el riesgo quirúrgico sea elevado.
Nódulo dominanteCuando en la exploración física o en la ecografía se observa un nódulo dominante (de mayor tamaño que los demás, que haya crecido de forma aislada o que haya crecido a pesar de que el paciente realizara tratamiento con hormona tiroidea) se solicitará la realización de una punción aspiración con aguja fina (PAAF)3. Es muy importante tener en cuenta que el riesgo de cáncer de tiroides es el mismo en un nódulo único que en un nódulo dominante de un BMN. El principal objetivo en el manejo del nódulo tiroideo es descartar patología maligna. Se debe solicitar una PAAF si el nódulo tiroideo único o el nódulo dominante es mayor de 1 cm.
Si se tiene en cuenta el tamaño del nódulo: un nódulo mayor de 4 cm es criterio de derivación para tratamiento quirúrgico.
Si el nódulo es funcionante y ocasiona hiperfunción tiroidea habrá que iniciar tratamiento con antitiroideos a dosis media (metimazol 15 mg/día), realizar controles analíticos cada 4-6 semanas hasta normalizar las cifras hormonales y mantener indefinidamente el tratamiento antitiroideo a dosis bajas (metimazol 5-10 mg/día) con controles analíticos semestrales. El tratamiento definitivo es la administración de yodo radiactivo.
NÓDULO TIROIDEOEl principal objetivo en el manejo del nódulo tiroideo es descartar patología maligna.
Hay una serie de datos de mal pronóstico que hacen sospechar del riesgo de patología maligna en un nódulo tiroideo (único o dominante en el seno de un BMN). El hecho de ser varón, la edad de aparición del nódulo, los antecedentes familiares de cáncer de tiroides, el crecimiento rá-pido, el tamaño del nódulo, la presencia de adenopatías cervicales, antecedentes de radiaciones cervicales, entre otros, son datos de mal pronóstico (tabla 2).
Tabla 2. Datos de mal pronóstico en el nódulo tiroideo
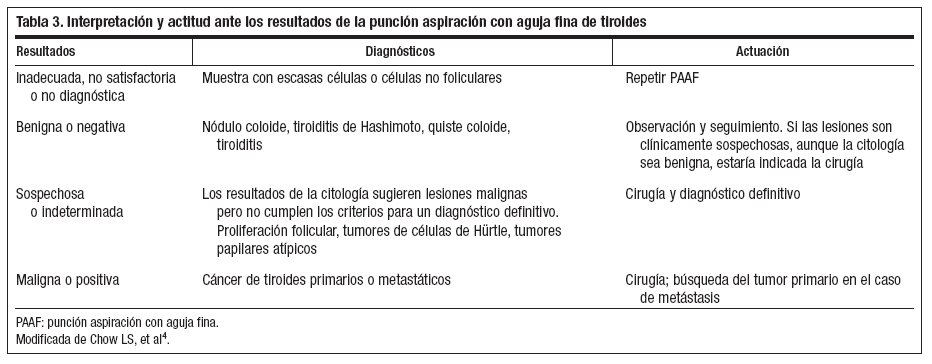
Resultados de la punción aspiración con aguja finaLa prueba diagnóstica fundamental que se debe pedir en la evaluación de un nódulo tiroideo es la PAAF. El resultado de la PAAF es negativo si el resultado del análisis citológico es una patología benigna o positivo si el diagnóstico citológico es un cáncer de tiroides. Pero pueden diagnosticarse falsos negativos, cuya causa más probable es que la muestra sea inadecuada, y obliga a repetir la punción, o falsos positivos, por encontrar hallazgos sospechosos que no es posible diferenciar citológicamente: tumores foliculares, tumores de células de Hürtle o algunos carcinomas papilares bien diferenciados. Entonces es necesario el tratamiento quirúrgico para el diagnóstico definitivo mediante biopsia de la pieza quirúrgica. En la tabla 3 se refleja la actitud a seguir una vez conocido el resultado de la punción4.
Tabla 3. Interpretación y actitud ante los resultados de la punción aspiración con aguja fina de tiroides
¿Cuándo no hay que realizar una PAAF? No es necesario en nódulos menores de 10 mm, a menos que exista una sospecha ecográfica o historia personal de riesgo.
Ecografía tiroideaEl papel de la ecografía en la valoración del nódulo tiroideo es también importante. Aporta información acerca de la posición, el tamaño, la forma, los bordes, el contenido, el patrón ecogénico y vascular del nódulo. Es útil para identificar los nódulos de riesgo y también sirve de guía para la realización de la PAAF.
La ecografía no está recomendada como prueba de cribado en pacientes con función tiroidea normal y exploración física normal.
Tiene una recomendación grado C (recomendación favorable pero no concluyente) en pacientes de alto riesgo (historia familiar de cáncer de tiroides, síndrome de neoplasia endocrina múltiple tipo 2 [MEN 2] o radiaciones cervicales); para todos los pacientes con nódulos palpables de tiroides, BMN y/o adenopatías cervicales y nódulo de rápido crecimiento (diagnóstico diferencial con una hemorragia intratiroidea). Los nódulos tiroideos asintomáticos deben ser seguidos mediante ecografía cada 6-12 meses.
Gammagrafía tiroideaLa gammagrafía tiroidea (GT) no es una prueba disponible en Atención Primaria, por lo que estos pacientes deberán ser derivados a otro nivel asistencial. Se debe realizar GT en nódulos tiroideos o BMN cuando los niveles de hormona tirotropa (TSH) están por debajo de lo normal (hipertiroidismo establecido o subclínico diagnóstico de bocio tóxico multinodular y nódulo autónomo hiperfuncionante o adenoma tóxico) o si se sospecha tiroides ectópico o bocio retroesternal. En áreas de déficit de yodo la gammagrafía se realiza en nódulo tiroideo y BMN, incluso aunque los niveles de TSH estén en rango normal. La GT no sirve para diferenciar un nódulo tiroideo maligno. La creencia de que todos los nódulos tiroideos fríos son malignos es falsa, ya que el 84% de los nódulos fríos son benignos y el 4% de los nódulos calientes son malignos.
Pruebas de laboratorioEn el estudio del paciente con BMN o nódulo tiroideo único, la valoración analítica estudia la función tiroidea. Como prueba de cribado inicial está indicada la determinación de TSH. Si la TSH está disminuida, se solicitará T4 libre y T3 libre. Si la TSH está elevada, habrá que determinar T4 libre y anticuerpos antitiroideos.
La determinación de tiroglobulina está indicada para el seguimiento de pacientes que han sido intervenidos de cáncer de tiroides.
La calcitonina debe pedirse en el caso de historia familiar de carcinoma medular de tiroides o si el resultado de la punción es sugestivo de esta patología.
Recomendaciones para el manejo de los nódulos tiroideosEl manejo del nódulo tiroideo va a depender de los hallazgos ecográficos y de los resultados de la PAAF.
Si el resultado de la PAAF es positivo, es decir, diagnóstico de patología maligna, hay que derivar al paciente para tratamiento quirúrgico. Para la mayoría de los pacientes, especialmente en aquellos con cánceres diferenciados mayores de 1 cm, con historia familiar positiva, enfermedad multifocal o invasión capsular, estaría indicada la tiroidectomía total o subtotal con linfadenectomía.
Si el resultado de la PAAF es negativo, es decir, diagnóstico benigno, se recomienda observación: control analítico y ecográfico anual.
Puede considerarse el tratamiento supresor con levotiroxina (LT4) en pacientes en áreas con déficit de yodo, pacientes jóvenes con nódulos pequeños y BMN sin evidencia de funcionamiento autónomo. El tratamiento con LT4 debe ser evitado en la mayoría de los casos, especialmente en nódulos tiroideos de gran tamaño o BMN grande, sobre todo si existen datos de autonomía funcional, lesiones clínicamente sospechosas o con una muestra citológica inadecuada, mujeres posmenopáusicas y hombres mayores de 60 años, pacientes con osteoporosis o enfermedades sistémicas y en pacientes con enfermedad cardiovascular (hipertensión arterial, cardiopatía isquémica). El tratamiento con LT4 consigue una reducción significativa del tamaño de los nódulos sólo en una minoría de los pacientes6 y a largo plazo la supresión de la TSH puede asociarse a pérdida de masa ósea y arritmias en pacientes mayores y en mujeres posmenopáusicas. Suele observarse un aumento de tamaño del nódulo al suspender el tratamiento. Hoy en día no hay evidencias que recomienden el tratamiento farmacológico del nódulo tiroideo7. Si el paciente estuviera ya recibiendo tratamiento y el tamaño del nódulo hubiese disminuido en relación al tamaño inicial, el tratamiento con tiroxina debería continuarse al menos durante un año, sopesando balance riesgo-beneficio; pero si el nódulo tiroideo aumenta de tamaño durante el tratamiento se considerará una nueva PAAF y la posibilidad de cirugía.
CÁNCER DE TIROIDESLa elevada prevalencia del nódulo tiroideo plantea en muchas ocasiones el diagnóstico de cáncer de tiroides, pero afortunadamente la realidad es que el cáncer de tiroides es raro (alrededor del 1% de todos los cánceres). Los tumores tiroideos malignos se clasifican en función de su estirpe celular en epiteliales y no epiteliales. Entre los primeros se incluyen en orden de frecuencia el carcinoma papilar de tiroides (80-90% de los tumores tiroideos malignos), el carcinoma folicular (5-10%), el carcinoma medular (510%) y el carcinoma indiferenciado (< 5%). Entre los segundos se incluyen los linfomas primarios (1-2%), las metástasis (< 1%) y otros tumores como los teratomas, los hemangiosarcomas y los carcinomas de células escamosas (< 1%).
El manejo del paciente con cáncer de tiroides sobrepasa el objetivo de este artículo por su necesario control en Atención especializada (Endocrinología, Cirugía y Oncología); sin embargo, es importante conocer el seguimiento periódico del paciente intervenido de cáncer de tiroides que tiene por objeto detectar precozmente las posibles recidivas (determinación sérica de marcadores bioquímicos [tiroglobulina], pruebas anatomofuncionales [gammagrafía con 131I, tomografía por emisión de positrones] y pruebas morfológicas [ecografía, tomografía axial computadorizada]).
La tiroglobulina es un marcador tumoral altamente específico del carcinoma diferenciado8 y su determinación representa la primera prueba de seguimiento en el cáncer de tiroides. La determinación de tiroglobulina tras estímulo con TSH mejora la sensibilidad diagnóstica y tiene la ventaja de que no es necesario retirar el tratamiento con T4, con las ventajas que eso supone para el paciente.
Correspondencia: M.P. Pérez Unanua. Centro de Salud Dr. Castroviejo. C/ Cándido Mateos, 11. 28035 Madrid. España. Correo electrónico: mpperezunanua@hotmail.com
Recibido el 02-04-2008; aceptado para su publicación el 06-06-2008.