Un indicador de la importancia de la cefalea es la demanda de asistencia sanitaria que genera. Constituye una de las principales causas de consulta médica en atención primaria y llega a ser el motivo más frecuente en las consultas de neurología1. También es el proceso neurológico que más requiere la atención del neurólogo en las urgencias de nuestros hospitales2. Este alto índice de demanda tiene su base en la alta prevalencia de la cefalea. En nuestro medio, en un estudio de ámbito nacional un 74% de las personas refirió presentar o haber presentado cefalea a lo largo de su vida, con predominio en mujeres (79%) frente a varones (69%)3.
El primer planteamiento que hay que hacer ante un paciente que aqueja cefalea es dilucidar si ésta es la enfermedad en sí (cefalea primaria) o sólo un síntoma de una enfermedad subyacente (cefalea secundaria). Un diagnóstico adecuado y precoz permitirá un abordaje terapéutico que, en el caso de cefaleas secundarias, evite secuelas importantes e incluso la muerte4.
El diagnóstico del tipo de cefalea, como el de la gran mayoría de las entidades clínicas, se basa en una anamnesis adecuada y una exploración física exhaustiva (tanto neurológica como general). Esto permitirá clasificarla como primaria o sospechar una cefalea secundaria, en cuyo caso se realizarán las pruebas complementarias pertinentes para confirmar la enfermedad de base. La International Headache Society (IHS) ha modificado recientemente la clasificación de las cefaleas5. El lector puede encontrar un amplio apoyo en los casos que le plantean dudas diagnósticas. Dedicaremos la primera parte del artículo al proceso diagnóstico general de la cefalea, haciendo hincapié en la anamnesis, la exploración física y las pruebas complementarias. En la segunda parte veremos el diagnóstico y tratamiento de las cefaleas primarias más frecuentes (migraña, cefalea tensional, cefalea en racimos).
Anamnesis
La mayoría de las cefaleas son primarias, por lo que el diagnóstico se lleva a cabo con sólo una historia clínica correcta. Deben recogerse datos acerca de diferentes antecedentes del paciente, como factores de riesgo vascular, hábitos tóxicos, intervenciones quirúrgicas y enfermedades médicas previas. No hay que olvidar el tratamiento utilizado, ya que ciertos fármacos como la codeína o los ergóticos inducen cefalea crónica por abuso de analgésicos, y otros como los nitratos y anticonceptivos orales empeoran las migrañas. El antecedente de traumatismo craneoencefálico puede relacionarse con la cefalea postraumática. Por otro lado, los antecedentes familiares son importantes en la migraña.
Una vez recogidos los antecedentes, hay que dejar que el paciente describa su dolor de cabeza y después, no antes, completar la entrevista con preguntas que nos interesen para detallar las características del dolor. Hay datos fundamentales que no se deben olvidar (tabla 1). Por ejemplo, es esencial establecer el perfil temporal de la cefalea aguda recurrente, crónica no progresiva, crónica progresiva y aguda de comienzo reciente, ya que, aunque esta última puede ser el primer episodio de una cefalea aguda recurrente, cuando nos enfrentamos a los últimos 2 perfiles debemos ponernos en alerta para descartar una cefalea secundaria.
Exploración física
Tras la realización de la anamnesis hay que realizar una exploración física meticulosa y guiada según los datos más relevantes encontrados. Debe incluir no sólo una exploración neurológica, sino también general para evidenciar datos que apoyen la existencia de una enfermedad de base. Por ejemplo, se deberá palpar las arterias temporales, inspeccionar la piel en busca de petequias, realizar una otoscopia para ver otitis o prestar atención a la auscultación cardíaca por si hubiera soplos de endocarditis, entre otros. Los datos fundamentales de la exploración neurológica deben incluir tanto el fondo de ojo como los signos de meningismo (tabla 2).
Diagnóstico de las cefaleas secundarias
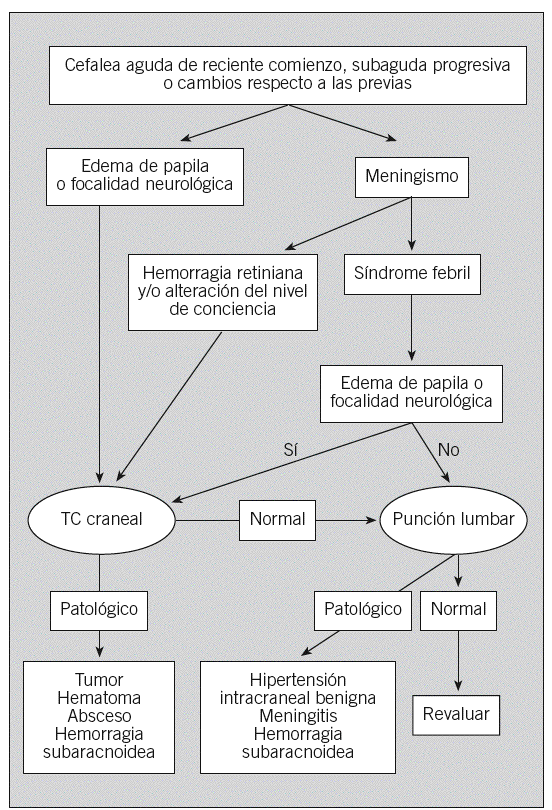
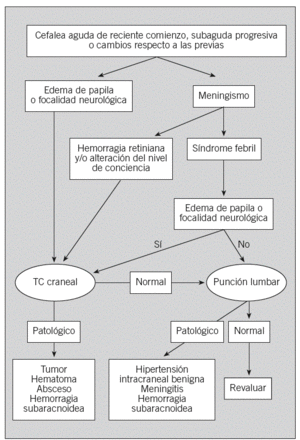
Hay una serie de signos y síntomas que indican que la cefalea podría ser secundaria. Son los denominados «criterios de alarma» (tabla 3) y se refieren a datos del perfil temporal de la cefalea, la clínica asociada y los factores desencadenantes6. Se ha establecido un algoritmo diagnóstico en las cefaleas secundarias en función de la presencia o no de meningismo o edema de papila en la exploración neurológica7 (fig. 1).
Fig. 1. Algoritmo diagnóstico en las cefaleas secundarias. TC: tomografía computarizada.
Estudios complementarios
Analítica
La determinación más importante es la velocidad de sedimentación globular en pacientes de edad y con clínica indicativa de arteritis de la temporal. El resto del análisis es poco rentable, excepto en casos aislados de procesos sistémicos que pueden dar lugar a cefaleas, como es el caso de la infiltración meníngea leucémica.
Neuroimagen
Los estudios de neuroimagen están indicados en pacientes con cefalea y criterios de alarma. La elección de una tomografía computarizada (TC) craneal o una resonancia magnética cerebral dependerá de la sospecha diagnóstica. La TC craneal evidencia mejor la hemorragia y las lesiones óseas, mientras que la resonancia magnética tiene más sensibilidad para lesiones de la fosa posterior y unión de la charnela cráneo-cervical, así como lesiones del seno cavernoso y trombosis de senos venosos. No hay que olvidar que hasta en un 15% de los pacientes con hemorragia subaracnoidea de pequeña cuantía la TC craneal puede ser normal y será necesaria la punción lumbar para su diagnóstico.
Punción lumbar
Se realiza fundamentalmente en 3 situaciones: sospecha de hemorragia subaracnoidea con TC craneal normal; cefalea asociada a síndrome meníngeo o fiebre, y por último, ante la sospecha de hipertensión intracraneal benigna para medir la presión de apertura.
Migraña
En España la migraña afecta a un 17% de las mujeres y a un 8% de los varones3. Se caracteriza por episodios recurrentes de dolor asociados a una combinación variable de síntomas neurológicos, afectivos, autonómicos y gastrointestinales8. Hay diferentes tipos de migraña, aunque la más frecuente es la migraña sin aura, seguida de la migraña con aura. Su diagnóstico es clínico, atendiendo a los criterios de la IHS (tablas 4 y 5).
La migraña con aura se divide en migraña con aura típica y aquellas formas con aura atípica: migraña con aura prolongada, migraña retiniana, migraña basilar y migraña hemipléjica, así como los síndromes periódicos de la infancia que son precursores de la migraña (vómitos cíclicos, migraña abdominal, vértigo paroxístico benigno). Por otro lado, la migraña crónica se define como la presencia de dolor más de 15 días al mes durante 3 meses, en ausencia de abuso de medicación analgésica. El estado migrañoso queda definido como la crisis de migraña que se prolonga más de 72 h o alcanza una intensidad que incapacita al paciente para cualquier actividad9.
Tratamiento sintomático
Los fármacos utilizados en la crisis de migraña se dividen en 3 grupos: específicos (ergóticos y triptanes), no específicos (analgésicos simples y antiinflamatorios no esteroideos) y coadyuvantes (antieméticos).
Analgésicos. El paracetamol, el metamizol y la codeína han demostrado escaso beneficio dada la intensidad del dolor migrañoso10. Además, entrañan el riesgo de inducir cefalea de rebote y, con ello, cefalea crónica por abuso de analgésicos.
Antiinflamatorios no esteroideos. Están indicados en las crisis de migraña leves-moderadas. Pueden combinarse con medicación específica. Son efectivos el ácido acetilsalicílico, naproxeno, ibuprofeno y desketoprofeno a las dosis habituales11.
Ergóticos. En los medicamentos comercializados en España se combinan con analgésicos simples y cafeína. Actúan sobre multitud de receptores neuronales, por lo que tienen muchos efectos secundarios, tales como náuseas, vómitos, calambres musculares y vasoconstricción no selectiva, que puede dar lugar a hipertensión arterial, coronariopatía e isquemia de miembros inferiores. Tienen gran capacidad de producir cefalea de rebote y, con ello, cronificación del dolor y abuso de ergóticos. Por este motivo su uso ha relegado a los pacientes que llevan utilizándolos durante largo tiempo con una respuesta satisfactoria, sin contraindicaciones para su empleo y con una frecuencia baja de crisis (no más de una a la semana).
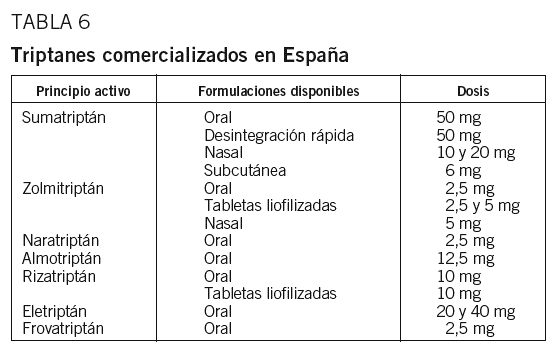
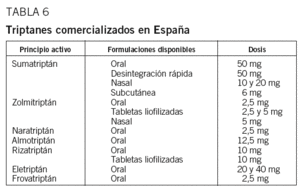
Triptanes. Son agonistas selectivos 5HT1B/1D responsables del control del dolor en el sistema trigeminovascular. Son 7 los triptanes comercializados en España (tabla 6). Entre ellos no hay grandes diferencias de eficacia ni tolerabilidad, sólo en la vía de administración y propiedades farmacocinéticas. En pacientes que no toleren o no respondan a un triptán se puede utilizar otro. Están contraindicados en pacientes con enfermedad cardiovascular. Si la dosis oral utilizada no es eficaz, puede duplicarse la dosis. Las formulaciones de tabletas liofilizadas evitan las náuseas provocadas por la toma del fármaco; sin embargo, la absorción es gástrica. Se debe evitar tomar más de 2 comprimidos al día y 6 a la semana. El sumatriptán, al ser el primer fármaco comercializado, es el único sobre el que se dispone de datos tranquilizadores de seguridad en el embarazo y ausencia de teratogenicidad12, aunque su uso no está indicado en esta situación. Es el único cuya formulación intranasal de 10 mg cuenta con una base científica de eficacia en adolescentes13, por lo que puede administrarse a niños mayores de 12 años. La formulación subcutánea es probablemente la más rápida y eficaz. El naratriptán, dada su semivida larga y su buena tolerabilidad, es un buen fármaco para migrañas leves-moderadas con alto grado de recurrencias e intolerancia a otros triptanes14. El rizatriptán es una buena opción por su eficacia y rapidez en pacientes con crisis de no muy larga duración. El almotriptán presenta escasas interacciones farmacológicas y tiene una excelente tolerabilidad; puede ser una buena opción cuando otros triptanes provocan efectos adversos. El eletriptán a dosis altas (80 mg) presenta una elevada eficacia, lo que lo hace especialmente útil en crisis intensas y prolongadas. Por último, el frovatriptán es el que mayor semivida tiene, aunque su eficacia es algo limitada, por lo que sería una buena opción en crisis leves-moderadas y prolongadas15.
Tratamiento preventivo en la migraña
En primer lugar hay que identificar si hay factores desencadenantes y evitables de las crisis e intentar suprimirlos en la medida de lo posible. Se debe instaurar tratamiento preventivo cuando se cumplan una o más de las siguientes condiciones16: incidencia de crisis mayor de 2-3 episodios al mes; episodios de intensidad importante e invalidante; pacientes incapaces psicológicamente de afrontar sus crisis; tratamiento sintomático ineficaz o con efectos secundarios importantes; abuso de analgésicos secundario al tratamiento sintomático frecuente, y migraña con aura prolongada o hemipléjica. La duración mínima del tratamiento para valorar su eficacia es 2-3 meses y, si es eficaz, puede prolongarse hasta 6 meses16. La elección de un fármaco u otro se basa en la comorbilidad de los pacientes y en la ausencia de contraindicaciones.
Bloqueadores beta. El propanolol, en dosis progresivas hasta 160 mg17, es de elección en pacientes con angina o hipertensión arterial. Es seguro en el embarazo.
Antagonistas del calcio. Se utiliza la flunarizina a dosis de 5-10 mg18.
Antidepresivos. Se emplea la amitriptilina a dosis de 10 hasta 150 mg19.
Antiepilépticos. El ácido valproico a dosis de 500 mg/día es eficaz en la migraña con y sin aura20. Con el topiramato, en dosis que oscilan entre 50 y 200 mg, se ha evidenciado una reducción significativa del número de crisis21,22.
Antiserotoninérgicos. Se utilizan en última instancia por el menor conocimiento que se tiene de ellos. El pizotifeno a dosis de 1,5 mg/día23 y la ciproheptadina a dosis de 8 a 32 mg/día24 han demostrado beneficio.
Cefalea tensional
La cefalea tensional es un dolor que carece de las características típicas de la migraña: es global, de carácter opresivo e intensidad leve, no interfiere con las actividades diarias ni aumenta con el ejercicio. Puede ser episódica (menos de 15 días al mes en los últimos 3 meses) y crónica (más de 15 días al mes en los últimos 3 meses). Afecta al doble de mujeres que de varones, fundamentalmente en la edad media de la vida, y se asocia a enfermedades psiquiátricas (somatizaciones, depresión, psicopatía y ansiedad). El tratamiento sintomático se fundamenta en analgésicos simples y antiinflamatorios no esteroideos, ya que los ergóticos y triptanes no son eficaces. El tratamiento preventivo se apoya en la utilización de amitriptilina, inhibidores de la recaptación de serotonina y flunarizina11.
Cefalea en racimos
Más frecuente en varones, suele presentarse en torno a los 30 años. Durante las fases activas el alcohol es un precipitante de los episodios, al igual que subir una montaña o viajar en avión (disminuye la presión de oxígeno), así como el uso de fármacos vasodilatadores como la nitroglicerina. Los episodios de dolor se agrupan en racimos de varias semanas de duración y el dolor suele aparecer a la misma hora del día, frecuentemente durante el sueño REM25. Sus características clínicas son muy típicas (tabla 7). Hay que distinguir entre la forma episódica y la crónica. En esta última los racimos duran más de un año, sin remisiones o con remisiones de menos de un mes. Afortunadamente las formas crónicas sólo constituyen el 10% de los casos26.
Tratamiento sintomático
El sumatriptán subcutáneo es el tratamiento más efectivo27. No se aconseja utilizarlo más de 2 veces al día. Hay que dejar pasar más de 24 h entre la toma de un ergótico y el triptán. Otro triptán utilizado es el zolmitriptán por vía nasal. También puede administrarse oxígeno al 100% mediante mascarilla que ocluya la nariz y la boca, a razón de 7-8 l, con el paciente en sedestación y durante al menos 15 min. Su efecto es inespecífico al producir vasoconstricción. Su eficacia frente a placebo es manifiesta, con mejoría del dolor, según algunos autores, en tres cuartas partes de los pacientes28.
Tratamiento preventivo
Recientemente se ha postulado que, cuando aparece un racimo, la profilaxis debe incluir 2 fármacos, uno con efecto rápido que se mantiene poco tiempo y otro que tarda más en hacer efecto y que se mantiene mientras dura el racimo. La prednisona es el tratamiento rápido de elección, a dosis de 60 mg al día, que se reduce progresivamente cada 3 días, aunque en casos rebeldes pueden utilizarse megadosis de glucocorticoides intravenosos (p. ej., 250 mg de metilprednisolona durante 3 días)29. En casos refractarios puede considerarse el tartrato de ergotamina y el frovatriptán. El verapamilo es el tratamiento prolongado de elección a dosis de 120 mg/8 h, aunque pueden necesitarse dosis de hasta 960 mg/día30. En los casos rebeldes puede utilizarse litio, aunque los últimos estudios no han mostrado eficacia31. El tratamiento quirúrgico puede valorarse en casos crónicos en que han fallado todos los tratamientos médicos. La técnica que ha dado mejores resultados es la rizotomía trigeminal mediante radiofrecuencia32, aunque hay posibilidades de recidiva del dolor a largo plazo.
Conclusiones
La cefalea es un síntoma muy frecuente en medicina, por lo que deben conocerla no sólo los neurólogos y médicos de atención primaria, sino todos los médicos en general. Un dolor de cabeza puede ser un proceso banal, pero también puede constituir el síntoma de alarma de un proceso subyacente que requiera un diagnóstico correcto y rápido. El conocimiento de los patrones de las cefaleas primarias más frecuentes, junto con la exploración física meticulosa, permitirá llegar al diagnóstico definitivo. La migraña es la cefalea más importante no sólo por su prevalencia, sino también por la intensidad del dolor. En los últimos años han surgido tratamientos específicos (triptanes) que han mejorado mucho el manejo de estos pacientes, pero aún queda mucho camino por andar. Esperemos que de la mano del mejor conocimiento de la fisiopatología de estas cefaleas se llegue a nuevos tratamientos más efectivos.