Un 15% de los pacientes con enfermedad inflamatoria intestinal puede presentar lesiones cutáneas1 como manifestación extraintestinal, las más frecuentes son el eritema nodoso y el pioderma gangrenoso. La vasculitis leucocitoclástica (VL) es una vasculitis cutánea con características clínicas variables que potencialmente incluye manifestaciones sistémicas2. Histológicamente, se caracteriza por invasión neutrofílica y necrosis fibrinoide sobre un engrosamiento endotelial de las vénulas poscapilares3. Con mayor frecuencia, el síndrome se asocia a lesiones purpúricas simétricas en las zonas distales de las piernas y los tobillos2, aunque también se puede presentar con máculas, pápulas o ampollas. La asociación entre la VL y la colitis ulcerosa (CU) es poco común, y clínicamente suelen ser sincrónicas en su aparición3.
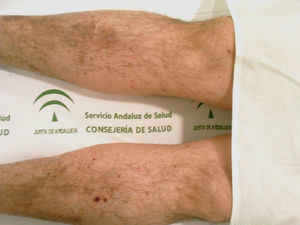
Se presenta el caso de un varón de 51 años de edad con diagnóstico en 2006 de VL con la aparición de múltiples lesiones purpúricas, milimétricas y simétricas en los extremos distales de las piernas y los tobillos además de manifestaciones sistémicas, como malestar general, artralgias y mialgias. En este proceso diagnóstico, y tras únicamente varios días de latencia, el paciente presenta diarrea sanguinolenta, por lo que se realiza una colonoscopia que diagnostica una CU de localización distal. Una vez establecido el diagnóstico, y hasta la época actual, el paciente precisa en varias ocasiones tratamiento sistémico con corticoides por brote de enfermedad con similar patocronia en todas las ocasiones en cuanto a los signos y a los síntomas dermatológicos y digestivos y con remisión clínica de la CU, pero lenta desaparición de las lesiones purpúricas. Se remite a nuestra consulta para efectuar controles de su enfermedad, y se deja entrever que actualmente se encuentra en fase asintomática digestiva, que presenta aún algunas lesiones purpúricas distribuidas en las zonas distales de las piernas y que no sigue tratamiento de mantenimiento con ningún medicamento ni revisiones especializadas. Así, pues, se aplica tratamiento oral con mesalazina (2g/día) y tópico con enema de mesalazina cada 48h. Tras 6 meses con tratamiento de mantenimiento, el paciente continúa asintomático y con mejoría de las lesiones dermatológicas, pues actualmente se aprecian lesiones purpúricas en muy leve cuantía con algunas en fase cicatricial e hiperpigmentación basal remanente (fig. 1).
La resolución de las lesiones dermatológicas con tratamiento con salicilatos indica la existencia de un mecanismo etiopatogénico común y, por tanto, la relación causal de los dos procesos. Algunas hipótesis indican que los inmunocomplejos, generados en la mucosa intestinal inflamada por la exposición del tejido linfoideo submucoso a antígenos fecales, podrían precipitar en las paredes de los pequeños vasos en áreas cutáneas específicas la activación de citocinas proinflamatorias, como el sistema de la interleucina 15 y el receptor de la interleucina 15, y diferenciar las células B de la lámina propia con la formación de las lesiones típicas5. Así, en concordancia con otros autores se podría indicar el estudio de una posible enfermedad inflamatoria intestinal en pacientes con lesiones cutáneas de este tipo sin causa aparente o atípicas2,4,5. Por otro lado, existen pocos casos descritos en la literatura médica que expongan la asociación entre VL y CU2–4,6,7. Aunque se considera que la aparición de los síntomas entre las dos entidades es sincrónica, por lo general, en los casos preexistentes, existe una latencia entre los síntomas cutáneos y los digestivos de meses a años3,4,6,7. Se puede considerar que este caso y el descrito por Tripodi Cutri et al2 son los únicos probablemente sincrónicos en la aparición en cuanto a sintomatología.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.