INTRODUCCIÓN
La dispepsia, definida como dolor o molestia en la zona epigástrica, es una condición crónica muy prevalente1, con un gran impacto en la calidad de vida de los individuos que la sufren y que genera un gran coste económico y una sobrecarga en los sistemas de salud2.
Está bien documentado que hasta un 60% de los pacientes que consultan por cuadros de dolor o molestias abdominales altas de forma recurrente no presentan ninguno de los procesos hoy conocidos como causantes de dispepsia3,4. En estos casos, los pacientes son considerados dispépsicos «funcionales». El uso del vocablo «funcional» induce erróneamente a muchos a pensar en un origen «no orgánico» o incluso «psicológico» de los síntomas de estos pacientes. Sin embargo, estamos hablando de un síndrome clínico cuyos mecanismos orgánicos subyacentes están por esclarecer, por lo que el uso del vocablo «idiopático» parecería más adecuado en estos casos.
El tracto gastrointestinal, como otras vísceras, tiene un repertorio limitado de síntomas de alarma ante la presencia de anomalías o lesiones de muy diversa índole. Así pues, la presencia de una gastritis tóxica, una pancreatitis aguda o una isquemia intestinal puede manifestarse en forma de dolor abdominal alto asociado o no a náuseas y vómitos, síntomas todos ellos que forman parte del complejo o síndrome dispépsico. Es más, diversas afecciones extraintestinales pueden manifestarse asimismo como síndrome dispépsico, como la litiasis urinaria, la biliar o incluso diversos procesos pulmonares. En los casos en que la afección cursa de forma crónica o recurrente, como la úlcera péptica, la pancreatitis o isquemia mesentérica crónicas, o la misma litiasis biliar o urinaria, el síndrome clínico puede no diferenciarse en nada del presentado por un enfermo con dispepsia crónica funcional.
En los últimos años se ha podido comprobar que ante la ausencia de lesiones mucosas, obstrucción luminal u otras causas consideradas tradicionalmente como «orgánicas», existen alteraciones de la función y coordinación motora gastrointestinal que pueden inducir síntomas dispépsicos similares a los producidos por los cuadros orgánicos mencionados previamente. Así por ejemplo, la inhibición farmacológica de la respuesta fisiológica de relajación gástrica tras la ingesta induce saciedad precoz5 y da lugar a dolor o disconfort abdominal6. El retraso del vaciamiento gástrico, también llamado gastroparesia, es otra de las alteraciones que se han propuesto como causas posibles de dispepsia. Sin embargo, los datos de que disponemos son controvertidos y no se ha llegado a un consenso en este respecto. En esta revisión intentaremos evaluar el papel de la alteración del vaciamiento gástrico en la generación de síntomas dispépsicos según las evidencias disponibles. Evaluaremos la prevalencia de esta alteración en los pacientes con dispepsia funcional o idiopática en comparación con los no dispépsicos, el grado de asociación entre el vaciado gástrico y la aparición de síntomas, así como la respuesta de éstos a los fármacos procinéticos ensayados hasta el momento.
Alteración del vaciado gástrico como causa de dispepsia
Diferencias con controles sanos
Hay numerosos estudios que han evaluado la función de vaciado gástrico en pacientes con dispepsia de causa no filiada o funcional y la han comparado con el vaciado gástrico registrado en sujetos voluntarios sanos. La mayoría de los estudios publicados informan de un enlentecimiento del vaciado gástrico de sólidos en los pacientes con dispepsia respecto de los individuos sanos7-10.
Sin embargo, es necesario realizar una serie de consideraciones críticas antes de poder aceptar estos resultados como definitivos. En primer lugar, está la posibilidad no despreciable de la existencia de un sesgo de publicación a favor de los estudios que encuentran diferencias en el vaciado gástrico de ambos grupos; puesto que los estudios que no encuentran diferencias en este sentido tienen menor probabilidad de ser publicados11. Teniendo en cuenta esta consideración es de destacar que, aun así, encontramos en la literatura médica estudios que no han encontrado diferencias en la media de vaciado gástrico entre sujetos dispépsicos e individuos sanos12,13.
Una segunda consideración es la gran variabilidad en la proporción de sujetos con dispepsia funcional que presentan enlentecimiento del vaciado gástrico según el estudio, desde tan sólo un 10% hasta, en algunos casos, un 64% de la población estudiada7-10,14. Es más, una proporción variable de individuos con dispepsia, 5-40%, según los estudios, presenta en cambio parámetros de vaciamiento gástrico acelerado, hecho que sorprendentemente no ha recibido más consideración hasta este momento14-16.
Las diferencias en la proporción de individuos con retraso o aceleración del vaciamiento gástrico pueden reflejar las distintas técnicas de medida del vaciado gástrico usadas y la enorme variabilidad entre las poblaciones comparadas en los distintos estudios. Si nos delimitamos a los estudios que incluyeron pacientes usando los mismos criterios diagnósticos y usaron la escintigrafía, considerada el patrón oro para medir el vaciamiento gástrico, se observa que aproximadamente un tercio de los pacientes con dispepsia funcional presentan un vaciado más lento que el observado como media en la población normal16-19.
Globalmente, lo que estos datos sugieren es que sólo un subgrupo de pacientes con dispepsia idiopática o funcional presentan retraso del vaciamiento gástrico. Sin embargo, la mayoría de ellos presenta un vaciamiento normal o incluso acelerado del estómago. Nos gustaría subrayar de nuevo que la dispepsia no es más que un síndrome y que en los casos idiopáticos o funcionales es no sólo plausible, sino altamente probable, que identifiquemos diferentes mecanismos subyacentes en cada uno de los individuos afectados; es probable incluso, tal y como se ha visto en diversos estudios, que encontremos más de un mecanismo alterado en un mismo individuo14,15,20.
Correlación de velocidad de vaciado gástrico y síntomas
A pesar de que existe una proporción notable de sujetos afectados de dispepsia funcional que presentan un retraso del vaciado gástrico, el papel de este fenómeno en la generación de sus síntomas no está bien establecido21-23.
Existen varios estudios que no han encontrado una relación significativa entre el vaciado gástrico y los síntomas dispépsicos21-24. Otros, sin embargo, sí han sugerido una relación entre el retraso de la velocidad de vaciamiento gástrico y la presencia de síntomas dispépsicos18,19. Sin embargo, diversas consideraciones metodológicas hacen recomendable una evaluación detallada de estos estudios.
Hasta ahora, los estudios que han evaluado la asociación entre presencia de vaciado gástrico lento y síntomas dispépsicos suelen categorizar a los individuos con dispepsia en 2 categorías, pacientes con vaciado gástrico lento o normal. Esta categorización se basa en la comparación de las tasas de vaciado gástrico de un grupo de pacientes con dispepsia idiopática o funcional con las de un grupo control. El grupo usado como control suele ser una muestra reducida (n ~ 20) de voluntarios sanos cuyos parámetros de vaciado gástrico se obtuvieron con antelación al estudio, muchas veces años antes de éste. Por tanto, actúan como controles históricos, lo que los hace poco idóneos como grupo comparativo en estos estudios.
Por otra parte, en estos mismos estudios, los síntomas de los pacientes, tipo e intensidad, se han evaluado de forma retrospectiva, no en el momento de la realización de la prueba de vaciado gástrico. El análisis comúnmente usado se basa en la evaluación de la asociación entre la existencia de vaciado gástrico lento y la intensidad o existencia de un síntoma o un conjunto de síntomas crónicos. La mayoría de estos estudios no ha podido demostrar tales relaciones21-24 o han mostrado «relaciones» estadísticamente significativas pero débiles y que posteriores trabajos han mostrado como inconsistentes. Por ejemplo, en un estudio realizado en 52 pacientes con dispepsia funcional se encontró una relación entre vaciado gástrico lento y los síntomas de saciedad precoz, dolor y distensión abdominales18. Estos resultados no se han confirmado en estudios posteriores del mismo grupo. Dos años después del primer estudio, los mismos autores hallaron una relación entre vaciado gástrico lento y los síntomas de plenitud y vómitos, pero no con los de saciedad precoz, dolor o distensión abdominal19.
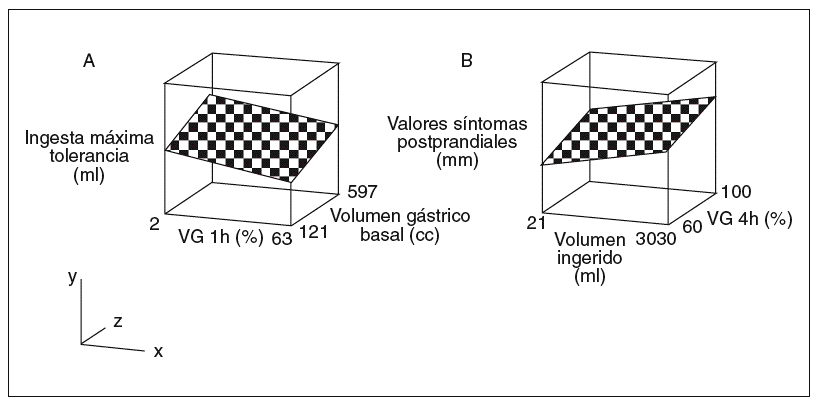
Hemos comentado previamente que la mayoría de los pacientes con dispepsia presentan una velocidad de vaciamiento gástrico normal o incluso acelerada en algunos casos. En un estudio reciente analizamos la interacción de diversos factores motores gástricos, incluido el vaciamiento gástrico, en la generación de síntomas en pacientes dispépsicos15. En ese estudio se evaluó la velocidad de vaciado gástrico, como variable continua, sin categorizar a los pacientes en vaciadores lentos, normales o rápidos. Se evaluó también la intensidad de los síntomas percibidos 30 min después de una comida líquida estándar realizada en el laboratorio. El análisis de los datos en este estudio sugirió que a mayor rapidez de vaciamiento gástrico, menor es el volumen de ingesta tolerado y mayor es la intensidad de los síntomas percibidos por los pacientes (fig. 1)15. En contra de lo que intuitivamente pudiera parecer, estos datos no implican que la causa de los síntomas de estos pacientes sea la aceleración del vaciamiento gástrico. De hecho, los parámetros de vaciamiento gástrico del grupo de pacientes dispépsicos evaluados en este estudio eran superponibles a los de la población sana. Estos datos simplemente reflejan que, dentro de los parámetros normales de vaciamiento, cuanto antes llegan los nutrientes al intestino delgado antes emite éste las señales de saciedad, pesadez, etc, al córtex consciente tal y como conocemos de estudios experimentales previos25-28. Así pues, independientemente de la etiología de la dispepsia en un sujeto en particular, pongamos por ejemplo que sufra de hipersensibilidad visceral, este proceso fisiológico de vaciamiento gástrico aumentará la intensidad de los síntomas en el paciente a medida que los nutrientes sean vaciados hacia el intestino delgado; a diferencia de lo que ocurre en individuos sanos que no perciben este proceso fisiológico. Es más, en los individuos cuya velocidad de vaciamiento se encuentre en los tramos más rápidos de la normalidad, estas señales se generarán antes, provocando incluso el cese precoz de la ingesta por disconfort, problema clínico muy frecuente entre los pacientes dispépsicos que nos consultan15. Este fenómeno no es en absoluto incompatible con la hipótesis de que un vaciamiento gástrico lento puede generar síntomas en un subgrupo de pacientes dispépsicos. Existe evidencia de que distintos estímulos gastrointestinales pueden interaccionar y sumarse dando lugar a una mayor o menor percepción29. En nuestro estudio, por ejemplo, observamos que los síntomas se veían afectados de forma independiente por el volumen o el contenido calórico de lo ingerido, la velocidad a la que los nutrientes llegaban al intestino y el volumen gástrico basal. Estos tres factores ejercían un efecto de sumación sobre los síntomas, de manera que los pacientes que presentaban menor volumen gástrico basal, junto con un vaciado gástrico más rapido y un mayor volumen de ingesta, presentaban una mayor intensidad de síntomas tras ésta (fig. 1).
Fig. 1. A) Diagrama tridimensional que muestra los efectos independientes y aditivos del volumen gástrico basal (eje z) y el vaciamiento gástrico (eje x) sobre la ingesta máxima tolerada (superficie coloreada). La ingesta tolerada aumenta con el volumen gástrico basal y disminuye a mayor velocidad de vaciado gástrico (VG, 1 h). B) Diagrama tridimensional que muestra los efectos independientes y aditivos del vaciamiento gástrico (VG, 4 h; eje z) y el volumen ingerido (eje x) sobre los síntomas posprandiales (superficie coloreada). Los síntomas aumentan a mayor velocidad de vaciado gástrico (VH, 4 h) independientemente del volumen ingerido. Modificado con permiso de Delgado-Aros et al15.
Estos datos ponen de relieve la importancia de que los clínicos tengamos presente que los síntomas referidos por nuestros pacientes dispépsicos pueden ser el resultado de la coexistencia de diferentes factores o disfunciones. Ello, a su vez, puede tener fuertes implicaciones clínicas pues nos obligaría a un cambio en el enfoque terapéutico tradicional de estos enfermos. Así, sean cuales sean las alternativas terapéuticas que nos planteemos ante un paciente con dispepsia idiopática o «funcional», parece que éstas no deberían centrarse en corregir un único mecanismo. Nuestros datos sugieren que actuando sobre diversos frentes y funciones gástricas probablemente podemos impactar en la sintomatología de forma más significativa que con las «monoterapias» ensayadas hasta el momento. Se trata de usar todas las manipulaciones necesarias para optimizar la función gástrica globalmente y disminuir la probabilidad de desarrollar síntomas. Así, centrándonos en los datos de nuestro último estudio15, podríamos disponer de diversas opciones terapéuticas para disminuir la sintomatología en estos pacientes. Por un lado, los datos del estudio muestran que los síntomas son significativamente más intensos cuanto mayor es el volumen y el contenido calórico ingeridos15. Así, una posible opción a considerar sería aconsejar comidas de reducido volumen y contenido calórico, compensándolo con un mayor número de tomas diarias, sobre todo en los pacientes en los que los síntomas impiden una ingesta suficiente para mantener su peso15. Hemos visto también que la velocidad de llegada de nutrientes al intestino impacta significativamente en la intensidad de los síntomas percibidos. Es plausible, por tanto, que pudiéramos minimizar los síntomas, en los casos en que el vaciamiento gástrico no esté significativamente retardado, administrando fármacos que puedan enlentecerlo. O incluso en los casos en que existiera un volumen gástrico basal por debajo de la normalidad, asociado con una capacidad de ingesta disminuida15,30, podríamos optar por la administración concomitante de relajantes de la pared gástrica. Las opciones terapéuticas comentadas no son nuevas y algunas, como la repartición de la ingesta en varias tomas más pequeñas, están ya bien establecidas en la práctica clínica. Sin embargo, lo que pretendemos aquí es enfatizar el carácter plurietiológico de la dispepsia y la importancia del traslado de este concepto a la práctica médica diaria a la hora de atender a nuestros pacientes dispépsicos.
Mejoría de la dispepsia con procinéticos
Para poder evaluar sin lugar a dudas el papel de la alteración del vaciado gástrico en la generación de síntomas dispépsicos, sería preciso manipular el primero y medir los efectos que ello produce sobre los síntomas. Los estudios realizados usando esta estrategia, mediante agentes farmacológicos, no han mostrado que la gastroparesia inducida dé lugar a síntomas en sujetos sanos31,32.
Por otra parte, hay numerosos ensayos clínicos que evalúan lo contrario, los efectos de fármacos con acción procinética en la resolución de síntomas en pacientes con dispepsia funcional. Sin embargo, la mayoría de estos estudios no evaluaron el vaciado gástrico; por lo que es difícil valorar si el efecto de los procinéticos sobre los síntomas se debe o no a la aceleración del vaciamiento gástrico. En un reciente metaanálisis Moayyedi et al33 analizaron 19 estudios que evaluaban la eficacia de los procinéticos (18 estudios evaluaron la cisaprida y 1 la domperidona) en el tratamiento de la dispepsia funcional. Este análisis concluyó que los pacientes tratados con cualquiera de estos fármacos tenían 2 veces más posibilidades de presentar una mejoría en sus síntomas que aquellos que recibieron placebo. Sin embargo, en los únicos dos estudios7,34 en los que se midió el efecto del fármaco sobre el vaciado gástrico, se observó una completa disociación entre mejoría del vaciado gástrico y mejoría de síntomas. Así, en el estudio de Jian et al, la cisaprida aceleró el vaciamiento gástrico después de 6 semanas de tratamiento pero esto no se tradujo en una mejoría de síntomas en relación con el placebo. En un segundo estudio, Kellow et al34 evaluaron la eficacia del tratamiento durante 4 semanas con 10 mg de cisaprida comparada con placebo en 61 pacientes con dispepsia funcional. El análisis principal no mostró mejoría de los síntomas con cisaprida. Sin embargo, y en contra de lo predecible, el análisis por subgrupos mostró una mejoría global y de los síntomas de pirosis y distensión en los pacientes que tenían vaciados gástricos normales al inicio del estudio34. Sugiriendo, pues, que el beneficio observado con la cisaprida no se debe a su efecto procinético. La cisaprida es un antagonista del receptor 5-HT3 (5-HT3-r) y un agonista parcial del receptor 5-HT4 (5-HT4-r), ambos presentes a lo largo del tracto gastrointestinal humano35,36. El receptor 5-HT3 se encuentra periféricamente en fibras aferentes vagales37. En el sistema nervioso central este receptor se halla sobre todo en el núcleo del tracto solitario (NTS), el área postrema y el núcleo dorsal de vago (NDV), estructuras íntimamente envueltas en el reflejo de vómito. Los antagonistas del 5-HT3-r tienen un importante efecto antiemético, inhibidor de la motilidad intestinal38 pero también un efecto antinociceptivo mediante el bloqueo de los receptores de los aferentes viscerales vagales39. La cisaprida es también agonista del 5-HT4-r, por medio del cual ejerce su acción procinética. El receptor 5-HT4 se encuentra a nivel periférico en neuronas colinérgicas motoras
y su activación in vitro da lugar a un aumento de liberación de acetilcolina con la consecuente contracción muscular40. Sin embargo, el 5-HT4-r también está presente en neuronas sensoriales aferentes a nivel periférico41, en el ganglio de la raíz dorsal42, médula espinal, neocórtex e hipocampo43. Todos estos datos apoyan una posible acción antinociceptiva, periférica o central, por parte de la cisaprida independiente de su posible acción motora a nivel gastrointestinal.
Se han evaluado también los efectos de otros procinéticos en el vaciado gástrico y la dispepsia. Un estudio multicéntrico evaluó la eficacia de un procinético agonista del receptor de motilina, el ABT-229, en pacientes con dispepsia funcional44. Este fármaco, que acelera el vaciamiento gástrico de forma dependiente de la dosis45, no mejoró la sintomatología dispépsica en los pacientes con vaciado normal ni en aquellos con gastroparesia44. Reflejando una vez más que la mejoría del vaciado gástrico no se acompaña de una mejoría de los síntomas, lo que sugiere una falta de relación causal entre un evento y el otro.
Otros estudios han intentado mejorar el vaciamiento gástrico de individuos con gastroparesia de causa conocida, como la diabetes, mediante el uso de fármacos u otros mecanismos con acciones procinéticas, como la estimulación eléctrica gástrica. Así, el ABT-229, ensayado previamente en pacientes con dispepsia idiopática o funcional, fue ensayado en individuos diabéticos46. El tratamiento procinético, tal y como se había observado en el estudio con pacientes con dispepsia funcional, no fue efectivo desde el punto de vista sintomático en pacientes diabéticos, presentaran o no retraso del vaciado gástrico46.
Asimismo, varios estudios han evaluado la eficacia de la eritromicina en el tratamiento del síndrome gastroparético. La eritromicina es un antibiótico macrólido y, a su vez, agonista del receptor de la motilina, lo que le confiere un potente efecto procinético47. Sin embargo, los estudios muestran que la mejoría del vaciamiento gástrico no se asocia a la mejoría sintomática de estos pacientes con gastroparesia48,49.
La estimulación eléctrica gástrica de alta frecuencia se ha evaluado también como tratamiento potencial del síndrome gastroparético de distintos orígenes. Algunos estudios han objetivado una impresionante mejoría de los episodios de vómitos y otros síntomas presentados por los pacientes mediante este sistema50,51. En algunos casos la estimulación eléctrica consiguió revertir la necesidad del uso de nutrición enteral en algunos enfermos50,51. Sin embargo, esta mejoría evidente de la sintomatología no se acompaña de una mejoría significativa en la velocidad del vaciamiento gástrico de estos individuos51 o, cuando ésta se produce, la mejoría en el vaciamiento gástrico no se correlaciona con la mejoría sintomática50,52. Todo ello sugiere también que la estimulación eléctrica gástrica ejerce su efecto sobre la percepción visceral a través de una acción sobre las terminales aferentes gástricas53,54, independientemente de sus efectos sobre la actividad motora y el vaciamiento gástrico53,54.
CONCLUSIÓN
La velocidad de vaciamiento gástrico es una de las funciones motoras gástricas prínceps y está finamente regulada. Ella determina la velocidad a la que los nutrientes acceden al intestino delgado, donde serán absorbidos y darán lugar a numerosas respuestas neurohormonales de gran importancia. La velocidad de vaciamiento gástrico impacta en la intensidad de los estímulos que se perciben tras una comida, de manera que éstos aumentan a medida que el vaciamiento se acelera. A su vez, es plausible que un retraso exagerado del vaciamiento del contenido gástrico dé lugar a una distensión del estómago que pueda inducir síntomas. Un tercio de los pacientes que acuden a la consulta por un síndrome dispépsico en los que no se encuentra un mecanismo subyacente presentan un retraso más o menos importante del vaciamiento gástrico. Sin embargo, las evidencias disponibles hasta el momento no sugieren que este retraso del vaciamiento gástrico sea el mecanismo primordial en la generación de los síntomas de estos pacientes. La eficacia de las intervenciones procinéticas para tratar la dispepsia idiopática o funcional es aún debatida y, en cualquier caso, parecería que está relacionada con los efectos de estos tratamientos sobre el aparato sensorial visceral.