Paciente mujer de 46 años sin antecedentes médicos de interés, remitida para realización de colonoscopia como parte del estudio de la alteración del hábito intestinal. La exploración fue realizada con sedación superficial alcanzándose ciego sin complicaciones. Se identificaron varios pólipos de pequeño tamaño que se resecan con pinza y uno pediculado de unos 8-9mm a nivel de colon izquierdo que se reseca con asa de polipectomía sin complicaciones inmediatas (estudio anatomopatológico: adenoma tubular). La paciente tras la exploración es dada de alta encontrándose asintomática.
Acude a urgencias de nuestro centro al día siguiente aquejando dolor abdominal en flanco izquierdo, con discreta reacción peritoneal a la palpación abdominal y fiebre de hasta 39°C que comenzó la noche posterior a la exploración. Se llevó a cabo estudio analítico en el que destacaba leucocitosis con neutrofilia (13.800, 84% neutrófilos) y una PCR de 21mg/L. Radiografías de tórax y abdomen en la que no se apreciaba neumoperitoneo. Ante la posibilidad de complicaciones perforativas relacionadas con la exploración previa se llevó a cabo TAC de abdomen (fig. 1) en el que se observaba la existencia de un engrosamiento submucoso de pared colónica en la proximidad de ángulo esplénico, descartándose la perforación colónica. Todo esto hacia pensar en un síndrome pospolipectomía, ante el cual se planteó la posibilidad de ingreso hospitalario que la paciente declinó por lo que planteamos seguimiento estrecho ambulatorio. Fue valorada 3 días después, en consulta ambulatoria, no habiendo presentado reaparición de la sintomatología y encontrándose asintomática en ese momento.
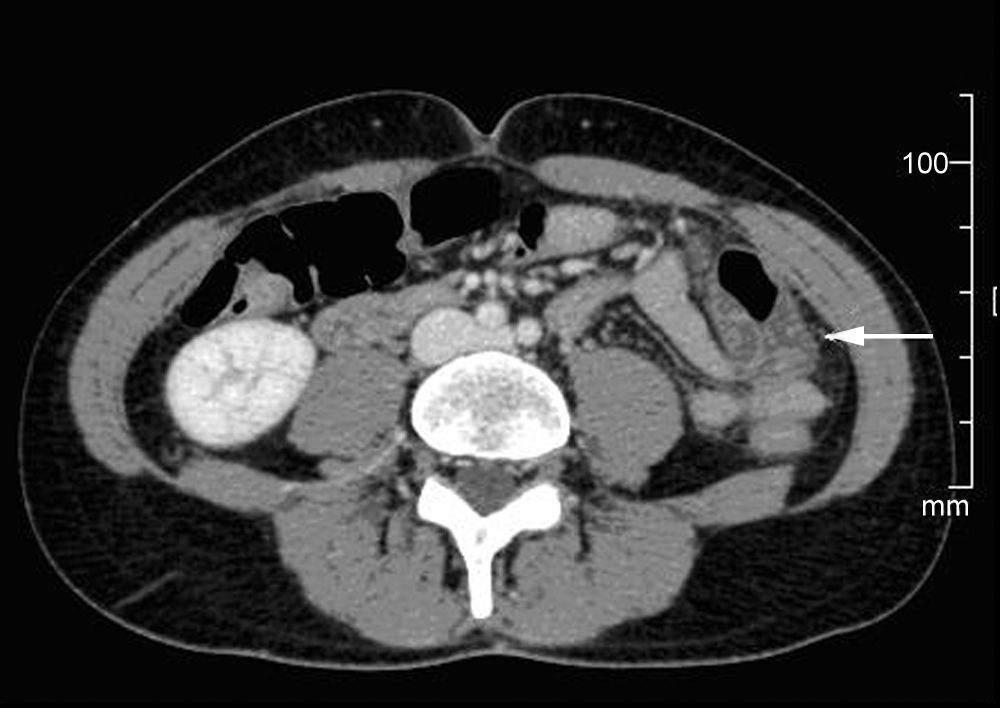
Engrosamiento de pared colónica.
TAC en colon transverso donde se observa un segmento engrosado a nivel submucoso de unos 7cm de longitud aproximadamente con rarefacción de grasa perilesional compatible con clínica y radiológicamente con síndrome pospolipectomía. No existen datos de perforación colónica.
Paciente varón de 74 años, con antecedentes de EPOC tipo bronquitis crónica con buena situación funcional. Derivado para realización de colonoscopia para estudio de dolor abdominal en fosa iliaca izquierda. La exploración se lleva a cabo con sedación superficial, con buena tolerancia, identificándose en sigma un pólipo pediculado (pedículo corto) de unos 8-9mm que se reseca con asa sin complicaciones, siendo dado de alta asintomático tras recuperación.
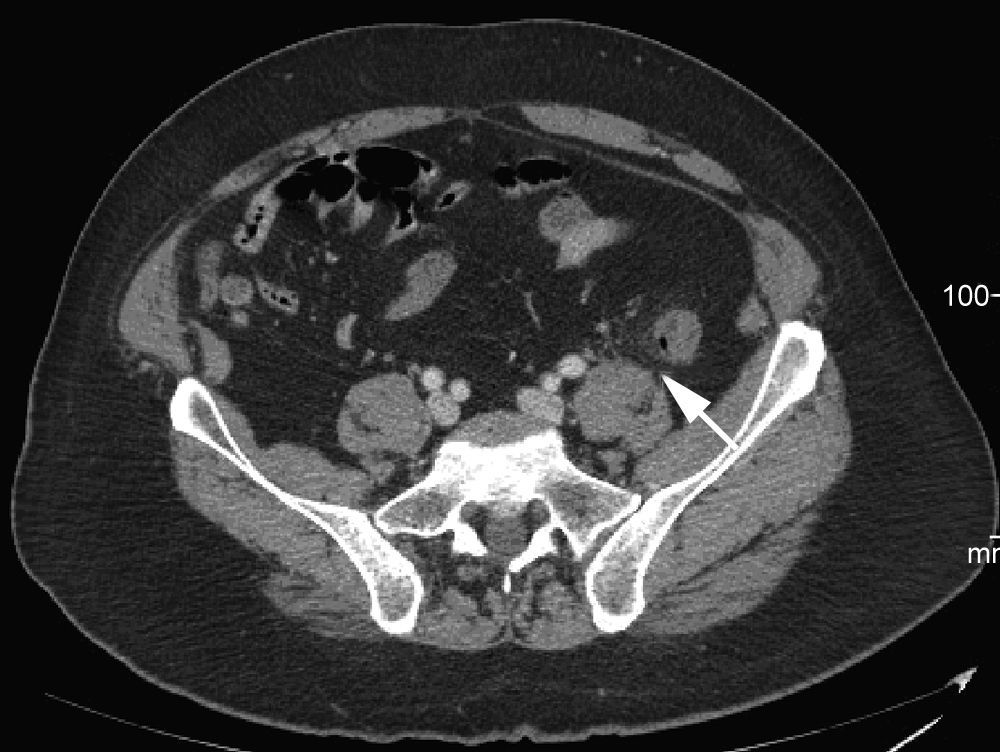
Acude a urgencias de nuestro centro 12 horas tras la exploración, por presentar cuadro de dolor abdominal de gran intensidad a nivel de fosa iliaca izquierda y fiebre de hasta 39°C. En la exploración destacaba la existencia de peritonismo en dicha localización, presentando en control analítico la evidencia de 18.200 leucocitos (90% neutrófilos). Dada la situación del paciente se planteó la realización de una TAC de abdomen, donde se observó un aumento de la densidad de la grasa colónica a nivel de unión de colon descendente-sigma y engrosamiento submucoso a ese nivel, no evidenciándose perforación colónica. (fig. 2).
El paciente ingresó en el centro, iniciándose tratamiento antibiótico empírico, con excelente evolución, siendo dado de alta las 36 horas de su ingreso asintomático.
Caso 3Paciente varón de 71 años, con antecedentes de EPOC leve, hipertensión arterial y cirrosis hepática. Es remitido para realización de colonoscopia para descartar proceso de cáncer colorrectal por alteración del hábito intestinal y sangre oculta en heces positiva. Esta exploración se llevó a cabo con sedación superficial alcanzando ciego sin complicaciones, donde se visualizó un pólipo sésil de aproximadamente 10-12mm. Previamente a su resección se infiltró la base con adrenalina diluida para sobreelevarlo y posteriormente se llevó a cabo resección con asa de polipectomía sin complicaciones inmediatas. Fue dado de alta asintomático tras recuperación.
Acude a urgencias 12 horas después, por cuadro de dolor abdominal intenso, fiebre de hasta 38,5°C y vómitos. En la exploración destacaba la existencia de irritación peritoneal. Destacando en control analítico 19.000 leucocitos y PCR 57mg/L. De nuevo ante estos hallazgos se solicitó la realización de TAC de abdomen, donde se observó un engrosamiento de la pared cecal sin perforación asociada, pequeña cantidad de líquido libre a ese nivel y rarefacción de la grasa perilesional compatible con complicación iatrogénica de la pared colónica. Se ingresó en el hospital, llevándose a cabo antibioticoterapia empírica, sueroterapia y reposo digestivo, con mejoría clínica en 24 horas y alta al día siguiente asintomático.
DiscusiónAunque la colonoscopia hoy día se ha convertido en una prueba endoscópica rutinaria, no es una exploración exenta de complicaciones. Dentro de estas podemos diferenciar las relacionadas con la administración de la sedación (asociación prácticamente habitual), donde podemos encontrarnos alteraciones respiratorias, del ritmo cardiaco y de la tensión arterial, y aquellas relacionadas con la exploración como tal. La frecuencia de estas últimas puede llegar hasta un 25%1, siendo lo más frecuente cuadros leves de dolor abdominal relacionado con el meteorismo abdominal. Considerando complicaciones de mayor entidad la frecuencia disminuye a <0,5%1,2, consistiendo en complicaciones con hemorragias tras polipectomía, perforación colónica y con mucha menor frecuencia, aunque es recomendable conocerlas, están descritos cuadros de apendicitis aguda3,4, roturas esplénicas por tracción3,5, neumoescroto6, paniculitis mesentérica7 o síndrome Ogilvie8.
Otras de la complicaciones relacionadas con la técnica endoscópica cuando se lleva a cabo terapéutica resectiva, es el síndrome pospolipectomía o posfulguración9. Dicho cuadro es una complicación poco frecuente (por debajo del 0,1% del total de colonoscopias y <2% de las exploraciones en las que se realiza polipectomía)10. Se relaciona con la producción de una quemadura transmural ocasionada por la corriente eléctrica aplicada durante la polipectomía hasta alcanzar la serosa. Como consecuencia de esto se produce un cuadro de dolor abdominal con peritonismo entre 12 horas y 5 días tras la realización de la exploración, acompañado de afectación del estado general y fiebre, junto con reactantes de fase aguda elevados11. De manera más frecuente está relacionado con la realización de resección endoscópica de pólipos sésiles y sobre todo si son de gran tamaño, o bien tras resecciones de mucosa endoscópica. Su localización parece influir, de manera que parece más habitual a nivel de ciego-colon derecho (probablemente por presentar un espesor menor de pared a ese nivel). Dado que el cuadro es imposible de diferenciar de una complicación perforativa, antes de etiquetar a un paciente de dicho síndrome es necesaria la realización de pruebas de imagen adecuada, siendo el TAC abdominal probablemente la más indicada.
El manejo es conservador, siendo necesario el ingreso hospitalario para, sueroterapia y antibióticos en función de la situación del paciente o cuando queden dudas del diagnóstico.
Dado que el cuadro tiene tendencia a autolimitarse por sí solo en 24-48 horas, y que en la mayor parte de las exploraciones los pacientes se encuentran en su domicilio, es probable que la frecuencia real de este cuadro sea mayor de lo que en realidad vemos en la práctica clínica. Siendo importante tenerlo en cuenta en pacientes en los que se ha llevado a cabo colonoscopia terapéutica. Una posible medida de prevención podría ser la elevación submucosa con solución salina previa a la resección del pólipo, aunque no existen evidencias ni recomendación claras al respecto.
Los casos descritos en nuestra serie son coincidentes con los publicados en la literatura tanto en características como en su evolución. Hemos de destacar que el cuadro clínico en todos los pacientes suele remitir en menos de 24 horas, tanto síntomas como reactantes de fase aguda. Este dato podría ser útil para evitar la realización de exploraciones radiológicas innecesarias, prescribiéndolas en caso de dudas o de mala evolución.