INTRODUCCIÓN
La asociación entre la enfermedad de Crohn (EC) y el linfoma intestinal primario es muy controvertida. Aunque recientes estudios poblacionales no encuentran un incremento del riesgo de linfomas en pacientes con EC1-3, parece que el tratamiento inmunodepresor puede desempeñar un papel en el desarrollo de estos tumores4,5.
El linfoma de células B derivadas del tejido linfoide asociado a la mucosa (MALT) es un tipo especial de linfoma extranodal que se localiza en la mayoría de los casos en la región gástrica. Se han comunicado linfomas MALT de colon e intestino delgado6, originados a partir del tejido linfoide intestinal. Sin embargo, la asociación entre este tumor y la enfermedad inflamatoria intestinal es muy rara, encontrándose sólo un caso publicado7. Por este motivo juzgamos interesante presentar un caso de linfoma MALT en colon derecho en una paciente con EC que no había recibido previamente tratamiento inmunodepresor.
OBSERVACIÓN CLÍNICA
Se trata de una mujer de 79 años de edad, diagnosticada hacía 3 años de EC con afectación de colon según criterios clínicos, endoscópicos e histológicos de la clasificación de Lennard-Jones. Seguía tratamiento de mantenimiento con mesalazina (3 g/día) y había sufrido durante su evolución 2 brotes leves de actividad inflamatoria que no requirieron tratamiento con corticoides ni inmunodepresores.
Ingresó en nuestro servicio por un cuadro de dolor abdominal difuso, acompañado de diarrea sin productos patológicos en las heces, de aproximadamente un mes de evolución. Refería anorexia y pérdida de peso no cuantificada. No había tenido fiebre ni otros síntomas generales de interés.
En la exploración presentaba buen estado general, su coloración era normal y no se palpaban adenopatías periféricas. En el abdomen se detectó una masa fija y dolorosa en la fosa ilíaca derecha, de unos 10 cm de diámetro mayor. No existía hepatoesplenomegalia.
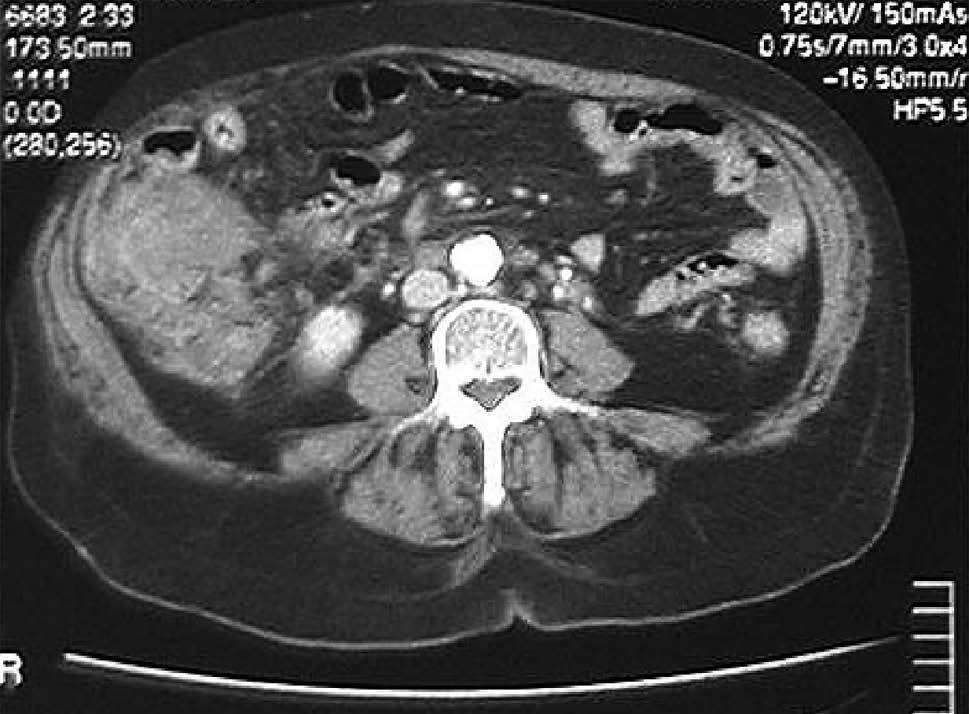
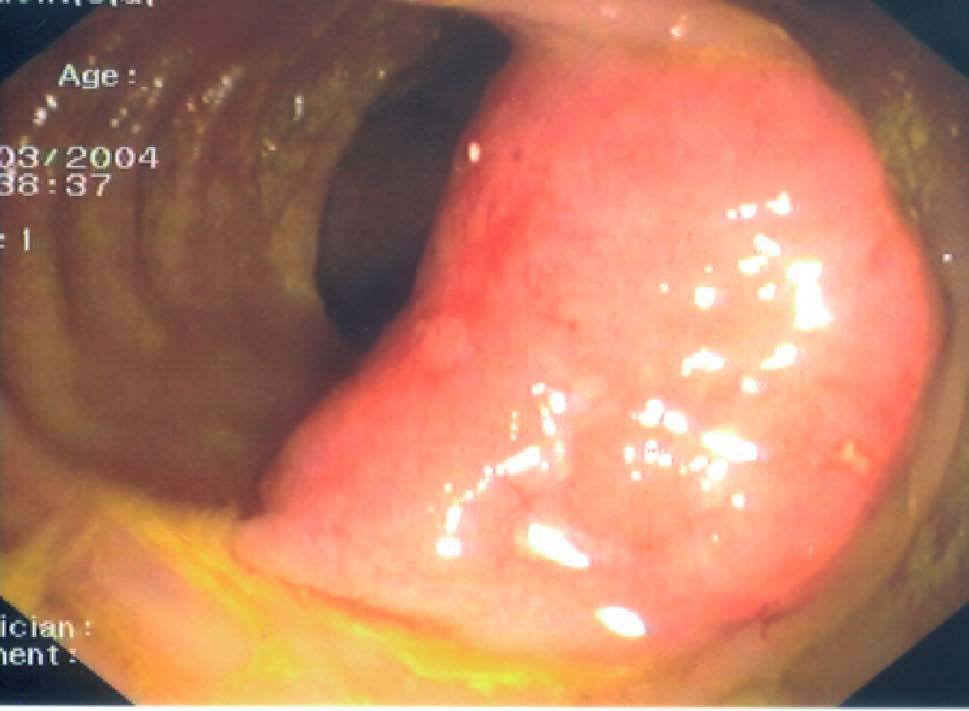
Se realizó una tomografía axial computarizada (TAC) de abdomen, donde se observó en la fosa ilíaca derecha una gran masa de contornos irregulares, que dependía de la pared del colon derecho, sobre todo del ciego. Se delimitaban otras lesiones peritoneales y epiploicas, redondeadas y mal delimitadas, más pequeñas que la anterior, adosadas a la pared de esta parte del colon (fig. 1). No se veían adenopatías ni otros hallazgos radiológicos de interés. A continuación se practicó una colonoscopia completa y se observó en el colon derecho, cerca del ciego, una tumoración roja y edematosa, con aftas y ulceraciones milimétricas, de unos 3 cm de diámetro mayor, que ocupaba la mitad de la circunferencia y cuya mucosa de alrededor era de aspecto endoscópico normal (fig. 2). Se tomaron múltiples biopsias que revelaron la presencia de un linfoma de células B de tipo de zona marginal con áreas de alto grado (MALT). El inmunofenotipo fue: CD20 positivo, CD3 negativo, CD43 negativo, bcl2 positivo/negativo, bcl6 negativo, CD10 negativo y ciclina D1 negativa. No se evidenciaron cuerpos de inclusión y el antígeno precoz del citomegalovirus fue negativo.
Fig. 1. Tomografía computarizada abdominal que muestra una masa que engloba el colon derecho y otras lesiones peritoneales.
Fig. 2. Visión endoscópica: neoformación cubierta de mucosa eritematosa, aftas y ulceraciones milimétricas, en el colon derecho próximo a ciego.
La determinación en sangre de lactatodeshidrogenasa y microglobulina B2 fue normal, y los coprocultivos y la determinación de la toxina de Clostridium difficile en heces fueron negativos. Se completó el estudio de extensión con una endoscopia digestiva alta, una biopsia de la médula ósea y una TAC de cuello y tórax, que fueron normales, con lo que se confirmó la ausencia de enfermedad diseminada.
La paciente inició quimioterapia con COP (ciclofosfamida, vincristina y prednisona) y tras el segundo ciclo se encontraba sin dolor abdominal y había ganado peso. Tras este ciclo tuvo un cuadro de mielotoxicidad, por lo que se decidió modificar este tratamiento por otro menos agresivo. Tras el sexto ciclo de quimioterapia, a los 2 meses del diagnóstico, se realizó una TAC abdominal de control sin que observaran masas ni adenopatías, así como una colonoscopia que no detectó lesiones endoscópicas en la mucosa colónica. Seis meses después, en una visita médica, la paciente refería un aumento del número de las deposiciones y dolor abdominal. Se procedió a realizar otra endoscopia explorando hasta el ciego, donde se identificó una zona de mucosa congestiva y eritematosa con ulceraciones milimétricas de las que se tomaron biopsias. El estudio histológico mostró infiltración mucosa por linfoma tipo MALT. En estos momentos se está decidiendo realizar una colectomía dadas la mala tolerancia y la falta de respuesta a la quimioterapia aplicada.
DISCUSIÓN
Hemos presentado el caso de una mujer con EC del colon que desarrolló un linfoma MALT en el colon derecho, 3 años después del diagnóstico de enfermedad inflamatoria intestinal, sin haber recibido previamente tratamiento inmunodepresor. La asociación entre la EC y el linfoma intestinal primario es muy controvertida. Estudios de centros hospitalarios de referencia han señalado un incremento del riesgo de linfomas en pacientes con EC5,8, pero estudios poblacionales más recientes no han confirmado estos resultados1-3,9. En concreto, Lewis et al2 comparan la incidencia de este tumor entre 17.000 pacientes con enfermedad inflamatoria intestinal y más de 60.000 controles sanos, sin encontrar un aumento significativo de linfomas en pacientes con EC.
Se han propuesto 3 factores patogénicos para explicar el supuesto incremento de linfomas en la EC. En primer lugar, la activación crónica y anormal del sistema inmunitario asociada a esta enfermedad10, hecho que se ha reconocido en otros procesos de inflamación crónica de determinados órganos, tales como en el tiroides con la tiroiditis de Hashimoto11, en las glándulas salivares con la sialoadenitis mioepitelial12 y en el estómago con la gastritis por Helicobacter pylori13. Este mecanismo explicaría también la aparición del tumor, en la mayoría de los casos, en áreas de intestino afectado de enfermedad inflamatoria10. El segundo factor que se ha implicado en el desarrollo de linfomas es el uso de fármacos inmunodepresores. Hay estudios que demuestran una clara asociación de la aparición de linfomas y otras neoplasias (de piel y de otros órganos sólidos) con el tratamiento con azatioprina en pacientes receptores de trasplante y con artritis reumatoide14,15, incremento que acontece tras una media de 10 años de tratamiento inmunodepresor. Sin embargo, aunque algunos trabajos conjeturan el posible efecto de estos fármacos en la enfermedad inflamatoria intestinal4,5, estudios más recientes, que incluyen a un número mayor de pacientes, no encuentran un aumento del riesgo de estas neoplasias en pacientes con EC1,7. En los últimos años se está haciendo un amplio uso del anticuerpo monoclonal quimérico antifactor de necrosis tumoral (infliximab), fundamentalmente en pacientes con EC sin respuesta a corticoides e inmunodepresores; sin embargo, se han descrito pocos casos de linfomas en pacientes en tratamiento con este fármaco, de modo que no puede asegurarse firmemente su papel en el desarrollo de estas neoplasias16,17. Como hemos dicho, la paciente de este caso no había recibido tratamiento con inmunodepresores (azatioprina o 6-mercaptopurina) ni infliximab. Se trataba exclusivamente con mesalazina, fármaco con el que no se ha descrito una mayor incidencia de este tipo de neoplasias. El último factor que pudiera desempeñar un papel en el desarrollo de linfomas intestinales es el amplio uso de radiaciones ionizantes a las que a veces se somete a estos pacientes10.
La aparición de un linfoma intestinal en un paciente con EC es difícil de sospechar no sólo porque se trata de una entidad rara, sino porque los síntomas que refiere el paciente son similares a los de un brote de actividad de su enfermedad. La mayoría de los casos se diagnostican a partir de la palpación de una masa abdominal, como ocurrió en nuestro caso, o de una obstrucción intestinal10.
El linfoma primario intestinal más frecuente asociado a la EC es el linfoma de células B grandes10. Sin embargo, en el caso que nos ocupa se trataba de un linfoma MALT, una clase especial de linfoma extranodal según la nueva clasificación REAL (Revised European-American Lymphoma, 1994) de los linfomas18. Aunque la localización gástrica es la más frecuente, se han comunicado casos aislados de linfomas MALT en el intestino delgado y grueso6, originados a partir de las placas de Peyer, de los linfocitos intraepiteliales y de las células linfoides de la lámina propia de la pared intestinal19. No se conoce cuál puede ser el mecanismo patogénico que puede desencadenar la aparición de este tumor en esta región. Se ha barajado la posibilidad de que H. pylori pudiera actuar como un estimulador antigénico en la mucosa colónica, pero no hay estudios que demuestren la supervivencia de esta bacteria en la mucosa intestinal del colon10. Probablemente participen otros estímulos antigénicos (infecciosos o inmunológicos) en el desarrollo del linfoma MALT intestinal, al igual que ocurre en otras localizaciones. Por ejemplo, Campylobacter jejuni se ha asociado al linfoma MALT en la enfermedad inmunoproliferativa intestinal, Bordetella burgdorferi en la aparición de MALT cutáneos y Chlamydia en los linfomas MALT orbitarios19. En nuestro caso no se encontró evidencia de sobreinfección intestinal por gérmenes microbiológicos entéricos.
Su posible asociación con la enfermedad inflamatoria intestinal es aún más rara que en el resto de los linfomas primarios. Hemos encontrado sólo un caso descrito en la bibliografía7, el de un varón de 32 años diagnosticado de colitis ulcerosa en tratamiento con azatioprina, que desarrolló, 11 años después de su diagnóstico, un linfoma MALT en el colon sigmoideo. El paciente padecía además artritis reumatoide. El caso que hemos presentado difiere de este otro en varios aspectos: el tipo de enfermedad inflamatoria, la corta evolución de la enfermedad, la ausencia de tratamiento inmunodepresor y la ausencia de asociación con otras enfermedades con componente autoinmunitario como es la artritis reumatoide. Estos hallazgos, junto al dudoso incremento de linfomas en la EC comunicado en estudios bien diseñados y recientes, nos han hecho pensar en la probable casualidad de esta asociación, más que en una relación causal. Con el fin de aclarar estas dudas, hacen falta estudios de seguimiento a más largo plazo y con mayor número de pacientes, sobre todo tras los nuevos tratamientos inmunodepresores que se están utilizando actualmente.
El pronóstico del linfoma MALT de colon es peor que el del adenocarcinoma intestinal, aunque su potencial metastásico no se conoce del todo7. Por este motivo, se prefiere por el momento el tratamiento quirúrgico con resección del tumor y linfadenectomía sistemática. Sin embargo, al igual que ocurre en los linfomas MALT gástricos, en casos de alto grado el tratamiento de elección podría ser la quimioterapia CHOP (ciclofosfamida, adriamicina, vincristina y prednisona)20. En nuestro caso se optó por una quimioterapia menos agresiva, dadas la edad de la enferma y la posibilidad de mayores efectos secundarios. Aunque el seguimiento de nuestra paciente es aún corto para formular un pronóstico exacto, la interrupción del tratamiento tras el segundo ciclo probablemente no contribuya a incrementar su supervivencia, dada la agresividad de este tumor.