La dispepsia es un trastorno frecuente tanto en Atención Primaria (AP) como Especializada (AE). Se recomienda realizar una gastroscopia al inicio del estudio si existen datos de alarma, aunque su accesibilidad desde AP es variable.
Objetivos y métodosDesarrollamos un proyecto piloto estableciendo una agenda de gastroscopia precoz para pacientes con dispepsia y datos de alarma en AP, ampliándolo posteriormente a toda el área sanitaria. El objetivo fue evaluar los requerimientos, el impacto y la valoración desde AP de esta prestación. Recogimos variables demográficas, sintomáticas y endoscópicas de los pacientes remitidos y las derivaciones a AE desde el centro piloto. Se realizó una encuesta de satisfacción entre los facultativos de AP.
ResultadosSe evaluaron el proyecto piloto, de un año de duración, y el primer año de implantación de la agenda, con un total de 355 pacientes (edad mediana 56,4 años; RIQ 45,5-64,3). El 61,2% (56,1-66,3%) eran mujeres. La demora hasta la exploración fue de 1,5 semanas (RIQ 1,5-2,5). El 82,7% (78,4-86,3%) de las gastroscopias fueron indicadas correctamente. La mediana mensual de solicitudes fue de 1,1 por cada 10.000 adultos (rango 0,8-1,6). Las derivaciones mensuales a consultas de AE desde el centro piloto disminuyeron en 11 sujetos (IC 95% 5,9-16), respecto a la mediana previa de 58 (RIQ 48-64,5). El 98,4% de los encuestados consideraron la agenda útil en su práctica habitual.
ConclusionesLa disponibilidad de una agenda de gastroscopia precoz en AP para pacientes con dispepsia y datos de alarma disminuye el número de derivaciones a AE.
Dyspepsia is a common disorder in both Primary (PC) and Specialised Care (SC). Gastroscopy is recommended at the start of the study if there are warning signs, although it is not always available in PC.
Objectives and methodsWe developed a pilot project establishing an early gastroscopy programme for patients with dyspepsia and warning signs in PC, subsequently extending it to the entire healthcare area. The aim was to evaluate the requirements, impact and opinion of this service at the PC level. Demographic, symptomatic and endoscopic variables on the patients referred to SC from the pilot centre were recorded. A satisfaction survey was conducted among the PC physicians.
ResultsThe one-year pilot study and the first year of implementation of the programme were evaluated. A total of 355 patients were included (median age 56.4 years; IQR 45.5-64.3); 61.2% (56.1-66.3%) were women. The waiting time for examination was 1.5 weeks (IQR 1.5-2.5). Gastroscopy was correctly indicated in 82.7% (78.4-86.3%) of patients. The median number of requests per month was 1.1 per 10,000 adults (range 0.8-1.6). Monthly referrals to SC clinics from the pilot centre fell by 11 subjects (95% CI 5.9-16) with respect to the previous median of 58 (IQR 48-64.5). Almost all those polled (98.4%) considered the programme useful in routine practice.
ConclusionsThe availability of an early gastroscopy programme in PC for patients with dyspepsia and warning signs reduced the number of referrals to SC.
La dispepsia es uno de los trastornos digestivos más frecuentes, ya que afecta hasta al 38% de la población1. En nuestro país se estima una prevalencia del 23,9% y un riesgo de presentarla a lo largo de la vida del 39%2.
Aunque no todos los sujetos con dispepsia solicitan atención médica, aproximadamente el 25% lo hace en algún momento3,4. Estas cifras suponen una carga significativa sobre el sistema sanitario. En Atención Primaria (AP), la dispepsia motiva entre el 2,1 y el 8,3% de todas las consultas5,6, proporción que se ha mantenido estable en los últimos años7. Además, se estima que el 13-24% de los pacientes son derivados a Atención Especializada (AE)8,9, por lo que también supone una carga importante a este nivel.
La guía clínica conjunta de la Asociación Española de Gastroenterología y la Sociedad Española de Medicina de Familia y Comunitaria10 recomienda una estrategia de test and treat en el manejo inicial, reservando la gastroscopia para los pacientes refractarios al tratamiento sintomático y para aquellos que presentan alguno de los siguientes datos de alarma: edad mayor de 55 años, disfagia, anemia, pérdida de peso, vómitos frecuentes o una exploración física patológica. Uno de los problemas asociados a esta estrategia es la dificultad para acceder a una gastroscopia precoz desde AP11, lo que puede condicionar a algunos facultativos a remitir estos pacientes directamente a AE para evitar demoras en el diagnóstico de una hipotética enfermedad grave.
Ante este problema, planteamos que una agenda específica para pacientes con dispepsia y datos de alarma en AP conllevaría un manejo más eficiente de estas situaciones.
Material y métodosDesarrollamos un estudio observacional, analítico y prospectivo asociado al establecimiento de la agenda de gastroscopia precoz (menos de un mes desde la solicitud hasta la exploración) para pacientes con dispepsia y datos de alarma en AP. El proyecto fue aprobado por el Comité Ético de Investigaciones Clínicas del centro en 2013.
Establecimiento de la agenda de gastroscopia precozEn junio de 2013 se inició el proyecto piloto con la colaboración de un único centro de salud (CS). Los criterios de derivación se ajustaron a las recomendaciones establecidas10, requiriéndose la presencia de al menos un dato de alarma o una edad mayor de 55 años (tabla 1). Para el establecimiento de la agenda se realizaron varias reuniones con los facultativos de AP del CS piloto para establecer las indicaciones y el cauce de derivación. Pasados 6 meses se incorporaron otros 2 CS al proyecto piloto y, pasado un año desde el inicio del proyecto, se decidió establecer la agenda de gastroscopia precoz para dispepsia con datos de alarma para los 8 CS asociados al hospital, que atiende a una población de aproximadamente 260.000 personas (215.000 mayores de 15 años). Para ello se creó un volante específico que recogía los criterios de derivación establecidos.
Criterios de indicación de gastroscopia preferente
| Edad>55 años |
| Pérdida de peso significativa no intencionada |
| Vómitos intensos y recurrentes |
| Disfagia |
| Odinofagia |
| Signos de sangrado digestivo (anemia, hematemesis o melena) |
| Exploración física patológica (masa abdominal palpable, ictericia, adenopatías) |
La población a estudio incluye todos los pacientes derivados desde los distintos CS para la realización de una gastroscopia dentro de la agenda específica. Como criterios de exclusión se establecieron los siguientes: imposibilidad de realizar la gastroscopia o realización parcial de la misma, disponer de una gastroscopia previa desde el inicio de los síntomas y un diagnóstico previo de neoplasia gástrica, esofágica o esófago de Barrett.
Objetivos del estudioEl objetivo principal del trabajo fue evaluar los requerimientos para el desarrollo y el funcionamiento de la agenda de gastroscopia precoz para pacientes con dispepsia y datos de alarma, junto con su impacto sobre las derivaciones desde AP al Servicio de Aparato Digestivo.
Los objetivos secundarios fueron describir la actitud de los facultativos de AP hacia la agenda de gastroscopia precoz y los determinantes asociados a la derivación de los pacientes a AE.
Recogida de datosLos datos demográficos y epidemiológicos se recogieron junto con el consentimiento informado en una entrevista en la Unidad de Endoscopias del hospital previamente a la exploración, sin una valoración anterior de las solicitudes. Las variables endoscópicas se recogieron tras la misma. Las variables histológicas y la solicitud de valoración por Digestivo desde AP se recogieron pasados un mínimo de 2 meses desde la gastroscopia. Se realizó una encuesta de satisfacción entre los facultativos de AP al menos 6 meses después del establecimiento de la agenda. La encuesta se realizó aprovechando una serie de sesiones formativas impartidas por facultativos de aparato digestivo en los distintos CS sobre el cribado del cáncer de colon, entregándose a los asistentes al inicio y recogiéndose al término de la sesión. Los datos concernientes a las derivaciones desde AP a las consultas de aparato digestivo se remitieron desde los servicios administrativos del hospital. Se definieron como hallazgos significativos los siguientes: neoplasias malignas confirmadas histológicamente, úlceras y esofagitis grave (grados C y D de la clasificación de Los Ángeles12). Las exploraciones se definieron como correctamente indicadas si el paciente presentaba al menos un dato de alarma.
Análisis estadísticoEl análisis estadístico se realizó con el programa STATA (StataCorp 2013, Stata Statistical Software Release 13, StataCorp LP, College Station, TX, EE. UU.). Las variables categóricas se describen con porcentajes e intervalos de confianza al 95%. Las variables continuas con una distribución normal se presentan como media y desviación estándar, y aquellas que tienen una distribución no normal se muestran con su mediana, el rango intercuartílico (RIQ) y/o el rango. Todos los test se realizaron de manera bilateral. Se estableció un valor de p=0,05 como el umbral para definir la significación estadística. Para evaluar la evolución de las derivaciones desde AP se emparejaron las remitidas desde el CS piloto con los mismos meses de los 2 años previos. El número de exploraciones solicitadas por adulto se calculó con base en la población atendida por cada CS al inicio del periodo en el que se abrió la agenda. La tasa de solicitudes de cada CS se estandarizó por la edad de manera indirecta, usando los valores de toda el área atendida como referencia. La encuesta de satisfacción para los facultativos de AP incluía preguntas cerradas, abiertas y una valoración global según la escala de Likert (anexo I). Los factores asociados a la derivación desde AP se evaluaron mediante técnicas de regresión logística.
ResultadosDesde el establecimiento del proyecto piloto hasta julio de 2015 se incluyeron un total de 355 pacientes. Dos (0,6%) fueron excluidos del análisis definitivo al no poderse realizar la exploración completa por intolerancia.
Descripción de la muestraLa mediana de edad fue de 56,4 años (RIQ 45,5-64,3; rango 14,7-92,3). El 61,2% eran mujeres. Las características basales de los pacientes incluidos se detallan en la tabla 2. El síntoma más frecuente fue el dolor epigástrico (72,4%), seguido de la pirosis (45,9%), la distensión abdominal (38%) y la saciedad precoz (30%). La demora desde la solicitud hasta la exploración fue de 1,5 semanas (RIQ 1,5-2,5; rango 0,5-4,5). Entre los que disponían de una gastroscopia previa, el tiempo trascurrido desde la última exploración fue de 4,2 años (RIQ 2,9-6,4; rango 1,9-12).
Características de los pacientes incluidos
| Pérdidas (n) | ||
|---|---|---|
| Sexo femenino, n (%) | 216 (61,2) | 0 |
| Edad en años, mediana (RIQ) | 56,4 (45,5-64,3) | 0 |
| Fumadores, n (%) | 81 (24,2) | 18 |
| Tratamiento con AAS, n (%) | 39 (11,4) | 11 |
| Tiempo de evolución de los síntomas en meses, mediana (RIQ) | 4,5 (2,5-12,5) | 2 |
| Tratamiento sintomático a la exploración, n (%) | 159 (46,1) | 8 |
| IBP | 131 (38) | |
| Anti-H2 | 25 (7,3) | |
| Otros | 3 (0,9) | |
| Gastroscopia previa, n (%) | 77 (21,8) | 0 |
AAS: ácido acetilsalicílico; Anti-H2: antagonista de los receptores de H2; IBP: inhibidor de la bomba de protones; RIQ: rango intercuartílico.
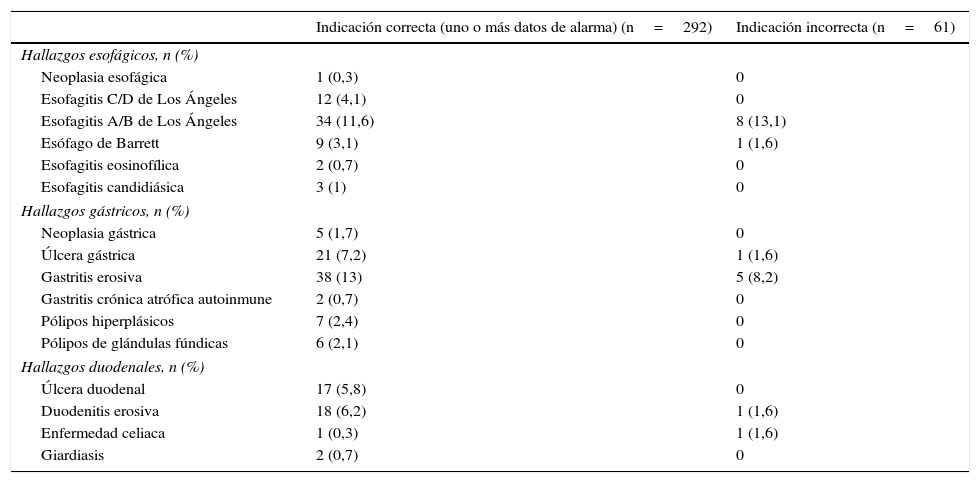
Se identificaron hallazgos significativos en el 15,6% (12,2-19,7%); el 11% (8,2-14,7%) presentaron úlceras, el 3,4% (1,9-5,9%) esofagitis graves y el 1,7% (0,8-3,7%) neoplasias. Las neoplasias incluyeron 4 adenocarcinomas gástricos (2 estadio iv y 2 estadio iiia), un carcinoma epidermoide esofágico estadio iia y un linfoma difuso de célula grande estadio ii. Otros hallazgos endoscópicos destacables por su prevalencia fueron esofagitis leves en el 11,9% (8,9-15,7%), gastritis erosiva en el 12,2% (9,1-16%) y duodenitis erosiva en el 5,4% (3,5-8,3%). Aunque mucho menos frecuentes, otros hallazgos relevantes fueron: esofagitis candidiásica en el 0,8% (0,3-2,5%), enfermedad celiaca en el 0,6% (0,2-2%) y esofagitis eosinofílica también en el 0,6% (0,2-2%). Los hallazgos endoscópicos en función de la presencia de datos de alarma se resumen en la tabla 3.
Hallazgos endoscópicos
| Indicación correcta (uno o más datos de alarma) (n=292) | Indicación incorrecta (n=61) | |
|---|---|---|
| Hallazgos esofágicos, n (%) | ||
| Neoplasia esofágica | 1 (0,3) | 0 |
| Esofagitis C/D de Los Ángeles | 12 (4,1) | 0 |
| Esofagitis A/B de Los Ángeles | 34 (11,6) | 8 (13,1) |
| Esófago de Barrett | 9 (3,1) | 1 (1,6) |
| Esofagitis eosinofílica | 2 (0,7) | 0 |
| Esofagitis candidiásica | 3 (1) | 0 |
| Hallazgos gástricos, n (%) | ||
| Neoplasia gástrica | 5 (1,7) | 0 |
| Úlcera gástrica | 21 (7,2) | 1 (1,6) |
| Gastritis erosiva | 38 (13) | 5 (8,2) |
| Gastritis crónica atrófica autoinmune | 2 (0,7) | 0 |
| Pólipos hiperplásicos | 7 (2,4) | 0 |
| Pólipos de glándulas fúndicas | 6 (2,1) | 0 |
| Hallazgos duodenales, n (%) | ||
| Úlcera duodenal | 17 (5,8) | 0 |
| Duodenitis erosiva | 18 (6,2) | 1 (1,6) |
| Enfermedad celiaca | 1 (0,3) | 1 (1,6) |
| Giardiasis | 2 (0,7) | 0 |
Se identificaron neoplasias a otros niveles (adenocarcinoma de colon estadio iia y iiic, de páncreas estadio iv, renal estadio iv, mieloma múltiple y enfermedad tumoral diseminada de primario incierto) durante los 2 meses siguientes a la gastroscopia en el 1,7% (0,8-3,7%).
Adecuación de la indicaciónLas 353 gastroscopias fueron solicitadas por 128 facultativos distintos desde 8 CS. Globalmente, el 82,7% (78,4-86,3%) fueron indicadas correctamente. La edad (>55 años) fue el dato de alarma más frecuentemente aducido, presentándose en el 56,4% (51-51,6%); de ellos, el 94,5% (90,2-96,9%) tenía>55 años al inicio de los síntomas. La pérdida de peso se documentó en el 26,5% (22-31,4%), la anemia en el 20,2% (16,1-24,8%), la disfagia en el 14,8% (11,3-19%) y los vómitos frecuentes en el 11,7% (5,3-11%). El sangrado gastrointestinal macroscópico y la exploración física patológica se presentaron en menos del 10 y del 1%, respectivamente. Una vez establecida la agenda, se realizaron 46 indicaciones inadecuadas; en 36 de ellas se habían sobreestimado los síntomas (los pacientes refirieron en la entrevista pérdidas de peso de 0-2kg, vómitos infrecuentes, etc.).
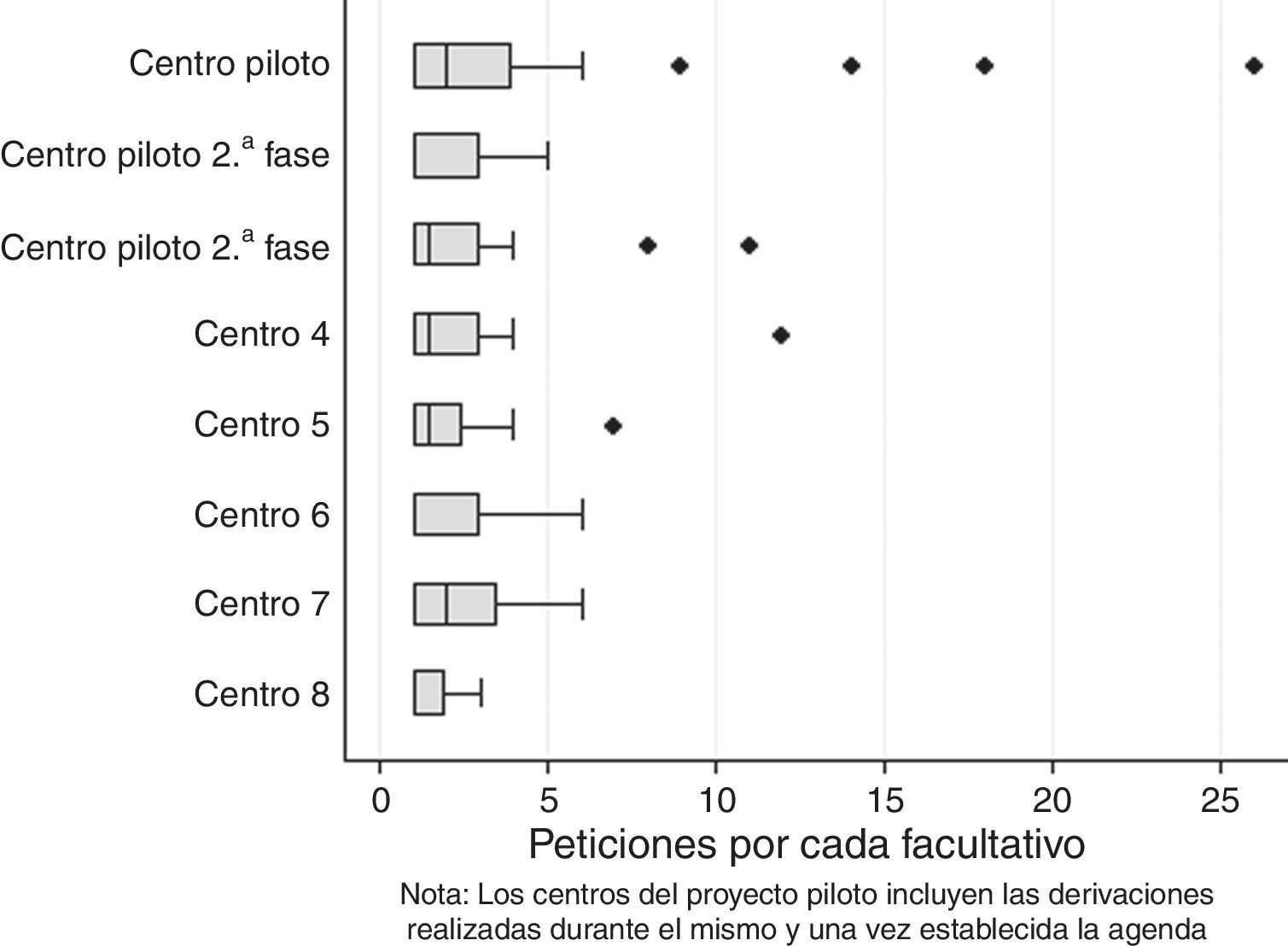
Analizando cada uno de los CS participantes, la adecuación osciló entre el 66,7 y el 96,2%. Las indicaciones realizadas desde los CS participantes en el proyecto piloto fueron adecuadas con mayor frecuencia que las realizadas desde los demás CS (88,5 vs. 73,3%; diferencia 15,2% [6,6-23,8%]), p<0,001. No se observaron diferencias en la adecuación de las indicaciones de los CS participantes en el proyecto piloto durante esta primera fase (86,1%; 79,6-92,6%) al compararlas con las realizadas tras el establecimiento de la agenda (90,1%; 85,5-96,3%), p=0,27. Al realizar un análisis por peticionarios individuales mediante diagramas de caja (fig. 1) se observa una importante homogeneidad en el número de peticiones de los facultativos en cada CS. Entre los 128 peticionarios individuales, solo se identificaron 8 (6,3%) facultativos con un número de peticiones lo suficientemente alto como para suponer un valor anómalo en el diagrama. Las indicaciones realizadas por estos facultativos fueron correctas con mayor frecuencia que las del resto de sus compañeros (94,1 vs. 79,1%), p=0,001.
Tasa de solicitudesUna vez establecida la agenda, la mediana de solicitudes mensuales fue de 25 pacientes (RIQ 22-31; mínimo 17; máximo 35), lo que supone un total de 1,1 solicitudes mensuales por cada 10.000 adultos (RIQ 1-1,4; rango 0,8-1,6). Al evaluar los CS por separado, se obtuvieron diferencias llamativas, con 1,8 solicitudes mensuales por cada 10.000 adultos en el centro con más peticiones y 0,7 en el menos activo. Las tasas estandarizadas por edad disminuyeron muy discretamente estas diferencias, oscilando entre 1,6 y 0,6. No se observó correlación entre el número de solicitudes y la adecuación a las indicaciones de cada centro, p=0,76.
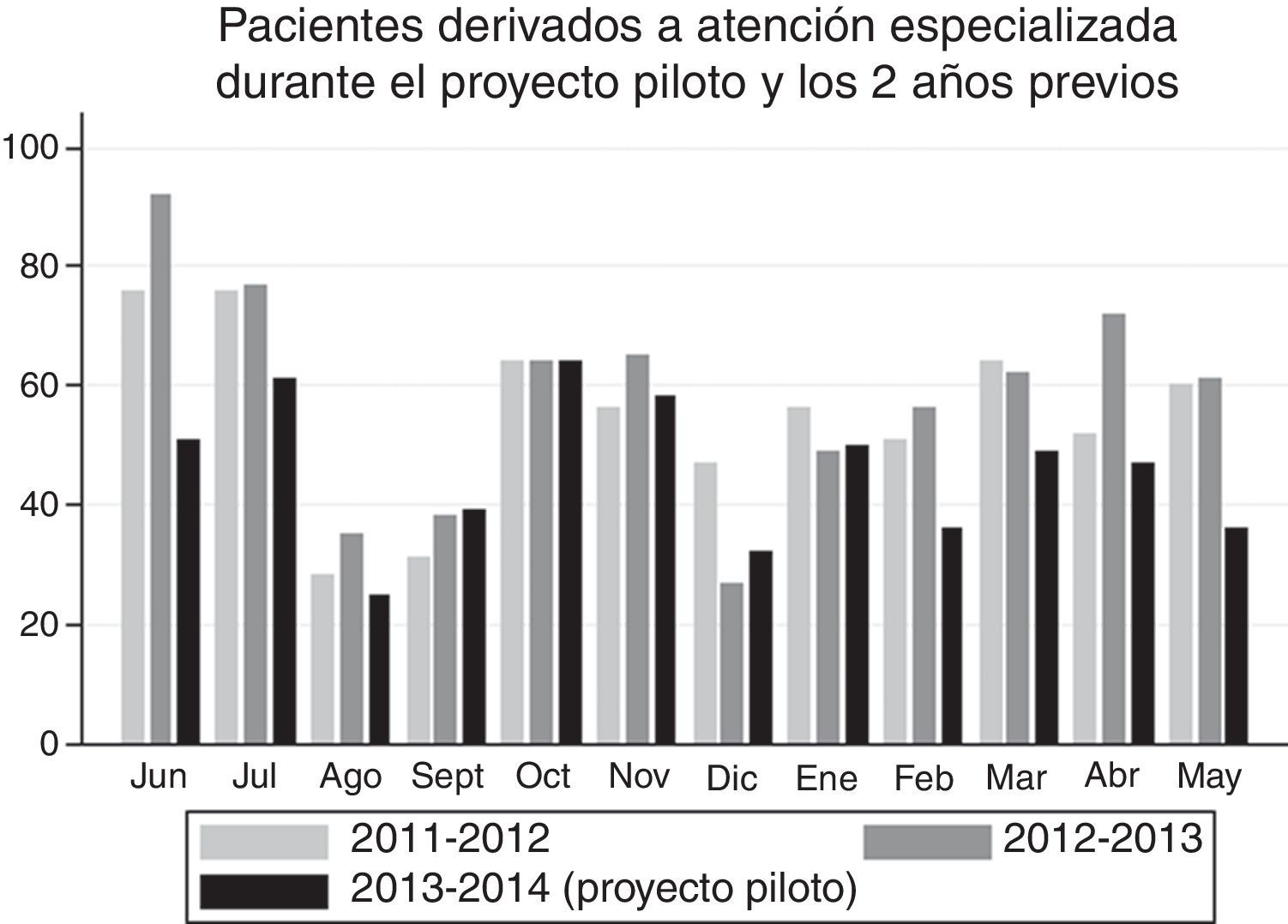
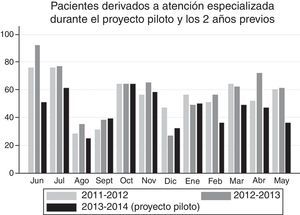
Efecto sobre las derivaciones desde Atención Primaria a consultas de aparato digestivoEl CS piloto cubría un área de 43.000 sujetos (37.000 mayores de 15 años) al inicio del proyecto. Como se muestra en la figura 2, en los 2 años previos al proyecto piloto, la mediana mensual de derivaciones del CS evaluado fue de 58 pacientes (RIQ 48-65; rango 27-92). Durante el proyecto piloto, la mediana mensual fue de 48 pacientes (RIQ 36-55; rango 25-64). La reducción en el número de derivaciones mensual fue de 11 sujetos5,9–16, p<0,001.
Se solicitó valoración en las consultas externas de aparato digestivo (desde AP o desde la misma unidad de endoscopias) al 18,1% (14,5-22,5%) de los sujetos. Ninguna de las variables recogidas previamente a la endoscopia (edad, sexo, duración de los síntomas, tipo de síntomas, datos de alarma, tratamiento con AAS, tratamiento con AINE, disponibilidad de gastroscopia previa) se asoció de manera significativa con la derivación a las consultas de AE, por lo que no se realizó un análisis multivariante. Entre los hallazgos endoscópicos, todas las neoplasias esofagogástricas fueron remitidas a consultas de AE desde la Unidad de Endoscopias. Salvo los casos de enfermedad celiaca (se remitieron los 2 pacientes identificados), el resto de los hallazgos endoscópicos no se asociaron de manera significativa a una solicitud en consultas de AE.
Valoración por parte de los facultativos de Atención PrimariaLa encuesta de satisfacción fue completada por 61 facultativos de 6 CS distintos. La mediana de participantes por centro fue de 10 (rango 6-15). El 68,9% de los encuestados habían usado la agenda al menos en una ocasión. Entre los 19 facultativos que no habían hecho uso de la agenda, el motivo más frecuente fue el no haber valorado ningún paciente que cumpliera criterios, en 13 facultativos, mientras que 3 referían no conocer la existencia de la agenda y otros 3 no conocían los criterios de derivación. En total, el 9,8% (4,6-19,8%) de los encuestados no había hecho uso de la agenda por desconocimiento. El 98,4% (91,3-99,7%) consideraba la agenda como útil en su práctica clínica habitual y el 100% planeaba usarla en el futuro.
DiscusiónLa elevada prevalencia de la dispepsia hace especialmente importante optimizar su manejo. Se han planteado varias estrategias para ello. Las unidades de endoscopia de acceso abierto son una medida establecida de manera casi universal. Disminuye los costes, al evitar consultas en AE, a costa de asumir una proporción variable (5-49%) de indicaciones inadecuadas13. Las consultas de alta resolución son otra opción, mucho menos implantada. Se trata de un proceso asistencial ambulatorio en el que se establece un diagnóstico junto con su correspondiente tratamiento, realizándose ambos en una sola jornada14. Estas consultas acortan los plazos de estudio, pero pueden aumentar el número de exploraciones realizadas y encarecer el proceso diagnóstico15. Por otra parte, la especialidad de Aparato Digestivo no está en disposición de implantar estas consultas en la misma medida en que lo hacen otras especialidades, pues buena parte de los procedimientos diagnósticos precisan preparación o sedación, o son de resultado diferido (serologías víricas, estudio de celiaquía, etc.), lo que ineludiblemente obliga a que el paciente tenga una visita sucesiva posterior16.
La priorización de los pacientes con datos de alarma sería una adaptación de las unidades de acceso abierto. La adecuación a las indicaciones en nuestro estudio es superior al 80%, sin detectarse usuarios que realicen un uso abusivo. La realización precoz de estas exploraciones no afecta a la lista de espera, suponiendo únicamente una reorganización de la misma. Cabe plantear la duda acerca de la pertinencia del empleo de datos de alarma para la priorización. El consenso existente sobre su pertinencia se mantiene a pesar del bajo valor predictivo positivo, que oscila entre el 0 y el 11%17, y de que el 11-15% de los pacientes en estudio por dispepsia presenta al menos un dato de alarma18,19. Sin embargo, aun con su baja rentabilidad, la presencia de datos de alarma se asocia a la derivación a AE con odds ratios de entre 1,5-2,89.
En nuestro trabajo llama la atención la diferencia en la tasa de solicitudes entre los distintos centros. Sin embargo, un estudio británico que incluía más de 6.000 centros de AP de todo el país ya observaba que los centros más activos multiplicaban por 2,5 la tasa de peticiones de los más inactivos20. También es destacable que, dada la ausencia de diferencias en cuanto a la adecuación entre los centros con más y menos peticiones, la disparidad en las tasas de solicitud probablemente se deba al cumplimiento más o menos estricto de los criterios de derivación. Por último, un 10% de los facultativos encuestados no habían hecho uso de la agenda por ignorar su existencia o sus criterios de uso. En centros con un recambio de personal frecuente, el éxito de medidas innovadoras puede depender de una adecuada promoción y comunicación, siendo necesarios recordatorios periódicos.
Nuestro trabajo presenta varias limitaciones. En primer lugar, el efecto sobre las derivaciones a AE solo se pudo valorar en el CS del proyecto piloto. Entre finales de 2014 y 2015 se implantaron de manera paulatina otras estrategias para disminuir el número de derivaciones desde AP (agenda de colonoscopia de acceso abierto en AP, actualización de los protocolos de enfermedad por reflujo gastroesofágico y alteración del perfil hepático en AP e implantación y promoción de un correo electrónico como medio de comunicación para consultas entre AP y AE), solapándose de manera parcial con el primer año de la agenda de gastroscopia para pacientes con dispepsia y datos de alarma en los 7 CS restantes. En ninguno de los 7 CS aumentaron las derivaciones, 2 no presentaron diferencias significativas y 5 redujeron las mismas entre un 10 y un 40% respecto a los 2 años previos. Aunque estos datos apoyan la relación entre el establecimiento de la agenda y la disminución en el número de derivaciones, los factores de confusión impiden una valoración objetiva. En segundo lugar, resulta difícil discernir si el descenso de las derivaciones se debe a la disponibilidad de la agenda o a la colaboración con AP para establecerla. Aunque no podemos cuantificarlo, consideramos especialmente importante esta interacción, como se puede ver en la superior adecuación de las indicaciones realizadas desde los CS del proyecto piloto. La proporción de indicaciones correctas en los centros piloto se mantuvo sin cambios en la siguiente fase, por lo que las diferencias no se deben a una curva de aprendizaje. Por otra parte, la colaboración entre AP y AE no afectó al número de derivaciones en otro trabajo realizado en nuestro país en el que se desarrollaron protocolos conjuntos y se estableció una agenda de gastroscopia de acceso abierto15. En tercer lugar, la encuesta puede sobreestimar la aceptación desde AP de la agenda. Al ser voluntaria, puede existir un sesgo de selección. Por último, a la hora de estandarizar las solicitudes mensuales por 10.000 habitantes, no se tuvieron en cuenta el nivel educativo y la situación socioeconómica, que han demostrado influir en la solicitud de atención sanitaria.
A pesar de estas limitaciones, nuestros resultados muestran que el establecimiento de una agenda de gastroscopia precoz para AP resulta eficiente. Es una medida sencilla, ya que únicamente supone una reorganización de las peticiones y agendas de gastroscopia, que puede disminuir las derivaciones posteriores a AE. Nuestro trabajo también aporta datos suficientes para estimar, en función del área atendida, las exploraciones a ofertar para implantar una agenda de este tipo. Un total de 1,4 exploraciones mensuales por cada 10.000 adultos cubrirían las necesidades del 75% de los CS participantes. Finalmente, su positiva valoración desde AP podría emplearse como un primer paso para mejorar la colaboración entre los distintos niveles de atención sanitaria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.