INTRODUCCIÓN
La esfinterotomía de aguja (EA) es una técnica endoscópica utilizada para acceder al conducto biliar, cuando los métodos de canulación habituales han fallado1-17. Generalmente, la EA es seguida por una esfinterotomía convencional (EC) que permitirá completar el tratamiento deseado. Tanto el porcentaje de éxito como el de complicaciones es muy variable y depende de la indicación del procedimiento, de las circunstancias locales anatómicas del paciente, de factores relacionados con la técnica y, en gran medida, de la experiencia y la habilidad del endoscopista2,8,13,16. Recientes estudios han puesto de manifiesto la utilidad de la inserción de una prótesis pancreática previa a la realización de una esfinterotomía de aguja (EA-PP), en pacientes con canulación difícil18-21.
El objetivo del presente artículo ha sido analizar los resultados de la realización de EA en pacientes con inaccesibilidad a la vía biliar (canulación difícil) mediante técnicas estándar en colangiopancreatografía retrógrada endoscópica (CPRE), y los factores asociados con el éxito y complicaciones.
MATERIAL Y MÉTODOS
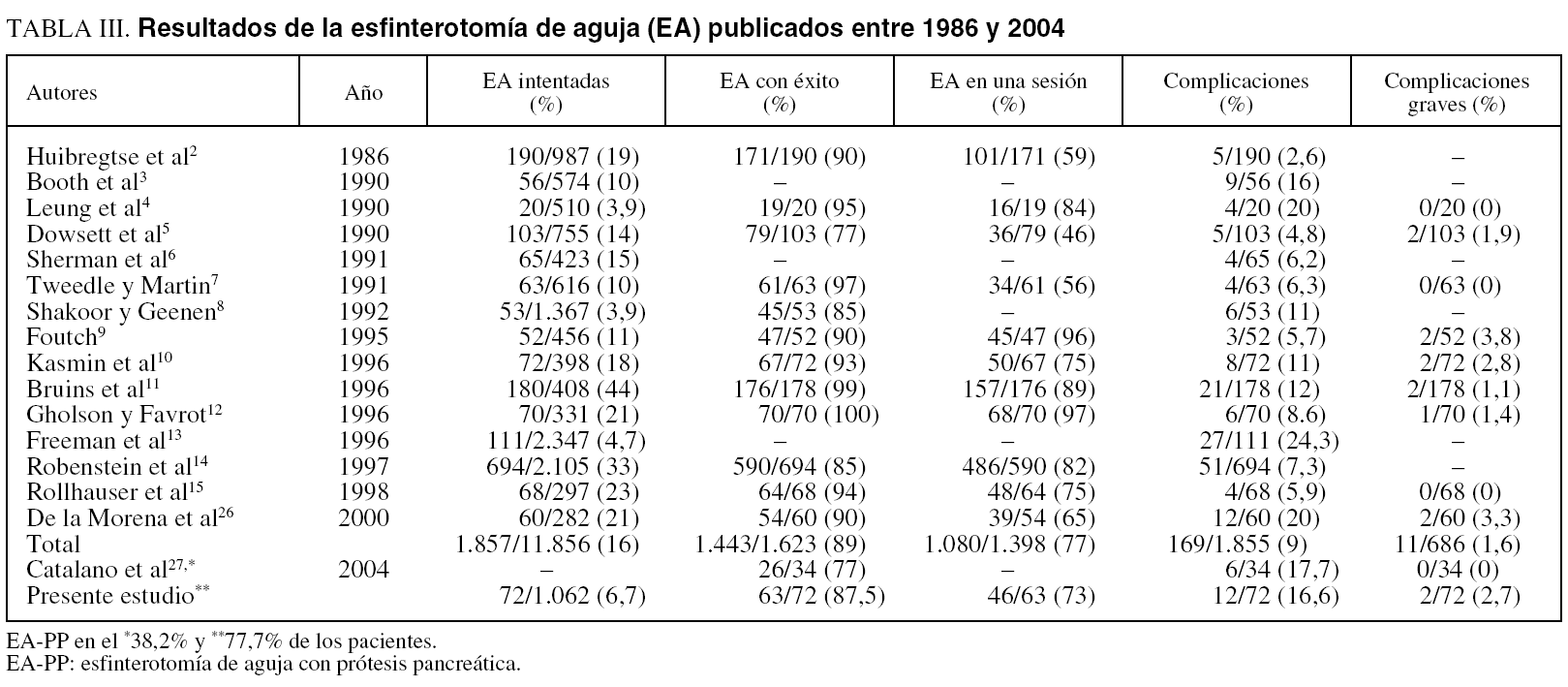
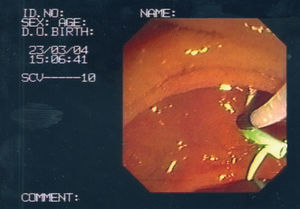
Estudio prospectivo que incluye a 72 pacientes entre enero de 1998 y diciembre de 2004, sometidos a EA por canulación difícil de la vía biliar. Se consideró canulación difícil cuando no se consiguió por los métodos habituales en más de 30 min y/o se canuló/opacificó el conducto pancreático en múltiples ocasiones. Cuando se accedió a la vía pancreática, se insertó una prótesis pancreática (5-7 French; 3-5 cm) como orientación anatómica para realizar la EA y la prevención de una pancreatitis inducida por el procedimiento (figs. 1a y b).
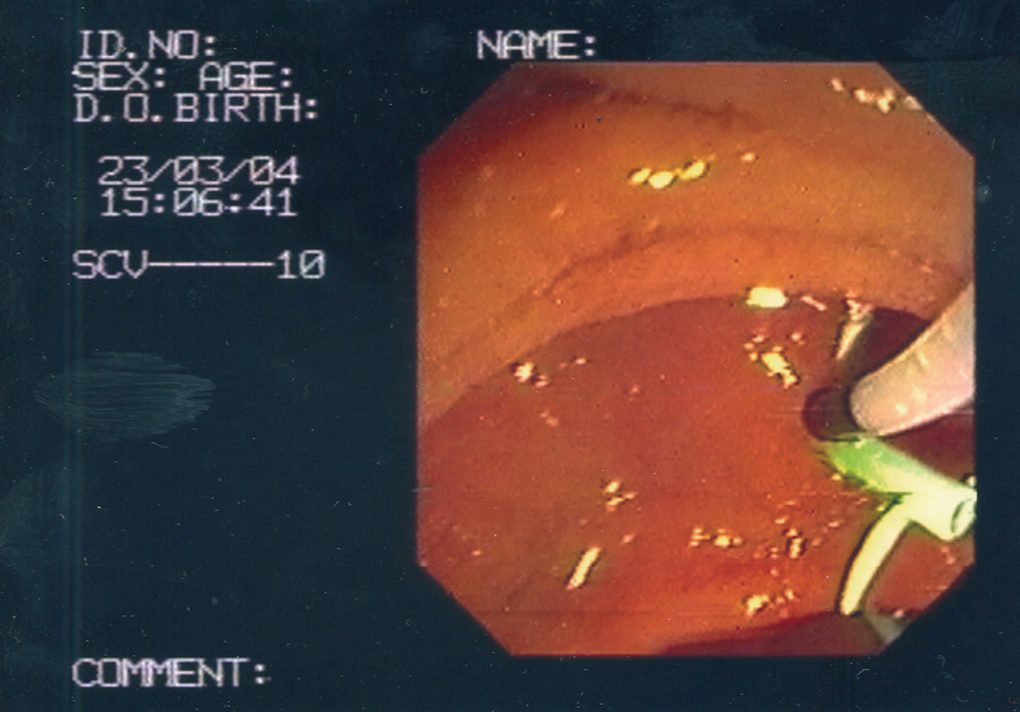
Fig. 1a. La esfinterotomía de aguja con prótesis pancreática (EA-PP) tiene como referencia la prótesis pancreática. El corte se inicia en el orificio papilar siguiendo una trayectoria ascendente hacia las 11-12 h.
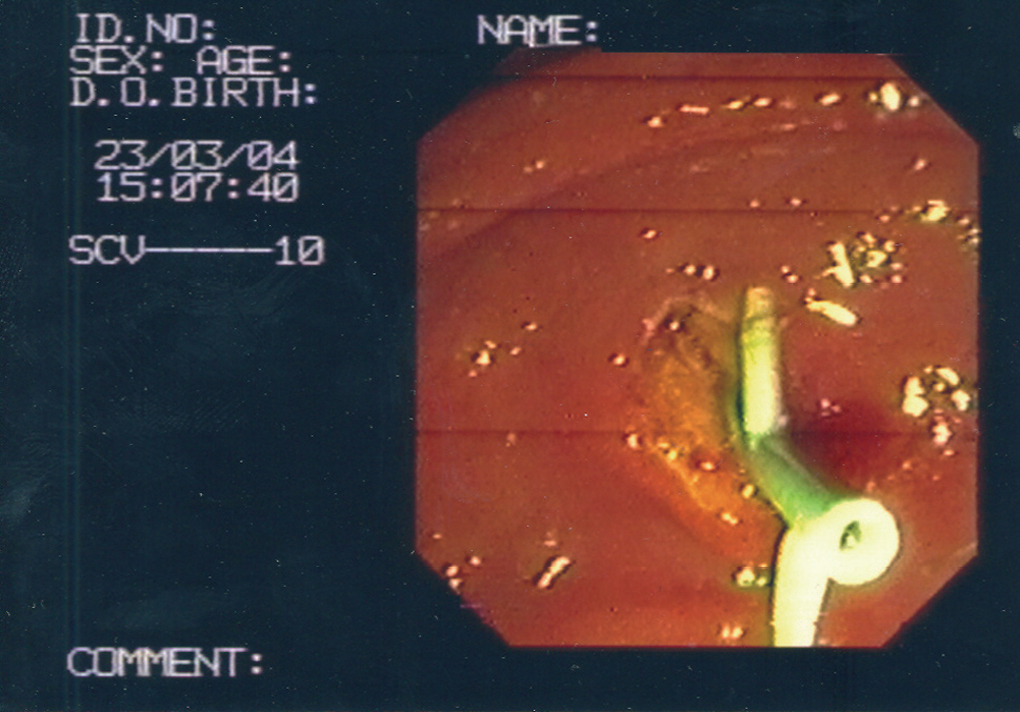
Fig. 1b. Esfinterotomía de aguja con prótesis pancreática (EA-PP) completada que permite el acceso a la vía biliar. La prótesis pancreática se deja de forma preventiva durante 48 h.
Todas las EA se practicaron sin tutela y por el mismo endoscopista (J.E.) que había realizado hasta el inicio del estudio 1063 CPRE, 577 EC y 17 EA. Todos los pacientes firmaron el consentimiento informado y recibieron profilaxis antibiótica (amoxicilina-ácido clavulánico y tobramicina). Las exploraciones se realizaron con duodenoscopios TJF-130, TJF-140 (Olympus) y esfinterótomos de aguja HPC-2 (Wilson-Cook), según la técnica descrita por el grupo de Amsterdam2. La esfinterotomía generalmente se completó con un esfinterótomo de tracción. Cuando la canulación de la vía biliar no fue posible tras la EA, y el paciente no precisó un drenaje biliar urgente, se realizó una nueva CPRE entre 2 y 7 días después, dando tiempo a que disminuyese el edema local.
Gran parte de los procedimientos fueron grabados y revisados. Se consideró vía biliar dilatada aquella de más de 7 mm en pacientes con vesícula y mayor de 9 mm en colecistectomizados. A la hora de hacer el análisis, incluimos en el grupo de neoplasias biliopancreáticas (NBP) los pacientes con colangiocarcinoma y cáncer de cabeza de páncreas, excluyendo los tumores de papila.
Los resultados obtenidos se analizaron respecto al éxito en acceder a la vía biliar, su consecución en una o más sesiones, su posible relación con la enfermedad de base, y la incidencia y la gravedad de las complicaciones según criterios consensuados22, detectadas en el día 30 del procedimiento.
Análisis estadístico
Las variables cualitativas se expresan en forma de porcentajes, y las cuantitativas, como media y desviación estándar (DE). En el análisis estadístico se utilizó el test de la χ2 y se concedieron significación estadística, para valores de p < 0,05. Las variables relacionadas con el éxito o fracaso en la canulación fueron incluidas en un análisis de regresión logística multivariante paso a paso hacia delante (forward stepwise). Para los distintos análisis se utilizó el paquete estadístico SPSS para Windows 9.0.
RESULTADOS
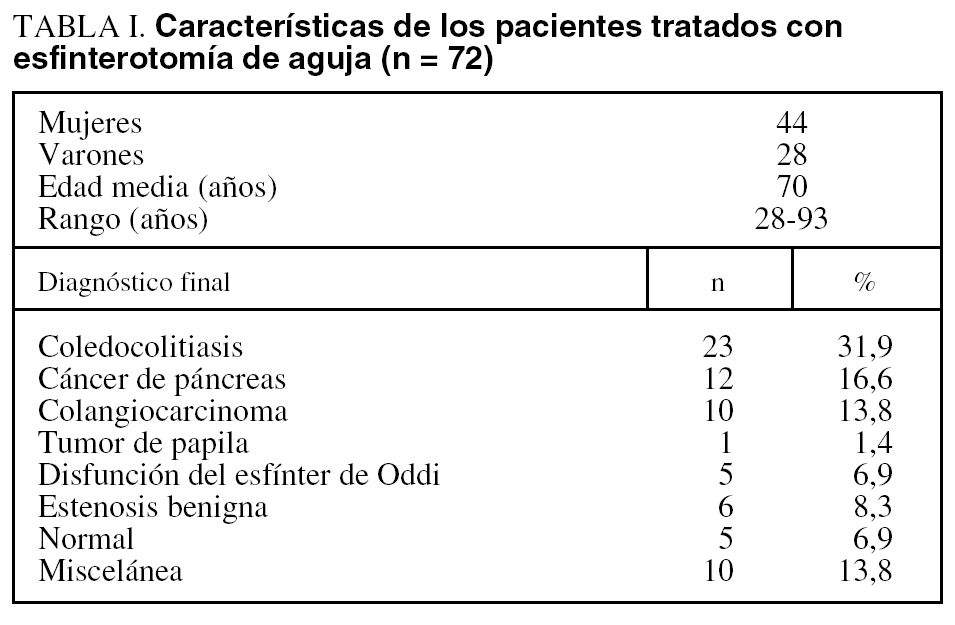
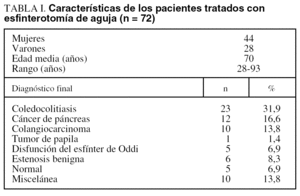
Durante el período de estudio se realizaron 72 EA de un total de 2149 CPRE y 1.062 esfinterotomías. La EA representó el 6,7% de las esfinterotomías. Los pacientes incluidos tenían una edad media de 70 años (28-93); el 32% eran varones. Catorce (19,4%) estaban colecistectomizados y 3 (4,1%) presentaban cirugía gástrica (Billroth-II). El diagnóstico final (tabla I) se realizó mediante CPRE, y se utilizó como alternativa en los casos de fracaso de esta técnica, el drenaje transparietohepático (4 pacientes), la colangiorresonancia magnética (3 pacientes) y la cirugía (2 pacientes). Se insertó una prótesis pancreática previa a la EA en el 77,7% de los pacientes (56/72).
Éxito en la canulación
Se consiguió la canulación mediante la EA en el 87,5% (63/72) y en la primera sesión en el 73% (46/63). El uso de prótesis pancreática se relacionó con un porcentaje mayor de éxito (el 89,2 frente al 81,2%), sin alcanzar significación estadística. Se logró el acceso biliar en 16 de los 22 casos (72,7%) con neoplasia biliopancreática frente a 47 de 50 pacientes (94%) con otros diagnósticos (p = 0,03). Las variables que pudieran estar relacionadas con el éxito o el fracaso en la canulación se incluyeron en un análisis de regresión logística, donde solamente la presencia de neoplasia biliopancreática mostró un valor predictivo independiente de fracaso en la canulación biliar (odds ratio [OR] = 5,8; intervalo de confianza [IC] del 95%, 1,3-26,2).
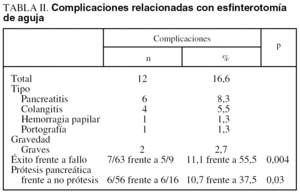
Complicaciones (tabla II)
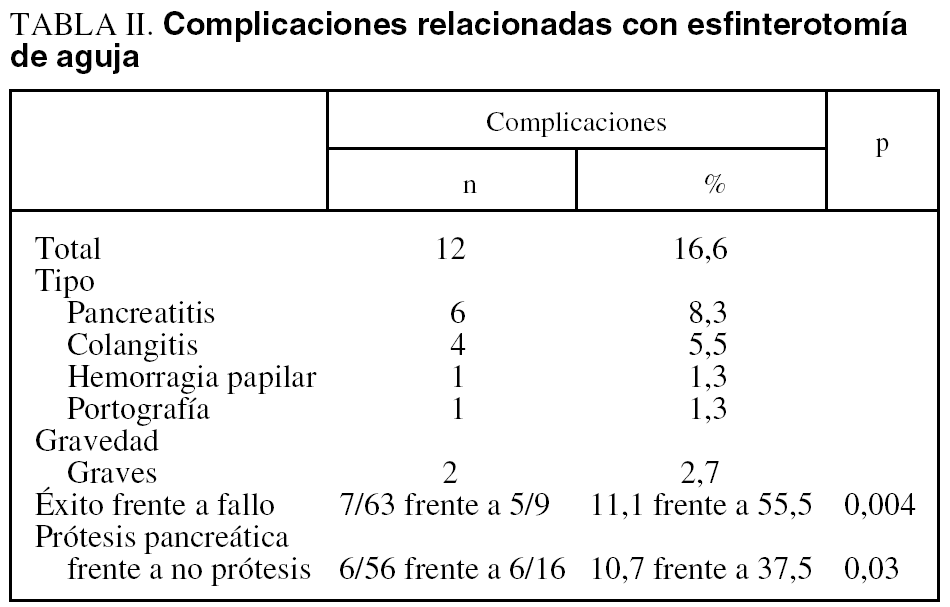
Once pacientes (15,2%) presentaron 12 complicaciones (16,6%) (6 pancreatitis, 4 colangitis, 1 hemorragia papilar y 1 relleno de la vena porta). Dos colangitis fueron graves y en una de ellas se produjo el fallecimiento. Se trataba de un varón de 79 años a quien se habían realizado 3 CPRE; en las 2 últimas se practicó EA-PP y finalmente se consiguió el acceso a la vía biliar. La colangiografía mostraba una estenosis distal de aspecto incierto, completándose la terapéutica con una esfinterotomía convencional e inserción de prótesis biliar de polietileno (8,5 F/7 cm) con buen drenaje de bilis. Siete días después (5 tras el alta) reingresó por shock séptico, situación que ocasionó el fallecimiento. Los hemocultivos fueron negativos. Un paciente (1,3%) con coledocolitiasis presentó una colangitis por Pseudomonas mientras esperaba la segunda CPRE. No se produjeron perforaciones, pancreatitis graves ni migraciones de las prótesis pancreáticas.
Se advirtió un menor porcentaje de complicaciones cuando se consiguió el éxito (el 11,1 frente al 55,5%) (p = 0,004) (OR = 10; IC del 95%, 2,1-46,2) y cuando se utilizó la prótesis pancreática (el 10,7 frente al 37,5%) (p = 0,03) (OR = 5; IC del 95%, 1,33-18,7).
DISCUSIÓN
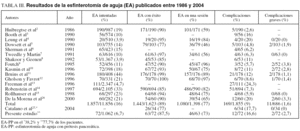
La EA es una técnica endoscópica alternativa, utilizada para conseguir el acceso a la vía biliar cuando, la canulación profunda es difícil o imposible por los métodos convencionales1-17. Esta situación puede presentarse en un porcentaje variable, alrededor del 5-10% de los pacientes, incluso en manos de expertos23. Su uso es bastante controvertido, y así algunos autores argumentan que se trata de una técnica potencialmente peligrosa, solamente necesaria en un máximo del 5% de las esfinterotomías, añadiendo que un mayor uso puede reflejar una falta de habilidad en la canulación8,16,24,25. Por contra, otros autores manifiestan que la decisión de realizar precozmente una EA puede proteger la papila de los traumatismos que suponen repetidos intentos de canulación y disminuir la incidencia de complicaciones15. En el presente estudio, el porcentaje de EA fue del 6,7%, inferior a los publicados por otros autores, y que en términos globales se cifra en el 16% (tabla III).
Nuestros resultados muestran un éxito acorde con otros estudios publicados2-15,26. El más reciente27, un estudio prospectivo, que incluye a 34 pacientes tratados con EA previa inserción de prótesis pancreática en el 38,2% de los casos, obtiene un éxito global del 77% (el 85% grupo de stent; el 72% grupo no stent). No se han publicado estudios prospectivos, aleatorizados, que directamente comparen la EA con la EA-PP. Creemos que en los resultados obtenidos en nuestra serie puede haber tenido un papel destacado la EA-PP realizada en la mayoría de los pacientes. La inserción de un stent pancreático antes de la EA puede suponer una notable ventaja para conseguir el acceso a la vía biliar, al servir de referencia anatómica en el momento de realizar la disección de la papila.
Entre los factores relacionados con el fracaso en la canulación biliar, destaca la neoplasia biliopancreática como factor predictivo independiente, con un riesgo 5,8 veces superior frente a aquellos con otros diagnósticos. Estas tumoraciones (NBP) se caracterizan por presentar un colédoco distal no dilatado y un menor flujo de bilis, haciendo el acceso a la vía biliar más difícil. Resulta evidente que aquellas exploraciones previas, poco o no invasivas, que puedan definir mejor las características y concretar la presencia o no de patología en el colédoco medio-distal (colangiorresonancia magnética, ultrasonografía endoscópica) aportarán una información añadida sobre las posibilidades de éxito mediante esta técnica (EA-PP), con vistas a planificar alternativas precoces en el caso de fracaso.
La bibliografía revisada describe complicaciones de la EA entre el 5 y el 34% de los casos2,4,5,27. En la mayoría de ellas, cuando la EA supone menos del 10% del total de las esfinterotomías, la incidencia oscila entre el 11 y el 16%. Estas observaciones ponen de manifiesto que la incidencia de complicaciones tras EA se correlaciona indirectamente con el porcentaje de EA practicadas. En nuestro trabajo, con menos del 10% de EA intentadas (tabla III), la incidencia fue del 16,6% (el 10,7% grupo stent; el 37,5% grupo no stent). El estudio de Catalano et al27 muestra una incidencia del 17,7% (el 15,4% grupo stent; el 19,1% grupo no stent).
Un hecho significativo en las series de EA, respecto a las de esfinterotomía estándar es la diferente frecuencia de cada una de las complicaciones advertidas (pancreatitis, hemorragia, perforación)6,11,28,29. La EA se ha asociado en varios estudios2,13 a un mayor porcentaje de pancreatitis, comparado con la EC, y así, en un amplio estudio multicéntrico, la incidencia fue del 15 y el 5%, respectivamente13, poniendo de manifiesto el incremento de 3 veces la incidencia de pancreatitis en los pacientes con canulación difícil. En nuestra serie, basada en pacientes con canulación difícil, el bajo porcentaje advertido de pancreatitis (8,3%), ninguno de los casos catalogado como grave, puede deberse al efecto protector del stent pancreático demostrado en varios estudios tras la esfinterotomía biliar convencional18,20,30,31 y de aguja21,32. Nuestros resultados evidencian que la utilización de un stent pancreático previo, se asocia con un significativo menor porcentaje de complicaciones (el 10,7 frente al 37,5%). El stent protegería respecto a los posibles mecanismos patogénicos involucrados en la pancreatitis: traumatismo mecánico secundario a la manipulación, edema ocasionado y resultante de la EA, e hipertensión del esfínter pancreático33.
La mayor diferencia en nuestros resultados respecto a los extraídos de la bibliografía se encontró en la incidencia de colangitis (5,5%), catalogados como graves en 2 casos. La colangitis se ha comunicado después de la colocación de prótesis pancreáticas y se ha relacionado con cierto grado de obstrucción (edematosa) del conducto biliar34,35. Cremer34 ha observado 3 casos de colangitis en series de 76 pacientes (4%) subsidiarios de colocación de stents pancreáticos y, en consecuencia, recomienda realizar esfinterotomía biliar junto con la esfinterotomía pancreática. En este contexto, un estudio aleatorizado36 concluye que dicha práctica (doble esfinterotomía) no es indispensable y debería realizarse en casos seleccionados (pacientes con fosfatasa alcalina >= 2 veces el límite superior de la normalidad y dilatación de la vía biliar). En estos casos, en ausencia de esfinterotomía biliar, desarrollaba colangitis el 56 frente al 0% de los que recibieron esfinterotomía biliar (p < 0,05), a pesar de la administración de antibióticos de amplio espectro.
La colangitis fue una complicación observada en 4 pacientes en nuestro estudio, y se ha realizado EA-PP en 3 de ellos. La posibilidad de que el mecanismo anteriormente descrito (EA-PP, edema, y no consecución de acceso/drenaje biliar) pueda constituir una base patogénica en la aparición de esta complicación es merecedora de atención. En los 4 casos existió colestasis y dilatación de la vía biliar (como señalan Kim et al36 en su estudio) y probablemente no se consiguió un adecuado drenaje biliar. Este aspecto, junto con la menor incidencia de complicaciones en los casos de éxito frente a fracaso (el 11,1 frente al 55,5%), apoyaría esta supuesta base patogénica. No obstante, un factor adicional que puede ser fundamental es la posibilidad de colonización bacteriana del equipo endoscópico, respaldado por la detección de Pseudomonas en los cultivos de sangre en 2 de 4 pacientes (50%) afectados. El sistema de limpieza y desinfección del instrumental fue manual (glutaraldehído al 2%) durante la aparición de los casos de colangitis. Tras la sospecha de que este método pudiera haber contribuido a la aparición de esta complicación, se sustituyó por el automático con lavadora, y no se han registrado hasta el momento nuevos casos de colangitis ni de colonización bacteriana del duodenoscopio en controles quincenales. Creemos, por tanto, que el uso de stent pancreático, en sí mismo, no ha de suponer un factor de riesgo de esta complicación en particular, ni de las globales, tal y como se observó en los resultados del estudio. Más bien, el insuficiente drenaje biliar asociado a la colonización del equipo endoscópico, pudo ser la causa de la mayor incidencia de colangitis.
La perforación es una complicación advertida en ¾ 1% de las esfinterotomías convencionales, si bien varios estudios han demostrado una mayor frecuencia en pacientes con Billroth-II, en aquellos con sospecha de disfunción del esfínter de Oddi, o en pacientes a quienes se realiza EA13,37, y en esta situación (EA) se ha llegado a comunicar en el 4%10. En nuestro trabajo, no se detectó esta complicación y probablemente el uso de una prótesis pancreática haya facilitado la incisión del esfinterótomo de aguja, tanto en longitud como en profundidad.
La esfinterotomía convencional presenta una incidencia de hemorragia del 1-2%13,22, y es más común tras la realización de EA (2,7-5,5%)11,14. En un estudio38, la EA aparecía como un factor de riesgo independiente de hemorragia, con un porcentaje del 15,4% de las EA practicadas. Las incisiones con EA avanzan más rápidamente que las realizadas con esfinterótomo de tracción, debido al fino diámetro del alambre de corte que proporciona una alta densidad de corriente y, en consecuencia, posibilita una incisión demasiado rápida, aumentando el riesgo de sangrado. En nuestro trabajo, advertimos esta complicación en un paciente (1,3%).
La opacificación del sistema venoso portal es una complicación excepcional de la CPRE. En la mayoría de los casos publicados, los pacientes presentaban un cáncer de páncreas39,40, y en un caso como el nuestro, además se realizó EA40. Es posible que el corte realizado (EA) y canulación de una pequeña rama venosa comunicante con la vena porta haya ocasionado esta complicación. La neoformación de vasos o la existencia de venas aberrantes en el cáncer de páncreas es un dato que se debe tener en consideración, a tenor de la frecuencia de esta neoplasia en los casos publicados. El relleno de la vena porta tiene riesgos potenciales, como hemorragia, sepsis, trombosis o embolia, si bien no fueron advertidos en el estricto control que se realizó al paciente.
En conclusión, la EA-PP como sistema de acceso a la vía biliar puede ser un procedimiento seguro en pacientes con canulación difícil de la vía biliar, y permite completar la terapéutica biliopancreática. La presencia de neoplasia biliopancreática es un factor de riesgo de no consecución del acceso biliar frente a otros diagnósticos. La incidencia de complicaciones está en consonancia con las registradas en otros estudios, y no se ha observado ningún caso de pancreatitis grave ni de perforaciones. La realización de EA-PP puede incrementar el porcentaje de éxito en la canulación difícil de la vía biliar y disminuir las complicaciones.