La enfermedad de Whipple (EW) fue descrita en 1907 como una entidad de origen infeccioso causada por la bacteria Tropheryma whippleii. Esta consiste en la acumulación de macrófagos en la lámina propia con material intracelular intensamente PAS positivo.
Este trastorno se manifiesta con artralgias, pérdida de peso, diarrea y dolor abdominal. Además puede aparecer afectación cardiaca, afectación del SNC y, en raras ocasiones, hipertensión pulmonar.
Presentamos el caso de un varón de 47 años diagnosticado 2 años antes de espondiloartropatía indiferenciada HLA-B27, para la que recibía tratamiento con fármacos anti-TNF-α: adalimumab y, posteriormente, etanercept (50mg/semana).
Cuatro meses antes comienza con dolor abdominal y debilidad en MMII, y en los últimos 2 meses presenta sudoración nocturna, anorexia, pérdida de 10kg de peso y fiebre. El mes previo a su ingreso había acudido en 2 ocasiones a urgencias por dolor abdominal y diarrea, siendo ingresado ante la persistencia de síntomas.
La exploración física mostró un abdomen levemente distendido, sin puntos dolorosos. El resto de la exploración fue rigurosamente normal. La analítica reveló anemia ferropénica: con Hg 10,2g/dl, Fe 21μg/dl, albúmina 2,6g/dl, folato 2,2ng/ml y PCR 59mg/l, siendo el resto de valores normales. La radiografía de tórax no mostró datos relevantes.
Se realizaron análisis de heces, con resultados negativos, y un TAC abdominal que mostró múltiples adenopatías retroperitoneales y mesentéricas en rango patológico. Se solicitó una colonoscopia que no se realizó debido al rápido deterioro clínico, ya que el tercer día de ingreso presentó varios episodios de disnea, taquipnea e inestabilidad hemodinámica. Tras efectuar un ECG normal y angio-TAC que descarta TEP, ingresa en la UCI.
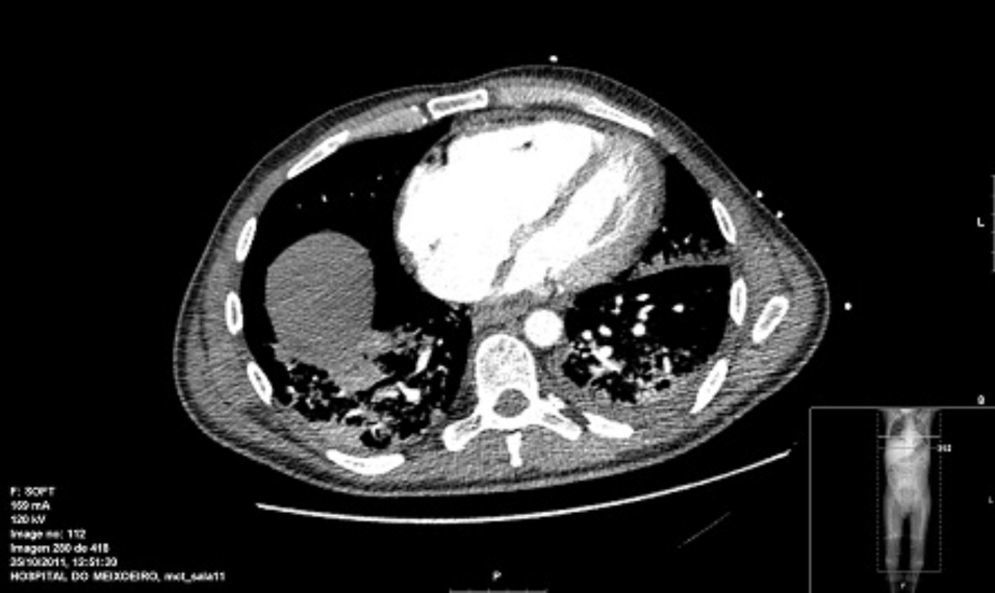
Se solicitan diversos estudios serológicos: neumonías atípicas, virus hepatotropos, VIH, Ag Legionella y neumococo en orina, Mantoux y BAAR en esputo. Se realiza broncoscopia y biopsia de médula ósea con resultados negativos, administrando empíricamente tuberculostáticos, antibióticos de amplio espectro, antivíricos, antimicóticos y bolos de metilprednisolona. A las pocas horas presenta un episodio de asistolia realizándole un ecocardiograma que evidencia hipertensión pulmonar (HTP) severa y angio-TAC torácico con datos de HTP y adenopatías mediastínicas, retroperitoneales y mesentéricas (fig. 1).
En los días siguientes existe un agravamiento clínico con deterioro respiratorio y hemodinámico precisando altas dosis de aminas y óxido nítrico, desarrollando insuficiencia renal, anasarca y hemorragia digestiva alta. Se realizan 2 endoscopias mostrando lesiones agudas gastroduodenales secundarias a fracaso multiorgánico, falleciendo 15 días tras su ingreso.
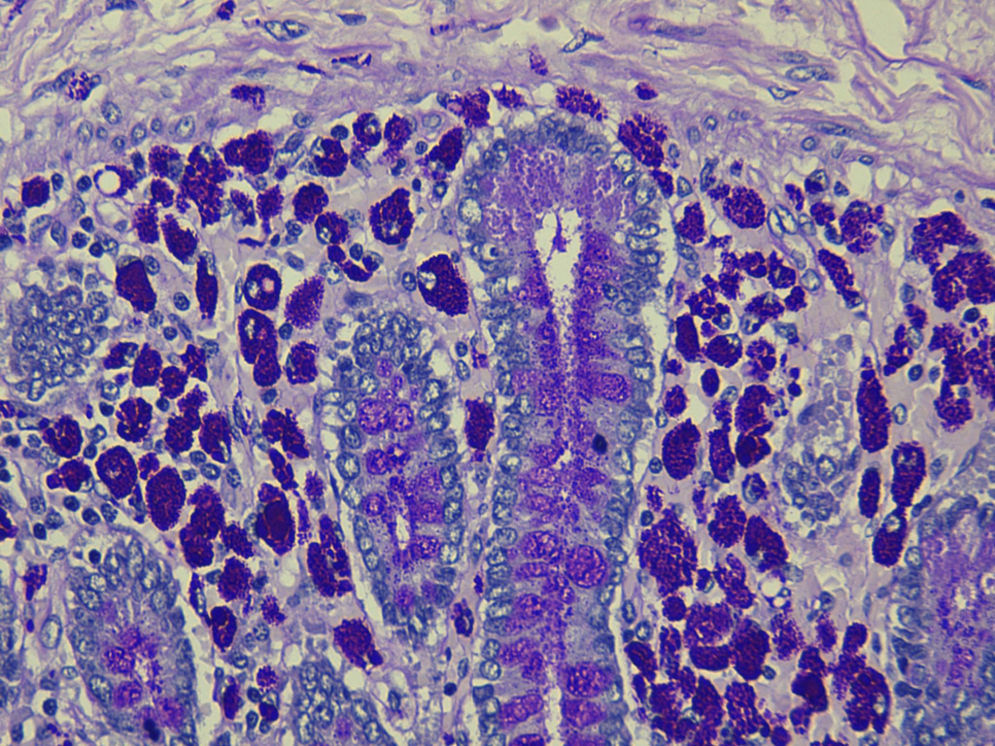
El resultado de la autopsia informa: EW con afectación difusa de duodeno, yeyuno e íleon y de los ganglios linfáticos mesentéricos, peripancreáticos y perigástricos (fig. 2).
La EW tiene generalmente un curso insidioso y una presentación abigarrada con diversas manifestaciones clínicas que implican una afectación sistémica1. Las artralgias constituyen un síntoma precoz y suelen preceder largo tiempo a las manifestaciones digestivas dificultando su diagnóstico.
El tratamiento inmunosupresor se asoció a una mayor tendencia al desarrollo de infecciones y los agentes bloqueadores de TNF-α, en particular a un mayor riesgo de infecciones causadas por patógenos intracelulares. Diversos estudios postulan que la terapia con inmunosupresores juega un importante papel en la exacerbación y rápida progresión de los síntomas digestivos en la EW2–4, aunque en nuestro caso no hay suficientes datos para determinar si los síntomas articulares ya eran debidos a EW o esta se desarrolló después de iniciada la terapia biológica.
En un estudio francés, se expone cómo 5 pacientes tratados con agentes biológicos, desarrollan síntomas gastrointestinales compatibles con EW. No solo eso, sino que revisando retrospectivamente cada paciente, hallan que en 2 de estos casos constaba una EDA informada como normal previamente a iniciar terapia con anti-TNF. Por ello, concluyen que los tratamientos biológicos causaron la rápida progresión de una EW ya preexistente en su estadio inicial. La media del intervalo entre los primeros síntomas (artralgias y artritis) y el desarrollo de síntomas intestinales es de 6 años. En estos pacientes inmunosuprimidos este intervalo se ve acortado dramáticamente4.
En este caso, también cabe destacar la HTP asociada, dado que se trata de una sintomatología poco frecuente habiendo sido descritos solo 7 casos en la literatura. En su mayoría, eran pacientes sin enfermedad cardíaca previa, no existiendo otra justificación para la HTP5–8, que mejoró ostensiblemente tras instaurar terapia antibiótica.
Los análisis histológicos sugieren que la HTP puede estar causada por obliteración parcial de la luz de arterias pulmonares por macrófagos y desechos fibrinoides7, habiendo identificado también la presencia de bacterias PAS positivas en la media de las arterias pulmonares y de macrófagos PAS positivos en la adventicia9. La desaparición de la HTP tras tratamiento antibiótico apoya esta hipótesis. En nuestro caso, la HTP que debuta de novo, contribuye al empeoramiento progresivo del paciente, y no se constata mejoría tras administración de antibióticos. Esto creemos que fue debido a que el cuadro ya estaba muy avanzado.
Por todo ello, concluimos que el intervalo entre artralgias y el diagnóstico de EW se ve acortado en pacientes inmunosuprimidos. La severidad de la enfermedad viene dada por la duración de tratamientos biológicos, independientemente de qué fármaco sea y que la EW debe de ser considerada en pacientes con síntomas articulares de larga evolución y descartada antes de comenzar terapia biológica mediante la realización de una endoscopia oral con biopsias de intestino delgado.