En los pacientes que han recibido resecciones gástricas parciales, las dificultades para realizar la colangiopancreatografía retrógrada endoscópica (CPRE) se ven aumentadas debido a la alteración anatómica regional.
ObjetivoRevisar la experiencia de la CPRE en pacientes con gastrectomía parcial y gastroenteroanastomosis (GE) tipo Billroth II o con otras GE (Billroth I e indeterminadas) en nuestro centro.
Material y métodosSe incluyeron todos los pacientes con gastrectomía parcial y GE que recibieron CPRE en un periodo de 19 años.
ResultadosSe incluyeron 233 pacientes (91% varones y 9% mujeres) desde 1993 a 2012. El 88,4% los pacientes presentaban gastrectomía con GE Billroth II y el 11,6% otras GE, siendo la tasa de éxito de la CPRE del 51,9 y 55,6%, respectivamente. Las causas más frecuentes de fracaso fueron en primer lugar la imposibilidad de canulación (44%) y la no identificación de la papila (39,6%). El 31,8% de los pacientes presentó coledocolitiasis como diagnóstico final. El número medio de sesiones fue de 1,09. El porcentaje de complicaciones fue del 2,6%.
ConclusionesEl grado de dificultad técnica influye en el éxito de la CPRE, por este motivo, en nuestro centro, tuvo una tasa de éxito algo superior al 50%, pero con un escaso número de complicaciones.
In patients who have undergone partial gastric resections, the difficulty of performing endoscopic retrograde cholangiopancreatography (ERCP) is increased due to the resulting anatomic abnormality.
AimTo review our experience of ERCP in patients with Billroth II gastrectomy and other types of gastrectomy (Billroth I and indeterminate) in our center.
Material and methodsWe included all patients with Billroth II gastrectomy or other types of gastrectomy undergoing ERCP in a 19-year period.
ResultsWe included 233 patients (91% men and 9% women) from 1993 to 2012. A total of 88.4% of the patients had undergone Billroth II and 11.6% had undergone other types of gastrectomy, with an ERCP success rate of 51.9% and 55.6%, respectively. The most common causes of failure were inability to cannulate (44%) and failure to identify the papilla (39.6%). The final diagnosis was choledocholithiasis in 31.8%. The mean number of sessions was 1.09. The complications rate was 2.6%.
ConclusionsThe success of ERCP is influenced by the technical difficulty. For this reason, the success rate in our center was slightly over 50%, but with few complications.
La colangiopancreatografía retrógrada endoscópica (CPRE) es considerada uno de los procedimientos endoscópicos más difíciles y técnicamente desafiantes que se utiliza para el diagnóstico y tratamiento de diversas enfermedades biliopancreáticas. Si supone un desafío en pacientes con una anatomía gastrointestinal intacta, es un verdadero reto en pacientes con condiciones anatómicas especiales como son aquellos que presentan una gastrectomía parcial con gastroenteroanastomosis (GE) tipo Billroth, fundamentalmente tipo II, aunque también en el tipo I o cuando existe una reconstrucción en Y de Roux. De hecho, la CPRE en pacientes con reconstrucción tipo Billroth II se considera actualmente un factor pronóstico en la dificultad del procedimiento, con un grado 2 de dificultad la CPRE diagnóstica y un grado 3 la terapéutica1. La tasa de éxito en esta situación se sitúa en diferentes series entre el 60 y 90%, siendo las causas más frecuentes de fracaso la imposibilidad de entrada al asa aferente, el acceso a la papila o la dificultad de canulación. El porcentaje de complicaciones también es más elevado que en condiciones normales, situándose la perforación entre el 0,6 y el 11% en pacientes con Billroth II2–5.
ObjetivosEl objetivo del presente estudio fue revisar la experiencia de la CPRE en pacientes con gastrectomía parcial y GE tipo Billroth II y otras GE (Billroth I e indeterminadas).
Material y métodosSe trata de un estudio descriptivo retrospectivo en el cual se incluyeron todos los pacientes con gastrectomía parcial y GE tipo Billroth II y otras GE (Billroth I e indeterminadas) que fueron sometidos a CPRE en nuestro centro desde junio de 1993 a septiembre de 2012. Los datos fueron extraídos de nuestra base de datos local (informatizada y protocolizada), del sistema de información del hospital y de las historias clínicas de los pacientes. La selección de pacientes se hizo en función de una búsqueda informática por los códigos diagnósticos Billroth II y GE término-terminales (Billroth I y otras). Todas las exploraciones fueron realizadas por endoscopistas con experiencia en terapéutica endoscópica biliopancreática. Durante este periodo de tiempo se realizaron en nuestra unidad un total de 11.691 CPRE y participaron en su realización un total de 8 endoscopistas con al menos 2 años de experiencia (rango 2-13) antes de realizar la primera exploración en un paciente gastrectomizado incluido en este estudio y al menos 94 CPRE realizadas cada año (rango 94-252). La exploración la realizaba habitualmente el endoscopista asignado ese día de la semana, de tal forma que los 8 endoscopistas participaron activamente en todas las CPRE realizadas. Asimismo participaron como ayudantes en la realización del 51% de las exploraciones los médicos internos residentes que se encontraban rotando en la sala de exploraciones en cada momento. El 49% restante de exploraciones las realizó un único endoscopista ayudado de personal de enfermería especializado en endoscopia. En la mayoría de casos en los que la exploración fue fallida, se intentó su realización modificando la posición del paciente (decúbito-prono) o recurriendo a la ayuda de otro endoscopista. Las exploraciones se realizaron bajo sedación moderada administrada por los endoscopistas junto al personal de enfermería (midazolan intravenoso [i.v.] y, en algunos casos, midazolam asociado a fentanilo o petidina i.v.), con el paciente en posición decúbito lateral izquierdo. Tan solo en casos muy específicos se valoró la realización mediante sedación profunda por anestesista. Para la inhibición de la peristalsis se utilizaba bromuro de butilescopolamina i.v. (20-40mg) y glucagón i.v. (1mg) si la frecuencia cardiaca era superior a 120 latidos por minuto. Rutinariamente, se realizaba canulación de la vía biliar por la técnica convencional con ayuda de hilo guía para facilitar el acceso a la vía biliar. Respecto al equipamiento e instrumental utilizado se detallan solo algunos de los más utilizados por la diversidad de material en tan largo periodo de tiempo. En los casos de GE tipo Billroth II se utilizaron equipos de visión frontal con canal terapéutico, fibrogastroscopios y videogastroscopios Olympus (GIF1T30, GIF 1T140, GIF1TQ160), y para otras GE fibroduodenoscopios y videoduodenoscopios Olympus (JF1T40, JFV2, TJF145, TJF 180V), Para la esfinterotomía en Billroth II se utilizaron esfinterotomos inversos sin y con guía (COOK: Soehendra PT 5.5 BII y MTW: SKU 023161) y en otras GE esfinterotomos convencionales sin y con guía de 2,5; 3,0, y 3,5cm de longitud de alambre (Olympus: KD-21Q, COOK: CCPT-25 y CT-30, y Boston Scientific: Ultratome XL triple luz). En determinados casos se realizó precorte de la papila con esfinterotomo de aguja (Olympus KD-V441M y Boston Scientific MicroKnife XL). Se utilizaron guías largas de 0,035” y 0,025” (Terumo: GS.35403.M y Boston Scientific: Zebra, Jagwire e Hidrajagwire). En un pequeño número de pacientes (n=5) intervenidos quirúrgicamente (colecistectomía) la canulación se realizó con la asistencia de un catéter percutáneo en T (técnica de Rendezvous), días después de la intervención quirúrgica.
Previa a la realización del estudio se solicitó aprobación al comité de ética del hospital. El análisis estadístico se realizó con el programa G-Stat 2. Para las variables cuantitativas se utilizaron como medidas de frecuencia la media y la desviación estándar, y para las variables cualitativas la mediana y el rango.
Se evaluó retrospectivamente la tasa de éxito (tanto endoscópico como clínico) global y según tipo de reconstrucción (GE Billroth II y otras GE), la indicación de la exploración, el diagnóstico tras la misma, terapéutica endoscópica realizada, así como el número de sesiones requeridas, el resultado final de las mismas y la aparición de complicaciones.
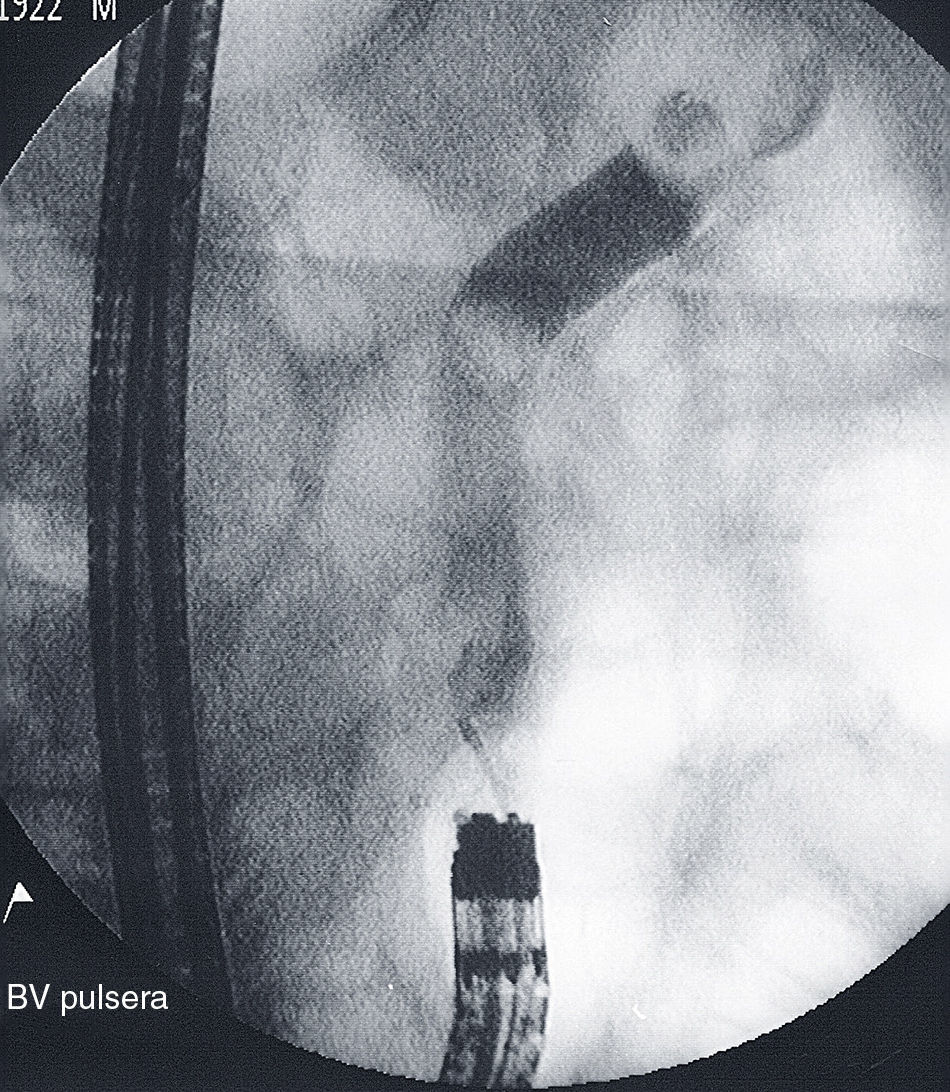
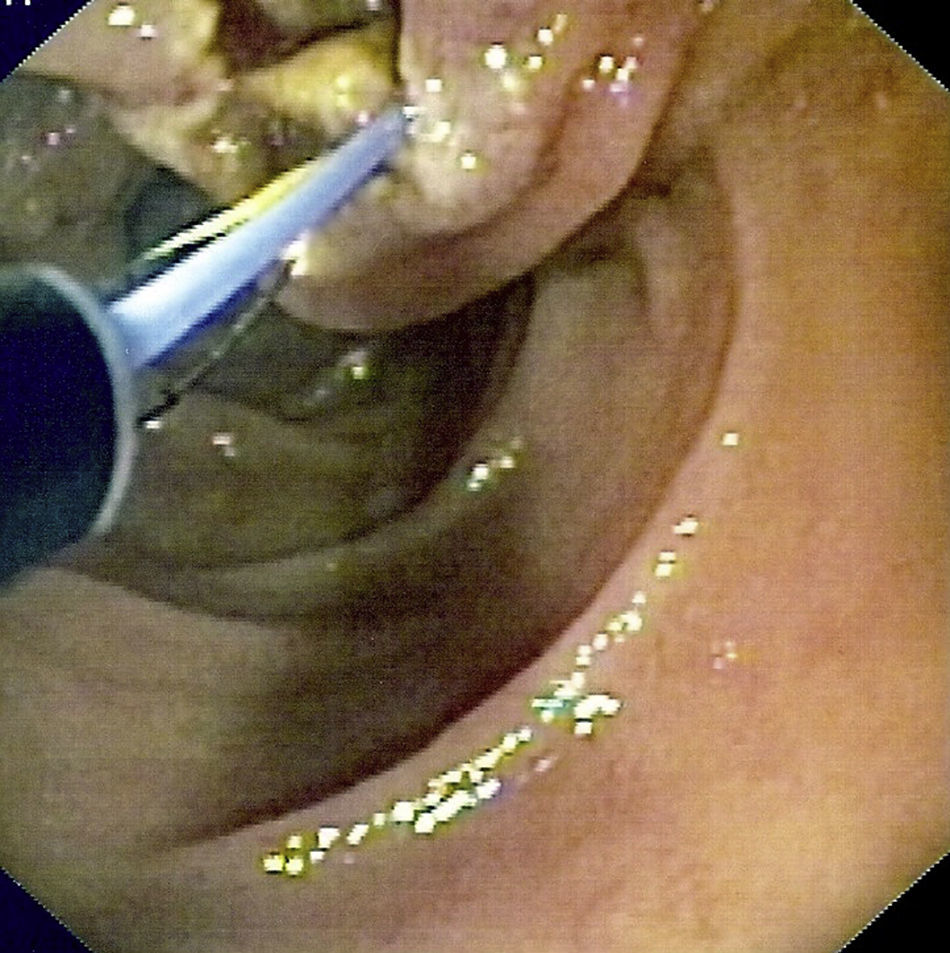
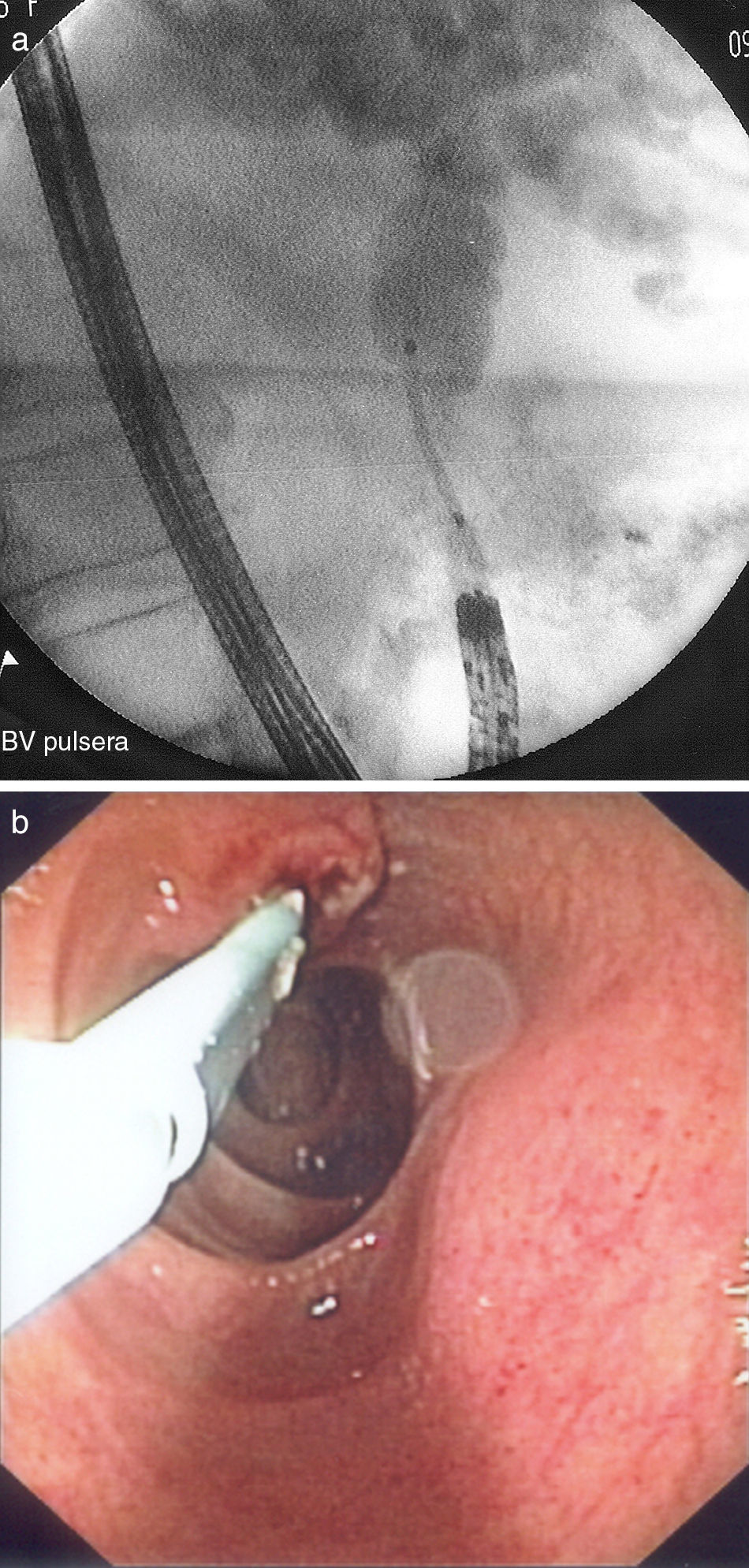
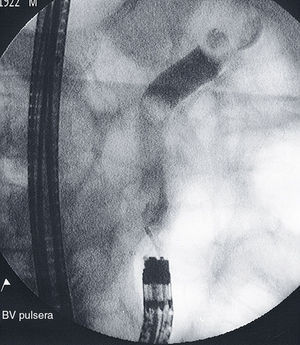
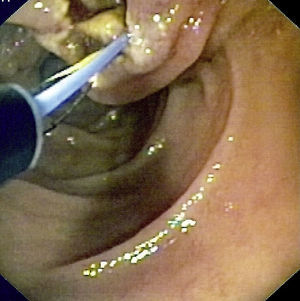
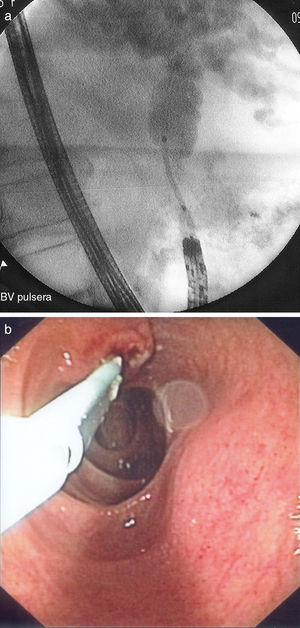
ResultadosEn el estudio se incluyeron un total de 233 pacientes con gastrectomía parcial y GE, tipo BillrotH II y otras GE (en las que se incluyen reconstrucciones Billroth I y otras reconstrucciones indeterminadas), a los que se les realizó una CPRE entre el año 1993 y 2012. El 91% (212 pacientes) eran varones y 9% (21 pacientes) mujeres, con una edad media de 72,38±10,69 años (32-90). Las indicaciones más frecuentes fueron: 26,2% sospecha clínica o radiológica de coledocolitiasis, 47,3% presencia de ictericia y aumento de enzimas de colestasis, y 15,8% clínica de colangitis aguda o dilatación de vía biliar. El 88,4% de los pacientes tenían una GE tipo Billroth II el 11,6% otras GE. Además, 13 de estos pacientes presentaban un divertículo duodenal, 7 una estenosis del asa intestinal y 5 infiltración duodenal que dificultaba la exploración. La tasa de éxito global de la CPRE fue del 52,4%, siendo del 51,9% en aquellos con Billroth II y del 55,6% en aquellos con otras GE (tabla 1). Las causas más frecuentes de fracaso (tabla 2) fueron en primer lugar la imposibilidad de canulación (44,2%), seguida de la no identificación de la papila (39,6%) y de la imposibilidad para intubación de asa aferente (16,2%). Solo se realizó precorte en 3 pacientes (2 con GE Billroth II y uno con Billroth I). De los 122 pacientes en los que la CPRE fue exitosa: 74 presentaban una coledocolitiasis (fig. 1), 17 tenían una colangiografía normal, 14 dilatación de vía biliar, 6 estenosis de vía biliar, 4 datos de pancreatitis crónica, 3 neoplasias pancreáticas, 2 colangiocarcinomas y 2 ampulomas (tabla 3). En el 40,3% de los pacientes se realizó terapéutica endoscópica: 91 esfinterotomías (fig. 2), 53 extracciones de cálculos, 14 prótesis pigtails, 4 prótesis plásticas (fig. 3 a y b), 3 esfinteroplastias y 2 litotricias (tabla 4). El número medio de sesiones fue de 1,091–4 y el resultado final fue satisfactorio (completada con éxito la exploración) en 97 pacientes e incompleto (conseguida canulación de vía biliar pero exploración no completada al no poder realizar otra técnica) en 25 pacientes. El porcentaje de complicaciones fue del 2,6%: 2 pacientes presentaron hemorragia digestiva alta post-CPRE que se controló con tratamiento endoscópico y médico, 2 pacientes presentaron complicaciones respiratorias durante la exploración que obligaron a detenerla, un paciente sufrió una perforación en el lugar de la anastomosis quirúrgica que se resolvió con éxito mediante cirugía y otro paciente presentó un hematoma subcapsular hepático que requirió drenaje percutáneo (tabla 5). Ningún paciente presentó pancreatitis post-CPRE ni hubo casos de fallecimiento en relación con el procedimiento.
Características demográficas de los pacientes incluidos en el estudio (n=233)
| Sexo | ♂ 91% | ♀ 9% |
| Edad media | 72,38±10,69 (32-90) | |
| Tipo cirugía | Billroth II 88,4% | Otras GE 11,6% |
| Indicaciones CPRE | Sospecha coledocolitiasisIctericia y colestasisColangitis aguda y dilatación de vía biliarPancreatitis crónica y recidivanteNeoplasia de páncreas o estenosis vía biliarOtras indicaciones | 26,2%47,3%15,8%5,5%1,7%3,5% |
| Tasa global de éxito | 52,4% | |
| Tasa éxito según GE | Billroth II, 51,9% | Otras GE 55,6% |
| N° medio de sesiones | 1,09 (rango 1-4) | |
| Resultado sesiones | SatisfactorioIncompletoFallido | 41,6%10,8%47,6% |
| Complicaciones | 2,6% |
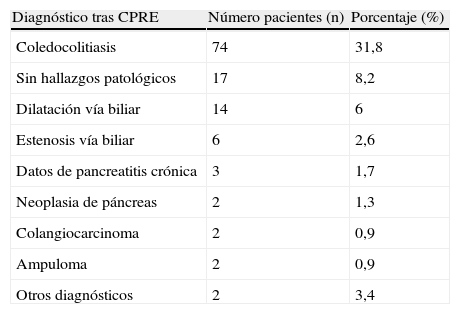
Diagnóstico final de las colangiopancreatografías retrógradas endoscópicas logradas (n=122). Porcentaje sobre el total de pacientes (n=233)
| Diagnóstico tras CPRE | Número pacientes (n) | Porcentaje (%) |
| Coledocolitiasis | 74 | 31,8 |
| Sin hallazgos patológicos | 17 | 8,2 |
| Dilatación vía biliar | 14 | 6 |
| Estenosis vía biliar | 6 | 2,6 |
| Datos de pancreatitis crónica | 3 | 1,7 |
| Neoplasia de páncreas | 2 | 1,3 |
| Colangiocarcinoma | 2 | 0,9 |
| Ampuloma | 2 | 0,9 |
| Otros diagnósticos | 2 | 3,4 |
Este estudio demuestra la dificultad que entraña la realización de la CPRE en pacientes con cirugía gástrica y sobre todo con reconstrucción tipo Billroth, debido a las alteraciones de la anatomía regional. A pesar de la dificultad, es una técnica eficaz y que en nuestra serie presenta un bajo número de complicaciones. La CPRE en pacientes con Billroth II se considera actualmente un factor pronóstico basado en la dificultad del procedimiento. Schutz y Abbott fueron los primeros investigadores en introducir una escala para cuantificar la dificultad técnica de la CPRE y encontraron que a medida que disminuía el grado de dificultad técnica, aumentaba su proporción de éxito6. Madhotra et al. introdujeron una escala modificada de dificultad técnica clasificándola en 3 grados (tabla 6), presentando la CPRE diagnóstica en pacientes con Billroth con un grado de dificultad 2, y la terapéutica con un grado 31.
Grados de dificultad técnica de la colangiopancreatografía retrógada endoscópica según Madhotra et al
| Grado 1 | CPRE diagnóstica, esfinterotomía normal, remover cálculos < 10mm, prótesis biliar para malignidad extrahepática y drenaje nasobiliar |
| Grado 2 | CPRE diagnóstica en pacientes con cirugía tipo Billroth II, canulación de papila minor, remover cálculos > 10mm, terapia de tumores del hilio y de estenosis biliares benignas |
| Grado 3 | CPRE diagnóstica en técnicas quirúrgicas como coledocoyeyunostomías en Y de Roux, colédoco y pancreatoscopia, manometría, endoterapia para Billroth II, extracción de litiasis intrahepática y todas las endoterapias pancreáticas |
La tasa de éxito de la CPRE terapéutica en pacientes con Billroth II se sitúa entre el 60 y 90% en diversas series, todas ellas con escaso tamaño muestral. En nuestro estudio, hubo una tasa de éxito global del 52,4%, siendo del 51,9% en los pacientes con Billroth II y del 55,6% en aquellos con otras GE, situándose algo por debajo a la de las series publicadas anteriormente, aunque habría que tener en cuenta que el tamaño muestral es bastante más elevado que en series anteriores2–5.
La principal causa de fracaso de la CPRE en estos pacientes es la dificultad de acceso a la papila, debido a la alteración anatómica tras la cirugía7,8. Las resecciones amplias y la marcada angulación y longitud del asa aferente hacen difícil la localización de la papila y el acceso a la misma, situándose la tasa de fracaso de la CPRE por este motivo entre el 1,5-17% en diferentes series2–4,9. La segunda causa de fracaso de la CPRE es la dificultad en la intubación del asa aferente que se sitúa entre el 3,3 y el 30% en las diferentes series2–5,9,10. En nuestro estudio se evidenció como causa de fracaso la imposibilidad de canulación (44,2%), seguida de la no identificación de la papila (39,6%) y de la imposibilidad para intubación de asa aferente (16,2%). En cuanto a la no identificación de la papila, habría que tener presente que normalmente se da por hecho que el paciente tiene un Billroth I cuando solo vemos un asa en la anastomosis pero es muy posible que en parte de los pacientes en los que no se encuentra la papila no tengan realmente una GE Billroth I sino que se trate de una reconstrucción en Y de Roux. Esto no sería posible determinarlo en nuestra serie, ya que no se hicieron otras exploraciones radiológicas y por no disponer de equipamiento para la realización de CPRE con técnicas de enteroscopia y, por tal motivo, este grupo se ha denominado en conjunto como otras GE. Asimismo, en el Billroth II existen algunas variantes en las que el asa aferente es muy larga y si previamente se conociera este tipo de intervención no se indicaría la CPRE ya que de antemano se conocería que iba a ser fallida. Al ser cirugías, muchas de ellas no realizadas en nuestro centro, no es posible recuperar esta información. A estas causas de fracaso en la CPRE se suma la presencia de otros factores comunes a la población general, como puede ser la presencia de divertículos duodenales o una estenosis del asa intestinal, que hacen aún más difícil la realización con éxito de la CPRE. Debido a que se trata de un estudio retrospectivo descriptivo no se ha podido determinar si existen otros factores que se puedan asociar a fracaso.
En pacientes con Billroth I habitualmente se utiliza el duodenoscopio convencional para dicha exploración ya que lo único que aprecia el endoscopista es una posición más alta de la papila, pudiendo estar muy próxima a la zona de la anastomosis, sin embargo en aquellos con reconstrucción Billroth II se utiliza un gastroscopio de visión frontal, debido a la mayor modificación de la anatomía de la zona11, ya que permite una mejor identificación y acceso al asa aferente pero por el contrario un peor enfrentamiento de la papila. Con relativa frecuencia tan sólo se conoce el antecedente de cirugía gástrica pero no es posible determinar antes de comenzar la CPRE el tipo de intervención que tiene el paciente ya que esta no es conocida por el mismo ni existen informes fiables al respecto (ya que muchas de las intervenciones quirúrgicas se realizaron hace décadas). En estas circunstancias se suele comenzar la exploración con un endoscopio de visión frontal y si se aprecian 2 asas se continúa con el mismo endoscopio; si por el contrario solo se objetiva un asa se cambia a un duodenoscopio. El esfinterotomo a utilizar también será diferente si se trata de un paciente con Billroth II, utilizando en este caso, en lugar de un esfinterotomo convencional, un esfinterotomo inverso con o sin guía.
Una de las limitaciones de nuestro estudio es que al ser retrospectivo, e incluir exploraciones realizadas en un amplio periodo, se pueden producir sesgos derivados de los cambios inevitables que se han producido en las indicaciones a lo largo del tiempo. Quizás en nuestra serie de pacientes habría que diferenciar 2 periodos. Uno de ellos sería el de los pacientes comprendidos entre los años 1993 y 2000 aproximadamente, en el cual se realizó un mayor número de CPRE, fundamentalmente por 2 motivos: uno de ellos porque el número de pacientes que recibieron cirugía gástrica de este tipo era mucho mayor, ya que esta intervención se realizaba con mayor frecuencia en pacientes con úlceras gástricas o duodenales sangrantes en las décadas previas; tras la aparición del tratamiento erradicador de Helicobacter pylori y el tratamiento con inhibidores de la bomba de protones, así como el desarrollo de nuevas técnicas endoscópicas de hemostasia, el número de intervenciones quirúrgicas por este motivo se redujo de forma considerable. Otro hecho que podría justificar el mayor número de CPRE realizadas en este periodo es que en ese momento no se utilizaban otras técnicas de imagen como la colangiorresonancia magnética o la ecoendoscopia digestiva para el diagnóstico de enfermedades biliopancreáticas, por lo que se realizaba un mayor número de CPRE, sobre todo con carácter diagnóstico (la mayoría de las colangiografías normales durante la realización de la CPRE están comprendidas en este periodo). El otro periodo sería el de aquellos pacientes comprendidos entre el año 2000 y el momento actual, en el cual ha descendido el número de exploraciones realizadas en estos pacientes al ser cada vez menos frecuente este tipo de intervención quirúrgica, y las que se realizan son con carácter fundamentalmente terapéutico, de ahí que en este grupo de pacientes haya un mayor número de técnicas endoscópicas (como la dilatación de papila o esfinteroplastia, la inserción de prótesis y la litotricia) y de complicaciones derivadas de las mismas.
El riesgo de complicaciones es también más elevado en pacientes con alteraciones de la anatomía locorregional. La perforación, sobretodo del asa aferente, es la más frecuente y temida, con un porcentaje entre el 0,6 y el 11% en las diferentes series publicadas9,12,13. El lugar más frecuente de perforación es la unión entre duodeno y yeyuno. La utilización en nuestra serie de endoscopios de visión frontal para el acceso en los pacientes Billroth II podría justificar la escasa incidencia de esta complicación. Otra posibilidad es la perforación durante la esfinterotomía. El control del tamaño de la esfinterotomía en el Billroth II es difícil ya que la visión de la papila con endoscopio de visión frontal es algo tangencial y el corte se dirige en sentido opuesto al de la visión. Actualmente se están utilizando técnicas endoscópicas como la dilatación de la papila con balón para intentar disminuir el riesgo de complicaciones14. El tratamiento clásico de la perforación ha sido el quirúrgico15, sin embargo, actualmente, dado a los avances endoscópicos, se tiende a intentar sellar la perforación endoscópicamente con la utilización de prótesis metálicas y endoclips16.
Como hemos dicho anteriormente, este estudio refleja la dificultad que entraña la realización de la CPRE en pacientes con cirugía gástrica parcial y reconstrucción tipo Billroth. No obstante, esta técnica se sigue considerando muy eficaz para el diagnóstico y tratamiento de multitud de procesos de la esfera biliopancreática, aunque no debemos de olvidar que presenta un riesgo no despreciable de complicaciones graves y que estas se ven aumentadas cuando existen modificaciones de la anatomía locorregional.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.