El carcinoma hepatocelular (CHC) es la causa más frecuente de muerte en pacientes cirróticos. No existen en España series prospectivas de un solo centro terciario sobre estos pacientes.
Material y métodoEstudio prospectivo de pacientes diagnosticados de CHC. Se recogieron sus características clínicas y epidemiológicas, metodología diagnóstica, estadificación según el sistema de Barcelona Clinic Liver Cancer (BCLC) y tratamiento.
ResultadosSe incluyeron 136 pacientes. El 80,9% fueron varones. La edad media fue de 66,62 ± 11,68 años. El 91,2% eran cirróticos. En el 38,97% la etiología de la hepatopatía fue el virus de la hepatitis C (VHC). La sospecha diagnóstica se estableció mediante programa de cribado en un 63,2%. Los criterios no invasivos American Association for the Study of Liver Diseases (AASLD) fueron el principal método diagnóstico (73,5%). Se diagnosticaron en estadio precoz (0-A) el 58,1%, en B el 21,3%, en C el 12,5% y en D el 8,1%. Los pacientes en estadio precoz habían seguido una estrategia de cribado más frecuentemente que aquellos en estadio no precoz (79,75 versus 44,35%, p < 0,001). El 45,58% recibió un tratamiento inicial potencialmente curativo, siendo el más frecuente la inyección percutánea de alcohol (23,13%).
ConclusionesLa mayoría de los pacientes con CHC en nuestro centro presentan una cirrosis hepática de base, cuya etiología más frecuente es el VHC. El cribado de los pacientes en riesgo permite diagnosticar un mayor número en estadio precoz, lo que se consigue en más de la mitad de los casos. El tratamiento inicial más empleado fue el percutáneo.
Hepatocellular carcinoma (HCC) is the most frequent cause of mortality in patients with liver cirrhosis. There are no prospective series from a single tertiary hospital in Spain.
Material and MethodsWe performed a prospective study of patients with HCC in our center. Clinical and epidemiological characteristics, diagnostic method, staging according to the Barcelona Clinic Liver Cancer (BCLC) system and treatment were analyzed.
ResultsA total of 136 patients were included (80.9% men). The mean age was 66.62±11.68 years and 91.2% were cirrhotic. Hepatitis C virus (HCV) was the leading cause of liver disease (38.97%). The suspected diagnosis was established by a surveillance program in 63.2%. Noninvasive American Association criteria for the Study of Liver Diseases (AASLD) were the main diagnostic method (73.5%). According to the BCLC, 58.1% were in the early stage (0-A), 21.3% in stage B, 12.5% in stage C and 8.1% in stage D. Early stage patients had followed a surveillance program more frequently than those with non-early stages (79.75% versus 44.35%, p <0.001). Potentially curative initial treatment was used in 45.58%, the most common treatment being percutaneous ethanol injection (23.13%).
ConclusionsMost patients with HCC in our hospital have cirrhosis, the most frequent cause being HCV. HCC surveillance in at-risk patients could increase diagnosis of HCC at an early stage. We achieved an early diagnosis in more than half of cases. The most common initial treatment was percutaneous therapy.
El carcinoma hepatocelular (CHC) es el tumor primario hepático más frecuente (85-90%)1 y es la principal causa de mortalidad en los pacientes cirróticos2–4. Se trata de una enfermedad con marcada variabilidad geográfica1,5, cuya incidencia está aumentando en el sur de Europa, probablemente por el consumo de alcohol y la prevalencia de la hepatitis B y C6, que son los principales agentes causales2,7.
Estudios poblacionales estiman que la supervivencia a los 5 años en el sur de Europa es del 8%, superior a la del este de Europa (5%) y EE.UU. (6%)6. En España, según un estudio sobre incidencia en Europa, se registró un aumento de mortalidad por CHC entre 2000-2004, siendo del 4,92 y del 1,53 por 100.000 habitantes en varones y mujeres, respectivamente5.
Para la mejora de la supervivencia ha quedado establecido que debe realizarse un adecuado cribado en las poblaciones de riesgo mediante ecografía semestral8–11. Así, un mayor número de pacientes será diagnosticado en un estadio precoz de la enfermedad y podrá beneficiarse de un tratamiento potencialmente curativo11. Un estudio español multicéntrico detectó que en España la aplicación de este sistema de cribado era inferior al 50%12.
Para la estadificación del tumor, el sistema más empleado en nuestro medio es el Barcelona Clinic Liver Cancer (BCLC), que relaciona cada estadio con su tratamiento y pronóstico13–15.
El objetivo de nuestro trabajo es determinar las características epidemiológicas y clínicas, el diagnóstico y el tratamiento de los pacientes con CHC en la práctica clínica habitual de un hospital terciario, puesto que actualmente no hay series españolas publicadas procedentes de un solo centro hospitalario.
Pacientes y métodoEl protocolo del estudio fue aprobado por el comité de investigación de nuestro centro.
Se incluyeron 136 pacientes con CHC cuyo diagnóstico, decisión terapéutica y seguimiento fue llevado a cabo en nuestro servicio en el periodo comprendido entre enero de 2004 y noviembre de 2010. Los pacientes fueron diagnosticados de CHC por los criterios de las guías internacionales16–18.
Se recogieron datos epidemiológicos, clínicos, analíticos e histológicos de los pacientes con CHC, así como información sobre el diagnóstico y el tratamiento (tabla 1).
Datos analizados de los pacientes con carcinoma hepatocelular
| Parámetros epidemiológicos: |
| Edad |
| Sexo |
| Raza |
| Parámetros clínicos y analíticos: |
| Enfermedad hepática subyacente |
| Etiología de hepatopatía de base |
| Serología VIH |
| Presencia de diabetes |
| Presencia de otros cánceres |
| Nivel de AFP sérica |
| Parámetros del diagnóstico: |
| Forma de sospecha diagnóstica: cribado, hallazgo casual prueba de imagen, estudio de síntomas tumorales |
| Método diagnóstico definitivo: criterios no invasivos AASLD, estudio cito/histológico, diagnóstico clínico CHC avanzado |
| Tamaño del nódulo principal en ecografía abdominal |
| Tamaño del nódulo principal en TC abdominal |
| Nódulos no visibles en ecografía abdominal |
| Nódulos no visibles en TC abdominal |
| Parámetros de la estadificación: |
| Clasificación de Child-Pugh |
| Presencia de invasión vascular |
| Presencia de extensión extrahepática |
| Estadificación BCLC |
| Parámetros del tratamiento: |
| Tipo de tratamiento inicial |
Los pacientes fueron seguidos de forma prospectiva en una consulta especializada en CHC.
- -
Datos clínicos: se recogieron datos sobre edad, sexo, enfermedad hepática subyacente según criterios histológicos, etiología de la hepatopatía, coexistencia de infección por VIH, diabetes u otro cáncer, previos o concomitantes al diagnóstico de CHC.
- -
Método diagnóstico y estadificación: distinguimos si la sospecha diagnóstica se estableció en el curso del cribado mediante ecografía abdominal semestral, por un hallazgo casual por técnicas de imagen o por el estudio realizado por los síntomas tumorales. La ecografía de cribado se realiza en nuestro propio servicio de aparato digestivo desde hace más de 20 años.
Analizamos el método diagnóstico definitivo empleado, lo cual incluye los criterios no invasivos de la American Association for the Study of Liver Diseases (AASLD), el estudio cito/histológico y el diagnóstico clínico de CHC avanzado. Se estudió el número de nódulos encontrados en cada prueba de imagen y su comportamiento dinámico con contraste: ecografía SonoVue®, tomografía computarizada (TC) con contraste o resonancia magnética (RM) nuclear con contraste.
La estadificación tumoral se realizó según los criterios de la clasificación BCLC13. En casos dudosos, en los que las técnicas de imagen no fueron totalmente coincidentes, se empleó para ello la/s técnica/s de imagen más segura/s, ya fuese por concordancia entre técnicas o por el comportamiento dinámico de las lesiones. En nuestro centro, para el CHC único ≥ 8cm, el estadio otorgado fue de BCLC B. Se identificó la presencia de extensión extrahepática tumoral y la presencia de invasión vascular macroscópica, ya fuese por criterios de imagen o por citología en caso de dudas en las pruebas de imagen. La evaluación del estado funcional (Performance Status, PS) se realizó según los criterios del Eastern Cooperative Oncology Group (ECOG) para describir cómo los síntomas tumorales afectaban a las habilidades para la vida diaria del paciente, sin tener en cuenta para ello la enfermedad asociada.
Analíticamente se incorporaron todos los valores precisos para la estadificación según el estadio de Child-Pugh y MELD, así como los habituales en la práctica diaria (bilirrubina, albúmina, tiempo de protrombina, INR, creatinina, ALT, FA, GGT, Na y hematimetría) dentro del mes previo al diagnóstico. Como variables clínicas incluimos la presencia de ascitis y encefalopatía hepática, en el momento del diagnóstico. Disponían de nivel de alfa-fetoproteína (AFP) dentro del mes previo al diagnóstico 135 pacientes.
- -
Tratamiento: describimos el tipo de tratamiento inicial según los criterios establecidos por la AASLD y la BCLC: resección quirúrgica (RQ); trasplante hepático (TH), tratamiento percutáneo mediante inyección percutánea de alcohol (IPA) o radiofrecuencia (RF), quimioembolización transarterial (TACE), tratamiento quimioterápico con sorafenib o tratamiento sintomático por no ser candidato a ninguno de los anteriores o por rechazo del paciente.
Se determinó el gradiente de presión venosa hepática en aquéllos pacientes sin datos ecográficos ni endoscópicos de hipertensión portal (HTP), cuyo tratamiento estaba condicionado por el resultado.
Los pacientes que fueron considerados como posibles candidatos a trasplante hepático por nuestro servicio fueron derivados a centros con unidad de trasplante hepático para su evaluación.
El tratamiento percutáneo mediante IPA estaba disponible en nuestro servicio previamente al inicio del estudio, y con RF desde noviembre de 2007, el cual se realiza con aguja LeVeen® (Boston). Ambos se efectuaron guiados por ecografía o TC abdominal según la accesibilidad de las lesiones. Este tipo de tratamiento se realizó de forma inicial bien como terapia definitiva, bien como terapia puente al trasplante hepático.
La TACE se efectuó desde 2004 hasta 2006 con lipiodol y adriamicina, y desde 2007 con lipiodol y partículas DC Bead® (Biocompatibles, Surrey, UK).
La evaluación y la administración de tratamiento con sorafenib se inició en junio de 2009 y se llevó a cabo de forma conjunta con el servicio de oncología de nuestro centro.
- -
Análisis estadístico: el análisis estadístico se efectuó mediante el programa SPSS versión 15. Para la comparación de porcentajes se emplearon la prueba de chi-cuadrado y el test de Fisher. La comparación de medias se analizó mediante T-test. Las diferencias se consideraron estadísticamente significativas si p < 0,05.
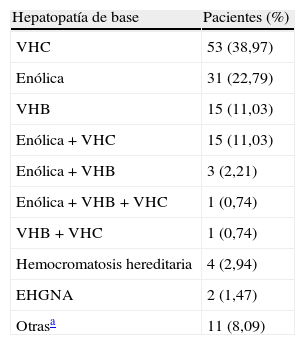
Se incluyeron 136 pacientes diagnosticados de CHC en el periodo de estudio. El 80,9% fueron varones. La edad media fue de 66,62 ± 11,68 años, con una mediana de 69,5 años. El 91,2% eran cirróticos, y presentaban hepatopatía crónica no cirrótica el 3,7% y un hígado sano el 5,1%. En el 38,97% la etiología de la hepatopatía fue el virus de la hepatitis C (VHC), seguida del alcohol en el 22,79%, y del virus de la hepatitis B (VHB) en el 11,03%, siendo el 13,98% un origen mixto vírico (VHB y/o VHC) y etílico (tabla 2). Cuatro de los casos presentaron serología positiva para el VIH. El 30,1% era diabético y el 10,3% había presentado otro tipo de neoplasia, dentro de los cuales el 42,9% presentaba etilismo crónico. Estas neoplasias fueron de diferente naturaleza (2 carcinomas epidermoides de pulmón, un adenocarcinoma de pulmón, 2 cánceres de colon, uno de amígdala, uno de laringe, uno de etmoides, uno vesical, 2 de próstata, un linfoma, un cáncer epidermoide de labio y uno basocelular de labio). Los niveles de AFP determinados dentro del mes previo al diagnóstico de CHC fueron ≤ 20 ng/ml en el 57%, entre > 20 y < 200 ng/ml en el 20% y ≥ 200 ng/ml en el 23%.
Etiología de la hepatopatía de base
| Hepatopatía de base | Pacientes (%) |
| VHC | 53 (38,97) |
| Enólica | 31 (22,79) |
| VHB | 15 (11,03) |
| Enólica + VHC | 15 (11,03) |
| Enólica + VHB | 3 (2,21) |
| Enólica + VHB + VHC | 1 (0,74) |
| VHB + VHC | 1 (0,74) |
| Hemocromatosis hereditaria | 4 (2,94) |
| EHGNA | 2 (1,47) |
| Otrasa | 11 (8,09) |
EHGNA: esteatohepatitis grasa no alcohólica.
La sospecha diagnóstica se estableció en el curso del cribado mediante ecografía abdominal semestral en un 63,2% de los casos, por un hallazgo casual por técnicas de imagen en un 19,9%, y en el 16,9% por el estudio realizado por los síntomas tumorales. Los criterios no invasivos AASLD fueron el principal método diagnóstico en el 73,5%, precisando cito/histología en el 22,1% y solo el 4,4% correspondía a un diagnóstico clínico de CHC avanzado. Los datos sobre el diagnóstico aparecen reflejados en la tabla 3.
Análisis de los parámetros diagnósticos
| Datos del diagnóstico | Pacientes (%) |
| Sospecha diagnóstica: | |
| Ecografía de cribado | 86 (63,2) |
| Hallazgo casual técnicas de imagen | 27 (19,9) |
| Estudio de síntomas tumorales | 23 (16,9) |
| Método diagnóstico definitivo: | |
| Criterios de imagen AASLD | 100 (73,5) |
| Hallazgos cito/histológicos | 30 (22,1) |
| Diagnóstico de CHC avanzado | 6 (4,4) |
| Tamaño nódulo principal en ecografía abdominal: | |
| < 3 cm | 76 (56,3) |
| 3-5 cm | 28 (20,7) |
| > 5 cm | 26 (19,3) |
| Número de nódulos en la ecografía: | |
| Un nódulo | 91 (67,4) |
| 2-3 nódulos | 22 (16,3) |
| Múltiples nódulos | 17 (12,6) |
| Nódulos no visibles en la ecografía abdominal (no visibles/total ecografías realizadas) | 5/135 (3,7) |
| Nódulos no visibles en la TC abdominal (no visibles/total TC realizadas) | 13/131 (9,9) |
El tamaño del nódulo principal en la ecografía era < 3cm en el 56,3%, entre 3 y 5cm en el 20,7% y > 5cm en el 19,3%. El número de nódulos en la ecografía era de uno en el 67,4%, de 2 o 3 nódulos en el 16,3% y múltiples en el 12,6%. En un paciente no disponemos de ecografía al diagnóstico (se diagnosticó fuera del programa de cribado por TC y fue tratado mediante RQ). En 5 pacientes, de los cuales 4 estaban en programa de cribado, no se veían nódulos en la ecografía (3,7%), diagnosticados de CHC como se describe a continuación: uno de ellos tenía mala ventana ecográfica y una AFP de 465 ng/ml, motivo por el que se amplía estudio con TC y RM, siendo diagnosticado de CHC en estadio BCLC B. En un paciente no se veía el nódulo en la ecografía inicial, pero tenía AFP de 196 ng/ml, por lo que se realizó TC y RM, siendo diagnosticado de CHC en estadio BCLC 0. Otro paciente realizaba un seguimiento irregular voluntariamente, por lo que al diagnóstico se trataba de un CHC en estadio C, con estudio ecográfico con parénquima muy heteroecogénico sin claros nódulos, pero descrito como posible hígado tumoral y con trombosis portal y AFP de 2.767 ng/ml. Dos de ellos presentaban un parénquima hepático intensamente heteroecogénico, uno de los cuales fue diagnosticado de CHC durante una TC de control de un adenocarcinoma de pulmón, presentaba AFP de 1,5 ng/ml y fue estadificado como BCLC D (por estadio C de Child-Pugh); y otro al ampliar estudio con TC ante el hallazgo ecográfico de trombo portal y AFP de 4.000 ng/ml, siendo diagnosticado en estadio BCLC C.
Respecto a los datos de la TC, el tamaño del nódulo principal era < 3cm en el 43,5%, entre 3 y 5cm en el 26,7% y > 5cm en el 19,9%. Cinco pacientes no tenían TC abdominal al diagnóstico. En un mayor número de casos (9,9%) respecto a la ecografía, no se veía ningún nódulo al diagnóstico. En la ecografía abdominal de estos pacientes sí se veían los nódulos, con un tamaño entre 12 y 27mm, siendo único en todos los casos, salvo en uno de ellos que tenía 2. En todos estos pacientes se confirmó el diagnóstico con RM abdominal con contraste y/o estudio cito/histológico.
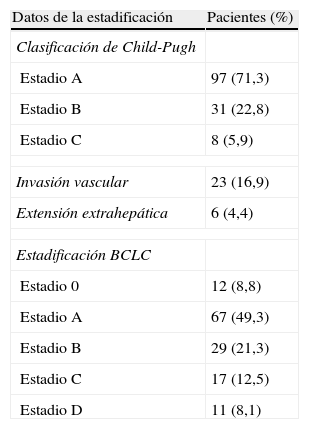
EstadificaciónSe encontraban en un estadio A de Child-Pugh el 71,3%, en el B el 22,8% y en el C el 5,9%. Se identificó invasión vascular tumoral en el 16,9% y extensión extrahepática en el 4,4%.
Nuestros pacientes fueron diagnosticados en estadio precoz (0-A) de BCLC en el 58,1%, en estadio B en el 21,3%, en el C en el 12,5% y en el D en el 8,1% (tabla 4).
Análisis de los parámetros de estadificación
| Datos de la estadificación | Pacientes (%) |
| Clasificación de Child-Pugh | |
| Estadio A | 97 (71,3) |
| Estadio B | 31 (22,8) |
| Estadio C | 8 (5,9) |
| Invasión vascular | 23 (16,9) |
| Extensión extrahepática | 6 (4,4) |
| Estadificación BCLC | |
| Estadio 0 | 12 (8,8) |
| Estadio A | 67 (49,3) |
| Estadio B | 29 (21,3) |
| Estadio C | 17 (12,5) |
| Estadio D | 11 (8,1) |
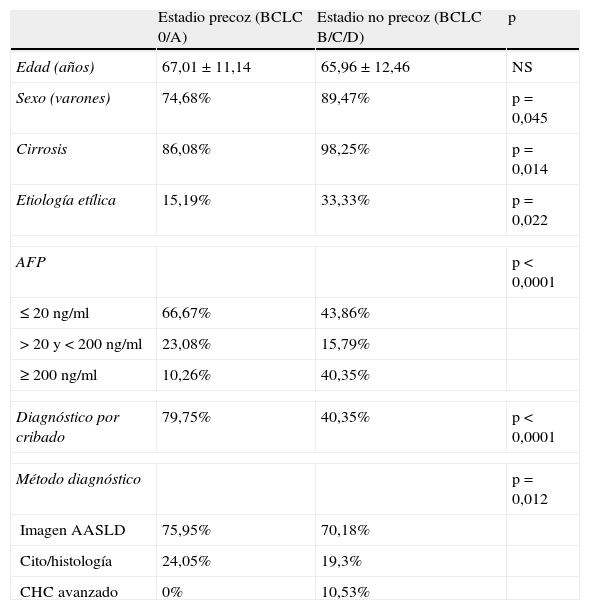
Se realizó un análisis comparativo entre el grupo diagnosticado de forma precoz (BCLC 0/A) y el grupo diagnosticado de forma no precoz (BCLC B/C/D) (tabla 5). Las variables con diferencias estadísticamente significativas entre ambos grupos fueron el sexo masculino, la presencia de cirrosis, la etiología etílica, los valores de AFP al diagnóstico, la sospecha diagnóstica por cribado mediante ecografía semestral y el método diagnóstico utilizado.
Análisis comparativo entre el grupo de pacientes diagnosticado en estadio precoz y el grupo de pacientes diagnosticado en estadio no precoz
| Estadio precoz (BCLC 0/A) | Estadio no precoz (BCLC B/C/D) | p | |
| Edad (años) | 67,01 ± 11,14 | 65,96 ± 12,46 | NS |
| Sexo (varones) | 74,68% | 89,47% | p = 0,045 |
| Cirrosis | 86,08% | 98,25% | p = 0,014 |
| Etiología etílica | 15,19% | 33,33% | p = 0,022 |
| AFP | p < 0,0001 | ||
| ≤ 20 ng/ml | 66,67% | 43,86% | |
| > 20 y < 200 ng/ml | 23,08% | 15,79% | |
| ≥ 200 ng/ml | 10,26% | 40,35% | |
| Diagnóstico por cribado | 79,75% | 40,35% | p < 0,0001 |
| Método diagnóstico | p = 0,012 | ||
| Imagen AASLD | 75,95% | 70,18% | |
| Cito/histología | 24,05% | 19,3% | |
| CHC avanzado | 0% | 10,53% | |
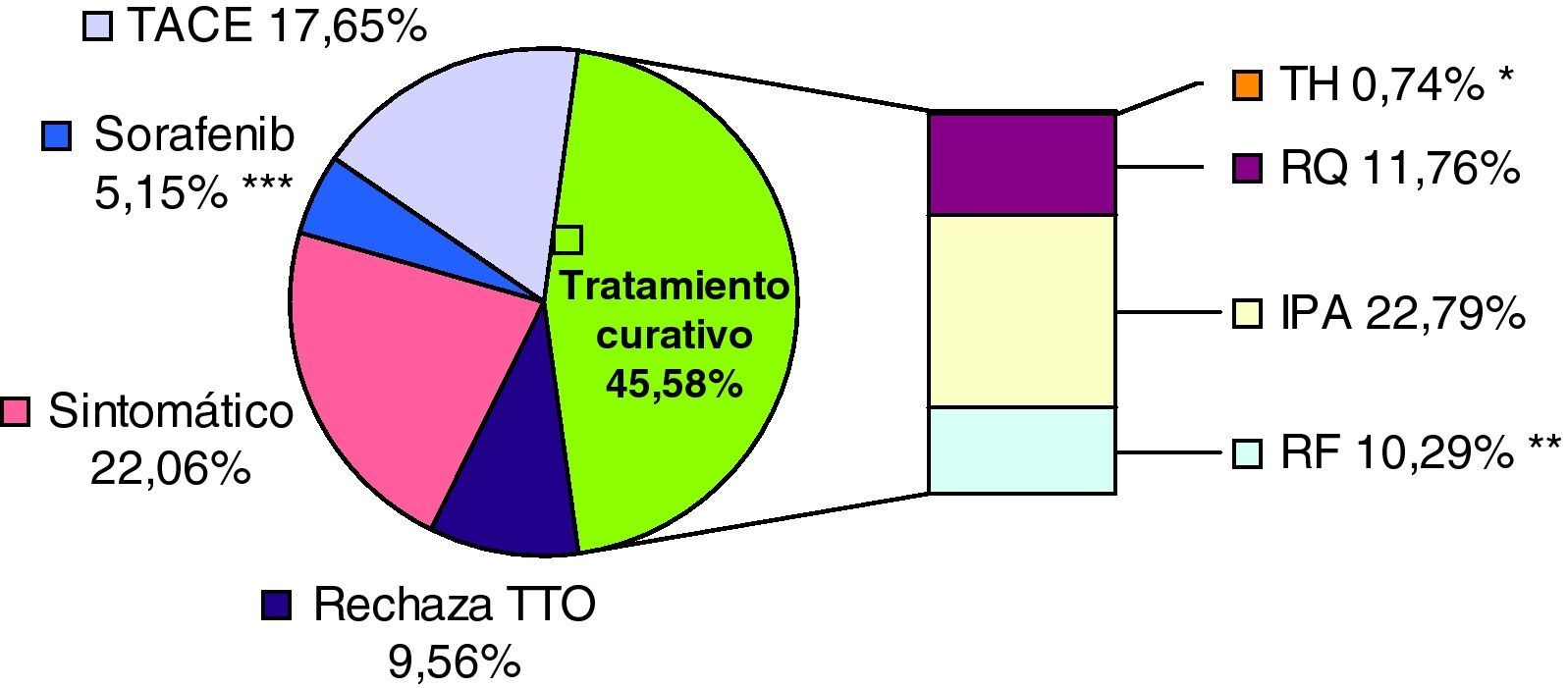
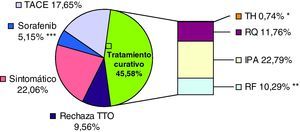
Los pacientes fueron tratados de forma inicial tras el diagnóstico mediante RQ en el 11,76%, RF en el 10,29%, IPA en el 22,79%, TACE en el 17,65%, sorafenib en el 5,15%, recibiendo el 22,06% solo tratamiento sintomático y rechazando el tratamiento recomendado en función del estadio el 9,56%. El total de pacientes trasplantados fue de 9 (6,62%), 8 de los cuales recibieron terapia percutánea puente (IPA y/o RF) (fig. 1).
Tipo de tratamiento inicial.
* El total de pacientes trasplantados fue de 9 (6,62%), 8 de los cuales recibieron terapia percutánea puente (IPA y/o RF).
** El 15,29% de los pacientes ha sido tratado con RF desde que comenzó a realizarse esta técnica en nuestro centro (noviembre 2007).
*** El 16,67% de los pacientes ha recibido sorafenib desde que comenzó a pautarse en nuestro centro (junio 2009).
(TH: trasplante hepático, RQ; resección quirúrgica, IPA: inyección percutánea de alcohol, RF: radiofrecuencia, TACE: quimioembolización transarterial, rechaza TTO: rechaza tratamiento recomendado).
Si tenemos en cuenta únicamente el periodo del estudio desde que comenzó a emplearse la RF (noviembre de 2007-septiembre de 2010), 85 pacientes fueron diagnosticados de CHC, de los cuales el 15,29% fue tratado con este método. Igualmente si contabilizamos solo el periodo desde que se comenzó a pautar sorafenib (junio de 2009-septiembre de 2010), 42 pacientes fueron diagnosticados de CHC, de los cuales el 16,67% recibió este fármaco.
DiscusiónEl CHC constituye la tercera causa de muerte por cáncer, tras el cáncer de pulmón y el gástrico19. Los factores que de forma más constante se asocian con un mayor riesgo de CHC son el sexo masculino, la edad y la presencia de cirrosis hepática20. En nuestra serie existe un claro predominio de varones (80,9%), la edad media fue de 66,62 ± 11,68 años y la mayoría de los pacientes presentaban una cirrosis hepática de base (91,2%).
El principal factor etiológico identificado en nuestro trabajo es el VHC, seguido del alcohol y del VHB (tabla 2). Estos factores imperan de diferente forma según el área geográfica, por la distinta prevalencia de las infecciones por VHB y VHC en cada una de ellas, siendo más frecuente el VHC en occidente y el VHB en zonas asiáticas 3,21,22.
La diabetes se ha relacionado con un mayor riesgo de CHC23,24, con un incremento del riesgo de 2,5 veces respecto a los controles según una revisión sistemática25. En nuestra serie el 30,1% era diabético. Por otra parte, el 10,3% había presentado otro tipo de neoplasia. Ambos datos están en concordancia con un estudio multicéntrico español previo12.
Diversas publicaciones han demostrado la utilidad del cribado del CHC, cuya estrategia en la actualidad consiste en la realización de una ecografía semestral por personal cualificado y entrenado9–11. Respecto a la determinación de este intervalo como el óptimo para llevar a cabo esta estrategia, un estudio retrospectivo concluyó que el intervalo semestral frente al anual aportaba un mayor número de pacientes diagnosticados de forma precoz y secundariamente una supervivencia superior26. En nuestra serie en un elevado porcentaje de pacientes la ecografía semestral estableció la sospecha diagnóstica (63,2%). Este porcentaje es superior al publicado en otros trabajos12,27, posiblemente en gran parte porque la ecografía de cribado se realiza en nuestro propio servicio desde hace años por especialistas entrenados. En el resto de los casos se trató de un hallazgo casual por técnicas de imagen (19,9%) o se diagnosticó a raíz de presentar sintomatología tumoral (16,9%).
A pesar de ser la ecografía la técnica de elección en el cribado del CHC, en 5 de nuestros pacientes (el 3,7%) los nódulos de CHC no eran visibles en la ecografía abdominal, presentando 4 de estos 5 pacientes mala ventana ecográfica o un parénquima hepático intensamente heteroecogénico, lo que condiciona que el tumor no resalte ecográficamente respecto al parénquima circundante28. En 2 de ellos existía una trombosis portal en la ecografía, hallazgo que exige investigar la posibilidad de un CHC. Además en 4 de estos 5 pacientes la AFP estaba elevada (desde 196 ng/ml hasta 4.000 ng/ml), por lo tanto una opción que se debe considerar es realizar una TC abdominal periódica a aquellos pacientes que cumplan las características ecográficas de mala ventana o hígado muy heteroecogénico, que dificultan considerablemente la visualización de nódulos o bien determinar en estos pacientes el nivel de AFP y si es superior a límites normales, solicitar la TC abdominal. A este respecto no existen recomendaciones bien establecidas, y se precisarían estudios diseñados para este fin, principalmente en términos de coste-eficacia y seguridad.
La implementación de un adecuado sistema de cribado mejora las opciones terapéuticas que pueden aplicarse cuando el diagnóstico es precoz. De esto deriva la importancia de un seguimiento sistemático y extendido. Inicialmente la determinación de AFP se recomendaba como parte del método de cribado, pero estudios posteriores, basándose en su baja rentabilidad diagnóstica y la ausencia de coste-efectividad, han desestimado su empleo26,29. También posee una discutida utilidad como método diagnóstico, pues cifras superiores a 200 ng/ml tienen una gran especificidad, pero tan solo el 17,7%-26,1% de los CHC superan esta cifra30–32, habiendo sido excluido del algoritmo diagnóstico de la reciente guía de la AASLD33. En nuestra serie los valores de AFP fueron ≤ 20 ng/ml en el 57%, entre > 20 y < 200 ng/ml en el 20% y ≥ 200 ng/ml en el 23%.
Tras la sospecha diagnóstica, siguiendo el algoritmo de las guías internacionales16–18, nuestros pacientes fueron diagnosticados por los criterios de imagen AASLD en el 73,5%. Se requirieron datos cito/histológicos para llegar al diagnóstico en el 22,1% y solo el 4,4% se diagnosticó por la sintomatología de CHC avanzado (tabla 3), datos en concordancia con los obtenidos en el estudio de Varela et al.12.
En nuestros pacientes el 58,1% fue diagnosticado en un estadio precoz de la BCLC (0-A), el 21,3% en el estadio B, el 12,5% en el C y el 8,1% en el D (tabla 4).
Al comparar el grupo diagnosticado de forma precoz (estadio 0/A) y el grupo no precoz (estadio B/C/D) (tabla 5) destaca que entre los primeros un mayor porcentaje realizó cribado respecto a aquellos diagnosticados en un estadio no precoz con una diferencia estadísticamente significativa (79,75% versus 40,35%; p < 0,0001). Además, encontramos diferencias significativas en el sexo masculino, el etilismo como factor etiológico, la presencia de cirrosis hepática y valores elevados de AFP, siendo todos ellos más frecuentes en el grupo de diagnóstico no precoz. En cuanto al método diagnóstico, un mayor porcentaje de pacientes fue diagnosticado por criterios no invasivos AASLD y por cito/histología en el grupo de diagnóstico precoz; mientras que el diagnóstico por sintomatología de CHC avanzado, como es razonable, fue exclusivo del grupo de diagnóstico no precoz, con significación estadística.
En el 45,58% de los pacientes se pudo aplicar un tratamiento inicial potencialmente curativo, mediante resección quirúrgica, trasplante hepático o tratamiento percutáneo (RF o IPA) ya fuese como terapia puente al trasplante hepático o como tratamiento único (fig. 1). La posibilidad de un tratamiento de carácter curativo se vio limitada en el resto de los pacientes en estadio precoz por no ser candidatos quirúrgicos por su edad y/o comorbilidad, por la imposibilidad técnica para el tratamiento percutáneo (todos ellos tratados con TACE), por fallecer por otra causa antes de iniciar tratamiento y por la negativa de los pacientes al tratamiento/s propuesto/s.
Destacan 2 aspectos en este sentido en nuestro estudio. El primero es que a pesar de la evidencia sobre la superioridad de RF frente a IPA con un mejor control de la enfermedad local y mejor supervivencia34–36, el método más empleado fue la IPA, principalmente por su disponibilidad más temprana en nuestro servicio y por el mayor riesgo de complicaciones y la menor aplicabilidad de la RF en nódulos subcapsulares y/o adyacentes a vesícula, conductos biliares, grandes vasos, corazón, asas intestinales y diafragma37–41. En segundo lugar, el bajo porcentaje de trasplantados hepáticos, y si bien es cierto que nuestro centro no dispone de esta opción, los pacientes fueron evaluados por una unidad de trasplante en otro hospital, estando probablemente limitada la posibilidad del trasplante por la edad y/o comorbilidad de los pacientes.
Como tratamientos paliativos, en el 17,65% se realizó TACE y en el 5,15% se pautó sorafenib. Sin embargo, si consideramos únicamente a los 42 pacientes diagnosticados desde que la administración de este fármaco está disponible en nuestro centro (junio de 2009) hasta finalizar el periodo de inclusión, un mayor porcentaje de pacientes fue tratado con sorafenib (16,67%).
El 22,06% tan sólo fue candidato a tratamiento sintomático y el 9,56% rechazó el tratamiento recomendado. (fig. 1).
En conclusión, en nuestro medio la mayoría de los pacientes con CHC presentan una cirrosis hepática de base, cuyas etiologías más frecuente son el VHC y el etilismo. Un elevado porcentaje de pacientes con CHC es diagnosticado precozmente, gracias a la aplicación de un adecuado programa de cribado, lo que permite la posibilidad de ofrecerles un tratamiento potencialmente curativo. En nuestro centro el tratamiento más frecuentemente empleado es el percutáneo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.