¿ INTRODUCCIÓN
El tratamiento quirúrgico estándar en el manejo del cáncer cervicouterino invasor con dimensiones iguales o menores de 4 cm es la histerectomía radical con linfadenectomía pélvica. Esta conducta sigue los principios establecidos por JV Meigs, hace más de 60 años,1 lo cual se reconoce en la terminología vigente como histerectomía radical clase III de Piver y Rutledge.2
El procedimiento no está exento de mortalidad y dentro de sus complicaciones más frecuentes destacan la disfunción vesical, que desarrollan alrededor de 20% de las mujeres con esta enfermedad, y las fístulas vesicovaginales y ureterovaginales presentes en menos de 5% de los casos.3- 5
A partir de la década de 1990, autores como JF Magrina,6 F Landoni,5 WK Kinney7 y Y Yuh-Cheng,8 entre otros, empezaron a cuestionar las indicaciones de la histerectomía radical clásica en pacientes con carcinomas invasores pequeños al demostrar que cuando estos tenían diámetros menores de 2 cm sin invasión profunda del estroma, la posibilidad de metástasis ganglionares era menor de 5%, por lo que estas lesiones bien podrían ser consideradas como de bajo riesgo en relación con las de dimensiones mayores y, por lo tanto, ser tributarias de procedimientos quirúrgicos menos radicales y con menor morbilidad.
En un estudio similar, en el decenio de 1980,9 se identificó un bajo porcentaje de metástasis ganglionares en pacientes tratadas con histerectomía radical por cáncer de cuello uterino cuyos tumores tenían dimensiones iguales o menores a los 2 cm. Apoyados en los reportes mencionados y en la experiencia generada por la histerectomía clase II de Piver y Rutledge,2 la cual fue realizada circunstancialmente por los autores de este estudio a principios de la presente década en un grupo seleccionado de pacientes tributarias de radioterapia que no recibieron braquiterapia por remodelación de la Unidad respectiva, se tomó la decisión de modificar el criterio quirúrgico de manejo para pacientes a quienes se iba a practicar la histerectomía radical, e iniciar un tratamiento menos radical en aquellas con tumores cervicales de 2 cm o menores.
En esta publicación presentamos la experiencia adquirida con 96 pacientes manejadas con la histerectomía radical modificada.
¿ MATERIAL Y MÉTODOS
De octubre de 2004 a junio de 2008, 96 pacientes con cáncer cervicouterino invasor, que ingresaron a la Unidad de tumores ginecológicos del Servicio de oncología del Hospital General de México, Órgano desconcentrado (OD), con lesiones en estadio Ib1 según la clasificación de la International Federation of Gynecology and Obstetrics (FIGO),5,7 y tumores de 2 cm o menores, fueron seleccionadas para realizar una histerectomía radical modificada con resección medial de parametrios y disección ganglionar pélvica.
El diagnóstico histopatológico se obtuvo mediante evaluación clínica y biopsia directa de la lesión, a través de evaluación colposcópica y biopsia dirigida, o mediante un asa obtenida a través de electrocirugía. En algunas pacientes diagnosticadas fuera de la institución que cubrieron los requisitos de inclusión, el diagnóstico fue confirmado mediante revisión de laminillas por los patólogos del Hospital.
Las variables consideradas en el estudio incluyeron: edad, estirpe histológica, tamaño de la lesión, duración del procedimiento quirúrgico, morbilidad intraoperatoria y postoperatoria, pérdida de volumen sanguíneo, días de estancia hospitalaria, tiempo de permanencia de la sonda de Foley, correlación clínico-patológica, número de ganglios resecados, reporte de los especímenes quirúrgicos y evolución a mediano y largo plazo.
La técnica quirúrgica empleada consiste en una laparotomía media supra e infraumbilical, con exposición del campo operatorio y demostración de ausencia de diseminación tumoral fuera de la pelvis. Se hace exposición, pinzamiento, corte y ligadura de ambos ligamentos infundibulopélvicos, con conservación y ascenso de uno o dos de los ovarios en pacientes menores de 45 años. Se realiza una sección de ambos ligamentos redondos y apertura del peritoneo posterior con exposición de los vasos iliacos primitivos y de ambos músculos psoas por arriba del cruce de ambos uréteres. Se practica la disección de ganglios iliacos primitivos, e iliacos externos con apertura digital de la fosa obturatriz y exposición del piso de la pelvis. Se resecan los ganglios obturadores y se extrae la grasa en torno al nervio obturador hasta la bifurcación de la vena iliaca primitiva. Se realiza la apertura del espacio para-rectal y la resección de los ganglios hipogástricos sin lesionar los vasos del plexo respectivo. Posteriormente, se lleva a cabo la apertura del peritoneo vesicouterino y el rechazamiento de la vejiga hasta exponer la vagina en el sitio de sección. Se continúa con la apertura de la hoja posterior del ligamento ancho y la identificación de ambos uréteres, la apertura del fondo de saco de Douglas, la separación del recto y la identificación de ambos ligamentos uterosacros, luego de lo cual se rechaza cuidadosamente hacia fuera del plexo hipogástrico y el uréter. Se practica el pinzamiento y ligadura de ambos ligamentos uterosacros a la mitad de la distancia entre el útero y el recto. Enseguida se tracciona la vejiga y se exponen cortan y ligan los ligamentos pubovesicales. Se tracciona el útero con pinzas de Kocher y se inicia la "tunelización" del uréter del lado derecho. Se identifica el cruce de los vasos uterinos con las pinzas de Mixter, los cuales se seccionan y ligan rechazando lateralmente el uréter para, enseguida, exponer la cara dorsal y medial del ligamento cardinal y del paracolpo a aproximadamente 2 cm por fuera del cérvix y de la vagina. Estas estructuras se seccionan y ligan rechazando la vejiga y manteniendo a la vista el uretero para no lesionarlo. Se diseca lateralmente el uretero con lo que se expone la porción medial del parametrio, del tejido paracervical y del paracolpo que se incorporan a la pieza quirúrgica. Se revisa la hemostasia y se llevan a cabo las mismas maniobras en el lado opuesto, para seccionar finalmente la vagina dando un adecuado margen al tumor. Se revisa la hemostasia y, a juicio del cirujano, se coloca o no drenaje (penrose) en el lecho quirúrgico que se exterioriza por la vagina. Se "peritoniza" el defecto de la pelvis y se sutura la pared del abdomen en la forma habitual.
En 49 pacientes se utilizó pinza de Ligasure® (pinza XTD y Atlas corta) para el manejo de pedículos y, en la mayoría de estas, para la sección de la vagina.
¿ RESULTADOS
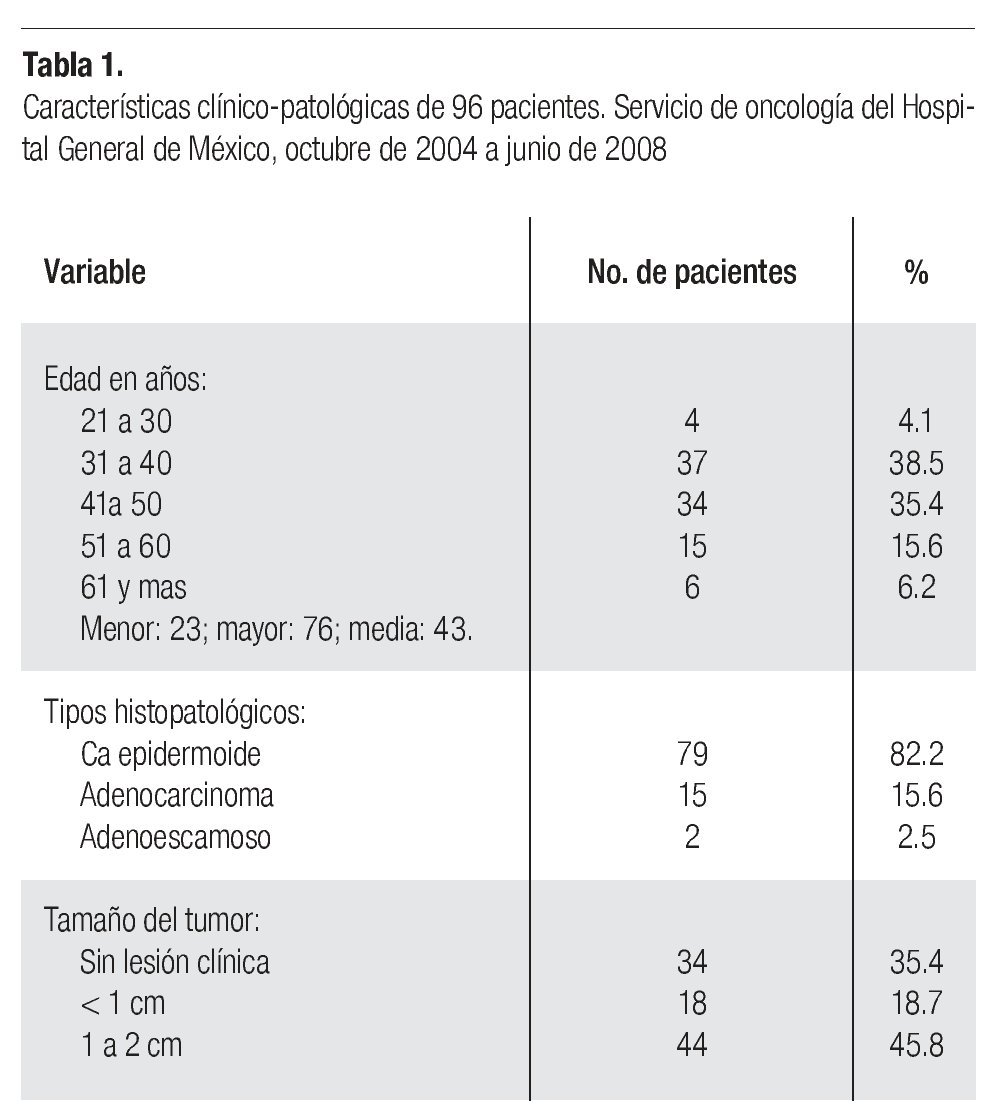
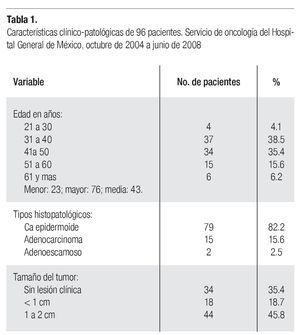
Aspectos clínico patológicos. En el lapso analizado se llevaron a cabo 96 histerectomías radicales modificadas. La edad media de las pacientes fue de 43 años con rangos entre los 23 y 76 años. El 82.2% de las lesiones fue carcinoma epidermoide y en 34 casos (35.4%) no existía una lesión clínica evidente (Tabla 1).
Aspectos quirúrgicos. La duración promedio de los procedimientos fue de 130 minutos y el sangrado estimado promedio fue de 360 cc. Tres pacientes requirieron transfusión intraoperatoria. Se registraron dos accidentes en el transoperatorio durante los primeros meses de iniciado el estudio, que consistieron en la sección accidental de un uretero, lo cual fue corregido intraoperatoriamente. Asimismo, una paciente debió ser reintervenida en el postoperatorio inmediato debido al sangrado de una colateral de la vena obturatriz.
Se resecaron entre 6 y 31 ganglios, es decir, un promedio de 14, de los cuales en cuatro casos (4.1%) fueron reportados como metastásicos.
Evolución posoperatoria. La estancia hospitalaria osciló entre 2 y 10 días con un promedio de 3 días; la sonda de Foley se retiró entre los 2 y los 10 días con un promedio, igualmente, de 3 días. La orina residual se cuantificó en 63 cc en promedio.
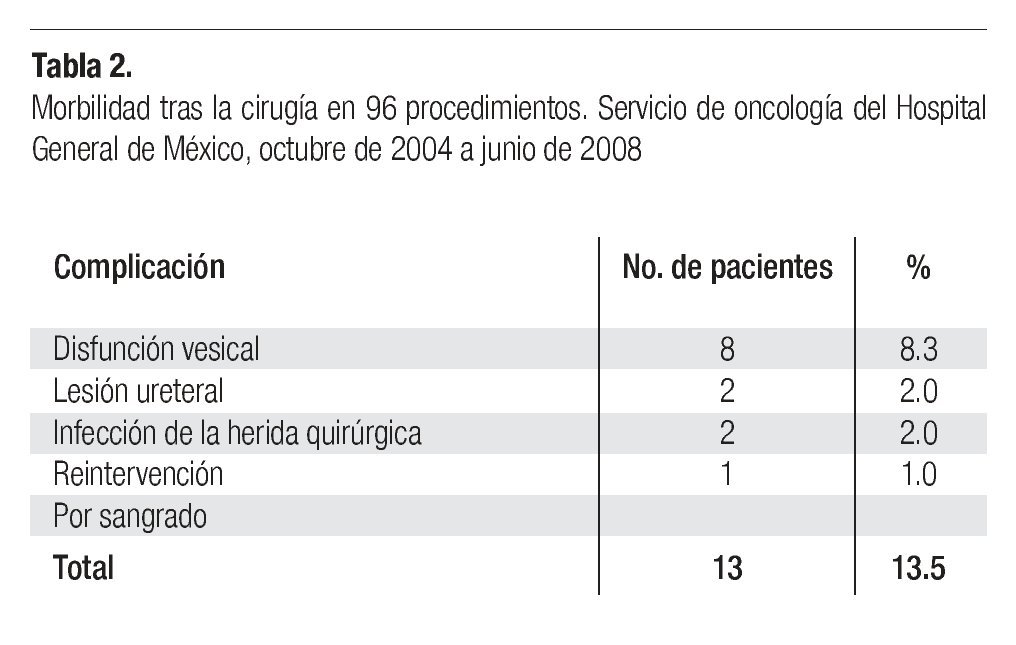
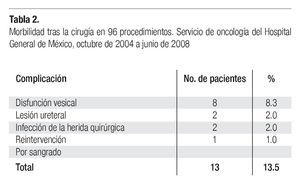
Morbilidad y mortalidad. En el presente estudio no se registraron fallecimientos. Trece pacientes (13.5%) desarrollaron complicaciones relacionadas con la cirugía. La más común fue la disfunción vesical, observada en 8 pacientes (8.3%) quienes recuperaron el deseo de realizar la micción entre 1 y 3 meses después de la cirugía, salvo una mujer que debió ser manejada en el Servicio de urología por una disfunción prolongada. Como se mencionó, en dos casos hubo lesión accidental de un uretero, una paciente fue reintervenida por sangrado y dos pacientes desarrollaron infección de la herida quirúrgica (Tabla 2).
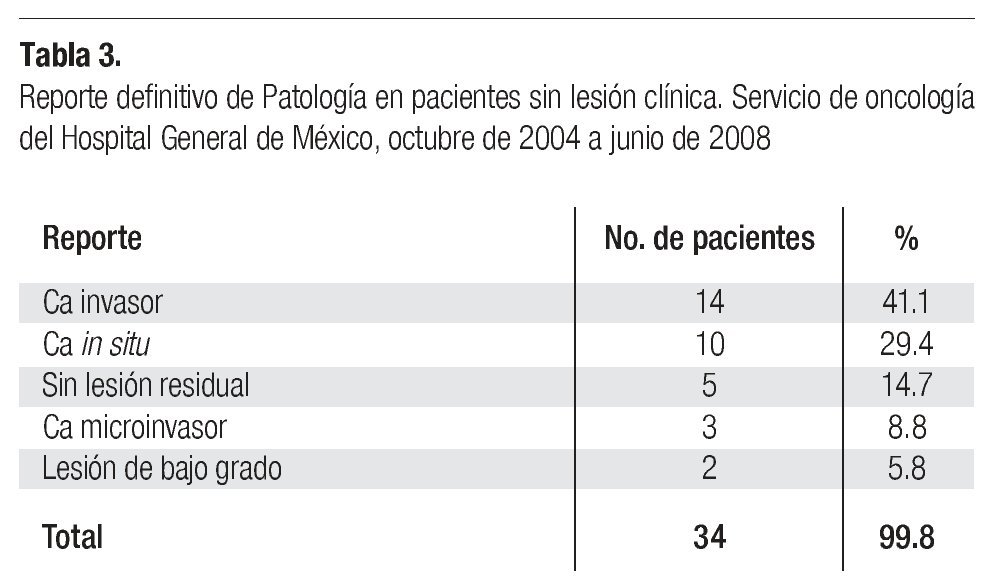
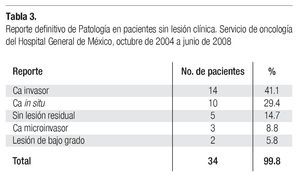
Reportes definitivos de Patología. En esta serie, 34 casos (35.4%) ingresaron al quirófano sin evidencia clínica de lesión neoplásica, en 14 de estas pacientes (41.1%) el espécimen quirúrgico se reportó como cáncer invasor, en 10 (29.4%) se reportó como carcinoma in situ, en tres casos (8.8%), como carcinoma microinvasor, y en cinco pacientes (14.7%) no se identificó lesión residual (Tabla 3).
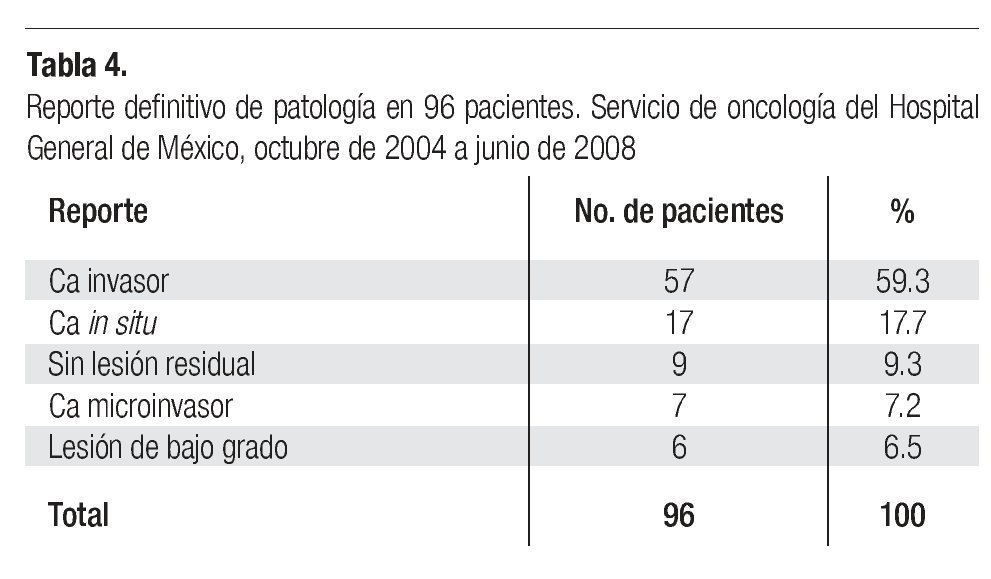
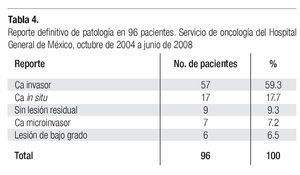
El reporte definitivo de Patología de las 96 pacientes del presente estudio se muestra en la Tabla 4, en la que se aprecia que en 57 casos (59.3%) se corroboró el reporte de cáncer invasor; en 25% de éstos se demostró la existencia de neoplasias preinvasoras o microinvasoras, y en 15.6% no se demostró la presencia de cáncer.
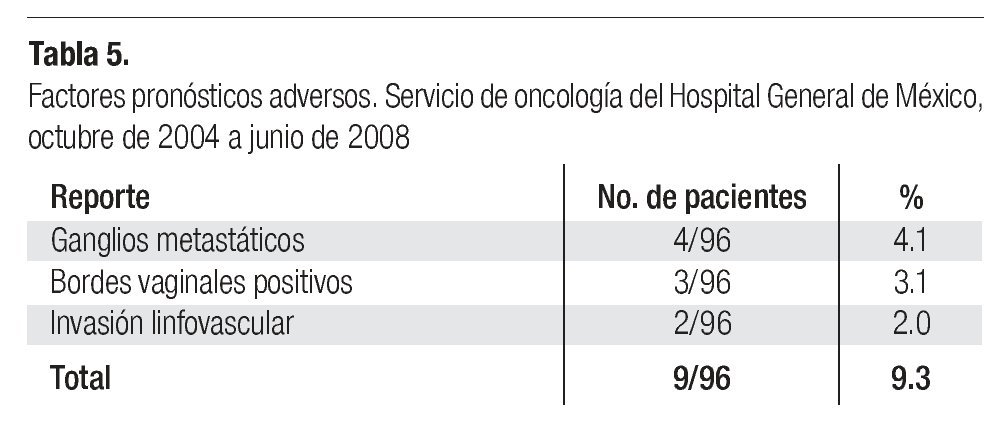
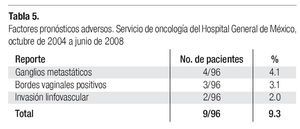
En cuatro casos (4.1%) se demostró la presencia de ganglios metastáticos, en tres (3.1%) hubo reporte de bordes vaginales positivos para cáncer y en dos (2.0%), reporte de invasión linfovascular (Tabla 5).
Resultados del tratamiento. Nueve pacientes con factores pronósticos adversos, (Tabla 5) recibieron ciclo pélvico de radioterapia en el postoperatorio. Dos pacientes de la serie global abandonaron sus controles durante los primeros meses consecutivos a la cirugía y no fueron consideradas para los resultados finales. Las 94 pacientes restantes tuvieron un seguimiento de ocho meses a cuatro años sin evidencia de recurrencia tumoral, con una media de 30 meses.
¿ DISCUSIÓN
Las altas cifras de morbilidad de la histerectomía radical clásica registradas en nuestro servicio en la década de los ochentas, las cuales fueron encabezadas por la disfunción vesical observada en el 27.6% de los casos y las fístulas urinarias en un 11.8%,9 el descenso de estas proporciones a inicios de la década de los noventas mediante la realización de una cuidadosa técnica quirúrgica, 18.1% para las primeras y 3% para las segundas,10 y el hecho de que el porcentaje de metástasis ganglionares con lesiones de 2 cm o menos fue menor del 5%;9,11 nos alentó a buscar una alternativa quirúrgica diferente para ofrecer a estas pacientes, quienes de acuerdo a reportes de la literatura médica en la década de los noventas se estaban catalogando como pacientes de bajo riesgo elegibles para la realización de procedimientos quirúrgicos menos agresivos.5- 8
La opción adoptada, la histerectomía clase II de Piver y Rutledge2 con linfadenectomía pélvica, mostraba como factor limitante la resección parcial del tejido parametrial (porción medial) pues esta intervención conserva tejido ganglionar potencialmente canceroso en el parametrio distal no resecado. Sin embargo, aunque diversas publicaciones señalan que los ganglios más afectados por la neoplasia son los de la fosa obturatriz y los ilíacos externos,12-14 los autores del presente artículo tuvieron la inquietud de investigar el comportamiento de estas lesiones mediante la búsqueda del ganglio centinela en 25 pacientes con neoplasias de 2 cm o menores, tratadas con histerectomía radical clásica.15 Así, fue posible verificar la ausencia de metástasis en 382 ganglios resecados y la presencia de un ganglio centinela parametrial en un caso, (1.7%), situación que ya había sido comentada en la bibliografía en estudios similares.14,16
Lo anterior, más el desarrollo de la técnica operatoria de la intervención señalada en un grupo de 62 pacientes, que por remodelación del edificio de radioterapia del Servicio no recibieron braquiterapia y fueron tratadas quirúrgicamente con histerectomías clase II con o sin linfadenectomía (experiencia por publicarse próximamente), abrió la posibilidad de implementar la histerectomía clase II con linfadenectomía pélvica en un grupo de pacientes, lo cual se presenta en esta publicación.
Los resultados obtenidos en esta serie en cuanto a los aspectos quirúrgicos muestran la factibilidad del procedimiento, el cual puede ser llevado a cabo con razonables márgenes de seguridad en cuanto a su morbilidad si se compara con la morbilidad reportada en la realización de la histerectomía radical clásica.3-5 La técnica de la histerectomía radical modificada (Histerectomía clase II) que involucra menos disección parametrial, preserva el suplemento sanguíneo y la inervación del uréter distal y la vejiga, lo que favorece una menor morbilidad.17,18 La mayor parte de nuestras pacientes fueron egresadas de hospitalización sin sonda vesical y sólo una de ellas requirió de su uso por más de 4 meses, así como de manejo en el Servicio de urología. Autores como F. Landoni,5 J.F. Magrina,6 Yuh-Cheng8 y Peter G. Rose19 destacan que uno de los beneficios de este procedimiento está relacionado precisamente con una menor cantidad de complicaciones urinarias en relación a la técnica convencional.
F. Landoni y colaboradores5 realizaron un estudio con un alto nivel de evidencia, para apoyar la histerectomía radical modificada, con 243 pacientes en etapas IB - IIA con cáncer cervical, tratados con histerectomía tipo II y tipo III, en el que obtuvieron resultados similares en los dos brazos del estudio, en relación con la recurrencia y la sobrevida global. El beneficio de la histerectomía tipo II se dio en relación con la morbilidad operatoria y postoperatoria, particularmente en la disfunción vesical. La perdida sanguínea operatoria y los requerimientos de transfusión sanguínea no fueron estadísticamente menores para la histerectomía tipo II.
Los accidentes intraoperatorios de lesión ureteral observados en dos pacientes de nuestro análisis estuvieron relacionados con el empleo de Ligasure®, cuya implementación en el Servicio se llevó a cabo precisamente en esa época. Con su uso, se apreció un menor sangrado y una disminución del tiempo operatorio.
Respecto al número de ganglios reportados en este estudio, 14 en promedio, la cifra es menor a la reportada en la literatura incluyendo las Instituciones oncológicas de nuestro país, cuyo número es mayor de 20.3,5,20 Esta situación, que podría interpretarse como debida a una linfadenectomía incompleta, consideramos que obedece más bien a los criterios que se tienen en el Servicio de patología para disecar el tejido ganglionar de los especimenes quirúrgicos, pues lamentablemente no tuvimos especial cuidado de evaluar conjuntamente con ellos el material enviado. La presencia de ganglios metastáticos en 4 pacientes del estudio (4.1%) confirma la información reportada en dos estudios previos de la casuística del Servicio, los cuales mostraron cifras de metástasis ganglionares inferiores al 5% en pacientes con tumores de 2 cm o menos.9,11 Esto se corresponde con lo publicado por autores como JF Magrina, quien no encontró metástasis ganglionares en 47 pacientes con tumores de 2 cm o menores,6 y con Yuh-Cheng, quien sólo encontró dos ganglios afectados en 39 pacientes sometidas a este procedimiento (5.1%).8
Un problema que aún inquieta a nuestro grupo de trabajo es cómo estimar en forma adecuada el tamaño del tumor antes de la cirugía. La estadificación convencional de la FIGO se hace mediante la evaluación clínica y no mide el volumen tumoral real. Las imágenes obtenidas con la resonancia magnética son superiores a las de la tomografía computarizada o el ultrasonido transrectal para estimar el tamaño tumoral; sin embargo, estas no siempre son adecuadas para ver lesiones pequeñas y el costo-beneficio es controversial.21 En nuestro estudio, la conización preoperatoria proporcionó documentación adecuada en relación a las características del tumor, pero la decisión final respecto a la evaluación del tamaño real de la lesión, y por ende, a la indicación de llevar a cabo o no una histerectomía radical modificada se tomó con base a consensos tomados en el seno de una junta terapéutica entre los cirujanos involucrados en el estudio.
En ninguna paciente del presente análisis se demostró el desarrollo de recurrencias tumorales durante el período de seguimiento, en promedio de 30 meses, no obstante que nueve de ellas habían recibido radioterapia adyuvante por factores pronósticos adversos. Estos resultados son similares a los obtenidos en las series de J.F. Magrina6 y Yuh-Cheng.8 Kinney y colaboradores, en un estudio de 83 pacientes con lesiones igual o menores de 2 cm sin invasión linfovascular y sin infiltración parametrial cuyas pacientes tuvieron características similares a las de nuestra serie, obtuvieron una sobrevida libre de enfermedad de 97.6%, con lo cual concluyeron, al igual que otros autores, que estas pacientes son de bajo riesgo y que deben ser manejadas con cirugías menos radicales.7
Con base en los resultados aquí presentados y en la información obtenida de la bibliografía consultada, concluimos que pacientes de cáncer cervicouterino que cursan con lesiones de 2 cm o menores deben ser consideradas como pacientes de bajo riesgo y manejadas quirúrgicamente mediante cirugías menos radicales. La histerectomía clase II con linfadenectomía pélvica (histerectomía radical modificada) constituye la alternativa de elección para estas pacientes.
En un futuro deberá adecuarse la clasificación del cáncer cervicouterino para su etapa IB1, que incluye neoplasias invasoras entre 6 y 40 mm, y para ello se propone la siguiente subdivisión: estadio IB1a, tumores de 6 a 10 mm; estadio IB1b, tumores de 11 a 20 mm con invasión estromal menor de 10 mm, y estadio IB1c, tumores de 21 a 40 mm y/o invasión estromal mayor de 10 mm.
Correspondencia:
Servicio de oncología, Hospital General de México, Órgano Desconcentrado.
Dr. Balmis No. 148 Col. Doctores, CP 06726, México, DF.