En todas las culturas, el hecho de compartir el alimento está revestido de un profundo valor social. Además, dar de comer al hambriento y dar de beber al sediento son obras de gran peso moral en nuestra sociedad. Suprimir estas medidas puede provocar sentimientos de culpa, tanto en la familia como en el equipo sanitario. A diferencia de otros tratamientos médicos, la alimentación y la hidratación tienen en nuestra cultura un significado simbólico.
El papel del apoyo en nutrición y la hidratación dentro de los cuidados paliativos no se encuentra bien definido, debido a diferentes causas (médicas, familiares, religiosas, sociales); por lo mismo es un tema de constante discusión. Aunque se han demostrado beneficios en algunos estudios con el uso de apoyo en la nutrición, tanto con nutrición parenteral (NP) como con hidratación, algunos otros estudios demuestran que hay mayores complicaciones al indicarlos en pacientes con alguna enfermedad paliativa.
Debido a la falta de consensos que existe en la literatura, el apoyo nutricional brindado por diferentes métodos continúa siendo parte de los esquemas de manejo a considerar al momento de valorar a un paciente.
El objetivo de contar con este manejo es recuperar la satisfacción que brindan los alimentos al enfermo, sin olvidar la importancia de ayudar a la familia y al mismo paciente a lograr una adecuada adaptación al proceso de enfermedad. También se puede brindar soporte nutricional de mantenimiento en caso de que fuera necesario, solamente intentando corregir las deficiencias que se encuentren; sin embargo es necesario hacer hincapié que esto no es un tratamiento curativo.
Tomando en cuenta que muchos de los pacientes que se encuentran en un Servicio de Cuidados Paliativos cuentan con algún tipo de cáncer, expondremos algunos de los factores más importantes para una valoración nutricional oncológica.
In all cultures, the sharing of food the food is covered with a deep social value. In addition, feed the hungry and give drink to the thirsty are works of great moral weight in our society. Delete these measures can cause feelings of guilt, both in the family and the healthcare team. Unlike other medical treatment, nutrition and hydration in our culture have a symbolic meaning.
The role of nutrition support and hydration in palliative care is not well defined due to different causes (medical, family, religious, social), therefore it is a topic of constant discussion. Although benefits have been shown in some studies to support the use of nutrition, both parenteral nutrition (PN) as hydration, some other studies show that there are more complications to indicate them in patients with palliative illness.
Due to the lack of consensus in the literature that exists, nutritional support provided by different methods remains part handling schemes to be considered when evaluating a patient.
The purpose of having this operation is to recover the satisfaction that provides food to the sick without forgetting the importance of helping the family and the same patient to achieve adequate adaptation to the disease. You can also provide nutritional support maintenance if necessary, just trying to correct the deficiencies found, but it is necessary to emphasize that this is not a cure.
Considering that many of the patients are in a palliative care service have some type of cancer; discuss some of the most important factors for cancer nutritional assessment.
Introducción
En todas las culturas, el hecho de compartir el alimento está revestido de un profundo valor social. Además, dar de comer al hambriento y dar de beber al sediento son obras de gran peso moral en nuestra sociedad. Suprimir estas medidas puede provocar sentimientos de culpa, tanto en la familia como en el equipo sanitario1,2.
Algunos autores piensan que la alimentación e hidratación artificiales no son equiparables a otros tratamientos médicos y, según este punto de vista, aunque se puedan suprimir o no instaurar determinados tratamientos, la hidratación y la alimentación artificiales siempre deben ser instauradas1.
Se presupone que no se le puede negar a nadie la comida ni la bebida y de aquí se deduce, sin más, su carácter de cuidados elementales y, por ello, obligatorios en cualquier caso. Pero esta presunción dista mucho de ser correcta y prescindir de los líquidos y los alimentos no siempre contribuye a aumentar el sufrimiento, sino todo lo contrario3.
A diferencia de otros tratamientos médicos, la alimentación y la hidratación tienen en nuestra cultura un significado simbólico. Dar de comer y beber es una acción humana significativa de respeto a la vida y de cuidado a nuestros semejantes.
El papel del apoyo en nutrición y la hidratación dentro de los cuidados paliativos no se encuentra bien definido, debido a diferentes causas (médicas, familiares, religiosas, sociales); por lo mismo es un tema de constante discusión. Aunque se han demostrado beneficios en algunos estudios con el uso de apoyo en la nutrición, tanto con nutrición parenteral (NP) como con hidratación (específicamente mejoría en la sobrevida en pacientes con estado vegetativo permanente); algunos otros estudios demuestran que hay mayores complicaciones al indicarlos en pacientes con alguna enfermedad paliativa4-7.
Debido a la falta de consensos que existe en la literatura, el apoyo nutricional brindado por diferentes métodos continúa siendo parte de los esquemas de manejo a considerar al momento de valorar a un paciente.
El objetivo de contar con este manejo es recuperar la satisfacción que brindan los alimentos al enfermo, sin olvidar la importancia de ayudar a la familia y al mismo paciente a lograr una adecuada adaptación al proceso de enfermedad. También se puede brindar soporte nutricional de mantenimiento en caso de que fuera necesario, solamente intentando corregir las deficiencias que se encuentren; sin embargo es necesario hacer hincapié que esto no es un tratamiento curativo8.
Existen diferentes métodos para realizar la valoración nutricional de un paciente. Es de suma importancia considerar que una pérdida de peso mayor a 10% en los pacientes con cáncer, es un criterio de malnutrición que también cuenta con valor pronóstico9,10.
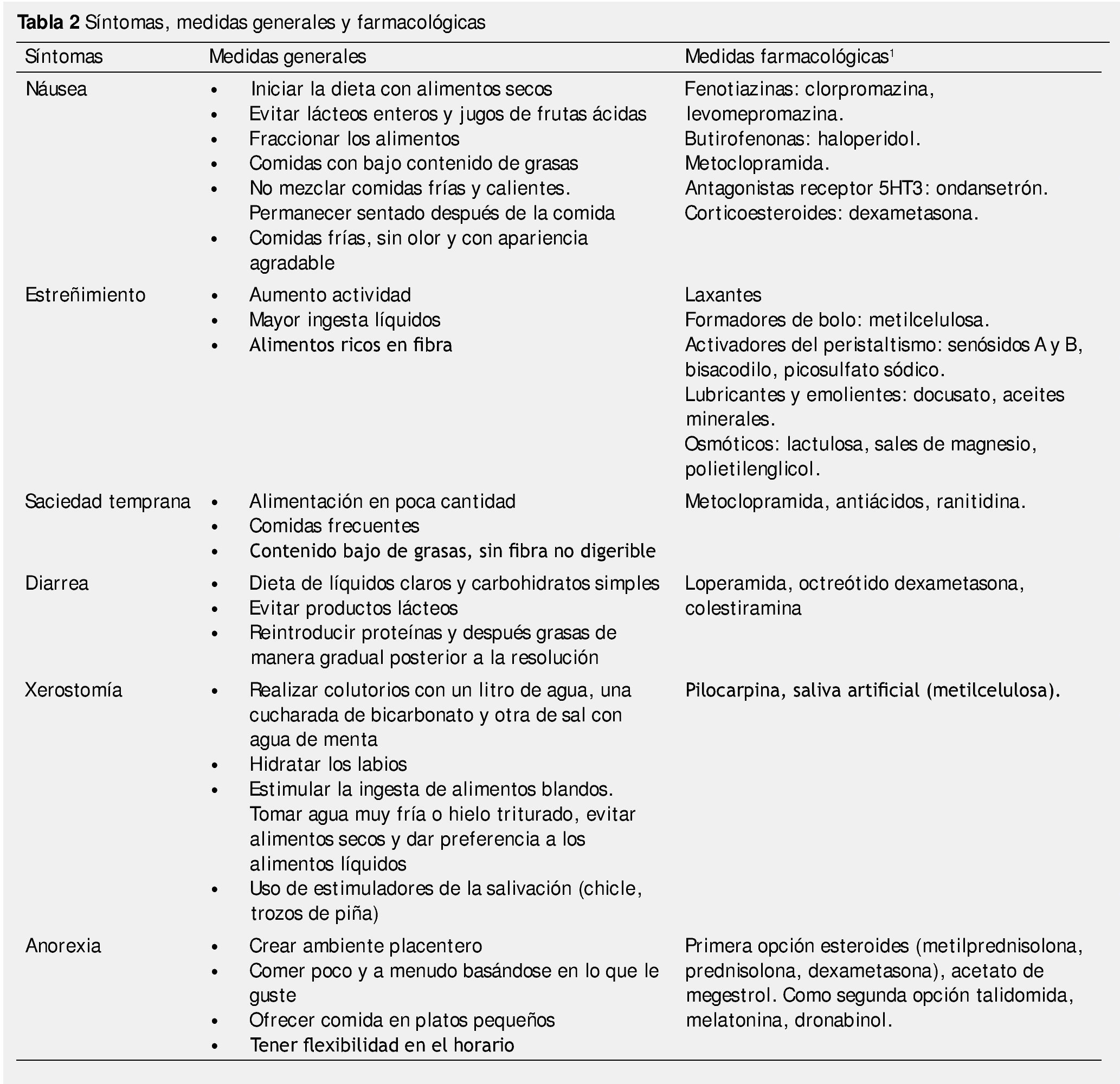
Tomando en cuenta que muchos de los pacientes que se encuentran en un Servicio de Cuidados Paliativos presentan algún tipo de cáncer; expondremos algunos de los factores más importantes para una valoración nutricional oncológica (tabla 1).
Alimentación por vía oral
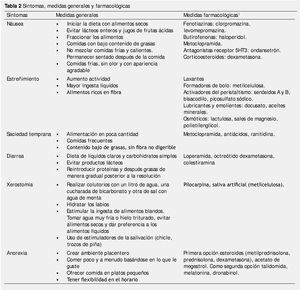
Es la primera vía a considerar. Se debe tomar en cuenta la sintomatología que presenta el paciente, para poder realizar las recomendaciones que sean adecuadas11 (tabla 2).
Apoyo nutricional por vía enteral y parenteral
Para empezar con el apoyo nutricional por una vía diferente a la oral, deben considerarse diferentes aspectos tanto por parte del médico, del paciente y de la familia para poder tomar la decisión que sea considerada como la más adecuada, dentro de los puntos más importantes a comentar se encuentran12:
a) Explicar ventajas y desventajas de este manejo: es importante comentar a los familiares estos puntos de manera detallada, así como la necesidad de recibir una adecuada capacitación para manejo de los dispositivos que van a colocarse para iniciar con manejo ya sea por vía enteral o parenteral. Algunos ejemplos son:
i. Ventajas: aumento de sobrevida en pacientes con estado vegetativo permanente, mejoría en el estado nutricional de pacientes con cáncer avanzado que recibirán radioterapia intensiva.
ii. Desventajas: aumento de la cantidad de líquido de ascitis, mayor incidencia de colocación de sonda vesical, aumento del edema y de las secreciones bronquiales al iniciar hidratación.
b) Explicar complicaciones asociadas a la colocación y uso de los dispositivos: mayor riesgo de infecciones asociadas al catéter venoso central (CVC), tromboflebitis, síndrome de renutrición (se explican posteriormente).
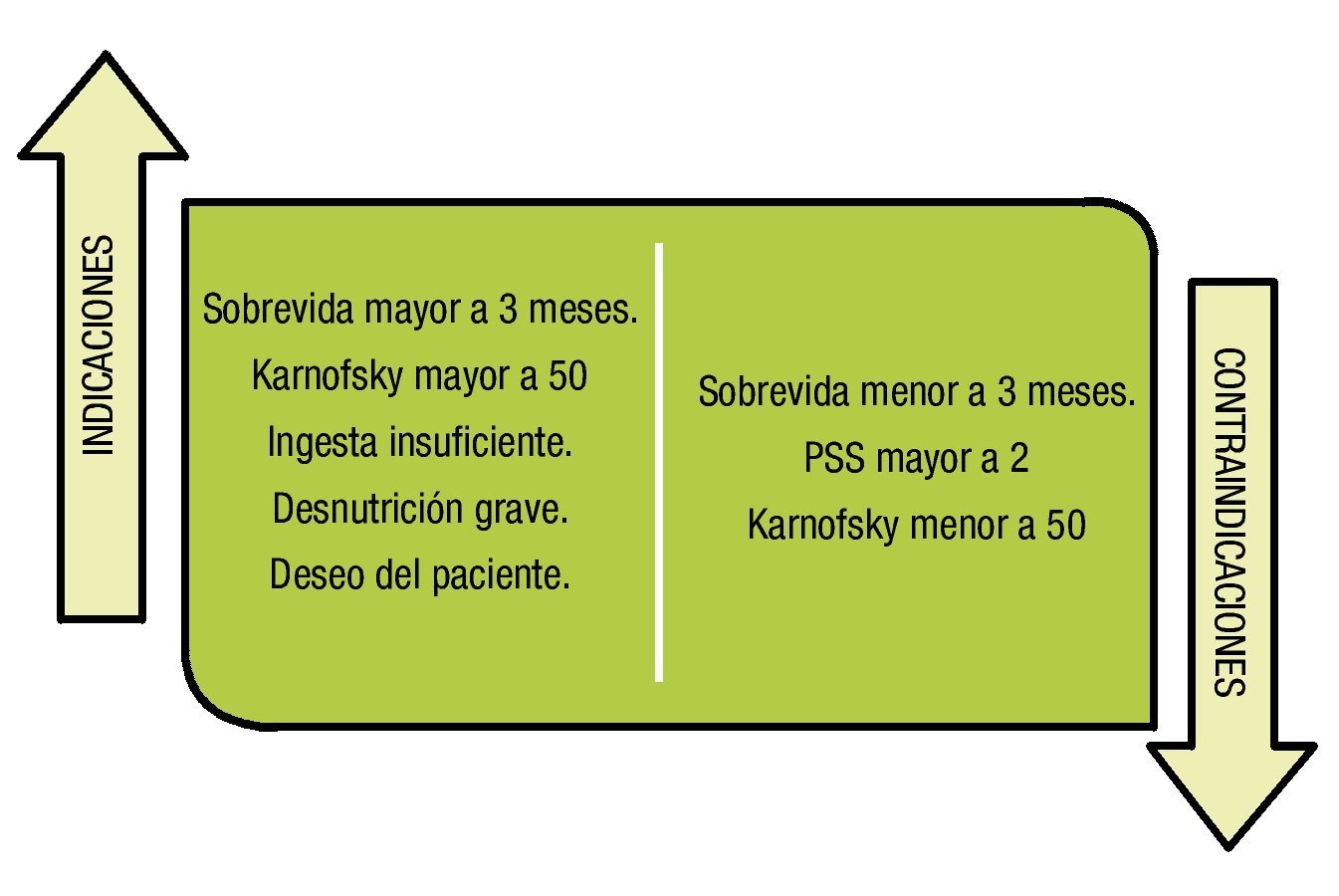
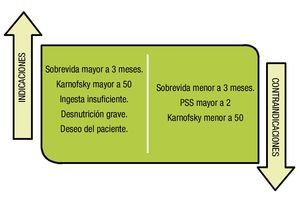
El soporte nutricional es la administración de nutrientes enterales o parenterales formulados para brindarse a los pacientes, quienes lo requieren para mantener o restaurar el estado nutricional. Se deben tomar en cuenta las contraindicaciones a la hora de iniciar el soporte nutricional (fig. 1).
Figura 1. Indicaciones y contraindicaciones del soporte nutricional.
Nutrición enteral
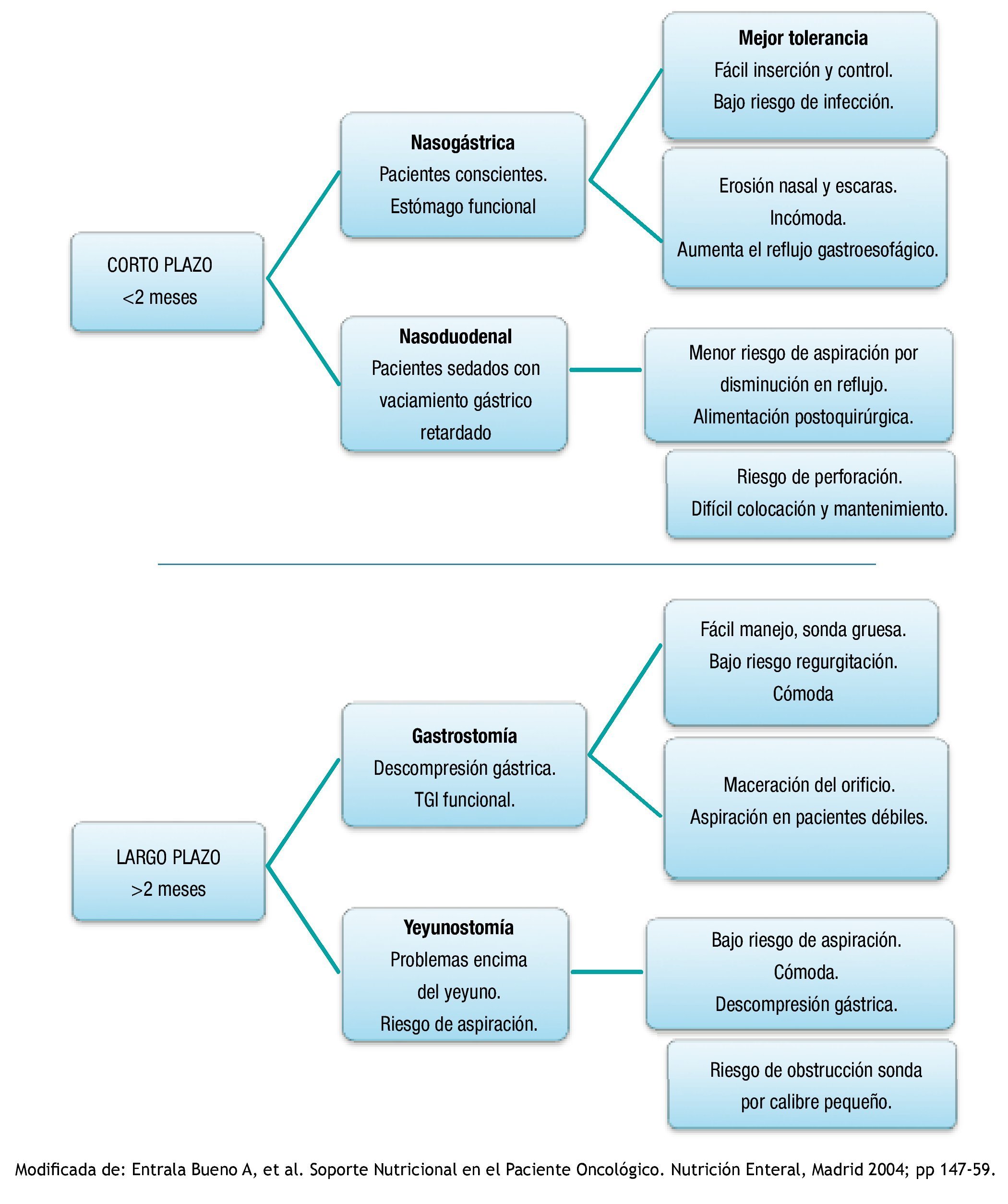
Cuando se ha determinado que un paciente es candidato a este tipo de nutrición, se selecciona la vía de acceso más adecuada. Existen 3 vías de acceso:
• Vía oral.
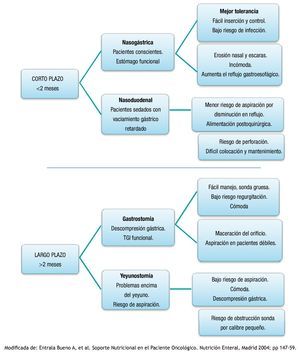
• Vía nasoentérica (corto plazo): 3 Nasogástrica.
√ Nasoduodenal.
√ Nasoyeyunal.
• Ostomías (largo plazo):
√ Gastrostomía.
√ Yeyunostomía.
Existen 2 tipos de vías para la administración de la nutrición enteral, la de corto y largo plazo (fig. 2).
Figura 2. Soporte nutricional en el paciente oncológico.
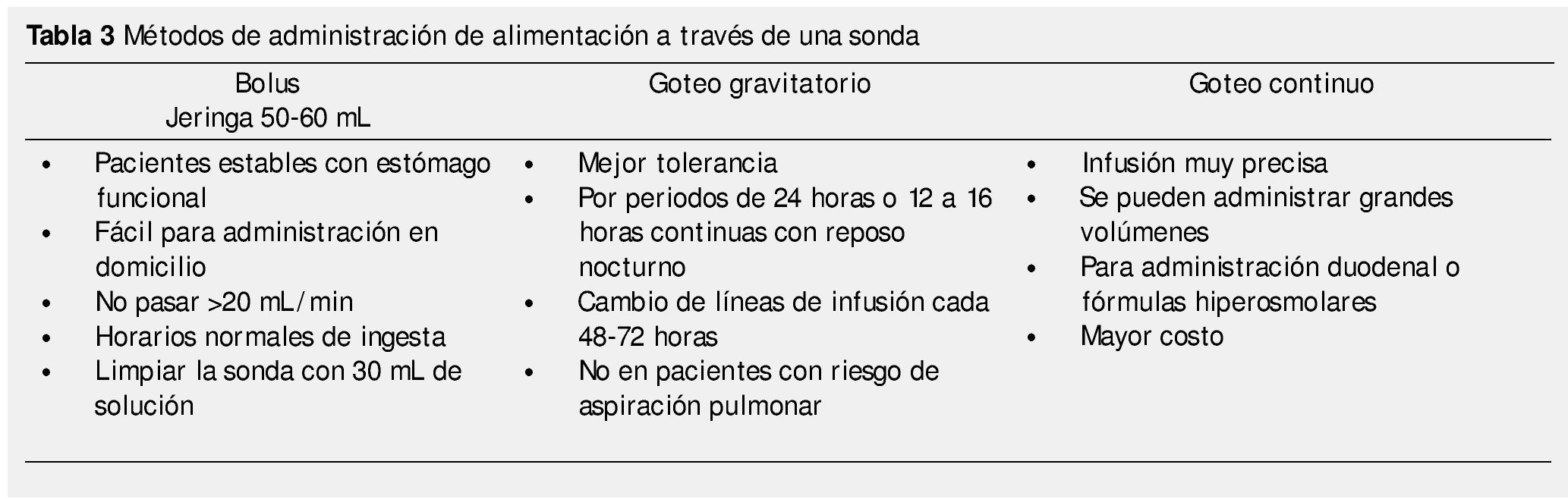
Los 3 métodos comunes de administración de alimentación a través de una sonda son la alimentación en bolo, goteo intermitente y goteo continuo (tabla 3). Elegir el método a utilizar se debe basar en la función de la patología del paciente, de su tolerancia, de la duración prevista del tratamiento, sin olvidar los medios disponibles.
Existen diferentes tipos de fórmulas enterales:
• Suplemento: sirve para mantener un adecuado estado nutricional. Están diseñados para completar la dieta oral, en aquellos pacientes en los que el consumo ordinario de alimentos resulta insuficiente.
• Fórmula completa: estas fórmulas pueden administrarse por sonda o también vía oral, ya que contiene la cantidad suficiente de los nutrimentos esenciales y no esenciales requeridos para cubrir la totalidad de las necesidades nutricionales del paciente y mantener un adecuado estado nutricional.
• Fórmulas poliméricas: son fórmulas donde el nitrógeno proviene sólo de proteínas, para uso en pacientes con función gastrointestinal normal o casi normal, por lo cual son empleadas en pacientes con buena capacidad digestiva y absortiva.
º Normoproteicas: 15% calorías totales en proteínas.
º Hiperproteicas: 20% más de calorías totales de la dieta en forma de proteínas.
• Fórmulas oligoméricas: para facilitar su absorción, los nutrientes están predigeridos y cuenta con osmolaridad elevada. Se emplean cuando la capacidad digestiva y absortiva del paciente está disminuida.
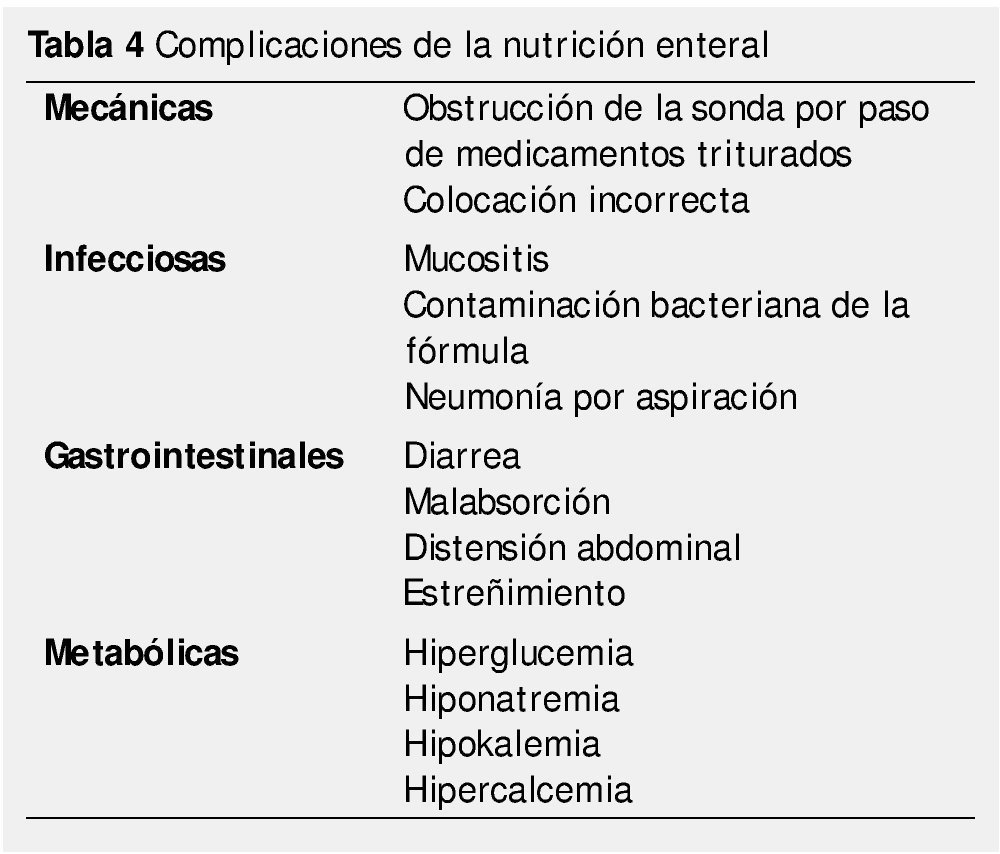
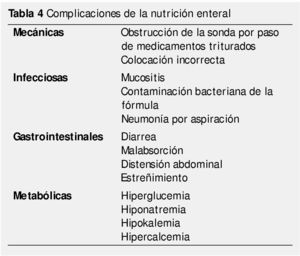
Las complicaciones de la nutrición enteral, se pueden minimizar con un correcto uso de la sonda y una administración adecuada de la fórmula (tabla 4).
Las sondas de alimentación requieren de un monitoreo para asegurar la posición adecuada y prevenir complicaciones, como rompimiento de la piel/mucosas o infecciones.
• Debe revisarse continuamente el sitio en el cual se encuentra colocada la sonda, para determinar cualquier irritación cutánea, ulceración, necrosis por presión o lesiones.
• Mantener aseado el sitio donde se encuentra la sonda, con agua tibia o salina.
• Asegurarnos de contar con un adecuado aseo, por parte de quien administra la fórmula.
• Administrar la fórmula con el paciente en un ángulo de 30°-45º, mantenerlo en dicha posición hasta media hora después para evitar broncoaspiración.
• Lavar la sonda con 50 mL de agua, después de la administración de la fórmula.
• No utilizar fórmulas caseras.
• Administrar la fórmula a temperatura ambiente, si se encuentra en el refrigerador, se pude entibiar a baño María.
• Los envases abiertos que no se hayan utilizados de manera completa deben conservarse en el refrigerador por un tiempo máximo de 24 horas.
• Etiquetar adecuadamente dichos envases, colocándoles la fecha y hora de apertura.
Nutrición parenteral
La nutrición parenteral total (NPT) es la administración de nutrimentos directamente en el torrente sanguíneo por vía intravenosa, siendo una alternativa nutricional cuando el tubo digestivo necesita reposo o no es funcional a la nutrición oral o enteral13-16.
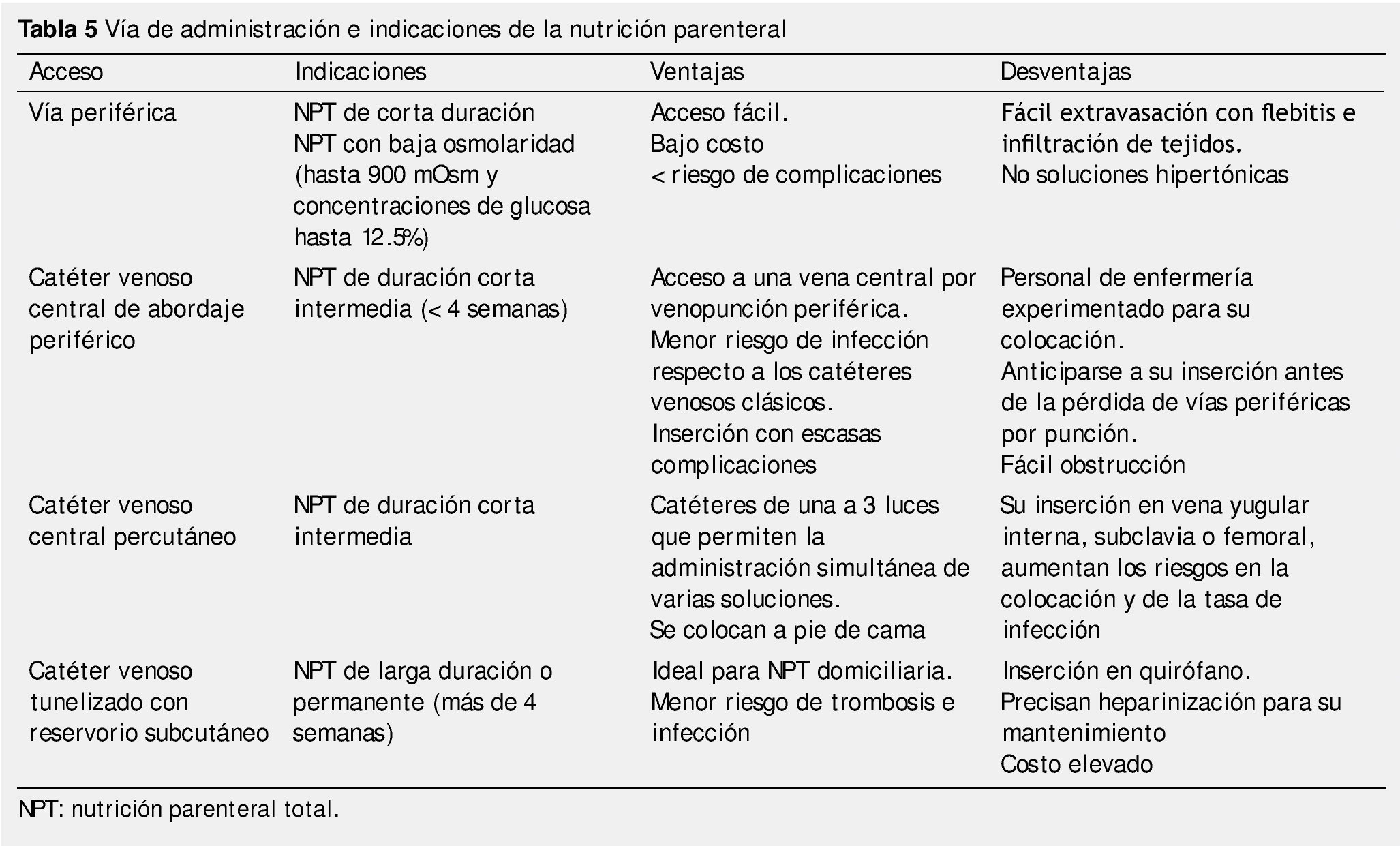
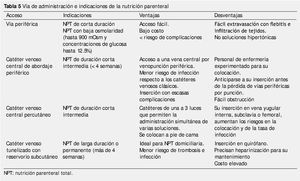
La administración de la alimentación está condicionada por diferentes factores como son: la condición del paciente, composición de la solución, los requerimientos energéticos y la duración (tabla 5).
Existen NPT de corta y larga duración, siendo la primera de 7 a 10 días de duración recomendada en adultos, y la segunda de más de 3 semanas sugerida en niños y adolescentes (tabla 6).
Es necesario que en caso de contar con un CVC, éste tenga los cuidados adecuados; dentro de esto se recomienda:
• Realizar limpieza de la zona de salida del catéter con clorhexidina al 2%; no se recomienda colocar de manera rutinaria, cremas con antibióticos en la salida del catéter.
• La salida del catéter debe estar cubierta con material adherible transparente, estéril y semipermeable; debe cambiarse de manera rutinaria cada 7 días.
• Retirar el dispositivo en caso de sospecha de infección y colocar uno nuevamente con la guía metálica; en caso de que se confirme la infección del catéter, se debe retirar y colocar otro en un nuevo lugar.
• En el caso de catéteres con lumen externo abierto, se recomienda pasar heparina. Es necesario primero pasar solución salina y después la heparina.
Hidratación
La hidratación puede ser brindada por las mismas vía que la NPT, sin embargo se prefiere que en este caso sea brindada por vía subcutánea17-20.
La hidratación subcutánea cuenta con los beneficios de dar más libertad al paciente la mayor parte del día, la posibilidad de instruir a los familiares para realizarse en su propio domicilio y el no ser necesario contar con una bomba de infusión; ésta permite diferentes tipos de administración de líquidos:
1) 500 mL en una hora, 2 o 3 veces al día.
2) Infusión nocturna (80 mL/h).
3) Infusión continúa a una tasa de 40 a 60 mL/h.
Cabe hacer hincapié, que este medio sólo permite la infusión de soluciones salinas y con electrolitos.
Se han reportado algunos beneficios con el uso de hipodermoclisis en cierto tipo de casos como pacientes que cuentan con datos de deshidratación, malestar, astenia, confusión, alucinaciones e insuficiencia renal, así como delirium y datos de intoxicación por opioides.
Existen múltiples complicaciones relacionadas con el uso de apoyo nutricional, éstas dependen de la vía de administración por la cual se está brindando el apoyo nutricional y tienen mayor relación con el tiempo de uso; comentaremos las más frecuentes e importantes21.
La tromboflebitis es una de las complicaciones más significativas que limita la NPT periférica. La incidencia de esta complicación depende de la osmolaridad, pH y velocidad de la infusión de la solución. Se ha encontrado que el riesgo de tromboflebitis es menor cuando el catéter se encuentra colocado en el dorso de la mano, comparado con la muñeca o el brazo.
La infección es la complicación más frecuente relacionada con NP de larga duración. Si se sospecha infección del catéter, se deben tomar de manera simultánea cultivos de sangre periférica (de 2 sitios de punción diferentes) y de cada lumen del catéter, retirar el dispositivo de manera inmediata y realizar un examen microbiológico de la punta del mismo22.
Se puede iniciar tratamiento antibiótico si es necesario posterior a recibir los resultados y la sensibilidad a antibióticos del cultivo. En algunos casos como en la infección subclínica (ausencia de signos locales de infección y pacientes estables), se puede dar tratamiento sólo con antibióticos sin retirar el CVC.
Si los resultados de ambos cultivos son positivos, así como si los cultivos de sangre periférica son negativos pero el del CVC es positivo, es necesario retirarlo e iniciar antibióticoterapia; esto aplica de manera especial en pacientes con válvulas cardíacas artificiales e infección por Staphylococcus aureus o Candida spp.
El síndrome de renutrición (refeeding) constituye una serie de cambios bioquímicos y metabólicos que se presentan en pacientes con desnutrición severa, quienes inician con apoyo nutricional de cualquier tipo (oral, enteral o parenteral).
Los síntomas ocurren debido a 2 procesos:
1) Las alteraciones en los electrolitos séricos modifican el potencial de membrana (hipokalemia, hipomagnesemia, hipofosfatemia).
2) Las consecuencias metabólicas relacionadas con el desbalance entre el agua y la glucosa, y ciertas deficiencias vitamínicas.
Entre las manifestaciones clínicas se encuentran náusea, vómito, letargo, arritmias, delirium, coma y en algunos casos, muerte debido a falla cardíaca e insuficiencia respiratoria.
El tratamiento se basa en la prevención y en la identificación temprana de este síndrome, para poder realizar la corrección electrolítica que sea necesaria.
Aspectos éticos del apoyo de nutricional en el paciente terminal
La pérdida del apetito es a menudo angustiante. Los miembros de la familia se preocupan de que "el paciente no come lo suficiente", y el paciente también puede estar preocupado. Los temores, mitos y malentendidos a menudo se pueden abordar proporcionando información errónea, pero se deben tomar en cuenta los siguientes puntos23:
• El líquido no es lo mismo que la comida.
• La deshidratación no significa sufrimiento.
• La alimentación forzada de un paciente moribundo sólo cansa al paciente.
• Comer no puede revertir el proceso subyacente.
• La pérdida de interés en los alimentos es un fenómeno natural cercano a la muerte.
• El cuerpo toma sólo lo que necesita.
• La reducción de la ingesta de alimentos no acorta la vida, es simplemente una señal de que el cuerpo ya no puede metabolizar los alimentos.
Sin embargo, hay controversia acerca de iniciar y mantener apoyo nutricional en el paciente con enfermedades paliativas. Se toman en consideración 2 aspectos éticos principales, el primero, se relaciona con el balance de los beneficios y cargas del apoyo nutricional y los deseos del enfermo. El otro se refiere al destino de los recursos, incluyendo dinero, personal y equipo. Aunque a ningún enfermo se le debe negar el apoyo nutricional con base en aspectos de recursos, el uso racional de los recursos cada vez más limitados debe tener un lugar en el proceso de toma de decisiones24,25.
En términos de consideraciones legales, casi cualquier corte ha fallado a favor de que el apoyo nutricional sea una intervención médica que puede ser aceptada o rehusada por un paciente competente o por la persona subrogada (cuando existe evidencia clara y convincente de que el sujeto desearía suspender el tratamiento). En algunos países, el apoyo nutricional y la hidratación son considerados puntos a ser aceptados o rehusados dentro del proceso de voluntades anticipadas o al subrogar la toma de decisiones26-28.
En conclusión, el paciente cuenta con el derecho de solicitar esta intervención médica; se debe brindar a la familia y al paciente toda la información disponible acerca de los beneficios y riesgos que existen al iniciar el apoyo nutricional; también es necesario hacer hincapié en que la mayoría de los estudios no demuestran un beneficio claro en los pacientes que inician este manejo aunque haya algunas excepciones; si se decide dar el apoyo nutricional, es necesario que firmen un consentimiento informado que contenga la información brindada y se procederá a iniciar con este manejo.
Al momento de valorar el retiro del apoyo nutricional en un paciente se pueden encontrar diversas ideas que pueden dificultar este proceso, como el miedo a que presente deshidratación o sensación de hambre.
Es importante informar a la familia acerca de los cambios que existen en estos pacientes, sobre todo en los últimos días de vida; los pacientes generalmente ya no presentan hambre o sed y algunos síntomas que se pueden atribuir al mantenimiento o al retiro del apoyo nutricional (por ejemplo, boca seca, confusión, delirium, alerta disminuida, cansancio), pueden formar parte del proceso de muerte.
Se ha demostrado que muchos de estos síntomas no son paliados al iniciar hidratación y NP, que además cuenta con la desventaja de considerarse un manejo invasivo y en cambio, pueden ser manejados de manera apropiada con medidas generales. También se ha encontrado que la deshidratación puede causar un efecto analgésico endógeno, debido a la cetoacidosis y a la acumulación de endorfinas, así como ayuda a presentar una disminución de la sensación de ahogo con menor tos y menos secreciones pulmonares.
Lo más importante es saber que el sujeto debe ser el árbitro final para valorar los beneficios y las cargas. Es adecuado informar a los pacientes acerca de la importancia de informar a sus familiares de sus deseos de continuar con tratamientos y en este caso en específico, el continuar o retirar el apoyo nutricional y la hidratación para que en caso de que ellos ya no puedan tomar dichas decisiones, sus familiares puedan tomarlas con certidumbre y sin sentimientos de culpa.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
* Autor para correspondencia:
Servicio de Cuidados Paliativos, Instituto Nacional de Cancerología.
Av. San Fernando N° 22, Colonia Sector XVI, Delegación Tlalpan, C.P. 14080, México D.F., México.
Teléfono: 5628 0400, ext. 822.
Correo electrónico:everasteguia@incan.edu.mx (Emma Verástegui-Avilés).