La cirrosis hepática suele asociarse al consumo de alcohol; sin embargo, como se verá en este artículo, la etiología de esta enfermedad es muy variada, como variadas pueden ser también las complicaciones que puede generar si no es diagnosticada a tiempo, con consecuencias para la calidad de vida y supervivencia del paciente.
La cirrosis es una enfermedad crónica difusa e irreversible del hígado, caracterizada por la presencia de fibrosis y por la formación de nódulos de regeneración, que conducen a una alteración de la arquitectura vascular, así como de la funcionalidad hepática. Representa el estadio final de numerosas enfermedades que afectan al hígado.
Con independencia de la etiología del daño hepático, los mecanismos celulares que conducen a la cirrosis son comunes. La célula estrellada o perisinusoidal ha sido implicada en el inicio y mantenimiento de los cambios fibróticos que conducen finalmente a la cirrosis.
Como consecuencia de esos cambios histológicos que sufre el hígado, aparecen dos síntomas (insuficiencia hepatocelular e hipertensión portal) o manifestaciones clínicas de la cirrosis.
Epidemiología
Se estima que la cirrosis se halla detrás de 800.000 muertes anuales en todo el mundo. En Europa y Estados Unidos tiene una prevalencia de alrededor de 250 casos anuales por cada 100.000 personas. En los varones la prevalencia es dos veces mayor que en las mujeres. En España se estima una prevalencia de entre el 1 y el 2% de la población, y es más frecuente en varones a partir de los 50 años.
En el mundo occidental, es cierto que la causa más común de cirrosis es el alcoholismo, seguido de las hepatitis virales. No obstante, conviene recalcar que aproximadamente sólo un 12% de los pacientes alcohólicos evolucionan hasta desarrollar cirrosis.
Es una enfermedad que cursa de forma subclínica durante un largo período, y es diagnosticada frecuente de forma accidental.
Etiología
Son numerosos los agentes capaces de dar lugar a una lesión del hígado que finalmente desemboque en una cirrosis. En España, aproximadamente el 90% de la cirrosis tiene su origen en el consumo de alcohol y en las hepatitis virales. Seguidamente se analizan los principales agentes etiológicos de esta patología.
Alcohol
El alcohol es el causante del 65% de las cirrosis que se diagnostican en España, con una proporción varón/mujer de 2,5/1, que en la actualidad está tendiendo a igualarse.
La cirrosis alcohólica se observa fundamentalmente en pacientes con un consumo excesivo y prolongado de alcohol. Se han comunicado cifras de consumo que oscilan entre 40 y 80 g/día, aunque en mujeres con un consumo menor puede originarse también una cirrosis. Al no aparecer síntomas de intoxicación alcohólica o de abstinencia, el paciente puede mantener un elevado consumo alcohólico durante mucho tiempo, retrasando obviamente el diagnóstico.
La presencia de la enfermedad de Dupuytren y la hipertrofia paratiroidea son indicativas de un excesivo consumo de alcohol.
La lesión hepática que caracteriza la cirrosis no guarda relación con el tipo de bebida, sino con su graduación alcohólica: las dosis de mayor riesgo se sitúan por encima de los 80 g de alcohol/ día durante al menos 5 años y de forma continuada. La toxicidad hepática del alcohol tiene lugar por un complejo mecanismo que va desde la hepatotoxicidad directa del acetaldehído, hasta procesos de fibrogénesis mediados por citoquinas.
Otros cofactores que acrecientan el daño hepático y la rapidez del proceso incluyen:
• Sexo femenino.
• Variaciones genéticas en la ruta de metabolización del alcohol.
• Desnutrición.
• Otras hepatopatías de origen vírico.
El principal problema que conlleva la cirrosis alcohólica es su irreversibilidad, con independencia de que el enfermo abandone el alcohol. No obstante, no todos los individuos que abusan del alcohol de forma crónica desarrollan irremediablemente una cirrosis, ya que su incidencia sólo se ha demostrado en el 15% de las necropsias realizadas en alcohólicos.
Virus hepatotropos
Entre los virus causantes de cirrosis, los más significativos son los virus C y B de la hepatitis, acompañado o no este último por el virus delta.
En la cirrosis de origen vírico es fundamental la vía de transmisión (parenteral o vertical). En este sentido, la hepatitis B se cronifica en el 98% de los portadores por transmisión perinatal, aunque hay que señalar que ésta es una forma poco frecuente en España. El resto de los enfermos, con independencia de que se hayan contagiado por virus parenteral o sexual, sólo se cronifican aproximadamente en un 10% de los casos; de éstos, aproximadamente el 20% desarrollará cirrosis al cabo de 5 años. Este tipo de cirrosis puede sospecharse en los siguientes colectivos: usuarios habituales de drogas por vía parenteral, homosexuales, recién nacidos de madres positivas para el antígeno HBs (antígeno Australia), trabajadores de hospitales, inmigrantes procedentes de países mediterráneos, África o el lejano Oriente, personas que han recibido transfusiones y disminuidos psíquicos, entre otros.
En pacientes con hepatitis C, aproximadamente el 20% de ellos desarrollará cirrosis transcurridos entre 10 y 20 años; se admite que este virus es el causante del 40% de las cirrosis en estado avanzado. La transmisión de este tipo de virus tiene lugar principalmente por vía parenteral.
El virus delta es una partícula de ARN sin capacidad para replicarse por sí misma, que requiere la presencia del virus B para dañar el hígado. En este tipo de cirrosis, la patogénesis puede tener lugar por mecanismos directos de daño celular, o bien por mecanismos indirectos mediados por procesos inmunes y autoinmunes.
Hemocromatosis
En la hemocromatosis hereditaria se produce una sobrecarga hepática de hierro en forma de hemosiderina, que ocasiona la muerte del hepatocito e incrementa la síntesis de colágeno. Es importante valorar los antecedentes familiares de la enfermedad, así como sus manifestaciones extrahepáticas cardíacas, endocrinológicas y articulares. La determinación del índice de saturación de transferrina es básica para realizar un diagnóstico etiológico.
Enfermedad de Wilson
La enfermedad de Wilson es una patología hereditaria de carácter autosómico recesivo, caracterizada por afectar a la ceruloplasmina, proteína que se encarga del transporte de cobre en el plasma; este fallo en la proteína transportadora origina la acumulación del mineral en diversos órganos, entre ellos el hígado, produciendo una cirrosis macronodular.
La presencia de la enfermedad de Wilson puede sospecharse si aparecen alteraciones neurológicas características en pacientes jóvenes, junto con el denominado anillo de Kayser-Fleischer; obviamente se valorarán también los antecedentes familiares del afectado.
Cirrosis autoinmune
En la cirrosis de origen autoinmune se produce una inflamación hepatocelular de patogenia desconocida, que si no es tratada correctamente genera una cirrosis. Afecta fundamentalmente a mujeres y suele acompañarse de otras manifestaciones autoinmunes. En la analítica suele aparecer hipergammaglobulinemia y autoanticuerpos. Es la denominada cirrosis biliar primaria.
Esteatohepatitis no alcohólica
El papel de la enfermedad hepática por depósito de grasa no alcohólica como causa de cirrosis criptogénica es cada día más notorio. Este tipo de cirrosis en la que no se establece un diagnóstico etiológico supone en determinados países el 20% de los casos totales de cirrosis.
Otros
Otros agentes etiológicos capaces de generar una cirrosis incluyen:
• Colestasis prolongadas, intra o extrahepáticas.
• Obstrucción del flujo de las venas suprahepáticas.
• Toxinas y agentes terapéuticos.
• Bypass intestinales.
• Cirrosis de los niños indios.
• Infecciones.
• Afectación granulomatosa del hígado.
Patogénesis
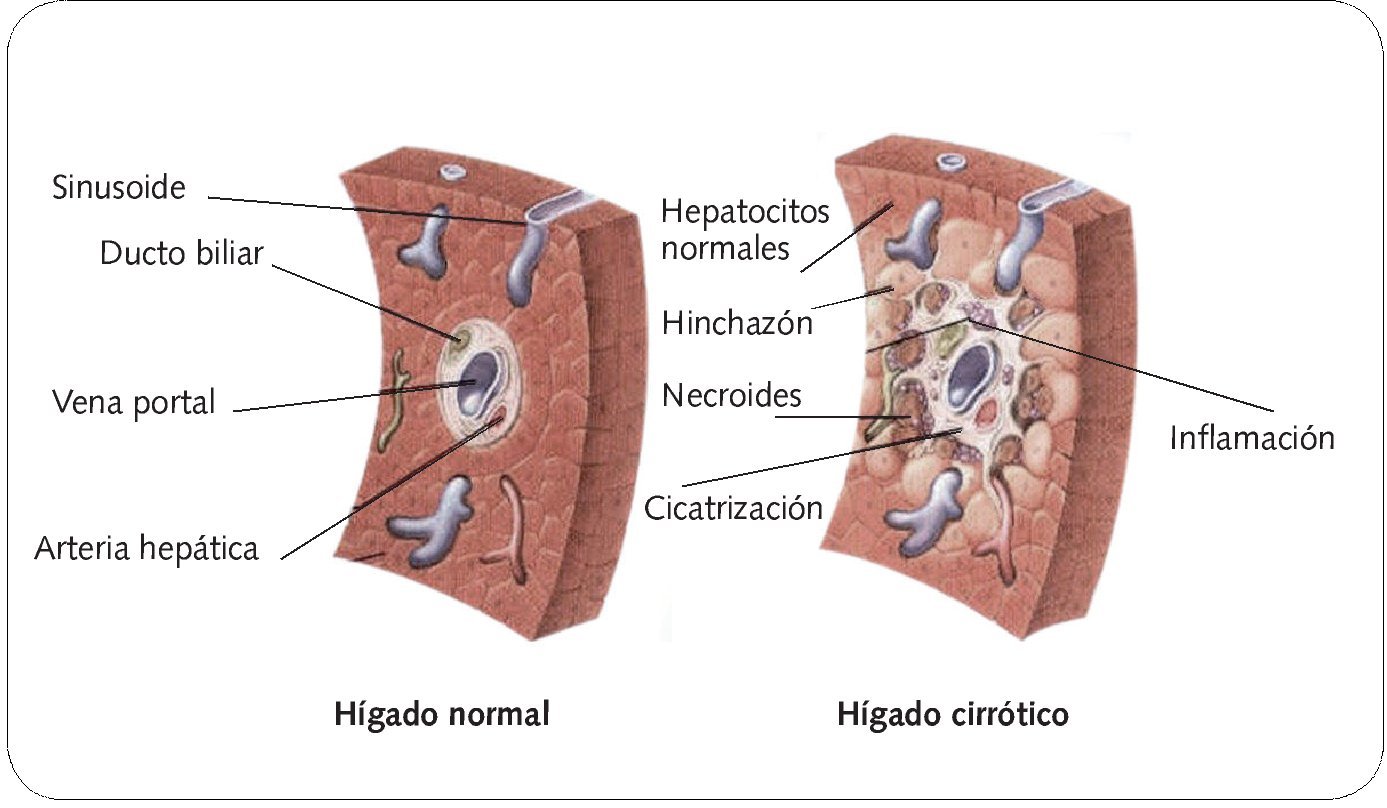
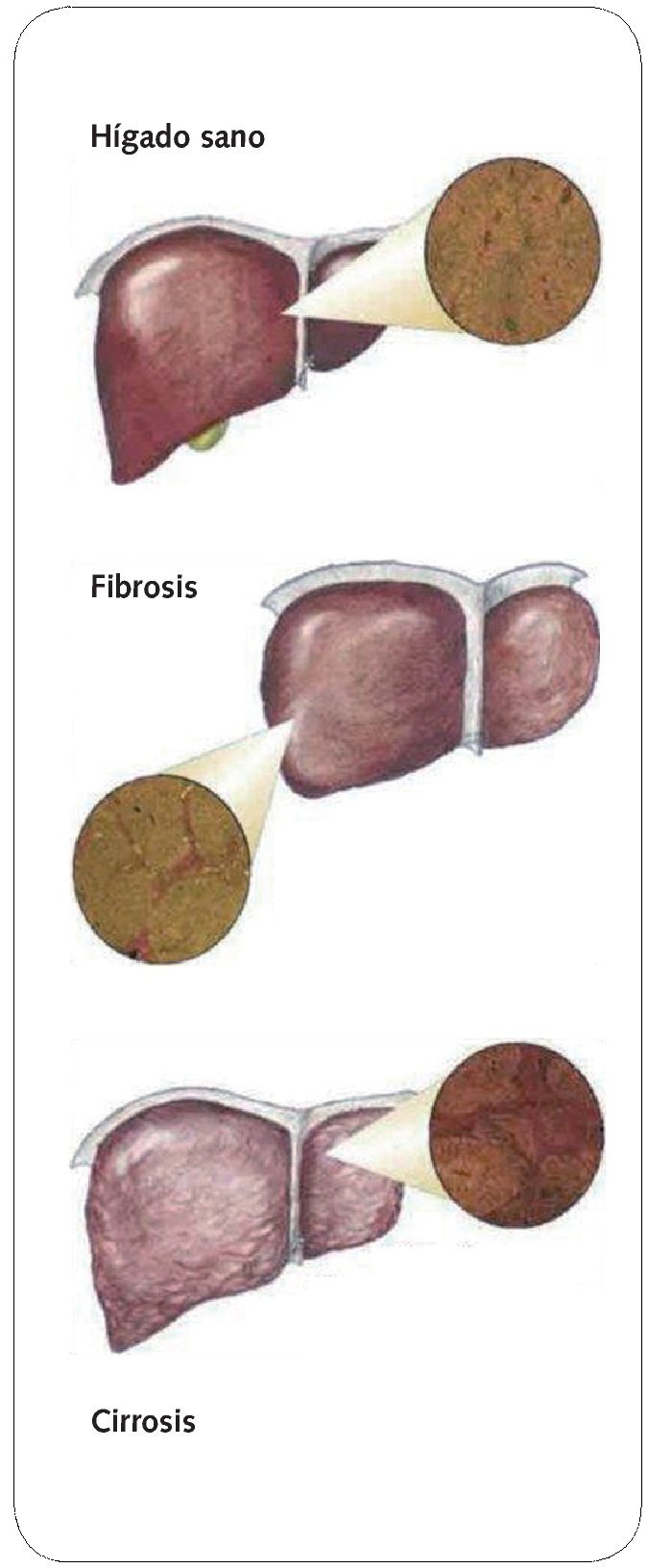
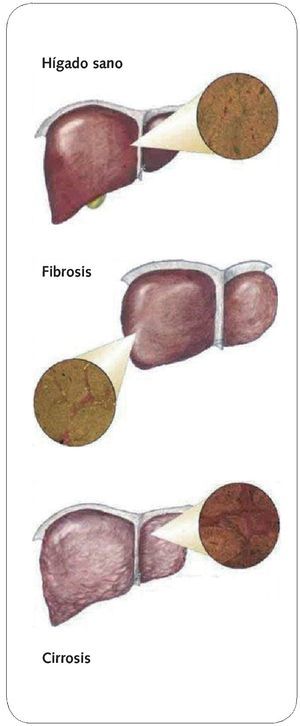
La cirrosis se desarrolla según el siguiente mecanismo patogénico: con independencia del agente etiológico, se produce una inflamación de la íntima endotelial, seguida de estasis en las venas centrales y en los sinusoides; si estos cambios se extienden a las vénulas portales, se genera un cuadro de isquemia acinar. Estas alteraciones conducen a la apoptosis, a la atrofia e hiperplasia nodular regenerativa y, por último, a una fibrosis (figs. 1 y 2).
Fig. 1. Hígado normal frente a hígado cirrótico
Fig. 2. Evolución histológica desde un hígado sano hasta un hígado cirrótico
Sintomatología
No es raro que, a veces, la cirrosis curse de forma asintomática, en cuyo caso el diagnóstico tiene lugar de modo totalmente casual, ya sea en un chequeo médico o por hallazgos hematológicos a los que se unen pruebas de imagen.
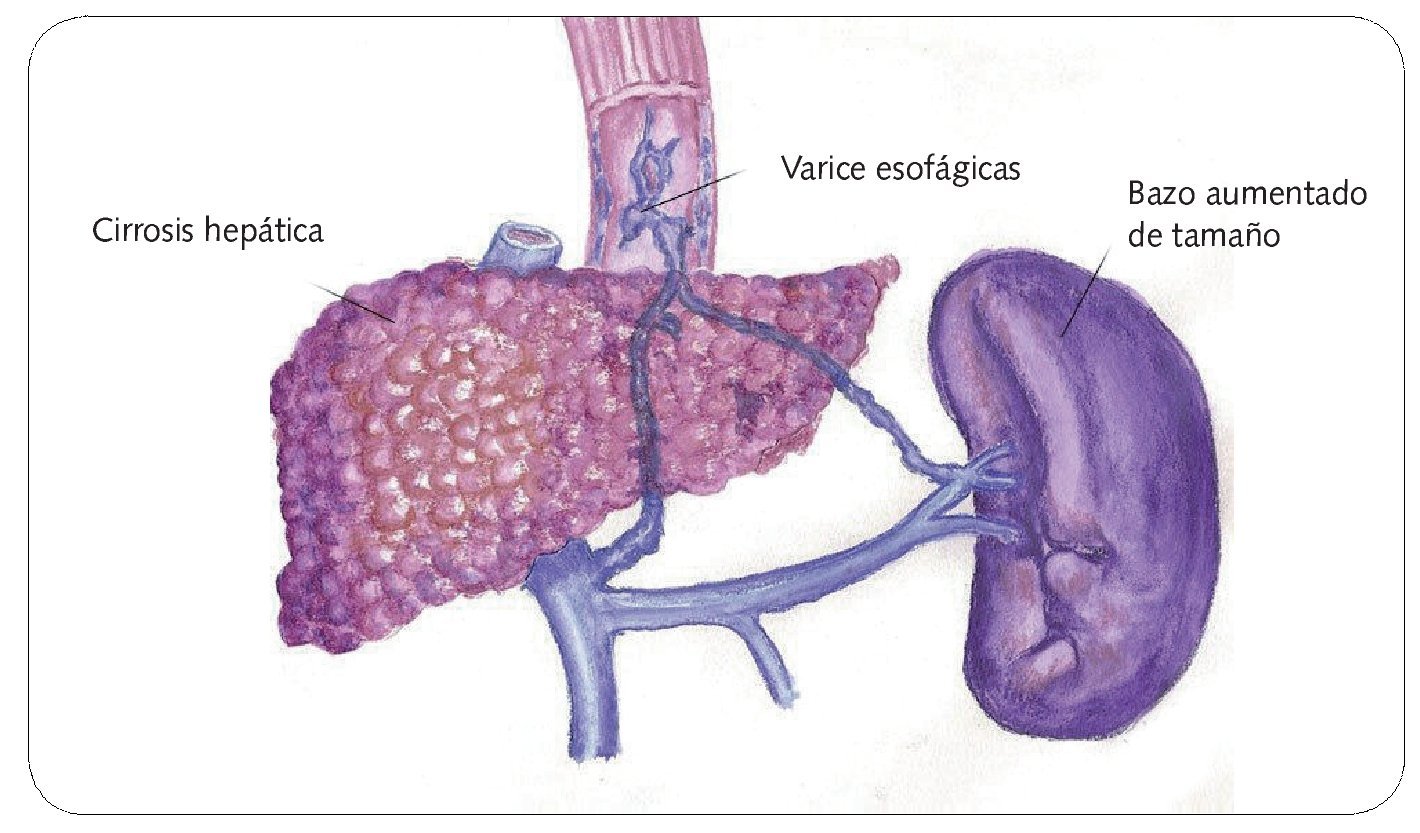
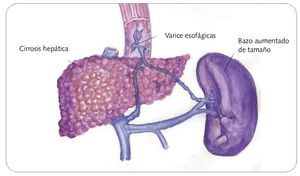
De hecho, es habitual que la cirrosis curse con un período asintomático u oligosintomático, cuya duración es variable y suele conocerse como fase compensada de la enfermedad, siendo típica la aparición de dispepsia, astenia o hiperpirexia. En esta fase puede existir hipertensión portal y varices esofágicas (fig. 3).
Fig. 3. Varices esofágicas
Especial mención merece la hipertensión portal, que condiciona una vasodilatación arteriolar en el bazo y una disminución del volumen sanguíneo central, lo que conlleva la activación de sistemas vasoactivos endógenos, cuya finalidad es el restablecimiento de una volemia efectiva.
Dicha hipertensión portal, unida a la progresiva destrucción del tejido hepático, favorece el desarrollo de las principales complicaciones a que puede dar lugar la cirrosis:
• A nivel gastrointestinal, la cirrosis puede generar las siguientes manifestaciones: parotidomegalia, diarrea intermitente, hemorragia digestiva secundaria a las varices esofágicas, gástricas, etc.
• La cirrosis también cursa con manifestaciones hematológicas, que incluyen anemia, y en los casos avanzados, pancitopenia. También pueden producirse alteraciones de la coagulación por déficit de protrombina y factor V.
• A nivel renal, la cirrosis origina un cuadro de hiperaldosteronismo secundario, que frecuentemente origina el síndrome hepatorrenal, el cual aparece como complicación de la cirrosis.
• Esta patología hepática también tiene manifestaciones endocrinas tales como hipogonadismo, atrofia testicular, dismenorrea, telangectasias, eritema palmar, ginecomastia y cambios en el vello pubiano.
• La cirrosis puede cursar con manifestaciones pulmonares, incluyendo hipertensión pulmonar primaria, hidrotórax hepático y síndrome hepatopulmonar.
• A nivel cardíaco, se ha comprobado la existencia de una cardiopatía, que por sus características se conoce como cardiopatía propia del cirrótico, siendo independiente del agente etiológico que provoque la cirrosis.
• A nivel neurológico es posible encontrar alteraciones tales como la neuropatía periférica y la encefalopatía hepática.
Complicaciones
Como ya se ha mencionado en epígrafes anteriores, las principales complicaciones de la cirrosis incluyen ascitis, síndrome hepatorrenal, varices esofágicas, encefalopatía hepática, peritonitis bacteriana espontánea y carcinoma hepatocelular.
Seguidamente se describen las principales características de cada uno de estos procesos patológicos.
Ascitis
La ascitis es un signo clínico que se define como la aparición de líquido libre en la cavidad peritoneal. Es la complicación más común y temprana de la cirrosis. Su aparición marca el inicio de la fase descompensada en la mayoría de los pacientes cirróticos.
Desde la perspectiva fisiopatológica, existe una resistencia aumentada al flujo portal y una vasoconstricción sinusoidal hepática, con vasodilatación esplácnica secundaria, debida a la producción de mediadores vasodilatadores, tanto en la circulación sistémica, como en el territorio vascular esplácnico. Esa vasodilatación esplácnica incrementa la presión del capilar esplácnico y la formación de linfa, lo que justifica la ascitis.
Otra explicación para este fenómeno es que la citada vasodilatación esplácnica origina una hipovolemia arterial efectiva, detectada por los barorreceptores carotídeos y de la mácula renal, incrementando así la secreción de renina-angiotensina-aldosterona, noradrenalina y vasopresina, lo que conlleva retención de agua y sodio, expansión del volumen plasmático y ascitis.
Clínicamente, tiene lugar un aumento del perímetro abdominal, especialmente cuando es superior a cinco litros, disnea por elevación excesiva del diafragma, herniaciones, derrame pleural y edemas en los miembros inferiores.
Es frecuente que el paciente cirrótico con ascitis desarrolle una peritonitis bacteriana espontánea, lo que ensombrece el pronóstico del paciente cirrótico.
Síndrome hepatorrenal
El síndrome hepatorrenal se ha diagnosticado en el 10% de los pacientes con cirrosis avanzada y ascitis. Es una condición clínica que tiene lugar en pacientes con enfermedad hepática avanzada, insuficiencia hepática e hipertensión portal, caracterizada por un deterioro de la función renal, una intensa alteración de la circulación arterial y la activación de los sistemas vasoactivos endógenos.
El síndrome hepatorrenal puede ser de dos tipos:
• El síndrome hepatorrenal tipo 1 se caracteriza por un progresivo y rápido deterioro de la función renal. Es el más común en el paciente hospitalizado. Este cuadro aparece frecuentemente en pacientes con cirrosis alcohólica. Su pronóstico es bastante malo, con una supervivencia inferior a varias semanas.
• El síndrome hepatorrenal tipo 2 se caracteriza por un deterioro lento y estable de la función renal. La expectativa de vida de estos pacientes es más prolongada en comparación con la de los anteriores.
Clásicamente se ha considerado como factor precipitante de este síndrome la hemorragia digestiva.
Varices esofágicas
La aparición de varices esofágicas es inherente a la presencia de cirrosis hepática e hipertensión portal.
Aproximadamente un 40% de los pacientes asintomáticos presentan dichas varices cuando son diagnosticados; a medida que la enfermedad progresa, su frecuencia es mayor, estando presentes en el 90% de los enfermos.
Las varices originan una hemorragia digestiva alta, que suele ser la complicación característica de la fase descompensada de la cirrosis. Dicha hemorragia causa una mortalidad inicial del 50% de los afectados; el riesgo de recidiva en pacientes sin tratamiento se sitúa en el 60%.
Estas varices se producen como consecuencia de la hipertensión portal a expensas de las venas esofagogástricas. La hipertensión portal es secundaria a la resistencia vascular al flujo portal; si el gradiente de presión supera los 12 mmHg, aumenta el riesgo de sangrado.
Encefalopatía hepática
La encefalopatía hepática consiste en una alteración neuropsiquiátrica de origen metabólico, debida a la existencia de un exceso de amonio en la circulación sistémica, compuesto que alcanza el sistema nervioso central y origina síntomas psiquiátricos muy diversos.
No es raro que, a veces, la cirrosis curse de forma asintomática, en cuyo caso el diagnóstico tiene lugar de modo totalmente casual, ya sea en un chequeo médico o por hallazgos hematológicos a los que se unen pruebas de imagen
Es una alteración potencialmente reversible, debida a la presencia de insuficiencia hepatocelular y a la circulación colateral secundaria a la hipertensión portal.
Puede considerarse una constante en la cirrosis avanzada, y su sintomatología puede ser discreta (alteración mental mínima y alteraciones del sueño) o, por el contrario, puede llegar a su máximo grado de expresión, manifestándose en forma de coma hepático.
Habitualmente, como complicación de la cirrosis hepática, su carácter suele ser reversible. Ante una encefalopatía hepática hay que hacer diagnóstico diferencial con otros tipos de encefalopatías (metabólica, tóxica), con lesión intracraneal y con alteraciones neuropsiquiátricas.
Peritonitis bacteriana espontánea
La peritonitis bacteriana espontánea es la infección bacteriana del líquido ascítico sin que exista un foco infeccioso intraabdominal, como un absceso o una perforación. Ocurre aproximadamente en el 10% de los pacientes hospitalizados.
La cirrosis es la patología en la que este tipo de peritonitis se da con mayor frecuencia. Habitualmente las bacterias implicadas suelen ser bacilos aerobios gramnegativos (que proceden de la propia flora intestinal del paciente, pues no hay que olvidar que la cirrosis conlleva numerosas alteraciones en los mecanismos de defensa antimicrobiana), así como cocos grampositivos (estreptococos y enterococos), cuya frecuencia es superior en los enfermos ingresados en centros hospitalarios.
Este tipo de peritonitis es una complicación habitual y grave de la cirrosis. Los pacientes cirróticos que sobreviven a este cuadro patológico tienen mal pronóstico a medio plazo, pues la supervivencia al cabo de un año oscila entre el 30 y el 50%. La aparición de peritonitis bacteriana espontánea puede conllevar que también se generen otras complicaciones propias de la cirrosis: insuficiencia renal, encefalopatía hepática o hemorragia digestiva.
Carcinoma hepatocelular
El desarrollo de un carcinoma hepatocelular es frecuente en la evolución de los pacientes con cirrosis hepática, al margen de su etiología. Una vez diagnosticada la cirrosis, la posibilidad de desarrollar un carcinoma hepatocelular es del 20% a los cinco años.
Puesto que este tipo de carcinoma asienta frecuentemente sobre una cirrosis, sus manifestaciones clínicas suelen superponerse a las de esta última. El pronóstico de estos enfermos depende de la evolución de la cirrosis en el momento en que se diagnostica el cáncer. Si la reserva funcional hepática es buena y el carcinoma hepatocelular es asintomático, el paciente puede sobrevivir varios años. Por el contrario, cuando la cirrosis está muy avanzada y el carcinoma está muy desarrollado, el paciente fallecerá en cuestión de semanas.
Diagnóstico
Actualmente la cirrosis hepática puede diagnosticarse atendiendo a una serie de hallazgos clínicos, resultados analíticos y ecográficos. No obstante, el diagnóstico de certeza pasa por el examen histológico del hígado previa biopsia. Esta prueba, a pesar de su invasividad, se considera el estándar de oro desde la perspectiva diagnóstica.
La ecografía abdominal y la elastometría son dos pruebas complementarias muy usadas actualmente dada su escasa invasividad:
• La ecografía abdominal tiene el inconveniente de que existe una considerable variabilidad entre diferentes observadores.
• La elastometría es una técnica que mide la rigidez hepática, que depende del grado de fibrosis hepática existente.
En lo referente a pruebas de laboratorio, pueden tener utilidad diagnóstica las siguientes:
• Pruebas hematológicas, con resultado de anemia, leucopenia y trombopenia, así como alargamiento del tiempo de protrombina
• Pruebas bioquímicas, cuyos resultados más significativos incluyen bilirrubina elevada, transaminasas moderadamente elevadas o incluso normales, y fosfatasa alcalina significativamente elevada en cirrosis de origen colestático o hepatocarcinoma. Conviene estudiar también los marcadores tumorales, en concreto la a-fetoproteína.
• Pruebas serológicas, especialmente determinación de autoanticuerpos no órgano-específicos; es frecuente encontrar hipergammaglobulinemia policlonal.
Debe hacerse diagnóstico diferencial con las siguientes entidades clínicas: pericarditis, insuficiencia cardiaca, infiltración neoplásica masiva del hígado y síndrome de Budd-Chiari.
Tratamiento
La posibilidad de efectuar una terapia específica sobre la etiología de la cirrosis es limitada, ya que es relativamente frecuente que la enfermedad se diagnostique cuando ya está avanzada.
En el caso de la cirrosis alcohólica, es importante que el paciente abandone el alcohol, aunque desgraciadamente ello no supone la remisión de la enfermedad; una situación similar se presenta también para las cirrosis de origen vírico.
El efecto de las terapias específicas tales como las sangrías (hemocromatosis), los antivirales (hepatitis B y C en etapas tempranas previas al desarrollo de cirrosis), la D-penicilamina para quelar el cobre (enfermedad de Wilson), los inmunosupresores (cirrosis de origen autoinmune) y el ácido ursodesoxicólico (cirrosis debidas a una colestasis), es bastante limitado, estando incluso contraindicado en la cirrosis vírica una vez que se tiene la confirmación diagnóstica mediante biopsia.
Se aconseja reposo y una dieta para pacientes con hepatopatía:
• Ingesta de proteína animal: 0,5 g/Kg de peso.
• Restricción de sodio en función de los electrolitos presentes en orina.
• Restricción de la ingesta líquida a 1.200 ml/día.
Es importante evitar los estados de desnutrición, pudiendo valorarse la introducción de complejos vitamínicos en caso de que existan estados carenciales, fundamentalmente de vitaminas B, C, K y ácido fólico. Los hepatoprotectores no son necesarios.
En cualquier caso, la terapia definitiva de la cirrosis es el transplante de hígado. Actualmente la supervivencia de los pacientes transplantados al cabo de 5 años se sitúa en el 80%. Sin embargo, no hay que olvidar que el riesgo quirúrgico en el paciente cirrótico, y especialmente la cirugía abdominal necesaria para el transplante, es elevado, lo que hace que la cirugía deba reservarse para situaciones en las que su no realización conlleve un riesgo mortal para el enfermo.
Es fundamental, por tanto, optimizar el tratamiento de los pacientes con cirrosis, tanto para mejorar su calidad de vida como para prevenir las complicaciones más graves y minimizar los riesgos del transplante hepático.
Actualmente y dadas las limitaciones que tienen los tratamientos existentes, se están buscando nuevos blancos terapéuticos potenciales para revertir la cirrosis. A esta búsqueda ha contribuido, sin ningún género de dudas, la gran cantidad de información disponible respecto a los mecanismos fisiopatológicos que participan en el desarrollo de la fibrosis hepática; en este sentido, se han estudiado un sinnúmero de estrategias terapéuticas para enlentecer el progreso de la cirrosis o incluso revertir el proceso fibrótico, pero lo cierto es que ese blanco terapéutico tan ansiadamente buscado aún no ha sido encontrado.
A continuación se analiza someramente el abordaje terapéutico de las principales complicaciones de la cirrosis hepática.
Ascitis
Se recomienda dieta hiposódica, cuya finalidad es la consecución de un balance negativo de sodio. Diuréticos: espironolactona (compuesto más utilizado y de mayor eficacia), furosemida. Se empieza usando el primero y si no es suficiente se añade el segundo fármaco, incrementando siempre la dosis de forma progresiva.
Las dosis máximas son 400 mg para la espironolactona y 120 mg para la furosemida.
Síndrome hepatorrenal
El tratamiento definitivo es el transplante ortotópico hepático. El tratamiento puente es la terapia vasoconstrictora: telipresina 0,5-2 mg/4-6 h; noradrenalina en perfusión IV continua 0,5-3 mg/h; midorina más ocreótido 2,5-12,5 mg/8 h más 100-200 μg/8 h; albúmina (administrada junto con los vasoconstrictores): 1 g/kg/día.
Varices esofágicas
Se emplean fármacos betabloqueantes adrenérgicos no selectivos: propanolol y nadolol.
Estos fármacos previenen la aparición de hemorragias secundarias a las úlceras esofágicas, ya que reducen la presión portal, disminuyendo simultáneamente el riesgo de ascitis o peritonitis bacteriana espontánea.
También se realiza ligadura endoscópica con bandas, que en la actualidad representa el tratamiento de elección.
Encefalopatía hepática
Se trata con disacáridos no absorbibles (lactulosa, lactitiol) y antibióticos no absorbibles: neomicina, paramomicina, metronidazol.
Peritonitis bacteriana espontánea
Se utilizan cefalosporinas de segunda o tercera generación vía IV y seroalbúmina humana para expandir el volumen plasmático, porque disminuye la incidencia de insuficiencia renal y la mortalidad.
Carcinoma hepatocelular
En estos casos se opta por el transplante de hígado, en pacientes con un tumor único inferior a 5 cm o tres tumores de 3 cm cada uno.
Pronóstico
A modo de resumen, puede decirse que en la cirrosis se distinguen claramente dos fases de la enfermedad, cuya cronología y marcadores pronósticos son diferentes: cirrosis compensada y cirrosis descompensada.
En relación con el pronóstico, la cirrosis compensada puede evolucionar a descompensada, mientras que el empeoramiento de esta última conlleva mayor riesgo de muerte. En lo que respecta a la cirrosis compensada, como ya se ha mencionado con antelación, lo más llamativo es su carácter oligosintomático, con presencia de síntomas inespecíficos. A los 10 años, la supervivencia de los pacientes que se mantienen en esta fase es próxima al 80%. La presencia de hipertensión portal en esta fase se considera un factor pronóstico de mortalidad.
La aparición de ascitis, hemorragia por varices, encefalopatía hepática e ictericia marcan el comienzo de la fase descompensada. Cuando la enfermedad evoluciona hasta llegar a esta fase, la supervivencia de los pacientes al cabo de los 10 años se sitúa en el 7%.
El pronóstico de algunas de las complicaciones de la cirrosis, como es el caso de las varices esofágicas, ha mejorado notablemente en los últimos años: fármacos que reducen la presión portal y avances en las técnicas endoscópicas (ligador multibandas) son algunas de las opciones terapéuticas que han permitido este avance.
Bibliografía general
Bruix J, Llovet M, Bru C. Carcinoma hepatocelular y otros tumores hepáticos malignos primarios. Tratamiento de las enfermedades hepáticas (consultado el 2 de enero de 2012). Disponible en: http://www.aeeh.org/trat_enf_ hepaticas/C-26.pdf
Contreras J. Cirrosis hepática, manejo ambulatorio (I). Medwave 2007, año VII, n.º 7 (consultado el 2 de enero de 2012). Disponible en: http://www.medwave.cl/atencion/adultos/ hospclinicouchile2006/7/1.act
Contreras J. Cirrosis hepática, manejo ambulatorio (II): complicaciones. Medwave 2007, año VII, nº 7 (consultado el 2 de enero de 2012). Disponible en: http://www.medwave.cl/atencion/adultos/hospclinicouchile2006/7/2.act
Ginés P. Síndrome hepatorrenal. En: Tratamiento de las enfermedades hepáticas (consultado el 2 de enero de 2012). Disponible en: http:// www.aeeh.org/trat_enf_hepaticas/C-13.pdf
González C, López MJ, Pombo B, Rivas MJ, Casariego E, López L. Ascitis en pacientes con cirrosis. Elsevier 2012, (consultado el 2 de enero de 2012). Disponible en: http://www. fisterra.com/guias-clinicas/ascitis-pacientescon-cirrosis/
Oliver S, Louro A, Delgado M. Cirrosis biliar primaria. Guías clínicas. Elsevier 2012, (consultado el 2 de enero de 2012). Disponible en: http://www.fisterra.com/guiasclinicas/cirrosis-biliar-primaria/
Panadero FJ. Hígado graso. Panorama Actual del Medicamento. 2005;29(287):903-8.
Pla Z. Patología hepática. SEMERGEN. 2004;30(11):564-79.
Ponce de León E. Varices esofágicas: tratamiento actual. Revista Colombiana de Gastroenterología. 2003;18(1):3-4.
Pons JA, Vargas AM. Estrategias de mejora del tratamiento de las complicaciones de la cirrosis. Gastroenterología y Hepatología. 2010;33(Espec Congr 1):60 - 2.
Ripoll C, Bañares R. Cirrosis hepática. Medicine. 2008;10(11):685-90.
Soriano G, Guarner C. Peritonitis bacteria-na espontánea. En: Tratamiento de las enfermedades hepáticas (consultado el 2 de enero de 2012). Disponible en: http://www. aeeh.org/trat_enf_hepaticas/C-12.pdf
Tejedor M, Albillos A. Avances en el tratamiento de la cirrosis hepática. Medicine. 2010; 10(69):4708-15.
Vergara M. Abordaje de las descompensaciones agudas en la cirrosis hepática. Jano. 2009;1743:25-8.