La gastrolesividad de los AINE no solo depende del principio activo sino de su farmacocinética y farmacodinamia
Massó González EL, Patrignani P, Tacconelli S, García Rodríguez LA. Variability of risk of upper gastrointestinal bleeding among nonsteroidal anti-inflammatory drugs. Arthritis & Rheumatism. DOI: 10.1002/art. 27412
Pregunta de investigación. ¿Cuál es el riesgo de sufrir una hemorragia digestiva alta (HDA) en pacientes consumidores de antiinflamatorios no esteroideos (AINE) tanto tradicionales (AINE-t) como coxibs? Adicionalmente, ¿el grado de inhibición in vitro de las isoenzimas de la COX predice ese riesgo?
Método
Diseño. Metaanálisis de estudios epidemiológicos observacionales.
Fuente de los datos. MEDLINE así como referencias de artículos seleccionados y revisiones previas relacionadas con AINE y HDA.
Selección y valoración de artículos. Estudios observacionales publicados en inglés entre enero de 2000 y octubre de 2008, que incluyeran el uso de los AINE en la población adulta y la HDA.
Criterios de inclusión. Estudios de casos-control o de cohortes que evaluarán el consumo de AINE-t o coxibs y proporcionarán suficientes datos para estimar el riesgo relativo (RR) de HDA derivada del consumo frente al no consumo.
Variables resultado principal. Riesgo de sufrir HDA tras el consumo de AINE.
Otras variables. Si el grado de inhibición de la COX-1 y COX-2 in vitro predice el riesgo de sufrir una HDA.
Resultados
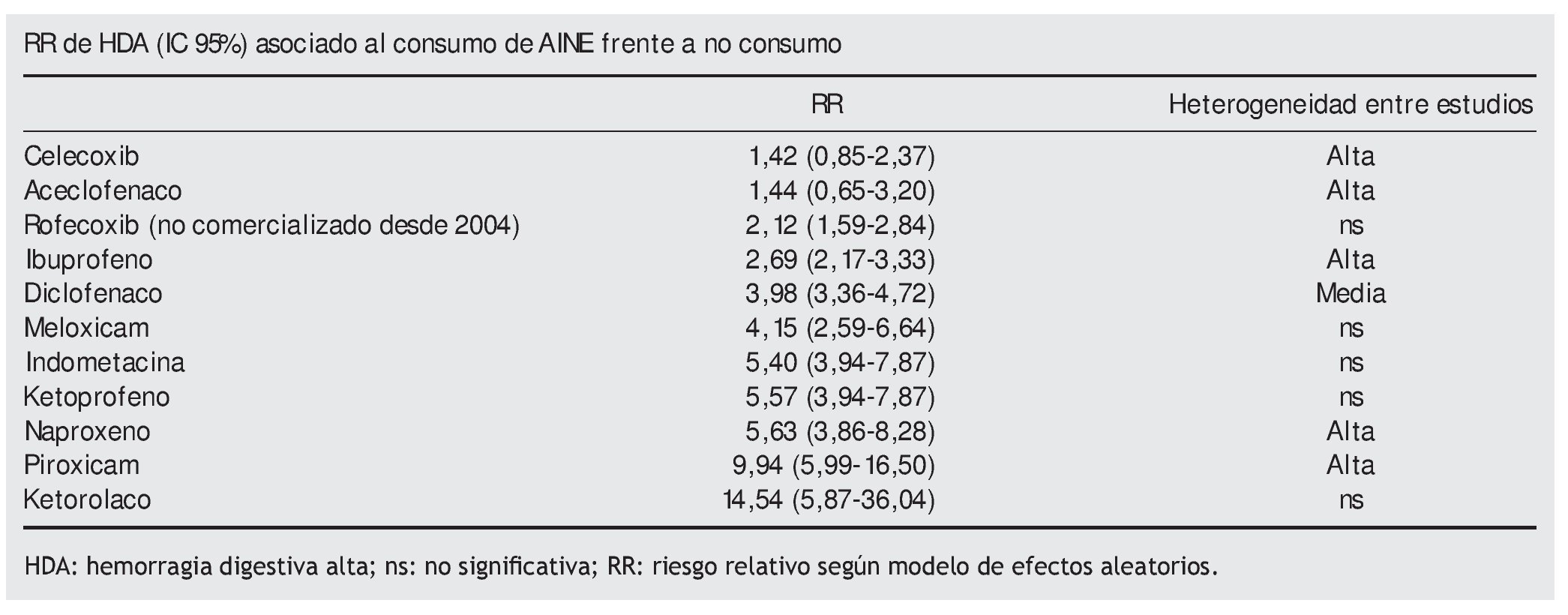
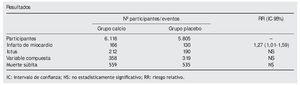
Se seleccionaron 9 estudios (2 cohortes, 3 casos-control anidados y 4 casos-control). El diseño de los mismos para los AINE-t se asoció con diferencias en los RR, que era menor para los estudios de cohortes y de casos-control anidados que para los casos-control (4,15 frente a 5,44). El RR asociado al consumo de AINE-t fue de 4,50 (3,82-5,31) y de 1,88 (0,96-3,71) para los coxibs. Los de mayor RR son piroxicam y ketorolaco (tabla). Ibuprofeno, rofecoxib, aceclofenaco y celecoxib son los de menor riesgo. El uso de AINE-t en dosis medias-bajas se asoció con menor RR que en dosis altas (2,79 frente a 5,36). El ensayo in vitro (realizado con datos de 10 pacientes) no mostró correlación entre el grado de inhibición de las isoenzimas de la COX y los RR de HDA de este metaanálisis. La heterogeneidad del RR entre los estudios (medidos con el estadístico Q) resultó ser en muchos casos alta y en otros, no significativa (tabla 1).
Conclusión de los autores. El riesgo de HDA es variable para cada AINE en las dosis habitualmente utilizadas en la población general. Se asociaron con mayor riesgo los de vida media larga o formulación de liberación lenta y/o que tienen una inhibición fuerte y de ambas isoenzimas de la COX.
Fuente de financiación. Solo el estudio bioquímico fue subvencionado por el Sexto Programa Marco de la UE (Eicosanox).
Comentario
Los AINE por sus propiedades analgésicas y antiinflamatorias están indicados en el tratamiento del dolor e inflamación asociados a procesos musculoesqueléticos. Existen diferencias importantes entre los AINE en cuanto a los efectos adversos y, entre ellos, su gastrolesividad (principalmente la HDA) supone un importante problema de salud pública por ser un efecto grave y frecuente. Se suelen clasificar como AINE-t los que inhiben ambas isoenzimas (COX-1 y COX-2) y como coxibs los inhibidores selectivos de COX-2.
Este metaanálisis viene a reforzar la evidencia ya publicada en otros estudios epidemiológicos1,2 sobre los diferentes riesgos de gastrolesividad de los AINE, (en general casi 4 veces mayor para los AINEs-t y casi 2 veces mayor para los coxibs), confirmando que también influyen otros factores atribuibles al fármaco (vida media y formulaciones de liberación lenta) así como la dosis. Aunque se observa que la gastrolesividad del celecoxib es menor que la del ibuprofeno y diclofenaco no hay que olvidar el riesgo cardiovascular asociado a aquel3. Aceclofenaco aparece con bajo RR, pero es un fármaco del que se dispone poca información epidemiológica (3 caso-control). Una de las limitaciones de este estudio es que no analiza el riesgo en los pacientes con mayor riesgo de gastrolesividad: historia previa de úlcera o sus complicaciones, medicación concomitante (AAS, anticoagulantes, antidepresivos ISRS) y edad avanzada (> 65 años)4. Por ello en el inicio o continuación del tratamiento con AINE se debe realizar una exhaustiva valoración de los factores dependientes del fármaco, patologías y tratamiento concomitante del paciente que puedan influir en el incremento de efectos adversos.
Mensaje para la práctica clínica. Utilizar analgésicos como el paracetamol de primera elección en situaciones en las que el componente analgésico sea predominante5. Cuando sea imprescindible utilizar un AINE, prescribir aquellos asociados con un menor riesgo de efectos adversos gastrointestinales (ibuprofeno y como alternativa diclofenaco, tras valorar el riesgo cardiovascular del paciente) en la dosis mínima eficaz, durante el menor tiempo posible. Los coxibs, aunque con menor riesgo de HDA, no están exentos de él.
Cumple 19/27 criterios PRISMA y 15/18 criterios QUORUM.
Términos Mesh:non-steroidal anti-inflammatory agents, gastrointestinal hemorrhage, epidemiologic studies.
Autores:
M. Márquez Ferrandoa, B. Fernández-Lobatoa y V. Arroyo Pinedab
aServicio Andaluz de Salud. bServicio de Salud de Castilla La Mancha
Bibliografía
1. Laporte JR, Ibáñez L, Vidal X, Vendrell L, Leone R. Upper gastrointestinal bleeding associated with the use of NSAIDs: newer versus older agents. Drug Saf. 2004;17:411-20.
2. Lanas A, García-Rodríguez LA, Arroyo MT, Gomollón F, Feu F, González-Pérez A, et al. Risk of upper gastrointestinal ulcer bleeding associated with selective cyclo-oxygenase-2 inhibitors, traditional non-aspirin non-steroidal anti-inflammatory drugs, aspirin and combinations. Gut. 2006;55:1731-8.
3. AEMPS. Actualización sobre los riesgos de tipo aterotrombótico de los coxibs y AINE tradicionales. Notas Informativas. Ref: 2006/10.
4. Antiinflamatorios no esteroideos y gastroprotección. BTA. 2005; 21:9-124.
5. Osteoarthritis. The care and management of osteoarthritis in adults. NICE clinical guideline 59. February 2008. Disponible en: www.nice.org.uk/CG59.
La aspirina no es eficaz en prevención primaria
Fowkes FG, Price JF, Stewart MC, Butcher I, Leng GC, Pell AC, et al. Aspirin for prevention of cardiovascular events in a general population screened for a low ankle brachial index: a randomized controlled trial. JAMA. 2010;303:841-8.
Pregunta de investigación. En pacientes sin eventos cardiovasculares previos, y con valores de índice brazo/tobillo (IBT) bajos, ¿qué eficacia tiene la aspirina en comparación con placebo, en la prevención de eventos cardiovasculares?
Método
Diseño. Estudio aleatorizado controlado con placebo. Aleatorización. Bloques permutados de 8 pacientes. Enmascaramiento. Doble-ciego.
Seguimiento. Inicialmente 5 años; tras el periodo de screening y reclutamiento realizado entre 1998 y 2001, se decidió ampliar otros 4,5 años por si se conseguían resultados superiores; finalmente se suspendió 14 meses antes de lo previsto debido a la improbabilidad de mejorar los datos.
Ámbito. Atención Primaria. Escocia.
Pacientes. Un total de 3.350 pacientes (el 72% eran mujeres) que procedían del estudio Aspirin for Asymptomatic Atherosclerosis trial (AAA); 1.675 aleatorizados a recibir aspirina y otros tantos a recibir placebo.
Criterios de inclusión. Personas sin historial de enfermedad cardiovascular de edades comprendidas entre 50 y 75 años con un índice de presión brazo/tobillo de 0,95 o menor en al menos uno de los miembros.
Criterios de exclusión. Pacientes en tratamiento con aspirina y/o anticoagulantes o contraindicación de utilización de aspirina.
Intervenciones. Los pacientes recibieron 100 mg/día de aspirina con recubrimiento entérico durante 5 años o bien placebo diariamente durante el mismo periodo de tiempo.
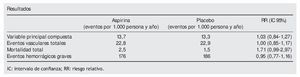
Variables resultado principal. Compuesta de evento coronario, accidente vascular o revascularización (mortal y no mortal).
Variables resultado secundarias. a) Eventos vasculares totales (compuesta de los eventos incluidos en la variable principal, angina, claudicación intermitente o accidente isquémico transitorio); b) mortalidad por cualquier causa.
Análisis. De supervivencia mediante curvas de Kaplan-Meier. De magnitud del efecto mediante el método de regresión de Cox de riesgos proporcionales (univariado y multivariante ajustando por datos basales). También se prevén varios análisis por subgrupos.
Conclusión de los autores. En los pacientes sin enfermedad cardiovascular previa, en los que se identifican valores bajos de índice brazo/tobillo (IBT) mediante screening poblacional, la administración de aspirina comparada con placebo no da como resultado una disminución del número de eventos vasculares.
Fuente de financiación.British Heart Foundation Chief Scientist´s Office de Escocia.
Comentario
La aspirina en dosis bajas administrada diariamente es un tratamiento establecido y admitido mundialmente en prevención secundaria cardiovascular1. Sin embargo, en prevención primaria las cosas no están tan claras, hasta el punto de que, en determinados países como Reino Unido, el medicamento no tiene autorizada esta indicación. Este ensayo clínico se suma a evidencias previas2 que apuntaban en la misma dirección. A día de hoy, por tanto, no existe suficiente aval científico para prescribir aspirina en prevención primaria de forma generalizada, ni siquiera en población con factores de riesgo cardiovascular tales como hipertensión y diabetes mellitus. Entre otras razones, porque a la falta de efectividad en prevención de eventos vasculares, se une el que la aspirina en bajas dosis se asocia a un riesgo elevado de sangrado y hemorragia gastrointestinal3. El IBT es un método indirecto que determina el grado de afectación cardiovascular en individuos asintomáticos, y aunque la finalidad de este estudio fue determinar la eficacia de la aspirina en estos pacientes considerados de mayor riesgo, los resultados obtenidos no solo no demostraron la utilidad de la aspirina en prevención primaria, sino que pusieron en evidencia la seguridad del tratamiento, hasta el punto de que el estudio concluyó 14 meses antes de lo previsto debido a la improbabilidad de encontrar mejores resultados y por el aumento de sangrado en el grupo de la aspirina.
Mensaje para la práctica clínica. En prevención secundaria, el balance beneficio/riesgo de la aspirina en bajas dosis parece claramente positivo. En prevención primaria, es decir, en pacientes sin eventos previos, con o sin factores de riesgo, este balance es desfavorable. Parece prudente recomendar no prescribir aspirina en bajas dosis a pacientes en prevención primaria.
Cumple 20 de los 22 criterios Consort.
Términos Mesh:brachial artery, cardiovascular diseases, primary prevention, aspirin.
Autores:
M.V. Maestre Sánchez, R. Escudero Merino y T. Molina López
Servicio Andaluz de Salud
Bibliografía
1. Scottish Intercollegiate Guidelines Network (SIGN). Risk Estimation and the Prevention of Cardiovascular Disease. A National Clinical Guideline; 2007. http://www.sign.ac.uk/pdf/ sign97.pdf
2. Hayden M, Pignone M, Phillips C. Aspirin for the primary prevention of cardiovascular events: a summary of the evidence for the U.S. preventiva services task force. Ann lntern Med. 2002; 136:161-72.
3. Antithrombotic Trialists (ATT) Collaboratión. Aspirin in the primary and secondary prevention of vascular disease:collaborative meta-analysis of individual participant data from randomised trial. Lancet. 2009;373.
El tratamiento con el receptor de la angiotensina II bajo la sospecha de aparición de cáncer
Sipahi I, Debanne SM, Rowland DY, Simon DI, Fang JC. Angiotensin-receptor blockade and risk of cancer: Meta-analysis of randomised controlled trials. Lancet Oncol. 2010; DOI:10.1016/S1470-2045(10)70106-6.Pregunta de investigación. Los pacientes tratados más de un año con bloqueadores del receptor de la angiotensina II (ARA II), ¿tienen mayor riesgo de desarrollar cáncer?
Método
Diseño. Metaanálisis de ensayos clínicos aleatorizados (ECA).
Fuente de datos. MEDLINE, Scopus, Cochrane y registro de ensayos clínicos de FDA y Cochrane.
Selección y valoración de artículos. ECA publicados antes de noviembre de 2009, de tratamiento con cualquier ARA II frente a placebo o estándar, con más de 100 participantes y seguimiento mayor de un año.
Variables resultado. Principal: aparición de cáncer; secundarias: aparición de tumores sólidos específicos y muerte por cáncer.
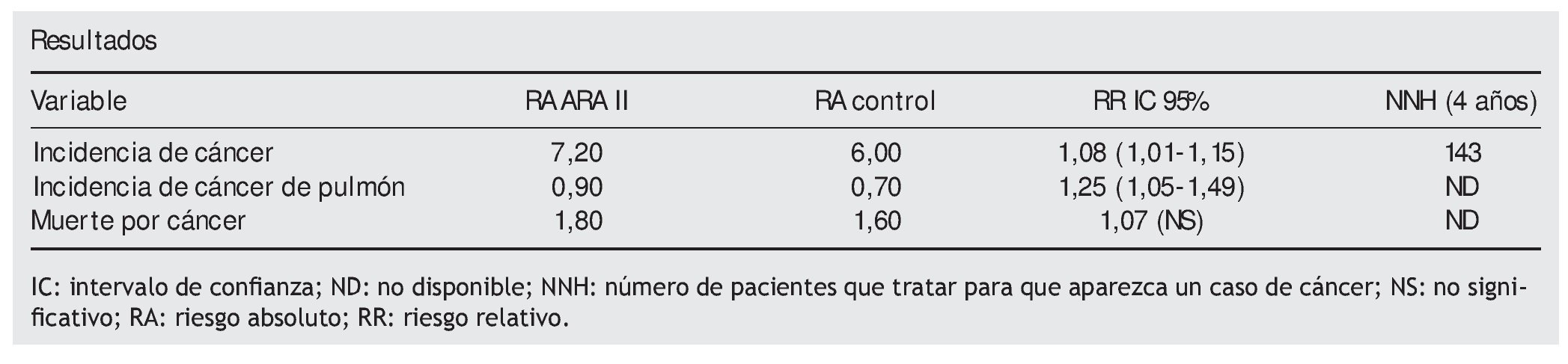
Resultados. Un total de 60 ECA cumplieron los criterios de inclusión, aunque solo de 9, con un seguimiento medio de 4 años (1,9-4,8), había datos disponibles (LIFE, ONTARGET, TRANSCEND, PROFESS, CHARM-Overall, TROPHY, VAL-HEFT, OPTIMAAL, VALIANT). Para la variable principal se incluyeron 5 ECA y 61.590 pacientes, para la aparición de tumores sólidos específicos 5 ECA y 68.402 pacientes, y para las muertes por cáncer 8 ECA y 93.515 pacientes. Los datos se revisaron por pares. Sin heterogeneidad estadística entre los estudios. Para el análisis de la variable principal. Telmisartán fue el fármaco más utilizado en estos estudios (85,7% de los pacientes).
Conclusión de los autores. Los ARA II se asocian con un modesto incremento de nuevos casos de cáncer. No es posible obtener ninguna conclusión del riesgo exacto asociado a cada uno de los ARA II en particular.
Fuente de financiación. Ninguna.
Comentario
Los ARA II están aprobados para la hipertensión, insuficiencia cardíaca, nefropatía diabética y, más recientemente, el telmisartán para reducir eventos cardiovasculares en pacientes de alto riesgo.
Actualmente hay consenso al afirmar que los inhibidores de la enzima convertidora de la angiotensina (IECA) respecto a los ARA II, en términos de eficacia, seguridad y adecuación, gozan de mayor evidencia científica para todas las indicaciones clínicas que comparten.
Hasta ahora la investigación se ha centrado por sus efectos cardiovasculares y renales pero, por lo general, no se han investigado los casos de cáncer. Es en el estudio CHARM1 donde por primera vez se relacionó los ARA II con nuevos casos de cáncer.
Al analizar este estudio, la búsqueda en la literatura ha sido exhaustiva y se han aplicado filtros adecuados para incluir datos pertinentes y excluir los poco fiables. Por otro lado, también existen limitaciones, como son la naturaleza post hoc del estudio y el hecho de que los ECA incluidos no fueron diseñados para explorar variables relacionadas con el cáncer. Al combinar los estudios LIFE, ONTARGET y TRANSCEND que sí establecieron con antelación variables de cáncer y recogieron datos y diagnósticos con más rigor, también se llegan a establecer asociaciones leves de incremento de aparición de cáncer del 1,2%.
Planteada la hipótesis por confirmar entre los ARA II y la incidencia de cáncer, y aunque todo indica que esta es modesta (NNH = 143), cabe mencionar que este pequeño incremento puede ser importante si tenemos en cuenta el volumen de pacientes y los años en los que están expuestos.
Las agencias reguladoras deberían realizar estudios prospectivos diseñados al efecto. Mientras tanto, debemos usar los ARA II con mayor cautela, pues aunque no se llega a constatar un incremento de mortalidad por cáncer, este no es descartable, pues para detectarlo se requiere de un mayor periodo de latencia dado que el seguimiento fue demasiado corto.
Mensaje para la práctica clínica. En ausencia de evidencia de superioridad de los ARA frente a los IECA, cabría contemplar la sustitución de los ARA. Las mejores guías de practica clínica recomiendan como primera elección IECA, salvo cuando se presente intolerancia a ellos2-5.
Cumple 27 de los 27 criterios PRISMA.
Términos Mesh:cancer, angiotensin-receptor blockers, hypertension, meta-analysis.
Autores:
I. Ferrer López, A. Domínguez Recio y J. Rodríguez Castilla
Servicio Andaluz de Salud
Bibliografía
1. Pfeffer MA, Swedberg K, Granger CB, Held P, McMurray JJ, Michelson EL, et al. Effects of candesartan on mortality and, morbidity in patients with chronic heart, failure: the CHARM-Overall programme, Lancet. 2003;362:759-66.
2. National Clinical Guideline Centre. Chronic heart failure: the management of chronic heart failure in adults in primary and secondary care. London: National Clinical Guideline Centre; 2010. Disponible en: http://guidance.nice.org.uk/CG108/Guidance/pdf/English
3. Rotaeche del Campo R, Aguirrezabala Jaca J, Balagué Gea L, Gorroñogoitia Iturbe A, Idarreta Mendiola I, et al. Guía de Práctica Clínica sobre Hipertensión Arterial. (Actualización 2008). Vitoria-Gasteiz: Osakidetza. GPC; 2008. Disponible en: http:// www.guiasalud.es/GPC/GPC_4_HTA_2007_compl.pdf
4. Jessup M, Abraham WT, Casey DE, Feldman AM, Francis GS, Ganiats TG, et al. Focus update: ACC/AHA guidelines for the diagnosis and management of heart failure in adults. Circulation. 2009;119:1977-2016.
5. Scottish Intercollegiate Guidelines Network. Management of diabetes-A national clinical Guideline. March 2010. Disponible en: http://sign.ac.uk/guidelines/fulltext/116/index.html
Los beneficios cardiovasculares del tratamiento con estatinas contrarrestan el ligero incremento del riesgo de desarrollar diabetes
Sattar N, Preiss D, Murray HM, Welsh P, Buckley BM, de Craen AJ, et al. Statins and risk of incident diabetes: a collaborative meta-analysis of randomised statin trials. Lancet. 2010. DOI: 10.1016/S0140-6736(09)61965-6.
Pregunta de investigación. ¿Existe relación entre el uso de estatinas y el desarrollo de diabetes mellitus?
Método
Diseño. Metaanálisis de ensayos controlados aleatorizados.
Fuentes de datos. Medline, Embase, Registro Central de Ensayos Controlados Cochrane.
Selección y valoración de los artículos. Ensayos publicados en inglés entre 1994 y 2009, en los que se comparan estatinas con placebo o terapia estándar, con idéntico seguimiento en ambas ramas de tratamiento, y diseñados para establecer el efecto sobre variables cardiovasculares en pacientes estables (excluyendo trasplantados y sometidos a hemodiálisis). Se excluyen ensayos que comparan estatinas o dosis de una misma estatina, los realizados en pacientes diabéticos, los que estudian variables subrogadas, los que recluten menos de 1.000 pacientes o con media de seguimiento menor de un año.
Variables resultado principal. Nuevos casos de diabetes.
Resultados
Un total de 13 ensayos clínicos reunieron los criterios establecidos (6 no publicados), con 91.140 pacientes no diabéticos. La media de seguimiento fue de 4 años. La heterogeneidad entre los ensayos fue baja (I2= 11,2%; IC 95% 0,0-50,2%).
Se identificó un incremento absoluto del riesgo de desarrollar diabetes del 0,4% en el grupo tratado con estatinas. Se desarrollaría un caso extra de diabetes por cada 255 (IC 95% 150-852) pacientes tratados con estatinas durante 4 años.
El análisis de meta-regresión muestra que el riesgo de desarrollar diabetes con estatinas es mayor en los ensayos con pacientes de mayor edad, pero ni el índice de masa corporal basal ni los cambios en c-LDL modifican el riesgo.
No se hallaron diferencias claras entre estatinas, en términos de riesgo de diabetes; tampoco entre moléculas hidrofílicas (pravastatina, rosuvastatina) ni lipofílicas (atorvastatina, simvastatina, lovastatina).
Conclusión de los autores. La terapia con estatinas se asoció con un incremento del riesgo de desarrollar diabetes, pero este riesgo es bajo en términos absolutos y cuando se compara con la reducción de eventos coronarios. La práctica clínica en pacientes con riesgo cardiovascular moderadoalto o con enfermedad cardiovascular establecida no debería cambiar.
Fuente de financiación. Ninguna.
Comentario
Grandes ensayos controlados y aleatorizados han mostrado resultados contradictorios respecto al desarrollo de diabetes en pacientes tratados con estatinas; así, el estudio JUPITER1 encontró mayor número de individuos que desarrollan diabetes en el grupo tratado con rosuvastatina; sin embargo, el estudio WOSCOPS2 sugirió que pravastatina reduce la frecuencia de diabetes.
Este metaanálisis de datos publicados y no publicados establece que existe un leve incremento del riesgo de desarrollar diabetes (0,4%) en pacientes tratados con estatinas comparados con los individuos asignados al grupo control, o lo que es lo mismo, se deben tratar 255 pacientes para producir un caso adicional de diabetes. El riesgo es mayor en pacientes con más edad y no se aprecian diferencias entre estatinas.
Esta asociación podría explicarse por ciertos factores de confusión tales como cambios en el estilo de vida (por ejemplo, pérdida de peso con la correspondiente reducción de la incidencia de diabetes) que pueden ser más comunes en individuos asignados al grupo placebo, o el aumento de la supervivencia en los tratados con estatina. Igualmente, se observó que los dos estudios con menor incidencia de diabetes se referían a ensayos en prevención primaria y los cuatro estudios con mayor incidencia incluían pacientes con alto riesgo de diabetes (edad 70-82 años, infarto de miocardio reciente, insuficiencia cardíaca).
No obstante, el riesgo hallado es pequeño en relación con la reducción de eventos cardiovasculares: los autores estiman una reducción de 5,4 eventos cardiovasculares mayores (muerte por enfermedad coronaria o infarto de miocardio) por cada 255 pacientes tratados con estatinas durante 4 años, por lo que el balance beneficio-riesgo sería favorable hacia el uso de estatinas.
Por ello, el criterio clínico no debería cambiar para aquellos pacientes en quienes esté indicada la terapia con estatinas: enfermedad cardiovascular establecida (prevención secundaria) o riesgo cardiovascular intermedio-alto cuantificado mediante escalas validadas (prevención primaria)3.
Mensaje para la práctica clínica. El leve incremento del riesgo de desarrollar diabetes con el uso de estatinas es contrarrestado con su beneficio cardiovascular en individuos en quienes está indicado el tratamiento con estatinas: enfermedad cardiovascular establecida o riesgo cardiovascular intermedio-alto.
Cumple 26/27 criterios PRISMA y 15/18 criterios QUORUM.
Términos Mesh:hydroxymethylglutaryl-CoA reductase inhibitors, diabetes mellitus, cardiovascular diseases.
Autores:
B. García Robredoa, V. Arroyo Pinedab y C. Barreda Velázquezc
aServicio Andaluz de Salud. bServicio de Salud de Castilla La Mancha. cServicio Madrileño de Salud
Bibliografía
1. Ridker PM, Danielson E, Fonseca FA, Genest J, Gotto Jr, AM, Kastelein JJ, et al. Rosuvastatin to prevent vascular events in men and women with elevated C-reactive protein. N Engl J Med. 2008;359:2195-207.
2. Freeman DJ, Norrie J, Sattar N, Neely RD, Cobbe SM, Ford I, et al. Pravastatin and the development of diabetes mellitus: evidence for a protective treatment effect in the West of Scotland Coronary Prevention Study. Circulation. 2001;103:357-62.
3. San Vicente Blanco R, Pérez Irazusta I, Ibarra Amarica J, Berraondo Zabalegui I, Uribe Oyarbide.F, Urraca García de Madinabeitia J, et al. Guía de Práctica Clínica sobre el manejo de los lípidos como factor de riesgo cardiovascular. Osakidetza: Vitoria-Gasteiz; 2008.
Celecoxib frente a diclofenaco más omeprazol: produce menos anemias pero sin diferencias en las complicaciones gastrointestinales
Chan F, Lanas A, Scheiman J, Berger MF, Nguyen H, Goldstein JL. Celecoxib versus omeprazole and diclofenac in patients with osteoarthritis and rheumatoid arthritis (CONDOR): a randomised trial. Lancet. 2010;376(9736):173-9. DOI:10.1016/S0140-6736(10) 60673-3.
Pregunta de investigación. ¿Tiene celecoxib menores efectos adversos de tipo gastrointestinal (GI) que la combinación diclofenaco retard más omeprazol en pacientes con artrosis o artritis reumatoide y riesgo GI alto?
Método
Diseño. Ensayo clínico, doble ciego, triple simulación, aleatorizado y multicéntrico.
Aleatorización. Centralizada, generada mediante un programa informático. Estratificada por centros participantes e historial de úlcera gastroduodenal.
Enmascaramiento. Doble ciego. Ámbito. Ambulatorio. Europa, Suramérica y Asia. Pacientes. Se reclutaron 4.484 pacientes con artrosis o artritis reumatoide y alto riesgo GI, con posible tratamiento con antiinflamatorios no esteroideos (AINE) durante 6 meses y prueba de H. pylori negativa.
Criterios de inclusión. Edad ≥ 60 años con o sin historial de ulceración gastroduodenal o hemorragia GI, o entre 18 y 59 años con historial de úlcera gastroduodenal o hemorragia GI en los 90 días anteriores al cribado.
Criterios de exclusión. Entre otros: tratamiento concomitante con antitrombóticos, infarto de miocardio, insuficiencia cardíaca, enfermedad arterial periférica, enfermedad cerebrovascular, hemorragia GI o úlcera de menos de 90 días de evolución, enfermedad intestinal inflamatoria.
Intervenciones. Celecoxib (200 mg/12 h) frente a diclofenaco retard (75 mg/12 h) más omeprazol (20 mg/24 h), durante 6 meses.
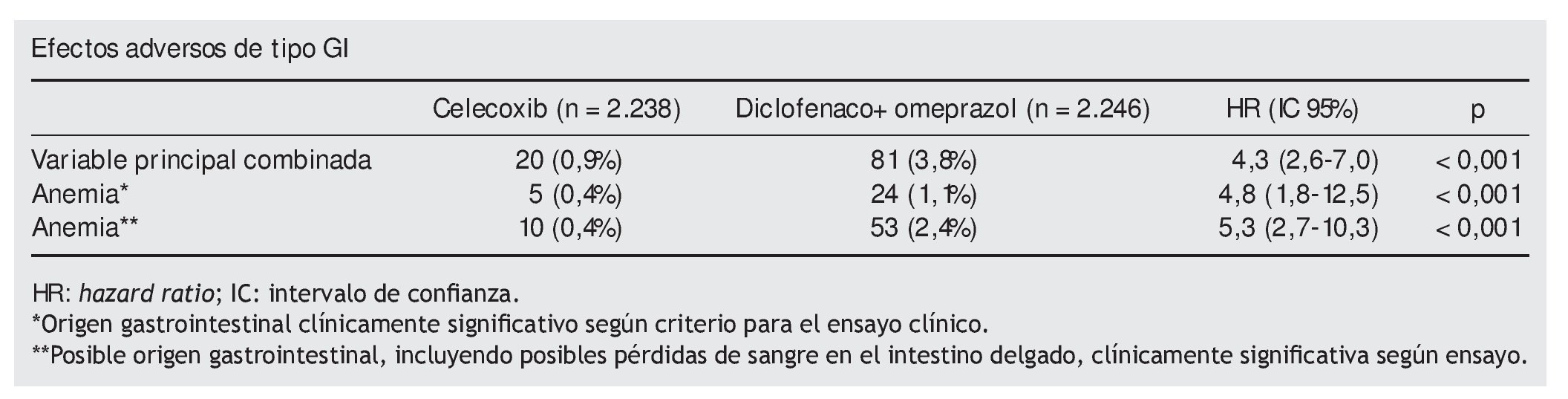
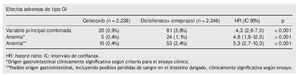
Variable resultado principal. Combinada de hemorragias y perforaciones gastroduodenales del intestino grueso o delgado, obstrucción GI, anemia clínicamente significativa (descenso de 20 g/l de la hemoglobina o de un 10% del hematocrito) de origen GI o presumiblemente de ese origen y hemorragias agudas GI de origen desconocido.
Análisis. Mediana de seguimiento 176 y 175 días, pérdidas totales 23 y 28%, abandonos prematuros por efectos adversos GI 6 y 8%, respectivamente en el grupo de celecoxib y diclofenaco retard más omeprazol.
Resultados
Análisis por intención de tratar.
En el resto de componentes de la variable principal no hay diferencias entre los grupos.
Conclusión de los autores. El riesgo de sufrir un efecto adverso GI, de los incluidos en la variable principal, fue menor en los pacientes tratados con un COX-2 que en los tratados con un AINE no selectivo más un inhibidor de la bomba de protones.
Fuente de financiación. Pfizer.
Comentario
Desde su comercialización, los AINE selectivos de la COX-2 han estado envueltos en la polémica con relación a su seguridad cardiovascular y GI respecto a los AINE tradicionales.
Este estudio, patrocinado por Pfizer, pretende demostrar que celecoxib tiene una seguridad gastrointestinal superior a diclofenaco retard asociado a omeprazol. En su diseño llaman la atención la selección del comparador, que no es casual, habida cuenta que la fórmula retard es más gastrolesiva que la normal1, las importantes restricciones impuestas por los criterios de inclusión y exclusión (solo el 55% de los pacientes inicialmente reclutados son aleatorizados) y su diseño, que excluye la posibilidad de investigar la seguridad cardiovascular.
En relación con los resultados, celecoxib logra una aparente victoria frente al comparador, en una variable combinada por varios episodios gastrointestinales. No obstante, un análisis detallado nos lleva a comprobar que no hay diferencias en los eventos graves y que la diferencia global se logra, como han señalado otros autores2, en función de una variable subrogada (las anemias clínicamente significativas en ausencia de una lesión definida) de difícil interpretación, algo que los propios investigadores reconocen como una de las debilidades del estudio.
Así, este estudio no cambia las recomendaciones de uso de los AINE que hacen las mejores guías de práctica clínica basadas en la evidencia3.
Mensaje para la práctica clínica. A la vista de los resultados de este estudio, se recomienda seguir utilizando los AINE teniendo en cuenta el riesgo del paciente individual y el perfil de toxicidad de cada fármaco, a la menor dosis efectiva y durante el menor tiempo posible.
Cumple 18 de los 25 criterios CONSORT.
Términos Mesh:arthritis, juvenile rheumatoid, ostheoarthritis, NSAIDs, cyclooxygenase 2 Inhibitors, gastrointestinal diseases.
Autores:
C. Fernández Oropesaa, E. Candela Marroquínb y B. García Robredoa
aServicio Andaluz de Salud. bServicio Extremeño de Salud
Bibliografía
1. Masso G, Patrignani P, Tacconelli S, García R. Spanish variability among nonsteroidal antiinflammatory drugs in risk of upper gastrointestinal bleeding. Centre for Pharmacoepidemiological Research. Madrid, Spain: Arthritis Rheum. 2010;62:1592-601. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/ 20178131.
2. NPCi. Blog. Less anaemia with celecoxib vs diclofenac plus PPI, but no difference in GI complications (and don't forget CV risks). Disponible en: http://www.npci.org.uk/blog/?p=1630
3. National Institute for Health and Clinical Excellence Osteoarthritis: the care and management of osteoarthritis in adults. NICE clinical guideline 59. Issue date: February 2008. Disponible en: http://www.nice.org.uk/nicemedia/live/11926/39557/ 39557.pdf
Tratamiento antiplaquetario dual durante más de 12 meses tras la implantación de un stent recubierto: beneficios y riesgos por definir
Park SJ, Park DW, Kim YH, Kang SJ, Lee SW, Lee CW, et al. Duration of dual antiplatelet therapy after implantation of drug-eluitng stents. N Engl J Med. 2010;362:1374-82.
Pregunta de investigación. En pacientes portadores de stents liberadores de fármacos (SLF), sin eventos cardíacos, cerebrovasculares ni hemorragias graves: ¿el tratamiento antiplaquetario dual (TAD) con clopidogrel más aspirina durante más de 12 meses frente a aspirina en monoterapia, permite un balance beneficio/riesgo favorable?
Método
Diseño. Análisis combinado de dos ensayos clínicos aleatorizados controlados (REAL-LATE y ZEST-LATE).
Ámbito. Reclutamiento realizado desde julio de 2007 hasta septiembre 2008 en 22 centros cardiológicos de Corea del Sur.
Pacientes. Un total de 2.701 pacientes (1.625. REAL-LATE, 1.076. ZEST-LATE). Edad media: 62 años, 30% mujeres, 26%, diabéticos, 50% con enfermedad vascular y 60% con SCA. Los criterios de inclusión fueron ser portador de SLF y haber permanecido libre de eventos cardíacos, cerebrovasculares y hemorragias graves tras 12 meses de TAD. Se excluyó a aquellos pacientes con contraindicación a antiagregantes, enfermedades vasculares concomitantes u otras que requieran terapia con clopidogrel a largo plazo, esperanza de vida menor de un año, posible incumplimiento del protocolo.
Aleatorización. Por ordenador con estratificación según el fármaco liberado por el stent.
Intervención. Clopidogrel (75 mg/día) más aspirina (100-200 mg/día) frente a aspirina (100-200 mg/día) en monoterapia, ambos tras 12 meses con TAD libre de eventos.
Enmascaramiento. Abierto, solo existe cegamiento para el tratamiento y análisis de los datos.
Seguimiento. Durante 19,2 meses desde la aleatorización y 33,2 meses desde el comienzo del tratamiento farmacológico en ambos ensayos. Visitas de control cada 6 meses.
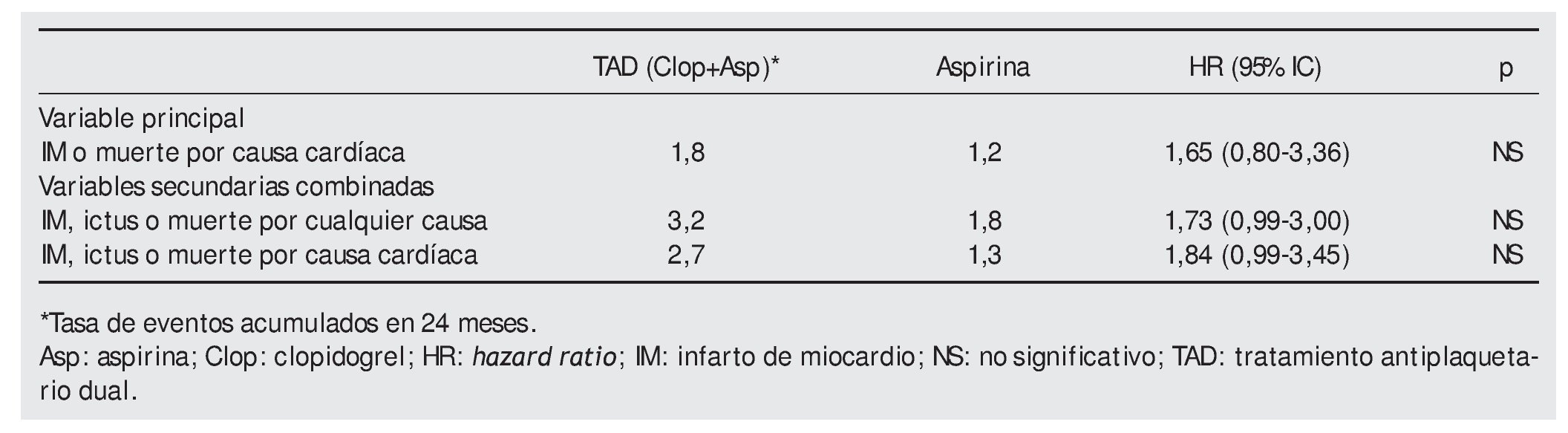
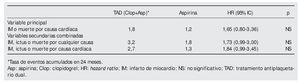
Variable principal. Variable combinada. infarto de miocardio (IM) o muerte por causas cardíacas.
Diseño del análisis. Análisis por intención de tratar.
Resultados
No hubo diferencias entre los resultados de los ensayos REAL-LATE y ZEST-LATE.
Conclusiones de los autores. El uso del TAD durante un periodo superior a 12 meses en los pacientes con SLF no fue significativamente más eficaz que la aspirina en monoterapia en la reducción de la tasa de infarto de miocardio o muerte por causas cardíacas.
Fuente de financiación. Ministerio de Salud y Bienestar de Corea del Sur.
Comentario
La introducción del uso de SLF ha logrado reducir la proporción de pacientes con reestenosis y la necesidad de nuevas revascularizaciones pero provoca más trombosis tardías que un stent convencional1.
En pacientes portadores de SLF, los estudios aleatorizados han demostrado la eficacia de administrar el TAD durante 2-6 meses sin que aumente claramente la incidencia de trombosis del stent2. De acuerdo con estos datos se recomienda la administración de la doble antiagregación durante al menos tres meses en stents recubiertos de sirolimus y 6 meses en stents recubiertos de paclitaxel. Sin embargo, estudios observacionales recogen tasas de trombosis tardías (9-12 meses) entre 0,3- 0,5 y predicen aumento del riesgo de trombosis si se finaliza el clopidogrel antes de 6 meses1.
Por ello, persisten las dudas sobre la duración óptima del TAD teniendo en cuenta el balance beneficio/riesgo (reinfartos y muerte frente a sangrados gastrointestinales).
La guía AHA/ACCA 2009 recoge como recomendación la duración de tratamiento de 12 meses (recomendación B), así como que se puede considerar la suspensión antes en pacientes con alto riesgo de sangrado (recomendación C) y la continuación de hasta 15 meses en algunos casos3.
En este estudio los resultados obtenidos del análisis de datos combinados muestran un balance beneficio/riesgo desfavorable para el TAD durante más de 12 meses pero no muestran diferencias significativas. Debido a la falta de validez interna en el diseño (poder estadístico insuficiente, diseño abierto, tasa de eventos inferior a la esperada) este estudio no logra establecer la duración óptima del TAD. Cabe esperar los resultados de estudios actualmente en marcha como el DAPT (20.000 pacientes, 12 meses frente a 30 meses con TAD) para aportar evidencias en este aspecto y aumentar así la seguridad de los pacientes portadores de stents.
Mensaje para la práctica clínica. Con los conocimientos actuales, el TAD tras el implante de SLF debe mantenerse hasta un máximo de 12 meses. Si se decide prolongar, es necesario valorar el balance beneficio/riesgo individualizado del paciente.
Cumple 18 de los 25 criterios CONSORT.
Términos Mesh:dual antiplatelet therapy, drug-eluting stents, clopidogrel plus aspirin.
Autores:
E. Candela Marroquína, A. Aránguez Ruiza y E. Hevia Álvarezb
aServicio Extremeño de Salud. bServicio Andaluz de Salud
Bibliografía
1. Antiagregación plaquetaria en pacientes con riesgo cardiovascular. Guía farmacoterapéutica interniveles de las Islas Baleares, enero-marzo 2009. Disponible en http://www. elcomprimido.com
2. Butler MJ, Eccleston D, Clark DJ, Ajani AE, Andrianopoulos N, Brennan A, et al. The effect of intended duration of clopidogrel use on early and late mortality and major adverse cardiac events in patients with drug-eluting stents. Am Heart J. 2009; 157:899-907.
3. Kushner FG, Han M, Smith Jr, SC, King 3rd, SB, Anderson JL, Antman EM, et al. 2009 Focused Updates:ACC/AHA Guidelines for the Management of Patients With ST-Elevation Myocardial Infartation and ACC/AHA/SCAI Guidelines on Percutaneous Coronary Intervention. Circulation. 2009;120:2271-306.
Se precisan más pruebas para confirmar la asociación entre suplementos de calcio y riesgo de infarto
Bolland MH, Avenell A, Baron JA, Grey A, MacLennan GS, Gamble GD, et al. Effect of calcium supplements on risk of myocardial infarction and cardiovascular events: meta-analysis. BMJ. 2010;341:c3691 DOI:10.1136/bmj. c3691.
Pregunta de investigación. ¿Los suplementos de calcio incrementan el riesgo cardiovascular?
Métodos
Diseño. Metaanálisis de ensayos clínicos aleatorizados. Fuentes de datos. Medline, Embase, Registro Central de Ensayos Clínicos Cochrane, listas de referencias bibliográficas de metaanálisis sobre suplementos de calcio y dos registros de ensayos clínicos. Búsquedas efectuadas en noviembre de 2007 y marzo de 2010.
Selección y valoración de artículos. Estudios con suplementos de calcio (500 mg/día), aleatorizados, controlados con placebo, en cualquier idioma, de más de un año de seguimiento, y de 100 o más participantes de ambos sexos con una edad media > 40 años. Se excluyeron los estudios donde la vitamina D solo se administraba en el grupo intervención. Los datos sobre eventos cardiovasculares fueron obtenidos de los investigadores, informes hospitalarios, certificados de defunción o auto-notificaciones de los propios pacientes.
Variables resultado. Principal: infarto de miocardio (IM), ictus y compuesta de IM, ictus y muerte súbita. Secundaria: mortalidad por cualquier causa.
Análisis. Con datos del paciente: a) Metaanálisis con cálculo del riesgo relativo (RR), IC 95% y número necesario a tratar (NNT) por el modelo proporcional de riesgos de Cox; b) regresión de Poisson para analizar la relación entre número de eventos y asignación al tratamiento. Con datos del estudio. a) Metaanálisis por el modelo de efectos aleatorios; b) Q de Cochrane y el estadístico I2 para medir la heterogeneidad; c) prueba de Egger y funnel plot para evaluar los sesgos de publicación.
Resultados
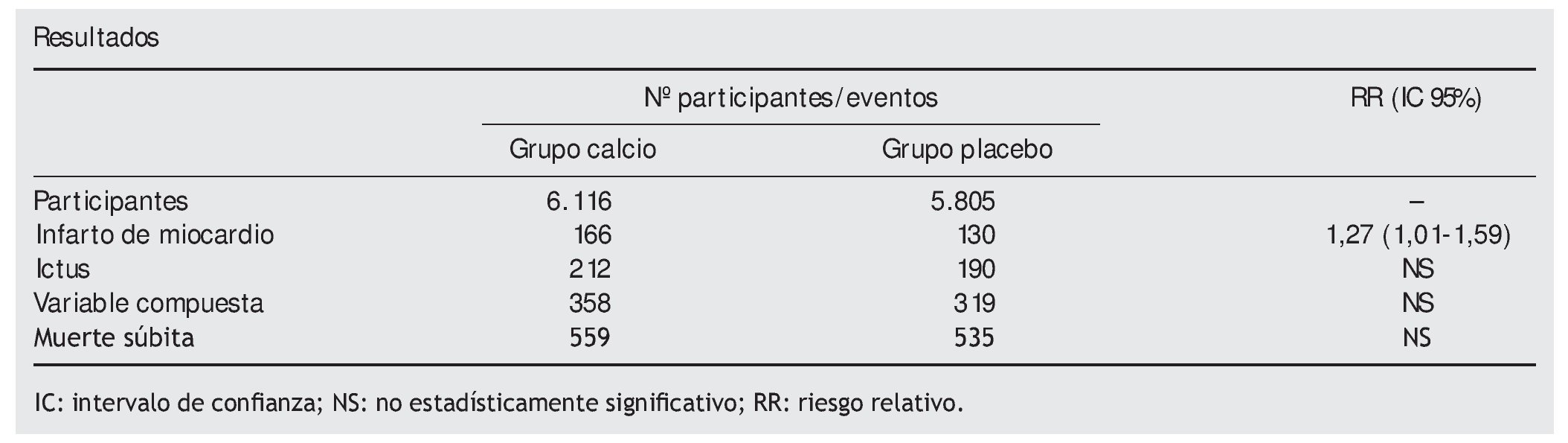
Se seleccionaron 11 estudios doble ciego, con un total de casi 12.000 participantes, el 83% mujeres, de edad media 72 años y una media de seguimiento de 4 años. No se encontró heterogeneidad estadísticamente significativa entre estudios ni sesgos de publicación. En la tabla aparecen los resultados del análisis del estudio. Del análisis del paciente, realizado con 5 de los 11 estudios (8.151 participantes), se obtuvieron cifras similares (RR de IM de 1,31, IC 95% 1,02-1,67). Según un análisis preestablecido por subgrupos, el riesgo solo se manifiesta con ingestas de calcio por encima de 805 mg/día y no es lineal, es independiente de la edad, sexo y tipo de suplemento.
Conclusión de los autores. Los suplementos de calcio (sin vitamina D) se asocian con mayor riesgo de IM. Esto podría tener gran repercusión en la población, si consideramos que dichos suplementos son ampliamente utilizados. Se precisa una reevaluación del papel de los mismos en el tratamiento de la osteoporosis.
Fuente de financiación. Health Research Council de Nueva Zelanda y School of Medicine Foundation de la Universidad de Auckland.
Comentario
Si parecía que el tratamiento de la osteoporosis ya tenía bastantes incertidumbres, este metaanálisis abre un nuevo debate. Aunque no es conocido el mecanismo por el que el calcio puede producir efectos antagónicos, estudios previos muestran resultados contradictorios, al ser asociado tanto a protección vascular como a calcificación vascular y aumento de mortalidad1,2. Por otra parte, los suplementos de calcio con o sin vitamina D son eficaces en la prevención de fracturas osteoporóticas en mayores de 50 años3, motivo por el cual la mayoría de las guías recomiendan una adecuada ingesta de ellos en este tipo pacientes.
El presente metaanálisis muestra un incremento de riesgo de casi el 30% de IM en pacientes tratados con suplementos de calcio (sin vitamina D) y riesgos más bajos y no significativos para ictus y mortalidad.
Entre las limitaciones del estudio cabe considerar: la variabilidad en la obtención de datos cardiovasculares, ya que los ensayos incluidos no tenían protocolizada su recogida; la relación entre dosis de suplemento de calcio e IAM no es lineal (sugiere que la asociación es débil o no válida); tres de los ensayos se realizaron por los mismos autores (posible sesgo de investigador); los resultados no son aplicables a suplementos de calcio con vitamina D (limita la validez externa, ya que tanto en la práctica como en la mayoría de los trabajos estos suplementos están asociados4).
Ante estas limitaciones, y considerando que otros estudios, como el Women's Health Initiative, no han mostrado ninguna asociación entre suplementos de calcio y vitamina D, y enfermedad cardiovascular, se hace preciso buscar pruebas más concluyentes antes de modificar la práctica clínica actual.
Mensaje para la práctica clínica. En los pacientes candidatos a recibir un tratamiento farmacológico para la osteoporosis se debe seguir pautando asociaciones de calcio y vitamina D.
Cumple 22 de los 27 criterios PRISMA.Términos Mesh: calcium, supplement, myocardial infarction.
Autores:
V. Arroyoa, E. Candelab y C. Barredac
aServicio de Salud de Castilla La Mancha. bServicio Extremeño de Salud. cServicio Madrileño de Salud
Bibliografía
1. Iso H, Stampfer MJ, Manson JE, Rexrode K, Hennekens CH, Colditz GA, et al. Prospective study of calcium, potassium, and magnesium intake and risk of stroke in women. Stroke. 1999;30: 1772-9.
2. Russo D, Miranda I, Ruocco C, Battaglia Y, Buonanno E, Manzi S, et al. The progression of coronary artery calcification in pre-dialysis patients on calcium carbonate or sevelamer. Kidney Int. 2007;72:1255-61.
3. Tang BMP, Eslick GD, Nowson C, Smith C, Bensoussan A. Use of calcium or calcium in combination with vitamin D supplementation to prevent fractures and bone loss in people aged 50 years and older: a meta-analysis. Lancet. 2007;370:657-66.
4. DGFPS. Recomendaciones para la valoración y tratamiento de la osteoporosis primaria en mujeres de la Comunidad de Madrid. Consejería de Sanidad; 2007.