Las enfermeras con frecuencia son responsables de la clasificación inmediata y la evaluación inicial de los pacientes con traumatismo craneoencefálico. El reconocimiento precoz de los signos del daño cerebral es fundamental para permitir la prestación de tratamientos oportunos.
ObjetivoIdentificar la utilidad clínica de la escala de coma de Glasgow (GCS, por sus siglas en inglés, Glasgow Coma Scale) y determinar el uso apropiado por el personal de Enfermería.
MétodosPara la búsqueda de información se seleccionaron 3 de las principales bases de datos en el área de la salud: Medline, CINHAL y BVS. Los descriptores empleados fueron: Glasgow coma scale, brain injuries, coma, trauma severity, nursing assessment, neurologic assessment, la búsqueda se limitó a 10 años, sólo en población adulta.
ResultadosLa GCS es un instrumento con alta sensibilidad para la valoración en pacientes con daño cerebral. Se han observado diversas fallas e inconsistencias al momento de su uso e interpretación como suponer condiciones clínicas más graves de lo que en verdad se presentan, o por el contrario, pasar por alto datos de deterioro neurológico; sin embargo, se ha demostrado que al haber un entrenamiento continuo acerca del uso de esta escala se genera una mejora significativa en las evaluaciones y el reporte de resultados entre evaluadores.
ConclusionesLa valoración de Glasgow se compone de 3 subescalas que califican de manera individual 3 aspectos de la consciencia: la apertura ocular, la respuesta verbal y la respuesta motora; el puntaje se da con base en la mejor respuesta obtenida de cada uno de estos rubros. Su propósito es alertar al personal médico y de Enfermería ante alguna alteración neurológica del paciente. Proporciona un lenguaje común y objetivo para mejorar la comunicación en el reporte de los resultados conseguidos. Actualmente, es el parámetro más usado tanto en el ámbito hospitalario como en el campo prehospitalario.
Nurses are frequently responsible of immediate classification and initial assessment of patients suffering from a cranium encephalic traumatism. Early acknowledgement of brain damage signs is fundamental to offer timely treatments.
ObjectiveTo identify the usefulness of the Glasgow Coma Scale, and determine its appropriate use by the nursing staff.
MethodsInformation search was performed through 3 main health databases: Medline, CINHAL and BVS. The search words used were Glasgow coma scale, brain injuries, coma, trauma severity, nursing assessment, and neurologic assessment. The search was limited to 10 years, and considering only in the adult population.
ResultsThe Glasgow Coma Scale is a highly sensible instrument to assess patients with some degree of brain injuries. Some failures and inconsistencies in its use and interpretation have been observed, such as supposing worse clinical conditions than the real ones, or on the other hand, underestimate the neurological impairment; however, it has been demonstrated that a continuous training on the use of this scale significantly improves the assessments and the results outcomes.
ConclusionsThe Glasgow Coma Scale has 3 sub-scales which individually estimate 3 aspects of consciousness: ocular aperture, verbal response, and motor response. The final score is made up with the best responses in the 3 sub-scales. The objective is to alert the medical and nursing staff regarding any neurologic alteration in the patient. The scale has a common and objective language in order to improve the communication from the results, and at present, it is the most widely used parameter both in the hospital and pre-hospital scenarios.
El fracaso para detectar en forma temprana signos de alteración en el nivel de consciencia puede llevar a errores en el diagnóstico y tener consecuencias adversas para el tratamiento clínico, en la terminación prematura del tratamiento y la pérdida de oportunidades clínicas para establecer la comunicación, promover el desarrollo cognitivo y el progreso funcional, así como identificar y tratar el dolor.
La evaluación del nivel de consciencia es crucial en el cuidado de pacientes con daño cerebral agudo. Durante un proceso de lesión cerebral, como es el caso en un traumatismo craneoencefálico, se activan respuestas que inducen daño cerebral o muerte celular.
El traumatismo craneoencefálico, representa una de las condiciones de lesión más frecuentes y delicadas en la atención prehospitalaria y hospitalaria. Se define como una alteración en la función cerebral u otra evidencia de patología cerebral, originada por una fuerza externa, como lo es el impacto directo sobre el cráneo, aceleración o desaceleración brusca, penetración de un objeto (arma de fuego) u ondas de choque de una explosión, con la presencia de al menos uno de los siguientes elementos: alteración de la consciencia o amnesia, cambios neurológicos o neurofisiológicos, diagnóstico de fractura de cráneo o lesiones intracraneal y ocurrencia de muerte como resultado final1-3.
La gravedad del traumatismo craneoencefálico puede variar desde leve (cambio temporal al estado de consciencia) a grave (periodo extendido de inconsciencia o amnesia después de la lesión). Mundialmente, el traumatismo craneoencefálico es un problema grave de salud pública que contribuye de manera importante al número de muertes y casos de discapacidad permanente. En México, el traumatismo craneoencefálico es la tercera causa de muerte, corresponde a muertes violentas y accidentes, con 35,567 defunciones anuales, con mortalidad de 38.8 por 100,000 habitantes. En relación con hombres y mujeres, es mayor en varones en 3:1, afecta principalmente a la población de 15 a 45 años. En las causas más comunes se encuentran los accidentes de tráfico con un 75%, afectando más a los jóvenes menores de 25 años, motociclistas y personas que manejan en estado de ebriedad. Las otras causas se relacionan a muertes violentas, caídas y lesiones deportivas1.
Los traumatismos causados por el tránsito representan el 86% de las hospitalizaciones en países de ingresos bajos y medianos. La duración media de la estancia hospitalaria de las personas con lesiones por traumatismo craneoencefálico es de 20 días. Estos pacientes representan el 48% de la ocupación de camas en áreas quirúrgicas; además, son los usuarios más frecuentes de las unidades de cuidados intensivos2,3.
Todos los pacientes que presenten traumatismo craneoencefálico precisan ingreso hospitalario y atención inmediata a partir de una evaluación neurológica exacta. Sin embargo durante mucho tiempo, la forma de cómo debería de hacerse estuvo a debate, con puntos de vista divergentes y una gran variedad de enfoques. Muchos de estos enfoques contenían conceptos definidos de forma imprecisa como “estupor” o “letargo”, y dependía de un juicio subjetivo. La consiguiente ausencia de un lenguaje común causó confusión en el manejo del paciente con diagnóstico de daño cerebral agudo. También hubo una falta de consenso en las publicaciones científicas. Se necesitaba de un enfoque que pudiera ser utilizado en todos los pacientes con daño cerebral agudo por los diferentes proveedores de cuidados.
Un estudio realizado por Teasdale y Jennett en 1974 parecía cumplir con la mayoría de los requisitos4,5. Esta escala, posteriormente llamada la Glasgow Coma Scale (GCS, por sus siglas en inglés, escala de coma de Glasgow), se convirtió en el método estándar de oro para evaluar el nivel de consciencia. Actualmente es el parámetro más utilizado para la evaluación del nivel de consciencia, entre sus ventajas, combina la objetividad con la simplicidad.
La GCS utiliza criterios objetivos con un valor numérico asignado; la escala es fácil de usar y tiene poca variabilidad. Se emplea para: 1) decidir o justificar ciertos tipos de tratamiento en relación a la gravedad de la lesión, 2) comparar diferentes series de lesiones, y 3) predecir el grado de recuperación final esperada6-9.
La severidad del daño cerebral se debe evaluar lo antes posible una vez ocurrida la lesión, para proporcionar una línea de base para futuras evaluaciones y actuar oportunamente. Diversos estudios apoyan el uso de la GCS por profesionales de Enfermería y su validez en la toma de decisiones. La validez y la confiabilidad de la escala GCS han sido corroboradas por numerosas investigaciones.
MétodosLa estrategia de búsqueda de información para el tema de GCS siguió una serie de etapas: a) establecer los objetivos del tema y delimitar los criterios de selección, b) búsqueda de los artículos que cubrieran los criterios, c) tabular las características de cada artículo así como identificar la calidad metodológica, d) reunir el mayor número posible de datos y analizar los resultados y e) conformar un informe estructurado de la búsqueda.
Para la búsqueda de información se seleccionaron 3 de las principales bases de datos en el área de la salud que incorporan sólo revistas arbitradas: Medline, CINHAL y BVS; entre abril y julio de 2013 se realizó la búsqueda, en las bases de datos mencionadas se utilizaron los siguientes descriptores: glasgow coma scale, brain injuries, coma, trauma severity, nursing assessment, neurologic assessment; la búsqueda se limitó a 10 años, sólo en población adulta.
Los artículos seleccionados se clasificaron distinguiendo los: a) de carácter histórico, b) aquellos cuyo objetivo principal era determinar la validez y confiabilidad de la escala y, c) el conjunto de artículos que hacían referencia a la manera correcta de usar e interpretar la GCS.
Antecedente históricoLa GCS fue diseñada por los neurocirujanos ingleses Graham Teasdale y Bryan Jennett4,5,10-12, se publicó por primera vez en el año de 1974 en la revista The Lancet con el título Assessment of coma and impaired consciousness. A practical scale (Evaluación del coma y alteración del estado de consciencia. Una escala práctica)13. La GCS en su primera edición se conformaba de 3 categorías a evaluar (apertura ocular, respuesta verbal y respuesta motora) que daban una sumatoria total de 14 puntos. Para 1976 fue revisada y adaptada con la adición de un punto para valorar la flexión anormal (postura de decorticación), en el rubro de respuesta motora quedando con un total de 15 puntos, justo como se conoce ahora10,13.
Esta escala fue el resultado de 2 estudios internacionales realizados a principios de la década de los setenta10. El primero de ellos, en el cual participó el doctor Jennett, se llevó a cabo en los hospitales de Glasgow, Rotterdam y Los Ángeles; y fue realizado para recopilar datos sobre los pacientes comatosos que habían sufrido un traumatismo craneoencefálico grave. El segundo, fue un estudio paralelo acerca del pronóstico médico del coma, dirigido por el Dr. Fred Plum de la Cornell University, el cual se realizaba de manera simultánea en Nueva York, San Francisco, Newcastle, y algunas zonas de los Países Bajos4.
A medida que los estudios progresaban, los investigadores notaron que era muy difícil tratar de definir lesión craneal “grave”, aunado a esto, era común encontrar en los registros clínicos términos subjetivos como coma profundo, coma leve y semicoma, además de notas médicas en las que se empleaban descripciones como “parece un poco más consciente hoy” que pretendían medir la evolución neurológica. Esta situación determinó la necesidad de crear una herramienta para medir objetivamente dicha evolución4,10,14.
La GCS fue creada con el objetivo de estandarizar la evaluación del nivel de consciencia en pacientes con traumatismo craneoencefálico, valorar la evolución neurológica de pacientes con éste y como un método para determinar objetivamente la severidad de la disfunción cerebral, aparte de crear una comunicación confiable y certera entre profesionales de la salud4,10,11,14.
Desde sus primeras aplicaciones, la GCS logró una rápida aceptación como herramienta de evaluación. Una encuesta realizada a principios de la década de los ochenta mostró que la escala se usaba en todos los hospitales de Escocia y en 42 Unidades de Neurocirugía de Gran Bretaña. Esto representaba aproximadamente la mitad de los hospitales que se habían encuestado. El estudio también encontró que ninguna otra escala era de uso común, aparte de que no se encontró algún hospital que hubiera adoptado el uso de la GCS y después la hubiera reemplazado con alguna alternativa4.
De acuerdo al doctor Jennett en una entrevista realizada por Carole Rush en 1997, la GCS al ser una herramienta sencilla de usar, Enfermería la adoptó y la difundió fácilmente logrando una rápida aceptación a nivel mundial4,10.
Algunas de las grandes ventajas que aportó la creación de la GCS fue que debido a su facilidad de uso, propició la apertura de canales de comunicación entre profesionales de la salud y la posibilidad de realizar valoraciones neurológi-cas adecuadas sin estricta necesidad de contar con la presencia de un especialista, es decir, puede ser usada por enfermeras, paramédicos, médicos generales, etc.4,10,14,15. También ha permitido que las evaluaciones del estado de consciencia sean más objetivas gracias al uso de una escala numérica dejando atrás las evaluaciones que se sustentaban únicamente en términos subjetivos y que se interpretaban de acuerdo al criterio de cada proveedor del cuidado12.
Hoy en día la GCS, por su practicidad y por la capacidad que brinda para detectar cambios neurológicos es la herramienta más usada en Salas de Urgencia y Áreas de Cuidado Intensivo4,10-11,13-14.
Análisis de la escalaLa GCS es una herramienta reconocida internacionalmente16 con la cual se valora el nivel de consciencia de un paciente6,7,12,14,16. Esta evalúa 2 aspectos de la consciencia.
- 1.
El estado de alerta, que consiste en estar consciente del entorno en el que se encuentra.
- 2.
El estado cognoscitivo, que demuestra la comprensión de lo que ha dicho el evaluador a través de una capacidad por parte de la persona para obedecer órdenes.
Los objetivos de la escala en términos clinimétricos son los siguientes: Discriminación: se refiere a la evaluación de la profundidad de la alteración de la consciencia y coma en pacientes con trastornos cerebrales agudos e implica distinguir gravedad del daño cerebral en leve o moderado. Evaluación: se refiere a la medición del cambio en el nivel de consciencia de los pacientes con daño cerebral mientras están bajo observación. Predicción: se refiere a la predicción de la evolución de estos pacientes en función de su nivel de consciencia en el momento de evaluación8,9.
El nivel de consciencia no puede ser directamente observado, por lo tanto, la evaluación clínica de las personas con alteración en el estado de consciencia se basa en la observación y las inferencias sobre el estado subyacente. De ahí la importancia de proporcionar un marco común de referencia que no esté sujeta a la variabilidad entre evaluadores o a fluctuaciones impredecibles. Diversos estudios apoyan el uso de la GCS por profesionales de Enfermería y su validez en la toma de decisiones.
Un estudio reciente concluyó que la valoración de GCS por enfermeras de cuidados intensivos muestra una alta concordancia, tanto en la valoración global como en cada uno de sus componentes. Según este estudio la experiencia de las enfermeras observadoras no influye en las valoraciones17.
La GCS como un índice de severidad de la lesión cerebral ha sido validada en varios estudios. En un estudio a más de 59,000 pacientes demostró una alta correlación entre la mortalidad y la puntuación GCS a través de todo el rango de calificaciones18.
La GCS evaluada en las primeras 24 horas o menos después de la lesión cerebral ha demostrado ser un predictivo valido de una buena recuperación o discapacidad moderada, en comparación con discapacidad severa o muerte a los 6 meses después de la lesión3,19,20.
La GCS como prueba diagnóstica muestra altos niveles de especificidad y sensibilidad en pacientes con desorden del nivel de conciencia19. El uso de GCS facilita el diagnóstico en pacientes con lesiones cerebrales leves, esto es especialmente importante en los países en desarrollo económico, donde la GCS se puede constituir en el estándar de oro para determinar la presencia o ausencia de una lesión cerebral20.
Un meta-análisis reciente concluye que la GCS es un predictor con altos niveles de significancia para pronóstico de mortalidad en pacientes con traumatismo craneoencefálico3.
La simplificación de los modelos predictivos de la sobrevivencia en los traumatismos craneoencefálicos tiene utilidad clínica significativa. Un amplio estudio retrospectivo concluye que la combinación de los componentes individuales de la puntuación GCS, e incluso un solo elemento, en algunos casos, es un excelente predictivo de mortalidad en los pacientes con lesión cerebral21.
El deterioro neurológico prehospitalario es un predictor independiente del deterioro en la evolución hospitalaria con el consecuente aumento en los recursos empleados en los pacientes con lesión cerebral. No así la puntuación GCS, en un estudio con 257,127 pacientes con traumatismo craneoencefálico concluye que la puntuación GCS es exacta y confiable como predictor de la evolución de daño cerebral por traumatismo y un indicador confiable de la severidad del daño22.
Otro componente importante para el análisis de la GCS es su conformación. La GCS se compone de 3 subescalas que califican de manera individual 3 aspectos de la consciencia6,14,16: la apertura ocular en un rango de 1 a 4 puntos, la respuesta verbal en rango de 1 a 5 puntos y la respuesta motora que va de 1 a 6 puntos; y el puntaje total se otorga con base en la mejor respuesta obtenida en cada uno de los rubros6,12,14,16. El propósito principal de esta herramienta es alertar al personal médico y de Enfermería ante un deterioro del estado neurológico del paciente6,7,12,14,16, aparte de proporcionar un lenguaje común y objetivo (gracias al uso de una escala numérica)12 para mejorar la comunicación en el reporte de los resultados neurológicos conseguidos16.
Los 3 aspectos que se evalúan reflejan estrechamente la actividad de los centros superiores del cerebro, por lo tanto, evalúan la integridad de la función normal del encéfalo14.
Los puntajes de la GCS resumen las manifestaciones clínicas de la evolución de la lesión por traumatismo craneoencefálico.
Es importante tener en cuenta que los puntajes de la GCS sufren la interferencia del uso de alcohol, drogas o sedación y también, de las condiciones de hipoxia e hipotensión aguda. Bajo el efecto de esas condiciones, la GCS no refleja la gravedad de la lesión encefálica. Por lo tanto, la escala se limita a evaluar el deterioro global del nivel de conciencia, no permitiendo identificar su causa y la lesión después de un traumatismo craneoencefálico, que tiene comportamiento dinámico y sus consecuencias fisiológicas no ocurren instantáneamente, después del impacto, pero sí después de varias horas9.
- •
Apertura ocular
La apertura ocular esta directamente relacionada al estar despierto y alerta. Los mecanismos para esta respuesta están controlados por un conjunto de neuronas localizadas en el tallo cerebral, hipotálamo y el tálamo, que juntos forman el sistema de activación reticular y es puesto en marcha mediante la percepción de estímulos externos6,12,14,16. El sistema de activación reticular es parte de la formación reticular que es un grupo de neuronas interconectadas que corre por el tallo cerebral (mesencéfalo, la protuberancia y la médula oblonga), el tálamo, hasta la corteza cerebral16.
Cuando este conjunto de neuronas se deterioran, ya sea por un trauma o por incrementos posteriores en la presión intracraneal, se requerirá una mayor estimulación para producir la misma respuesta de apertura ocular. Por lo tanto, una mejor respuesta mostrará una mejor función de los mecanismos de activación situados en el tallo cerebral6,12,14,16.
El nivel de respuesta es evaluado con base al grado de estimulación que se requiere para conseguir que se abran los ojos, por ejemplo, mediante un estímulo doloroso periférico (ejemplo, presión de la cara lateral de un dedo)7.
¿Cómo evaluar la mejor respuesta ocular?Esto evalúa directamente el funcionamiento del tallo cerebral y demuestra al evaluador que el sistema de activación reticular ha sido estimulado14.
Apertura ocular espontánea. 4 puntosSe considera apertura ocular espontánea cuando esta respuesta se da sin ningún tipo de estimulación. Si el paciente tiene los ojos cerrados, el evaluador deberá acercársele, si este nota su presencia, el paciente deberá abrir los ojos sin necesidad de hablarle o tocarlo. La apertura espontánea indica que el mecanismo de activación del tallo cerebral está intacto6,7,12,14.
Apertura ocular al hablar. 3 puntosEsta observación se hace, de igual forma que la anterior, sin tocar al paciente. Primero hable al paciente con un tono normal, entonces, si es necesario, poco a poco se deberá alzar la voz. En algunos casos el paciente responde mejor a la voz de algún familiar7,14,16.
Apertura ocular al dolor. 2 puntosEn un principio, para evitar provocar dolor innecesariamente, simplemente toque y mueva el hombro del paciente. Si no hay respuesta a esta maniobra, un estímulo más fuerte será necesario y un estímulo doloroso periférico es el adecuado. Antes de que cualquier estímulo sea aplicado, es fundamental explicar a la persona y a sus familiares exactamente lo que se va a hacer y por qué, disculpándose por la necesidad de causar dolor (incluso si el paciente parece estar inconsciente)14.
Es importante utilizar un estímulo doloroso periférico, ya que la aplicación de un estímulo central, en muchas ocasiones, provoca que los pacientes hagan gesticulaciones o muecas, y esto los llevará a que cierren los ojos siendo una respuesta contraria a lo que se trataría de lograr6.
Ninguno. 1 puntoEsta puntuación se registra cuando no hay respuesta a ningún estímulo.
Si los ojos del paciente se encuentran cerrados como consecuencia de algún traumatismo directo o inflamación orbital se debe documentar ya que en tales casos es imposible realizar una evaluación exacta del nivel de apertura ocular; si se evaluara con la presencia de estas condiciones tendríamos un resultado equivocado (tabla 1)14.
- •
Respuesta verbal
Apertura ocular
| Respuesta | Descripción | Valor |
|---|---|---|
| Espontánea | Abre los ojos espontáneamente | 4 puntos |
| Al hablarle | Hay apertura al estímulo verbal, no necesariamente por la orden “abra los ojos”, puede tratarse de cualquier frase | 3 puntos |
| Al dolor | No abre los ojos con los estímulos anteriores, abre los ojos con estímulos dolorosos | 2 puntos |
| Ninguna | No abre los ojos ante ningún estímulo | 1 punto |
La mejor respuesta verbal evalúa 2 aspectos de la función cerebral:
La comprensión o entendimiento de lo que se ha dicho -la recepción de palabras-.
Habilidad para expresar pensamientos -la capacidad de expresar con palabras alguna idea que se quiera manifestar-.
Antes de iniciar el interrogatorio, el idioma, la cultura del paciente, el sentido de la vista y la presencia de problemas de audición deben ser considerados. Si la persona se siente incómoda cuando se le hacen preguntas, se le puede pedir a los familiares que ellos las hagan6,12.
Los pacientes que están demasiado asustados para responder a las preguntas primero deben ser tranquilizados. En los pacientes con demencia, la confusión puede ser normal, por lo que sus historias clínicas y notas médicas anteriores deben ser verificadas6,12.
¿Cómo evaluar la mejor respuesta verbal?La mejor respuesta verbal proporciona al profesional información sobre la comprensión y el funcionamiento de los centros cognitivos del cerebro, y refleja la capacidad del paciente para articular y expresar una respuesta14.
Orientado. 5 puntosLa mejor respuesta verbal evalúa el nivel de alerta mediante la determinación de si una persona es consciente de sí misma y del medio ambiente. Si el paciente está consciente de esto, se podrá decir que está orientado.
La orientación es el reconocimiento de la propia persona en relación con el tiempo y el espacio. Una persona que está orientada sabe quién es (nombre), en donde está y la hora del día (mañana, tarde, noche). Es válido preguntar el mes y el año en el que se está, sin embargo el preguntar la fecha y el día de la semana ha generado discrepancias, ya que un paciente con una larga estancia hospitalaria tiende a perder la consecución de los días y fechas.
Si se pregunta acerca del tiempo, lugar y persona y el paciente contesta correctamente, recibirá una puntuación de 5 en este rubro, aún cuando otros elementos de su conversación sean inapropiados6,7,12,14,16.
No es aconsejable hacer preguntas que se respondan mediante “sí” o “no”, ya que el profesional puede perder precisión para determinar si el paciente está orientado o no6.
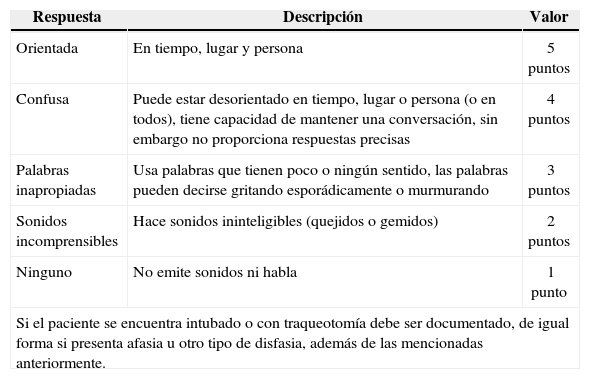
Confundido. 4 puntosSi una o más de las preguntas anteriores se contestan incorrectamente, el paciente debe ser registrado como confundido. El paciente confundido puede estar conversando, sin embargo, no es capaz de proporcionar las respuestas correctas a las preguntas referentes a las circunstancias actuales12. Estos detalles son importantes porque la confusión no se percibe sólo con observar a la persona, por lo que los pacientes deben ser escuchados con atención7.
Palabras inadecuadas. 3 puntosLos pacientes articulan palabras claras y comprensibles, sin embargo, tienen poco sentido en el contexto de las preguntas.
A veces estas palabras se expresan como obscenidades. Los pacientes con disfasia motora a menudo son difíciles de evaluar, ya que con frecuencia son incapaces de pronunciar las palabras que desean decir o son incapaces de pensar en las palabras correctas para expresarse7,14. Los pacientes también pueden continuar por un periodo excepcionalmen-te largo repitiendo una frase o palabras concretas. Esto se conoce como perseverancia16.
Sonidos incomprensibles. 2 puntosEl paciente responde al hablarle o al dolor, sin palabras comprensibles, y sólo puede ser capaz de producir gemidos, quejidos o llanto. Si el paciente ha sufrido daños al centro del lenguaje y no puede hablar pero permanece consciente y alerta, la puntuación debe seguir siendo registrada como 2, a menos que puedan ser usados métodos alternativos de comunicación como señas y escritura14.
Ninguno. 1 puntoEl paciente es incapaz de producir palabra o sonido alguno.
Si hay algún daño en el centro del lenguaje, el paciente puede estar despierto pero no podrá hablar. En este caso, se dirá que el paciente presenta afasia y recibirá una puntuación de uno. Otros factores como la disfasia, que puede ser ocasionada por la presencia de un tubo endotraqueal o tra-queostomía, fractura mandibular o de maxilar superior, debe ser considerada en el momento de la evaluación, de lo contrario, el resultado de la valoración será determinar una condición más grave de lo que en realidad es (tabla 2)6,7,14,16.
- •
Respuesta motora
Respuesta verbal
| Respuesta | Descripción | Valor |
|---|---|---|
| Orientada | En tiempo, lugar y persona | 5 puntos |
| Confusa | Puede estar desorientado en tiempo, lugar o persona (o en todos), tiene capacidad de mantener una conversación, sin embargo no proporciona respuestas precisas | 4 puntos |
| Palabras inapropiadas | Usa palabras que tienen poco o ningún sentido, las palabras pueden decirse gritando esporádicamente o murmurando | 3 puntos |
| Sonidos incomprensibles | Hace sonidos ininteligibles (quejidos o gemidos) | 2 puntos |
| Ninguno | No emite sonidos ni habla | 1 punto |
| Si el paciente se encuentra intubado o con traqueotomía debe ser documentado, de igual forma si presenta afasia u otro tipo de disfasia, además de las mencionadas anteriormente. | ||
La respuesta motora se utiliza para determinar qué tan bien el encéfalo está funcionando como un todo. Esta evaluación no pretende identificar el área específica del cerebro que está dañada, sino que muestra la capacidad del paciente para obedecer órdenes sencillas como “saque la lengua”, el cual identificará qué tan adecuada es la integración del cerebro con el resto del cuerpo6,12,16.
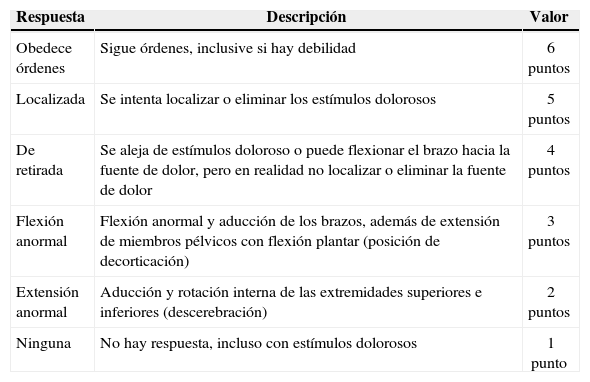
¿Cómo evaluar la mejor respuesta motora?Obedece órdenes. 6 puntosLa persona puede responder con precisión a las instrucciones. Se debe pedir al paciente que realice un par de movimientos diferentes, por ejemplo, “saque la lengua”, “levante las cejas”, “muestre los dientes” o “alce el pulgar”. La instrucción “apriete mi mano” no es recomendada para evaluar la respuesta motora particularmente en pacientes comatosos. En estos pacientes la compresión puede ser un reflejo primitivo y por ende, ser mal interpretado. Si esto se utiliza con el paciente también se debe pedir la liberación de su agarre23. En ocasiones, miembros de la familia pueden ser alentados falsamente por este reflejo, por lo tanto, es mucho más seguro pedir al paciente que “levante 2 dedos”, “levanta la mano derecha” o “toque su oreja derecha”6,12,14,16.
Localiza el dolor. 5 puntosEsta es la respuesta a un estímulo doloroso central. Involucra los centros mayores del cerebro que reconocen que algo está causando dolor al paciente, por lo que intentará eliminar esa fuente de dolor. Un estímulo doloroso se debe aplicar sólo cuando el paciente no muestra respuesta a la instrucción verbal. No necesita ser aplicada si el paciente ya está localizando el dolor, por ejemplo, al tirar de una mascarilla de oxígeno o una sonda nasogástrica6,12,16.
Retirada al dolor. 4 puntosEn respuesta a un estímulo doloroso central, el paciente doblará sus brazos como flexión normal ocasionado por un reflejo, pero no para localizar la fuente del dolor sino para retirarse de ella6,12,16.
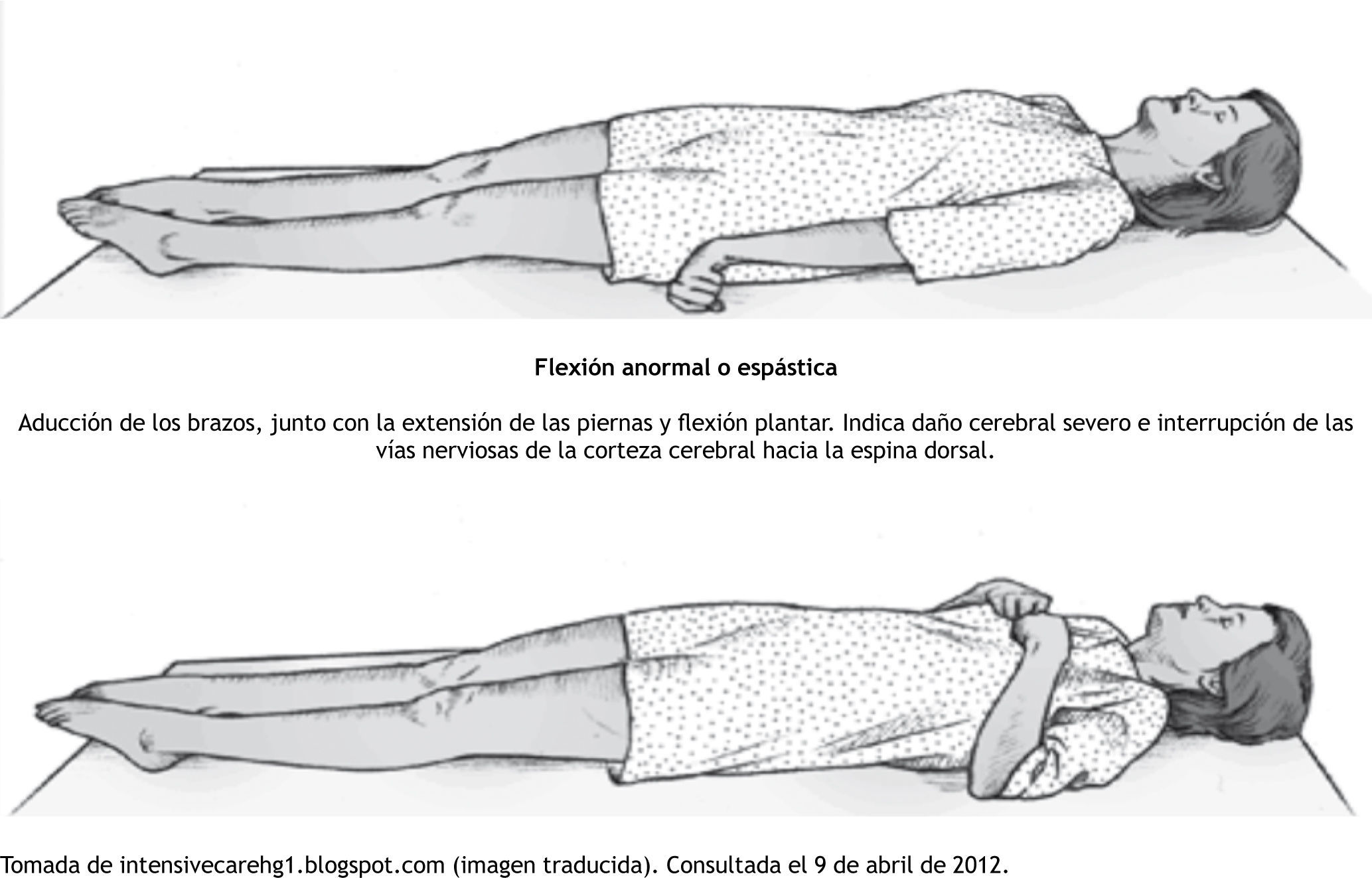
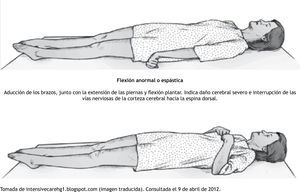
Flexión anormal o espástica. 3 PuntosEsto también se conoce como postura de decorticación22. Esto ocurre cuando hay un bloqueo en la vía motora entre tallo cerebral y la corteza cerebral. Puede ser reconocida por la flexión de los brazos y la rotación de las muñecas. A menudo el pulgar se posiciona través de los dedos6,12.
Extensión anormal. 2 puntosTambién conocida como postura de deseerebraciór23 (fig. 1). Esto ocurre cuando la vía motora se bloquea o se daña en el tronco cerebral; se caracteriza por la rectificación del codo y la rotación interna del hombro y la muñeca. A menudo las piernas también están extendidas, con los dedos de los pies apuntando hacia abajo6,12.
Ninguna. 1 puntoNo hay respuesta ante cualquier estímulo (tablas 3 y 4).
Respuesta motora
| Respuesta | Descripción | Valor |
|---|---|---|
| Obedece órdenes | Sigue órdenes, inclusive si hay debilidad | 6 puntos |
| Localizada | Se intenta localizar o eliminar los estímulos dolorosos | 5 puntos |
| De retirada | Se aleja de estímulos doloroso o puede flexionar el brazo hacia la fuente de dolor, pero en realidad no localizar o eliminar la fuente de dolor | 4 puntos |
| Flexión anormal | Flexión anormal y aducción de los brazos, además de extensión de miembros pélvicos con flexión plantar (posición de decorticación) | 3 puntos |
| Extensión anormal | Aducción y rotación interna de las extremidades superiores e inferiores (descerebración) | 2 puntos |
| Ninguna | No hay respuesta, incluso con estímulos dolorosos | 1 punto |
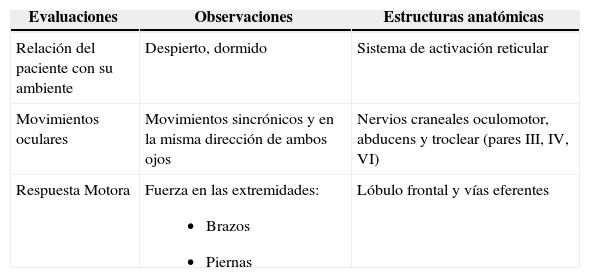
Estructuras anatómicas relacionadas en la evaluación del Glasgow
| Evaluaciones | Observaciones | Estructuras anatómicas |
|---|---|---|
| Relación del paciente con su ambiente | Despierto, dormido | Sistema de activación reticular |
| Movimientos oculares | Movimientos sincrónicos y en la misma dirección de ambos ojos | Nervios craneales oculomotor, abducens y troclear (pares III, IV, VI) |
| Respuesta Motora | Fuerza en las extremidades:
| Lóbulo frontal y vías eferentes |
Actualmente, la GCS constituye el parámetro más usado para valorar el estado de consciencia de los pacientes; tanto en el ámbito hospitalario como en el campo prehospitalario, incluso es el estándar de diversos lincamientos incluidos en manuales y guías clínicas5,23-30.
Se podría pensar que ésta se emplea sin errores, sin embargo se han observado diversas fallas e inconsistencias al momento de su uso y de su interpretación. Esto lleva a determinar resultados erróneos como suponer condiciones clínicas más graves de lo que en verdad se presentan, o por el contrario, pasar por alto datos e información acerca del deterioro de la persona, situación que retrasaría la atención oportuna del paciente y consecuentemente comprometería desde las funciones neurológicas hasta la vida27,31-33.
Muchas de las fallas que se desprenden de la aplicación del Glasgow son debido a que el personal de salud no toma en cuenta las limitaciones que ésta tiene, es decir, en el momento en que los profesionales realizan sus valoraciones no contemplan ciertas implicaciones que tiene la GCS y esto produce resultados incorrectos8,32,34.
Una de estas implicaciones y quizá la más común, es el no poder valorar la respuesta verbal cuando se tiene al paciente con manejo invasivo de vía aérea (intubación endotra-queal, traqueostomía, etc.). Siempre que nos enfrentemos a esta situación no se deberá calificar este rubro con 1, ya que el hecho de dar un puntaje nos estaría hablando de que la persona no tiene esta respuesta por alguna alteración de las funciones neurológicas siendo que en realidad no es así. En este caso se deberá registrar como no valorable32,35.
Otra de las situaciones que comúnmente causa fallas es el dar una puntuación a la respuesta motora cuando se tiene al paciente bajo sedación (propofol, midazolam, tiopental, etc.), o con manejo de bloqueadores neuromusculares (succinilcolina, vecuronio, rocuronio, etc.)36. Si evaluáramos a un paciente en estas condiciones, de acuerdo al parámetro correspondiente, la puntuación que se tendría que dar es uno, sin embargo, como ya señalamos, el hecho de proporcionar una calificación implícitamente expresaría que alguna agresión a las funciones neurológicas estaría alterando la capacidad del paciente para poder obedecer órdenes, siendo que el origen de esta limitación sería farmacológico25,32,37.
De la misma forma ocurre con la apertura ocular, si el paciente se encontrara bajo sedación, presentará un trauma ocular directo o edema periorbital, éste sería incapaz de parpadear por lo que sería incorrecto calificar la subescala correspondiente, ya que como se explicó, un puntaje bajo hablaría de una alteración de la consciencia y esto sería una evaluación errónea.
Ante la presencia de alguna de estas condiciones es necesario señalar en el parte clínico, que la correcta evaluación no puede ser llevada a cabo y se debe seguir con las subes-calas que sí puedan ser valoradas. Una recomendación importante que se desprende de lo anterior es el no tratar de adecuar o adaptar la escala ante ningún tipo de situación. Si nuestro paciente estuviera bajo apoyo mecánico-ventilatorio al momento de reportar el Glasgow, se debe de manejar en respuesta verbal como paciente intubado o no valorable y así respectivamente, en cualquiera de las condiciones clínicas que interfiera en nuestra valoración25,35.
El profesional de la salud debe ser muy sensible al momento de valorar la GCS para no dar puntajes que hablen de una condición neurológica deteriorada cuando en realidad son limitaciones ajenas a un daño neurológico. Para esto se deben tener en cuenta no solamente las condiciones que ya se mencionaron, sino otras que también nos pueden llevar a cometer errores similares a los que se expresaron en los ejemplos anteriores, y que de no contemplarse, seguramente equivocarán la valoración de Glasgow (tabla 5).
Situaciones que generan confusión al valorar el Glasgow
| En la apertura ocular | En la respuesta verbal | En la respuesta motora |
|---|---|---|
|
|
|
Tomado de Singh B et al.3.
Vale mencionar que en estudios de confiabilidad de la GCS se ha observado que la evaluación aislada del componente motor funciona igual de aceptable que si se evaluara la escala completa y puede llevarse a cabo en pacientes donde la recolección íntegra de datos de Glasgow no puede realizarse, esto es, si tenemos a un paciente con compromiso de la respuesta verbal y la respuesta ocular, pero la respuesta motora es valorable, encontrar un puntaje de 6 sería un criterio confiable para emitir un juicio clínico, además de que sería un buen recurso para predecir la evolución del paciente8,38-40.
Otro error común que se ha observado al momento del uso de la GCS es el hecho de mecanizar esta prueba dando resultados aproximados con base a observaciones superficiales y no valorar cada rubro del Glasgow, un ejemplo claro de lo anterior es al decir que un paciente tiene “Glasgow de 10”, como si se tratara de una escala de valoración análoga. El ejemplo anterior (GCS = 10) nos podría hablar de realidades clínicas distintas porque podría ser un paciente que obedece órdenes (6 puntos), abre los ojos al hablarle (3 puntos), pero no tiene respuesta verbal (1 punto), o bien, el paciente puede estar localizando el dolor (5 puntos), tener apertura ocular al dolor (2 puntos), y estar diciendo palabras inapro-piadas (3 puntos). Por lo tanto, si se genera un puntaje basado en la impresión general del paciente seguramente ocasionara pérdida de datos importantes y sería una evaluación errónea8,25,41.
Numeroso estudios publicados invitan a los evaluadores a llevar a cabo sus valoraciones detalladamente en cada rubro y a enunciar sus resultados no como “15”, “9” o algún dígito producto de la suma de los valores sino como “4-5-6”. Para entender este tipo de expresión del resultado se debe de saber que los números anteriores son los valores máximos de los componentes de la escala de Glasgow, y en el cual el orden de los datos corresponde a respuesta ocular, respuesta verbal y respuesta motora. De esta forma, si al generar el resultado decimos Glasgow de “3-4-6”, entenderíamos que es un paciente que tiene apertura ocular al hablarle, tiene una respuesta verbal confusa y obedece órdenes. Esto sería mucho más preciso que decir “Glasgow de 10”41-44.
Otra situación importante que se ha observado a través del tiempo, desde la creación de la GCS hasta la actualidad, es la inconsistencia de los resultados de la escala entre evaluadores. Este es un problema que ha sido abordado por diversos autores, entre ellos el propio doctor Jennett. Pese a que se ha demostrado que la GCS es una herramienta rápida y con buen grado de confiabilidad, también se ha observado que el uso preciso y confiable de esta herramienta tiene una estrecha relación con el personal que la evalúa. El personal que cuenta con menos vivencias clínicas y menor capacitación es más propenso a cometer errores e inconsistencias en la valoración. Por lo tanto, al haber un entrenamiento continuo acerca del uso de la GCS, se observa una mejora significativa en las evaluaciones y el reporte de resultados entre evaluadores5,33,45-48.
¿Cuándo valorar la GCS?La GCS fue diseñada originalmente para vigilar la evolución de pacientes con traumatismo craneoencefálico, sin embargo, ahora es una herramienta útil para evaluar a todos los pacientes con riesgo de alteración del estado de consciencia sin tener en cuenta la patología primaria. Es pertinente recordar que el objetivo principal del Glasgow es valorar la integridad de las funciones normales del cerebro14,29,30,49.
Como base para el seguimiento después de la lesión, mientras más pronto se realice la valoración de Glasgow es mejor, reconociendo que es probable que en muchos casos la capacidad de respuesta pueda variar durante las primeras horas después del traumatismo. Esto puede ser debido a la resolución de la conmoción cerebral o de los efectos del alcohol u otras drogas, el desarrollo o corrección de factores tales como la hipoxia y la hipotensión que influyen en la función cerebral, o el desarrollo de complicaciones intracraneales. Por estas razones, el momento más válido para evaluar la ECG para el pronóstico es, probablemente, después de la reanimación5,9,34.
Para ese momento, sin embargo, otro factor de confusión es la intubación y la sedación del paciente, que a menudo puede hacer que sea imposible evaluar los 3 componentes de la GCS5,32,45.
La proporción de pacientes que no son evaluables con la GCS completa varía con el tiempo transcurrido desde la lesión, como se mostró en un estudio de más de 1,000 casos en el Consorcio Europeo de Lesiones Craneales. No obstante, fue frecuente la posibilidad de evaluar la respuesta motora y esto por sí solo puede ser utilizado para dar un pronóstico5.
Periodicidad de la evaluación de la GCSLas guías clínicas del 2003 del Instituto Nacional para la Excelencia Clínica (National Institute for Clinical Excellence, NICE) recomiendan que los pacientes con traumatismo cra-neoencefálico con una puntuación total de GCS por debajo de 15 puntos deberían tener evaluaciones cada media hora hasta alcanzar la puntuación máxima, mientras que los pacientes con una puntuación total GCS de 15 puntos deben ser registrados cada media hora durante 2 horas, una hora durante las siguientes 4 horas y después de esto cada 2. Aunque esta guía clínica es útil, dentro de las áreas clínicas la condición neurológica del paciente normalmente dicta la frecuencia de las evaluaciones, y cualquier cambio adverso en la condición del paciente es una indicación para aumentar la frecuencia de las éstas. La interrupción de las observaciones neurológicas se basa en el juicio clínico de cada profesional, pero es razonable para detenerlas si el paciente ha sido consistentemente estable durante un par de días, siempre que la patología inicial sea corregida6,14.
Estímulos dolorososUna cuestión que es importante durante la evaluación del Glasgow, es el hecho de aplicar un estímulo doloroso50.
Ya que el paciente puede interpretarlo como una agresión, es necesario hacerle saber que parte de la valoración es aplicar dolor. Nunca se debe de dar por hecho que el paciente está completamente inconsciente. Hay diferentes tipos de estímulo que se pueden usar así como el momento en el que debe usarse. Los estímulos dolorosos generalmente se dividen en 2 categorías que son centrales y periféricos. El encéfalo responde a los estímulos dolorosos centrales y la médula espinal a los periféricos6.
El problema que se ha identificado con los estímulos dolorosos centrales es la diferencia que hay cuando se aplica entre distintos profesionales a un mismo paciente. Los factores que influyen en las variaciones que hay en la aplicación de dolor son debido a cómo el profesional fue capacitado, y lo cómodo que se siente utilizando algún tipo de estímulo. Se ha observado que el estímulo esternal es el más aplicado ya que se piensa que es el más fácil de realizar, sin embargo, estudios han afirmado que este método representa una práctica obsoleta. El mejor método de generación de estímulos dolorosos centrales es la presión de trapecio6,50.
Además de este sitio de presión existen otros puntos para aplicar dolor al paciente aparte de que la estimulación dolorosa debe tener un límite de tiempo. A continuación se describen recomendaciones para llevar esto a cabo.
Tres métodos para aplicar un estímulo doloroso centralPresión supraorbitariaEste fue identificado como el “estándar de oro”, pero sólo debe utilizarse cuando el profesional ha sido entrenado para aplicarla correctamente. Justo debajo de la cara interna de la ceja se forma una pequeña hendidura a través del cual corre una rama del nervio facial. La mano del evaluador se apoya en la cabeza del paciente y el plano de la articulación del pulgar se coloca en la cresta supraorbital debajo de la ceja. La presión se incrementa gradualmente hasta un máximo de 30 segundos. Esto está contraindicado si hay algún daño orbital o fractura de cráneo, en cuyo caso la “compresión de trapecio” es una alternativa adecuada6.
Presión mandibularLa presión se aplica en el ángulo de la mandíbula. Se debe apoyar el pulgar contra la esquina de la unión del maxilar y la mandíbula para aplicar una presión creciente por un máximo de 30 segundos6.
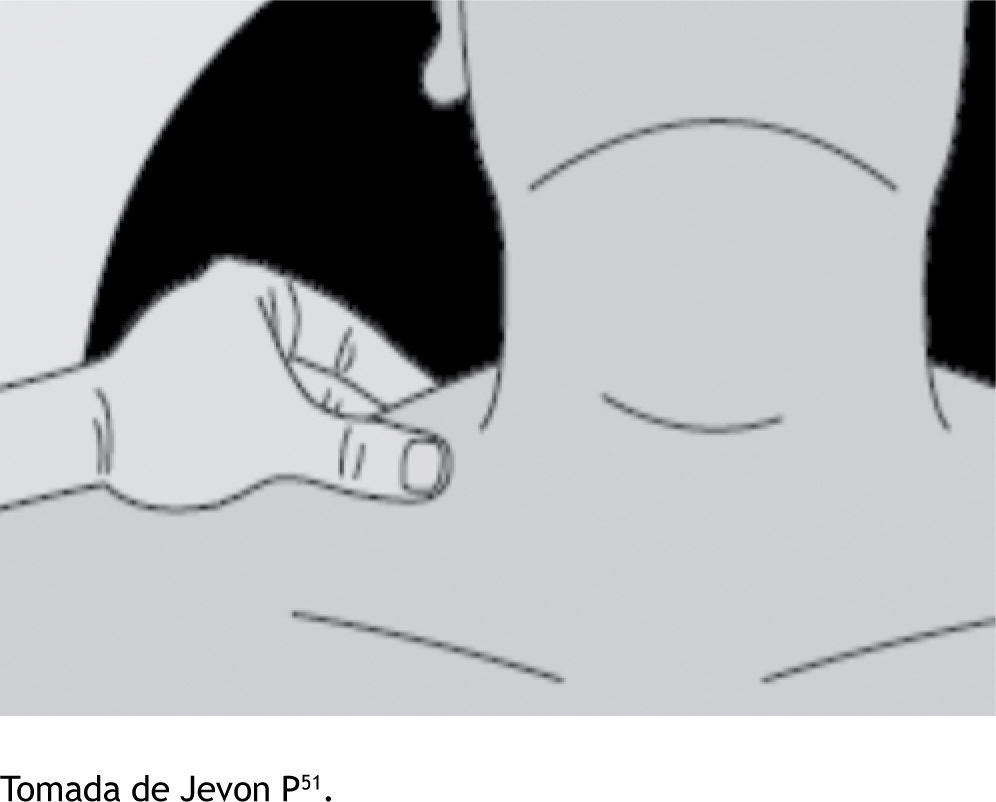
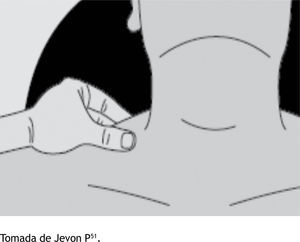
Presión del trapecioEl músculo trapecio se extiende a través de la parte posterior de los hombros desde la mitad del cuello. Sujete el músculo con el pulgar y el índice y aplique una presión creciente por un máximo de 30 segundos (fig. 2). El músculo trapecio tiene un componente sensorial y uno motor50.
Presión del trapecio.
Tomada de Jevon P51.
En lo referente a los estímulos dolorosos periféricos, el sitio de aplicación es directamente a un brazo o una pierna inmóvil. Se diferencia del estímulo doloroso central en que la columna responderá como reflejo y el paciente retirará la parte estimulada. La aplicación de dolor periférico puede probar la flexión y localizar el dolor6,51.
- •
Presione el lecho ungueal del paciente.
- •
Presione directamente el lecho ungueal del paciente pero a los costados de los dedos.
Sin embargo, para algunos autores la aplicación de presión en el lecho ungueal es considerada como una práctica muy agresiva, ya que los tendones extensores, aponeurosis, capilares sanguíneos y los nervios que se encuentran debajo pueden resultar dañados por una estimulación insensible, sobre todo cuando se usa algún objeto, por ejemplo una pluma o un cilindro de jeringa. También el puncionar los dedos de la persona es una práctica negativa, ya que puede causar daños al paciente. Se sugiere que la presión no sea aplicada directamente sobre el lecho de la uña, sino al lado del dedo. Al llevar a cabo de esta técnica no se daña a las estructuras en el área del lecho de la uña (fig. 3)6.
Presión del lecho ungueal con objeto sólido (técnica no recomendada).
Tomada de Edwards SL6.
Es importante tener en cuenta que el provocar dolor es una práctica muy desagradable para el paciente, así que independientemente de que se aplique bien el estímulo debemos de ser sensibles para determinar si en verdad lo necesita o si la aplicación de dicho estímulo le generaría más daño por lesionar más una región traumatizada.
Cuando se usa la GCS los 3 componentes son evaluados por separado, sin embargo, al adquirir experiencia a veces es fácil evaluar 2 o inclusive los 3 aspectos simultáneamente y así incrementar la efectividad de la evaluación. Por ejemplo, si el paciente no abre los ojos, no habla o no obedece órdenes en el acercamiento inicial pero hay apertura ocular al dolor o hace sonidos incomprensibles en respuesta al dolor, esto puede ser valorado cuando se aplique un estímulo doloroso para valorar la respuesta motora, no hay necesidad de aplicar dolor para cada uno de los rubros de la escala6,27,31.
Cuando se valoran los componentes del Glasgow el evaluador debe iniciar con la búsqueda de la mejor respuesta e ir descendiendo progresivamente. Así, por ejemplo, un buen esfuerzo debe ser hecho para ver si el paciente obedece las órdenes antes de aplicar dolor para probar si existe una respuesta localizadora25.
ConclusionesLa GCS, desde su creación, rápidamente se convirtió en una herramienta de uso frecuente para la valoración del estado de consciencia de un paciente con traumatismo craneoen-cefálico. Además de cumplir con la función de proporcionar una escala numérica para hacer valoraciones objetivas, este método de evaluación ha propiciado la confiabilidad en la comunicación entre proveedores del cuidado aparte de ser un instrumento sumamente útil para detectar cambios neurológicos y poder predecir la evolución clínica de los pacientes.
Es relevante que el personal de Enfermería tenga buen dominio acerca del uso de esta escala, ya que son los profesionales que de forma prolongada están en contacto directo con los pacientes. Esta situación hace que sean los más indicados para aplicar la escala de coma de Glasgow, de hecho, recordemos que el propio doctor Jennett atribuyó a las enfermeras el éxito que tuvo la GCS a nivel mundial.
Esta escala valora la mejor respuesta obtenida en 3 aspectos conductuales de la persona que son la respuesta motora, la respuesta verbal y la apertura ocular.
Gracias a su facilidad de uso, el GCS se ha posicionado como un estándar para la valoración del estado de consciencia del paciente, sin embargo, debido al auge que tiene el uso de esta escala, se han generado prácticas que no son muy convenientes para la confiabilidad y precisión de las evaluaciones, tal es el caso de aplicar la escala indiscriminadamente en diversas situaciones clínicas o en establecer formas de usarla que hacen ambiguo el resultado, tal es el caso de calificar a un paciente con esta escala como si se tratara de una escala de valoración análoga, generando un resultado a partir de observar “que tan despierto se encuentra”. También es importante recordar los factores que pueden confundir la evaluación ya que de no ser así, podemos calcular un resultado erróneo que nos haga suponer alguna condición clínica más grave o inclusive menos deteriorada de lo que en verdad se está presentando, situación que se traduce en una mala atención para el paciente.
La GCS, como cualquier otro conocimiento clínico, debe estar sujeto a una constante revisión y práctica, ya que es esto lo que le proporciona al proveedor del cuidado mayores destrezas y habilidades sobre el cuidado que brinda, en el GCS, esto se ve reflejado en la precisión de la evaluaciones que realiza y en la confiabilidad que genera en el momento de comunicar los resultados con el equipo interdisciplinario de salud.
Toda vez que se valore a un paciente es importante recordar que siempre se debe observar y no sólo mirar, se debe escuchar y no sólo oír, y se debe sentir y no sólo tocar.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
FinanciamientoNo se recibió patrocinio para llevar a cabo este estudio.