El delirium es una alteración cognitiva relacionada con resultados negativos en el paciente interno en la unidad de cuidados intensivos (UCI), las intervenciones familiares han demostrado ser efectivas para reducir la incidencia de esta condición.
ObjetivoIdentificar las estrategias que incluyen a la familia en la prevención del delirium en la UCI del adulto que pueden ser integradas al ABCDEF. Criterios de inclusión: Estudios que describieran acciones e intervenciones que incluyan a cuidadores y familiares en la UCI para la prevención del delirium en adultos, realizados en los últimos 5 años, disponibles en texto completo, en español, portugués e inglés.
MétodosSe realizó una revisión de alcance utilizando las palabras clave «Critical Care, Delirium, Family, Primary Prevention» en 11 bases de datos (PubMed, Biblioteca Virtual de Salud, Cochrane Library, TRIP Data base, EBSCO, Ovid Nursing, Springer, Scopus, Dialnet, Scielo, Lilacs) y otras fuentes (Open Gray, Google Scholar), entre los meses de agosto-octubre de 2019; 8 estudios se consideraron relevantes y fueron analizados.
ResultadosLos resultados fueron descritos en 3 categorías: flexibilidad vs. restricción de visitas en la UCI, reorientación como estrategia de prevención y síndrome post-UCI en la familia.
ConclusiónLas visitas extendidas, el desarrollo de actividades mediadas por la familia y la reorientación son estrategias no farmacológicas que reducen la incidencia del delirium en la UCI y ofrecen múltiples beneficios para el paciente y su familiar/cuidador.
Delirium is cognitive impairment related to negative inpatient outcomes in the Intensive Care Unit (ICU), family interventions have been shown to be effective in reducing the incidence of this condition.
ObjectiveTo identify strategies that include the family in the prevention of delirium in the adult intensive care unit that can be integrated into ABCDEF. Inclusion criteria: Studies describing actions and interventions involving caregivers and family members in the ICU for the prevention of delirium, conducted in the last five years, available in full text, in English and Spanish, Portuguese and in adults.
MethodsA scope review was conducted using the keywords “Critical Care, Delirium, Family, Primary Prevention” in 11 databases (PubMed, Virtual Health Library, Cochrane Library, TRIP Data base, EBSCO, Ovid Nursing, Springer, Scopus, Dialnet, Scielo, Lilacs) and other sources (Open Gray, Google Scholar), between August - October 2019; 8 studies were considered relevant and were analysed.
ResultsThe results were described in 3 categories: flexibility vs. restriction of visits in the ICU, Reorientation as a prevention strategy and post-ICU syndrome in the family.
ConclusionExtended visits, development of family-mediated activities, and redirection are non-pharmacological strategies that reduce the incidence of delirium in the ICU and offer multiple benefits to the patient and family/caregiver.
El delirium se considera como una alteración o perturbación del estado de conciencia evidenciado por un cambio desorganizado en la cognición (contenido) y percepción (nivel) del paciente; cuenta con un inicio repentino que varía entre horas o días, se comporta de manera fluctuante e impide recibir, procesar, almacenar y recordar información de manera correcta1,2. Se considera un aspecto significativo e independiente asociado a malos pronósticos para el paciente crítico3 como: mayor duración de estancia hospitalaria4,5, altas tasas de mortalidad6–8, reingreso a la unidad de cuidados intensivos (UCI)9, deterioro cognitivo10 y deterioro funcional a largo plazo11,12.
Las características del delirium son difícilmente observables en entornos como el de la UCI, además su gravedad varía entre los pacientes; el delirium se ha clasificado en 3 tipos: hiperactivo caracterizado por agitación, ansiedad y deseo de retirar dispositivos terapéuticos; hipoactivo en donde el paciente se presenta somnoliento, retraído y con reducción de respuesta a los estímulos, y mixto que consiste en la fluctuación entre los 2 anteriores13–15. Por otro lado, la incidencia del delirium en la UCI resulta ser heterogénea, esta variación se ha relacionado al tipo de población estudiada, las herramientas de detección usadas y/o la interpretación de los hallazgos; la literatura reporta incidencias superiores al 30% en poblaciones mixtas8,16,17, y hasta del 80% en pacientes con ventilación mecánica6,18.
Una estrategia desarrollada para el manejo de los pacientes críticos con ventilación mecánica ha demostrado beneficios para el manejo y la prevención del delirium; con esta se desarrolló un paquete de intervenciones basados en la evidencia que comprendía actividades como: A- evaluar, prevenir y controlar el dolor, B- completar tanto el SAT (despertar espontaneo) como el TAS (respirar espontáneamente) en pacientes ventilados mecánicamente cuando sea apropiado, C- elección adecuada de la sedación y la analgesia, D- vigilancia del delirium mediante la evaluación de la Confusion Assessment Method for the Intensive Care Unit (CAM-ICU) y aplicación de diversas estrategias no farmacológicas para el tratamiento, E- activación de la movilidad temprana a lo largo de un continuo de movilidad protocolizada19. Estas acciones surgen con el propósito de mejorar las directrices de práctica clínica que se venían manejando con el protocolo Pain, Agitation, Delirium (PAD)20; la implementación de este paquete ha demostrado reducir hasta en un 50% la probabilidad de que los pacientes padezcan algún episodio de delirium21.
La familia es un componente recientemente incorporado al cuidado del paciente internado en la UCI como parte del paquete ABCDEF para la prevención del delirium. La última incorporación a este paquete fue la intervención F- participación y compromiso del paciente y la familia; resultó del desarrollo investigativo patrocinado por la Fundación Gordon y Betty Moore22. Estudios han encontrado que por cada 10% de aumento en el cumplimiento del paquete «ABCDEF» los pacientes tenían un 2% más de días libres de delirium y un 15% más de probabilidad de supervivencia hospitalaria20. Recientemente se ha asociado la implementación de la estrategia con la reducción en la incidencia de coma o delirium, el tiempo con ventilación mecánica, el uso de restricción física, la mortalidad hospitalaria, el reingreso a la UCI y alta a un lugar que no sea el hogar23.
Según la Society of Critical Care Medicine (SCCM) el elemento F requiere de una atención centrada en el paciente donde se respete y se responda a las necesidades tanto del paciente como de su familiar a través del empoderamiento y la participación, lo que proporciona un ambiente de seguridad relacionado con el bienestar no solo físico sino mental evidenciado por una comunicación asertiva y oportuna entre el profesional y el grupo familiar; este elemento además de los beneficios ya mencionados para el paciente, trae bienestar para la familia y mejora el proceso de toma de decisiones conjunta, así como las expectativas respecto a la atención de su familiar24.
Teniendo en cuenta el impacto que pueden generar las acciones de la familia en la prevención del delirium y el valor que se le ha asignado en el paquete de intervención «ABCDEF», es importante revisar cuales son las estrategias más efectivas para desarrollar resultados positivos en el paciente. Esta revisión de alcance tiene por objetivo identificar las estrategias que incluyen a la familia en la prevención del delirium en las unidades de cuidados intensivos adulto que pueden ser integradas al ABCDEF.
Materiales y métodosSe llevó a cabo una revisión de alcance teniendo como marco de referencia los 5 pasos definidos por Arskey y ÓMalley25 que son: 1) Identificación de la pregunta de investigación, 2) Identificación de estudios relevantes, 3) Selección de estudios, 4) Análisis de datos y 5) Cotejar, resumir y reportar resultados.
Proceso de búsquedaLas bases de datos consultadas fueron PubMed, Biblioteca Virtual de Salud, Cochrane Library, TRIP Database, Ebsco, Ovid Nursing, Springer, Scopus, Dialnet, Scielo, Lilacs y otras fuentes como Open Gray y Google Scholar; durante los meses de agosto a octubre de 2019.
Para la búsqueda se utilizaron palabras clave como Delirium, Critical Care, Family, Primary prevention, Prevention and control en conjunción con los operadores boléanos «AND» y «OR», de acuerdo con las particularidades de cada motor de búsqueda; por ejemplo, para PubMed la ecuación de búsqueda fue «(((“prevention and control” [Subheading] OR “Primary Prevention”[Mesh]) AND “Family”[Mesh]) AND “Critical Care”[Mesh]) AND “Delirium”[Mesh]” mientras en la Biblioteca Virtual de Salud fue “(tw:(Delirium)) AND (tw:(Critical care)) AND (tw:(Family)) AND (tw:(primary prevention))»
La búsqueda se limitó a estudios en humanos, publicados entre 2014 y 2019, con textos en inglés, portugués y español que tuvieran acceso al texto completo. En las bases de datos que lo permitían, se limitó la búsqueda por disciplinas a «Medicine» y «Public Health».
Criterios de inclusiónSe incluyeron estudios cualitativos y cuantitativos realizados en los últimos 5 años, en población mayor de 18 años, que describen acciones e intervenciones que incorporen a cuidadores y familiares en la UCI para la prevención del delirium, disponible en texto completo.
Criterios de exclusiónEstudios que incluyen pacientes con antecedentes de deterioro cognitivo, investigaciones con intervenciones que también son realizadas por agentes externos a la familia (personal de salud) y cuyo resultado no sea atribuible exclusivamente a las acciones de la familia.
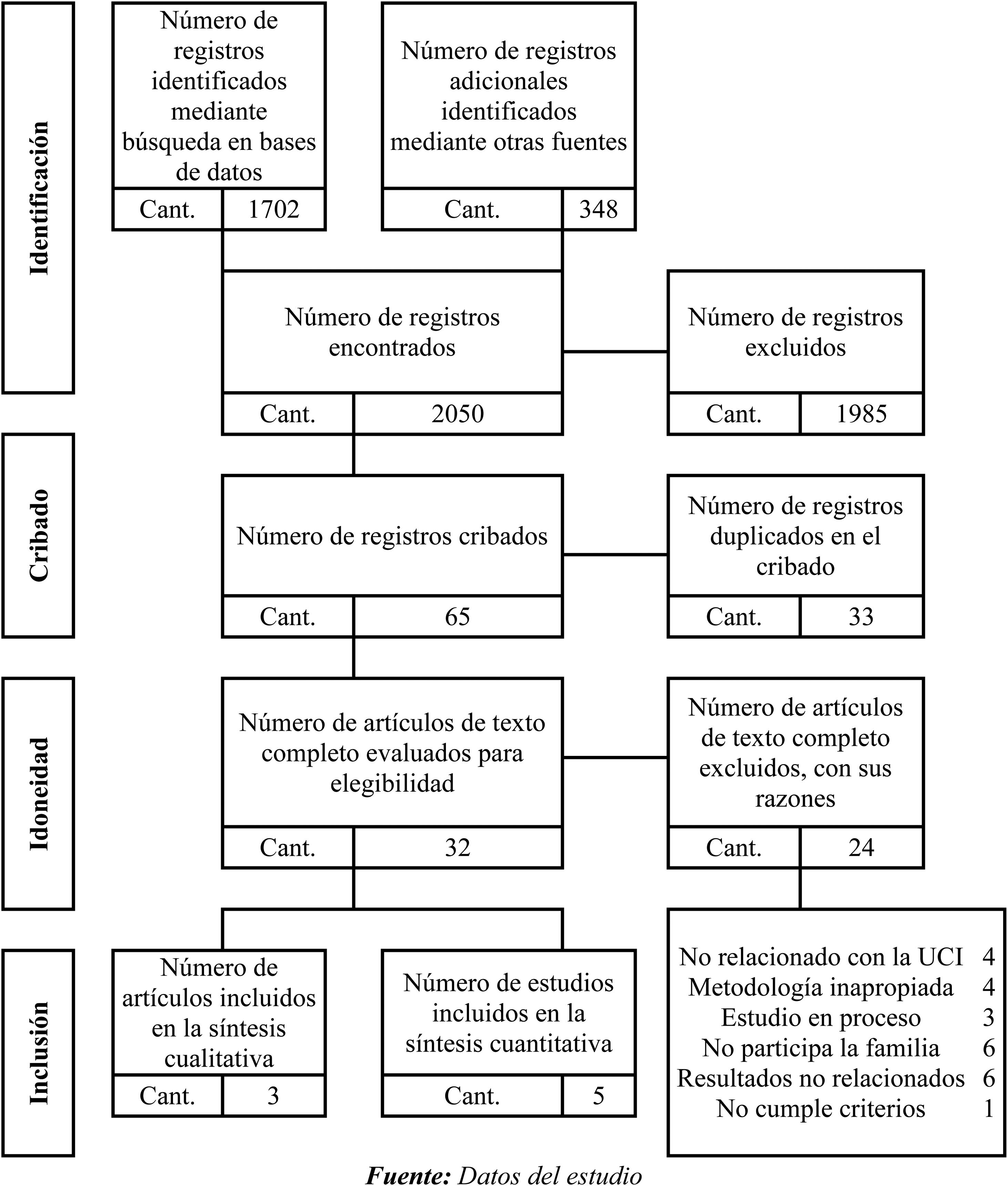
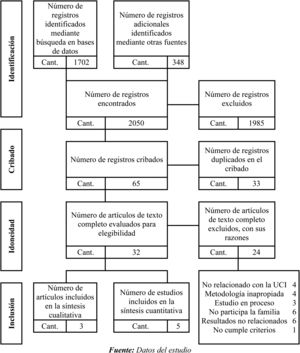
Proceso de selección y extracciónLa selección se llevó a cabo con dos investigadores de manera independiente quienes evaluaron por medio de los instrumentos de la propuesta Critical Appraisal Skills Programme Español (CASPe)26 cada uno de los artículos. Se seleccionaron 2.050 estudios por título; después de leer abstract y principales resultados, 65 artículos fueron seleccionados para revisión de texto completo. Al finalizar este proceso y por consenso de los investigadores se seleccionaron 8 artículos para ser incluidos en la revisión de alcance (fig. 1). Los factores determinantes evaluados por cada investigador para la selección de los estudios fueron objetivo, intervención, resultados y conclusiones.
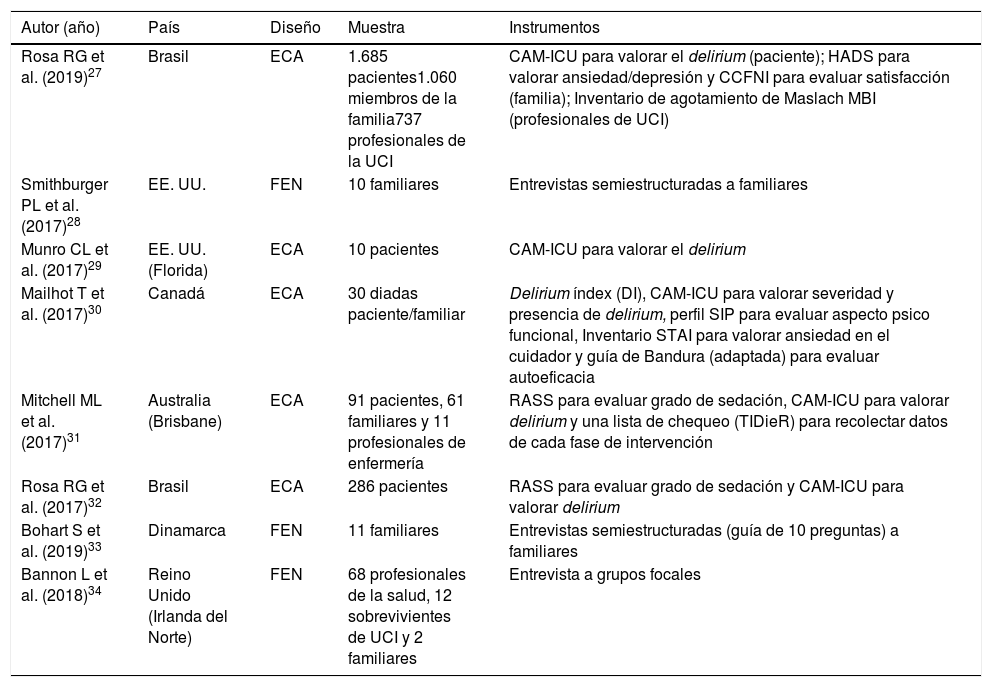
ResultadosEsta revisión de alcance incluyó 8 artículos, 5 de ellos corresponden a estudios cuantitativos y 3 son estudios cualitativos. En la tabla 1 se describen las características generales de cada uno.
Descripción general de los artículos incluidos en la revisión de alcance
| Autor (año) | País | Diseño | Muestra | Instrumentos |
|---|---|---|---|---|
| Rosa RG et al. (2019)27 | Brasil | ECA | 1.685 pacientes1.060 miembros de la familia737 profesionales de la UCI | CAM-ICU para valorar el delirium (paciente); HADS para valorar ansiedad/depresión y CCFNI para evaluar satisfacción (familia); Inventario de agotamiento de Maslach MBI (profesionales de UCI) |
| Smithburger PL et al. (2017)28 | EE. UU. | FEN | 10 familiares | Entrevistas semiestructuradas a familiares |
| Munro CL et al. (2017)29 | EE. UU. (Florida) | ECA | 10 pacientes | CAM-ICU para valorar el delirium |
| Mailhot T et al. (2017)30 | Canadá | ECA | 30 diadas paciente/familiar | Delirium índex (DI), CAM-ICU para valorar severidad y presencia de delirium, perfil SIP para evaluar aspecto psico funcional, Inventario STAI para valorar ansiedad en el cuidador y guía de Bandura (adaptada) para evaluar autoeficacia |
| Mitchell ML et al. (2017)31 | Australia (Brisbane) | ECA | 91 pacientes, 61 familiares y 11 profesionales de enfermería | RASS para evaluar grado de sedación, CAM-ICU para valorar delirium y una lista de chequeo (TIDieR) para recolectar datos de cada fase de intervención |
| Rosa RG et al. (2017)32 | Brasil | ECA | 286 pacientes | RASS para evaluar grado de sedación y CAM-ICU para valorar delirium |
| Bohart S et al. (2019)33 | Dinamarca | FEN | 11 familiares | Entrevistas semiestructuradas (guía de 10 preguntas) a familiares |
| Bannon L et al. (2018)34 | Reino Unido (Irlanda del Norte) | FEN | 68 profesionales de la salud, 12 sobrevivientes de UCI y 2 familiares | Entrevista a grupos focales |
CAM-ICU: Confusion Assessment Method for the ICU; CCFNI: Critical Care Family Needs Inventory; COH: cohortes; ECA: ensayo clínico aleatorizado; FEN: fenomenológico; HADS: Hospital Anxiety and Depression Scale; RASS: Richmond Agitation-Sedation Scale; SIP: Sickness Impact Profile; STAIS: State-Trait Anxiety Inventory; TIDieR: Template for Intervention Description and Replication.
Fuente: datos del estudio.
Los resultados de la búsqueda se dividieron en 3 categorías, que corresponden a los tópicos comunes en los estudios incluidos; cabe aclarar que 2 de ellas surgen como respuesta a la pregunta de la revisión y detallan posibles intervenciones a desarrollar por un equipo multidisciplinar en el ambiente de la UCI, incluso bajo el marco de la estrategia ABCDEF para la prevención del delirium; la última categoría corresponde a eventos reportados por la literatura como fenómenos propios de los familiares de pacientes hospitalizados en las UCI, algunos como el ya descrito por la literatura «síndrome post-UCI».
Flexibilidad vs. restricción de visitas en la unidad de cuidados intensivos en la prevención del deliriumUna de las estrategias para el manejo del delirium que más ha tomado fuerza en los últimos años es la inclusión de la familia en el cuidado durante la estancia en la UCI, para lo que se ha planteado el aumento en el número de horas de visita familiar35. Aunque no se ha definido un rol particular para la familia dentro de la UCI, se ha visto que aún sin una intervención descrita en un protocolo, la presencia del familiar y su interacción con el paciente pueden reducir la incidencia del delirium y/o reducir la duración de este36. Esto ha llevado a la implementación de normativas especiales relacionadas con la apertura de las UCI, con lo que hoy se conoce como «UCI de puertas abiertas»35. Uno de los obstáculos más frecuentes en el fomento de flexibilidad en la visita, es la percepción que manejan los profesionales de la salud con respecto al aumento de procesos infecciosos y la carga laboral, temas que han sido debatidos en varios estudios37,38.
En la investigación prospectiva de antes y después desarrollada por Rosa et al. (2017) se compararon los modelos de visita extendida y restringida (MVE y MVR, respectivamente) en una UCI médico-quirúrgica en Porto Alegre (Brasil) y su respectiva incidencia de delirium, los resultados secundarios incluyeron la duración del delirium/coma, cualquier infección adquirida en la UCI, infección del torrente sanguíneo adquirida en la UCI, neumonía e infección del tracto urinario, mortalidad en la UCI por todas las causas, y duración de la estancia en la UCI. El MVE tenía una duración media de 4,08h de visita frente al MVR con 2,21h de visita (p<0,001). La muestra consistió en 286 pacientes, que fueron asignados en 2 grupos; 145 en el grupo de intervención (GI) y 141 en el grupo de control (GC). Los pacientes en ambos grupos recibieron intervenciones acordes al paquete ABCDEF, sus familiares recibieron orientación sobre las normas de la UCI y las buenas prácticas durante la visita. El delirium se midió con el CAM-ICU una vez cada turno por enfermeras entrenadas. Los resultados mostraron que la incidencia del delirium fue menor en el MVE; el delirium se presentó en 14 (9,6%) pacientes en comparación al MVR con 29 (20,6%) pacientes, IC 95%: 0,50 (0,26/0,95); p=0,0332.
Otro estudio realizado por Rosa et al. (2019) retomó los modelos de visita extendida y restringida, esta vez con un ensayo clínico aleatorizado (ECA), en el que se reclutaron 1.685 pacientes en 34 UCI de Brasil (GI: 837, GC: 848); este estudio buscaba medir, además de la incidencia del delirium, la incidencia de infecciones adquiridas en las UCI, síntomas de ansiedad y depresión en la familia y agotamiento en el personal de las UCI. El modelo de visita extendida presentaba una media de 4,8h de visita frente al modelo de visita restringida con 1,4h (diferencia ajustada: 3,4h, IC 95%: 2,8-3,9; p<0,001). La incidencia del delirium fue medida a través del CAM-ICU, los síntomas de ansiedad y depresión de la familia mediante el Hospital Anxiety and Depression Scale (HADS) y el agotamiento de los profesionales con el Inventario de agotamiento de Maslach2. La visita extendida contó con educación para la familia sobre el entorno de la UCI, los procedimientos comunes, el trabajo multidisciplinario, el control de infecciones, los cuidados paliativos y el delirium con material de apoyo (folleto y sitio web), mientras la visita restringida mantuvo los protocolos existentes. Los investigadores encontraron que la disminución en la incidencia del delirium no fue significativa; en el GI: 18,9% (n=157) de los pacientes presentaron delirium en comparación con el GC donde la incidencia fue del 20,1% (n=170) de los pacientes, IC 95%: 0,92 (0,73-1,15); p=0,44. En contraste, este estudio reportó que, a mayor tiempo de interacción con sus familiares, los pacientes presentaron una reducción del 50% en la duración del delirium, en el MVR la duración media fue de 3,0 días frente a 1,5 días para el MVE, IC 95%: 0,61 (0,39-0,97); p=0,0327.
En los resultados secundarios para los 2 estudios de Rosa et al. (2017, 2019) la reducción en los días de estancia en la UCI no es estadísticamente significativo y la variación en el promedio es mínima. Para el estudio prospectivo (2017) la media de días para la estancia en UCI en el MVE fue de 3,0 (2,0-4,0) días y para el MVR de 4,0 (2,0-0,6), IC 95%: 0,89 (0,79-0,99); p=0,04; mientras que en el ECA (2019) la media de días fue igual para ambos modelos 5 (3,0-8,0) días, IC 95%: −0,02 (−0,15/−0,09); p=0,59. La mortalidad reportada en la UCI en el estudio prospectivo para el MVE fue del 2,1% y en el MVR del 6,3%, IC 95%: 0,34 (0,09-1,26); p=0,10, mientras el ECA presenta un 14,8% para el MVE y 14,4% para el MVR, IC 95%: 1,01 (0,77-1,32); p=0,9. Con relación a la adquisición de infecciones en el entorno de la UCI los 2 estudios concuerdan en que el MVE presenta menor incidencia 8 (5,5%) y 31 (3,7%) pacientes vs. MVR 13 (9,2%) y 38 (4,5%) pacientes27,32.
La investigación cualitativa de Bannon et al. (2018) describe las perspectivas del personal de la UCI, los supervivientes y sus familias sobre la implementación de un paquete de intervenciones para la prevención el delirium en la UCI. Los investigadores realizaron entrevistas en grupos focales a partir de preguntas semiestructuradas en 12 UCI de Inglaterra, Escocia, Gales e Irlanda del Norte. Los familiares y sobrevivientes de las UCI se expresaron sobre el modelo de visita extendida como una herramienta para facilitar el cuidado brindado entre el equipo de profesionales y ellos, que además les permitía desarrollar mejor algunas actividades relacionadas con la movilización y orientación; encontraron en el modelo de visita extendida una forma eficiente de organizar las visitas y así evitar abrumar al paciente. Los profesionales, por su parte, manifestaron que la familia es un recurso infrautilizado dentro del cuidado del paciente en UCI, consideran que la familia puede hacer grandes aportes al flexibilizarse las visitas, aunque estas deben tener un límite de modo que no interrumpan las dinámicas de las UCI y que los familiares puedan volver a casa y descansar34.
Reorientación como estrategia para la prevención del deliriumLa reorientación por modificaciones ambientales y el uso de objetos convencionales, ha sido una estrategia usada por los profesionales de la salud con el fin de mantener estable la función cognitiva del paciente, para así prevenir el delirium y sus resultados negativos39,40. Diferentes actividades tanto visuales como acústicas son usadas para la estimulación del paciente; a través de tareas sencillas como mencionar el nombre del paciente, repetir qué día es, dónde está, rememorar eventos del pasado, orientar sobre los dispositivos terapéuticos que hay a su alrededor y el motivo de hospitalización, se busca que el paciente pueda interpretar mejor su entorno para así reducir la incidencia del delirium durante su estancia en la UCI; el uso de herramientas tecnológicas ha permitido automatizar algunas de estas tareas41.
En un ECA desarrollado por Munro et al. (2017) se analizó una muestra de 30 pacientes divididos en 3 grupos equitativos de la siguiente forma: 20 de ellos recibieron reorientación acústica por medio de grabaciones cada hora por 8h en un lapso de 3 días; 10 pacientes con grabaciones desarrolladas por un desconocido para el paciente (RD) y 10 pacientes con grabaciones desarrolladas por familiares (RF); los 10 pacientes restantes recibieron el cuidado usual (GC). Los investigadores encontraron que los días libres de delirium fueron mayores en el grupo de RF con 1,9 (0,99) días, seguido del grupo RD con 1,6 (1,07) el cual no difirió del GC: 1,6 (1,13); p=0,04329.
Otro tipo de intervenciones encontradas en la literatura son las mentorías desarrolladas por enfermeras. Mailhot et al. (2017) realizaron una prueba piloto para un ensayo clínico aleatorizado con 30 diadas paciente/familiar (GI: 16; GC: 14) en donde se buscaba conocer la efectividad de una intervención educativa (tutoría/mentoría) a familiares cuidadores denominada «MENTOR_D». Esta intervención se dividía en 3 fases (previo a la cama, en la cabecera del paciente y posterior a la cama) con una duración total de 60min; las asesorías se centraron en que el cuidador logre distinguir los signos de delirium, comunique lo que observa a la enfermera, reoriente al paciente, hable de recuerdos familiares, use frases claras y sencillas, y mantenga en funcionamiento los dispositivos que necesita su familiar (gafas, audífonos, etc.). Las complicaciones de los pacientes durante el delirium y la duración de la estancia hospitalaria se tomaron de la historia clínica, los restantes datos fueron recogidos de forma manual; el delirium se evaluó a partir del CAM-ICU. Este estudio encontró que el GI obtuvo mejores resultados con relación a la duración del delirium, obteniendo una media de 1,94 (1,34) días en comparación con el GC con 4,14 (4,04) días. En cuanto a la estancia hospitalaria el GI obtuvo una reducción importante cercana al 50%, con una media de 6,30 (7) días frente al GC con 12,10 (11,10) días; p<0,34. Finalmente, en la valoración de la severidad del delirium se encontró que el GI presentó valores menores en los días 1, 2 y 3; el GI obtuvo una media de 10,56 (3,5), 5,38 (5,45) y 3,43 (4,96), respectivamente en comparación con el GC que obtuvo 12,7 (4,05), 8 (6,34) y 5,5 (7), respectivamente; p<0,2730.
En un estudio de cohorte desarrollado por Mitchell et al. (2017) se incluyeron 91 pacientes pre-aleatorización (Pre-a): 30; GI: 29; GC: 32 para tratar de evaluar la viabilidad del diseño, el reclutamiento y la aceptabilidad para los miembros de la familia y las enfermeras de una intervención administrada por la familia para reducir el delirium en los pacientes de la UCI. El protocolo de 3 elementos incluía: sensorial, orientación-memoria y compromiso terapéutico-estimulación cognitiva. Entre las actividades que debían ser ejecutadas por los familiares está el orientar al paciente en fecha, lugar y espacio, recordar el nombre de los profesionales que lo están tratando, discutir eventos familiares actuales, recordar sucesos que ocurrieron en el pasado y usar elementos sensoriales como gafas y audífonos cuando fuese necesario; los familiares recibieron educación y acompañamiento para el desarrollo de estas actividades y se les pidió implementarlas al menos una vez en cada visita. Los investigadores encontraron que los días de presencia de delirium fueron ligeramente menores en el Pre-a 0,5 (2) días frente al GC y GI con 1,0 (2) día en ambos grupos; p=0,06; mientras la prevalencia del delirium exhibe una dinámica similar en Pre-a 15 (50%) pacientes, en el GI:17 (59%) y en el GC: 18 (56%); p=0,9831.
En el enfoque cualitativo se han descrito intervenciones similares, Smithburger et al. (2017) realizaron una investigación cualitativa con 62 familiares de pacientes internos en una UCI estadounidense, donde pretendía conocer las opiniones de los familiares de los pacientes sobre la participación activa en intervenciones de prevención del delirium, para lo que realizó entrevistas semiestructuradas y a fondo; entre sus principales hallazgos describen 3 temas: presencia familiar, interacción familia/paciente y educación sobre el delirium. El primero «Presencia familiar consistente y participación en el cuidado» exalta la necesidad que tienen los familiares de «estar allí» para el paciente, también expresan que pueden ayudar cuando sea necesario con actividades sencillas como el baño para el bienestar del paciente, o ser facilitadores a la hora de incluir objetos familiares y de reorientación. El segundo y tercer tema de este estudio tienen como eje central la comunicación, estos fueron denominados «Mejorar la facilidad de interacción entre la familia y el paciente» y «Educación sobre el delirium para las familias»; aquí los familiares expresan que una educación inicial bien estructurada y reforzada con recordatorios, les podría ser de utilidad para mejorar los procesos de reorientación; la mayoría centraba esta labor en el enfermero, ya que era el profesional de «cabecera» que les indicaba qué tenían permitido hacer y en qué momento (incluso para el cuidado en conjunto)28.
Síndrome post-UCI familiar (PICS-F)El proceso de enfermedad e ingreso a la UCI constituye en sí mismo un evento de gran arga emocional que afecta no solo al paciente sino también a sus cuidadores y familiares. Eventos como ansiedad, depresión42,43, sobrecarga percibida, restricción en actividades, complicación del duelo (pena)44, insatisfacción e incluso estrés postraumático45 son descritos en la literatura científica como síndrome post-UCI familiar (PICS-F). Estos eventos repercuten en la posibilidad de que el familiar pueda brindar su ayuda de manera atenta y optima al paciente sobreviviente de la UCI e incluso en su vida personal posteriormente.
Entre los factores de riesgo del PICS-F se han descrito el ser mujer, tener un nivel educativo bajo, ser menor que el paciente o presentar algún antecedente de enfermedad mental44; durante la hospitalización un factor de riesgo de suma importancia es la comunicación limitada del familiar/cuidador con el personal sanitario e incluso con el paciente, debido a que acrecienta los temores, la ansiedad y la incertidumbre tanto en el paciente como en el familiar45,46. Algunos autores afirman que la estrategia ABCDEF debe incluir elementos adicionales para la prevención del PICS y PICS-F; la F- debe añadir al componente familia la actualización continua de la información (seguimiento) y conciliación funcional, G- buen manejo de comunicación y H- material de información y educación44,47.
En la investigación adelantada por Bohart et al. (2019) se analizaron las opiniones de 11 familiares de pacientes internos en una UCI para explorar la experiencia con el delirium de su ser querido; los autores describen 3 categorías «El delirium no es la principal preocupación», «La comunicación con los profesionales de la salud es crucial» y «El delirium afecta a los familiares». En la primera, los participantes expusieron la concepción que tenían del delirium antes de poder presenciarlo, la mayoría desconocía este síntoma o lo relacionaba con el síndrome de abstinencia, pero no con la UCI; otro punto expuesto fue que el delirium es un efecto del tratamiento farmacológico, del uso del ventilador e incluso fue asociado con el miedo, se ve «el delirium como consecuencia natural»; aun así para ellos lo importante no eran los episodios de delirium si no la supervivencia de su ser querido. En la segunda categoría, los familiares expresaron que la forma en que los profesionales de la salud comunican la presencia y el comportamiento del delirium, les hace pensar que no es una entidad de la cual preocuparse, incluso decían que en la discusión con el equipo de salud quedaba claro el estado general, pero dejando «cuestiones relacionadas con el delirium sin hablar»; algunos participantes expresaban necesitar más información sobre el delirium, las enfermedades y los tratamientos, mientras aquellos que recibieron información describieron sentir alivio, pues era más fácil entender los cambios por los que pasaba su ser querido. Por último, se describe cómo los familiares son incapaces de reconocer por primera vez un episodio de delirium; algunos notaron al paciente con un comportamiento diferente que se ubicaba entre lo extraño y la irritabilidad, incluso uno de los familiares lo notó «ausente», esto llevó a que muchos de ellos limitaran la comunicación con su ser querido para evitar exigirles más de lo debido o generar ansiedad33.
En el ECA previamente mencionado de Rosa et al. (2019) que habla sobre la flexibilidad en el horario de visitas, se encontró en los análisis de sensibilidad, que la probabilidad de presentar ansiedad y depresión eran menores en el GI; los valores de ansiedad clínica fueron del 13,4% en el GI vs. 28,2% del GC, con un ratio de prevalencia (PR): 0,48 (IC del 95%: 0,35-0,66; p=0,001); el porcentaje de depresión fue de GI: 8,1% vs. GC: 17,7%; PR: 0,46 (IC del 95%: 0,28-0,76; p=0,001). En cuanto a la satisfacción fue más alta en el GI, mostrando una media de GI: 146,1 en comparación con GC: 132,6 (IC del 95%: 10,4-16,7; p<0,001)27.
La investigación de Mailhot et al. (2017), incluyó dentro de sus objetivos secundarios evaluar los niveles de ansiedad en el familiar cuidador y el sentido de autoeficacia en el cuidado del paciente al implementar una intervención enfermera en la que participen los familiares cuidadores en el tratamiento del delirium después de una cirugía cardíaca. Los resultados para los días 4, 15 y 30 mostraron que la ansiedad en el cuidador familiar y la autoeficacia fueron favorables en el GI comparado con el GC (Ansiedad GC: D4: 43,86 [11,46], D15: 41 [9,22], D30: 37,42 [9,96] e GI: D4: 36,62 [7,36], D15: 36,69 [7,72], D30: 36,87 [11,43]; p=0,21) (Autoeficacia GC: D4: 110,43 [16,87], D15: 112,58 [15,52], D30: 115,36 [15,81] e GI: D4: 124,25 [9,16], D15: 123,06 [7,05], D30: 124,93 [6,1]; p=0,15), aunque no son estadísticamente significativos dentro del modelo ANCOVA usado en el análisis30.
DiscusiónEsta revisión de alcance se centró en identificar y describir las estrategias que incluyen a la familia en la prevención del delirium; las intervenciones reportadas con mayor frecuencia se centraban en la flexibilidad de los horarios de visita y la reorientación del paciente que se encuentra en la UCI. Los datos arrojados por las diferentes investigaciones integradas en esta revisión permiten inferir que estas intervenciones son de utilidad en el ambiente de la UCI y favorecen la interacción del familiar con su paciente para así disminuir las secuelas físicas y mentales tras el alta del paciente crítico.
Ely (2017) explica que el paradigma de manejo en la UCI ha cambiado, en la actualidad uno de los principales objetivos en las unidades es disminuir cualquier posible efecto iatrogénico negativo en el paciente y su familia22. Inoue et al. (2019) desarrollaron una revisión de literatura en donde establecen que los pacientes críticos experimentan altos niveles de estrés físico y psicológico en la UCI44; estas experiencias dan lugar a deterioros cognitivos y la aparición de síntomas de estrés postraumático que persisten meses o años después del alta hospitalaria (PICS) y se asocian con un deterioro de la calidad de vida, además refiere que durante la primer semana del egreso del paciente la familia presenta sintomatología similar en respuesta a este mismo fenómeno, donde la mayor prevalencia la tienen la ansiedad (42-66%) y la depresión (14,5-66,7%) como manifestaciones de PICS-F44; es por esto que en los últimos años se ha incrementado la investigación para prevenir las secuelas tras el egreso de la UCI, no solo en el paciente sino también en su familia y cuidadores; los modelos de visita flexible, así como la participación de la familia en actividades cotidianas como la reorientación, podrían traer beneficios en la prevención del PICS y PICS-F.
Al comparar los resultados de las investigaciones de Rosa et al., 2017 y Rosa et al., 2019, se puede concluir que sus resultados son contradictorios, sin embargo, es necesario considerar la relevancia de cada uno. Una posible interpretación es que Rosa et al., 2019 tiene un mayor valor estadístico pues se realizó en 34 UCI diferentes y su muestra fue aproximadamente 6 veces más grande que la estudiada por Rosa et al. en 2017; aunque la diferencia en la incidencia del delirium entre los modelos de visita restringida y flexible no fue estadísticamente significativo, ninguna de las variables consideradas en el estudio mostró variaciones estadísticamente más favorables para el modelo de visita restringida, de lo cual se puede asumir que la visita flexible conlleva los mismos riesgos que la visita habitual, por lo que esta podría ser usada para intervenciones con marcado beneficio para el paciente en presencia del familiar como lo es la reorientación. Adicionalmente, los investigadores reconocieron que las visitas flexibles pueden tener efectos diferentes en distintos contextos socioculturales, por lo que los resultados podrían variar en un contexto diferente al brasileño27,32.
Estudios como el de Zhang et al. (2017) donde se evalúa un protocolo de enfermería que mezcla varias intervenciones, entre ellas el aumento en el número de visitas (2 por día con duración de 30min) desde el primer día en una UCI cardiotorácica, exponen que la incidencia de delirium en el GI: 19 (13,48%) pacientes fue menor que el GC: 41 (29,93%) pacientes, con un valor de p estadísticamente significativo, p=0,00148; debido a que esta intervención fue evaluada en conjunto con otras, resulta difícil establecer una causa efecto entre las variables; sin embargo, si se consideran los resultados reportados para la totalidad de las intervenciones con relación a la incidencia del delirium, se halla una reducción para el MVE respecto al MVR en todos los casos analizados y contrastados. Con relación a los demás resultados de esta intervención, el comportamiento es similar a excepción de la mortalidad en la UCI que presenta en todos los casos valores estadísticamente no significativos; en lo que se refiere a los días estancia la variación es minúscula; en cuanto a la adquisición de infecciones todo indica que es menor en el MVE48.
El análisis llevado a cabo en esta revisión ha permitido inferir que la flexibilidad en las visitas es en sí misma una intervención factible para la prevención del delirium en pacientes internados en las UCI, sin embargo, conlleva una serie de retos para todo el equipo de salud, el paciente y la familia. Esta intervención, de acuerdo a lo descrito en esta revisión, requiere de actividades ligadas a ella, como la educación a la familia, la supervisión del cuidado, la coordinación familia-equipo de salud y un conjunto de intervenciones que la familia debe hacer por el paciente durante las visitas; lo anterior para algunos autores representa un inconveniente para los profesionales, quienes consideran que la presencia de la familia se convierte en una carga adicional que puede perjudicar la organización del cuidado49,50, aumentan el número de interrupciones51 y aportar mayor carga psicológica para los profesionales49; En contraste Bannon et al. (2018) encontraron que la familia, según el personal, esta infrautilizada y que podían utilizarse para ayudar en la comunicación, la orientación, la selección de elementos familiares y el cuidado personal si se disponía de apoyo adecuado, además la presencia de la familia se percibió como una oportunidad de crear una sensación de familiaridad y seguridad para los pacientes en la UCI34.
Estrategias para la prevención del delirium como la orientación por medio de mensajes grabados por familiares y cuidadores ha demostrado reducir el tiempo de los episodios de delirium29 y la incidencia del delirium en pacientes internados en las UCI41. Los valores estadísticos reportados por Munro et al. (2017), así como Elcokany y Ahmed (2019) ratifican esta hipótesis29,41; estos últimos encontraron que los pacientes que recibieron mensajes grabados con voz de familiares no presentaron episodios de delirium en un lapso de 5 días, mientras que el 28% de los pacientes que recibieron los mensajes con voz de un desconocido presentaron un episodio de delirium al quinto día y aquellos con cuidados estándar presentaron delirium desde el primer día de ingreso en la UCI41.
En investigaciones sobre el delirium desarrolladas en ambientes diferentes a las UCI, como la de Byun et al. (2018), se ha mostrado que la población pediátrica internada en unidades de cuidados postanestésicos tiene resultados similares ante el uso de grabaciones con una voz familiar. Este estudio mostró que existe una disminución importante en la incidencia del delirium (delirium en emergencia) en aquellos niños que recibieron mensajes grabados con la voz de la madre GI: 24,2 vs. GC: 60,6%, IC 95%: 4,88 (1,7/13,9); p=0,00652. La evidencia parece respaldar el uso de grabaciones como una herramienta en la prevención de pacientes adultos y pediátricos; la facilidad que brinda el usar grabaciones, convierte a esta estrategia en un buen medio para mantener al paciente orientado incluso cuando es difícil conservar una constante compañía familiar.
La reorientación presencial mediada por la familia es otra de las intervenciones estudiadas en la prevención del delirium en las UCI; la investigación de Mitchell et al. (2017) expone en sus resultados que el GI y el GC presentan una incidencia de delirium similar, dando a entender que la estrategia no tiene gran impacto33. En contraste, autores como Martínez et al. (2012) que evaluaron una estrategia multicomponente de educación-reorientación del familiar en conjunción con un horario de visita extendido (5h diarias), encontraron que la incidencia del delirium era menor en el GI: 8 (5,6%) personas, que en el GC: 19 (13,3%) personas; p=0,027; con la evidencia que se tiene es difícil establecer el impacto que tiene esta estrategia en la prevención del delirium53, son pocos los estudios que usan la familia como reorientador del paciente interno en la UCI. Por otro lado, las intervenciones relacionadas con la mentoría desarrollada por enfermeras y el protocolo de orientación parecen indicar que disminuyen la duración del delirium, la severidad del mismo y los días de estancia hospitalaria, aunque debemos tener en cuenta que es una intervención poco explorada para espacios como la UCI30.
Si se acepta que la flexibilidad en las visitas es una intervención eficaz en la prevención del delirium, quedaría por evaluar la diferencia entre estos mensajes grabados y los mismos mensajes emitidos en persona por los familiares durante las visitas extendidas y las visitas habituales a través del MENTOR-D; o la posibilidad de que estas grabaciones sean complementarias a la visita familiar intencionada, entendida como la visita en la que el familiar dedica parte de su permanencia en la unidad para comunicarse con el paciente, reorientarlo y participar de otras actividades acordadas con el personal sanitario.
ConclusionesLas intervenciones reportadas por la literatura para la prevención del delirium que incluyen a la familia son la flexibilidad en los horarios de visita y la reorientación del paciente que se encuentra en la UCI, tanto presencial como mediada por dispositivos de audio; teniendo en cuenta los datos reportados por los estudios, las 2 intervenciones pueden ser útiles en la reducción de la incidencia del delirium, aunque resulta necesario desarrollar más estudios en el componente de flexibilidad para tener mayor certeza en cuanto a su eficacia.
Si bien las investigaciones reportan una serie de datos que parecen establecer una relación entre la flexibilidad de visitas en la UCI y la disminución de la incidencia del delirium, también se han reportado otros beneficios de la flexibilidad y reorientación como días sin delirium, la reducción en la duración del delirium, la incidencia de infecciones, la estancia hospitalaria y la ansiedad/depresión en la familia.
Corresponde entonces a las entidades hospitalarias y demás entidades involucradas en la reglamentación y manejo de las visitas familiares, el desarrollar y modificar protocolos para el manejo del paciente en la UCI; de igual manera es labor del equipo interdisciplinar en salud integrar a la familia en el cuidado del paciente y así mitigar los efectos adversos asociados al síndrome de cuidado postintensivo familiar, siempre respaldados por la evidencia científica, para constituir una guía de manejo que permita la implementación del paquete ABCDEF para la prevención de delirium de pacientes internados en las UCI.
LimitacionesSi bien los artículos incluidos en esta investigación tienen al menos un 60% de la puntuación posible en el análisis de lectura crítica de la herramienta CASPe, no hay homogeneidad en la calidad de los artículos evaluados lo cual puede afectar el nivel de evidencia de los resultados; sin embargo, los manuscritos incluidos cumplen con los criterios mínimos de inclusión con relación a metodología y resultados.
Debido a que no se contó con estudios mixtos, la inclusión de artículos cualitativos podría dar lugar a diversas interpretaciones, donde se refuta o contrapone los resultados cuantitativos lo cual no es el objetivo de esta investigación; lo que se busca con la confrontación de estos diseños metodológicos es evidenciar que la perspectiva de necesidades de la familia con un paciente en la UCI se encuentra en la misma dirección que la evidencia reportada mediante análisis estadístico y matemático.
Dos de los autores del manuscrito son investigadores novatos, que, aunque formaron parte de un semillero de investigación continúan desarrollando habilidades investigativas en el área, por ello la discusión podría verse afectada en relación con su alcance debido a un menor bagaje con relación al tema de interés; elemento que es sopesado con los aportes de una doctora enfermera quien también hace parte de la coautoría de la presente investigación.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos al Semillero de Investigación en Urgencias y Cuidado Crítico (SECUCRIT) de la Facultad de Enfermería de la Universidad Nacional de Colombia por su formación y guía en el proceso investigativo del presente manuscrito.