En 2022, las autoridades sanitarias españolas recomendaron la inmunización pasiva frente a COVID-19 a trasplantados de órgano sólido (TOS), con deficiente respuesta humoral posvacunal. Se excluyeron de la estrategia los pacientes en lista de espera de trasplante de órgano sólido (LeTOS).
Objetivocomparar el riesgo de hospitalización, ingreso en UCI y letalidad por COVID-19 entre pacientes TOS y LeTOS.
MétodosPacientes atendidos en Medicina Preventiva del Hospital Ramón y Cajal entre 14-3-2020 y 13-4-2022. Se estimó el riesgo relativo (RR) de hospitalización, ingreso en UCI y letalidad entre pacientes con TOS y LeTOS, ajustado a edad, sexo y dosis vacunales.
ResultadosSe analizaron 1.292 pacientes. Los pacientes TOS (n=1.153) eran de mayor edad y riesgos similares de hospitalización (RR 0,97, IC 95% 0,57-1,64), ingreso en UCI (RR 1,74, IC 95% 0,44-6,86) y fallecimiento (RR 0,89, IC 95% 0,45-1,77) que los pacientes en LeTOS (n=139).
ConclusiónLos riesgos de hospitalización, ingreso en UCI y letalidad fueron similares entre los pacientes TOS y LeTOS.
In 2022, Spanish health authorities recommended passive immunization against COVID-19 for solid organ transplant recipients (SOT), due to their deficient post-vaccination humoral response. Patients on the transplant waiting list (SOTwl) were excluded from this strategy.
ObjectiveTo compare the risk of hospitalization, ICU admission, and mortality due to COVID-19 between SOT and SOTwl patients.
MethodsPatients seen in the Preventive Medicine Department at Ramón y Cajal Hospital between 03/14/2020 and 04/13/2022. The relative risk (RR) of hospitalization, ICU admission, and mortality was estimated among SOT and SOTwl patients, adjusted for age, sex, and vaccine doses.
ResultsA total of 1292 patients were analyzed. SOT patients (n=1153) were older and had similar risks of hospitalization (RR 0.97, 95% CI 0.57-1.64), ICU admission (RR 1.74, 95% CI 0.44-6.86), and death (RR 0.89, 95% CI 0.45-1.77) compared to SOTwl patients (n=139).
ConclusionThe risks of hospitalization, ICU admission, and mortality were similar between SOT and SOTwl patients.
En febrero de 2021, las autoridades sanitarias españolas recomendaron vacunar con prioridad a pacientes con condiciones de riesgo de enfermedad grave por infección por SARS-CoV-2, denominados grupo 7. Entre estos pacientes se encontraban los trasplantados de órgano sólido (TOS), los trasplantados de progenitores hematopoyéticos, aquellos con enfermedad renal crónica en tratamiento sustitutivo, inmunodeficientes primarios, pacientes oncológicos en tratamiento con quimio o radioterapia, personas con VIH y recuento de CD4<200, personas con síndrome de Down, pacientes con fibrosis quística y aquellos en tratamiento con inmunosupresores e inmunomoduladores1–3.
Posteriormente, en marzo de 2022, se recomendó una estrategia de cuantificación de anticuerpos frente a la proteína S de SARS-CoV-2 más inmunización pasiva con Evusheld® a algunos pacientes del grupo 7, concretamente: receptores de trasplante de progenitores hematopoyéticos o CAR-T, receptores TOS, ciertas inmunodeficiencias primarias y cáncer en tratamiento con quimioterapia o inmunosupresores4–7. Esta estrategia dejaba fuera a una parte del grupo 7, entre los que se encontraban los pacientes en lista de espera para trasplante de órgano sólido (LeTOS)8–11. Este listado restringido de condiciones de riesgo se estableció por orden de prioridad ante la escasa disponibilidad del medicamento3, aunque causó inquietud entre los profesionales sanitarios que atendían a ambos tipos de pacientes8. Hasta junio de 2022, la estrategia del Ministerio de Sanidad no incluyó a todo el grupo 7 en la inmunización pasiva. En febrero de 2023, ante la circulación de nuevas variantes de SARS-CoV-2, se dejó de recomendar el uso de Evusheld®.
Sin embargo, estudios realizados y la experiencia clínica no parecen demostrar una diferencia categórica en la carga hospitalaria entre pacientes TOS y LeTOS. Además, algunas investigaciones han demostrado que, incluso si la respuesta serológica fuera la adecuada, la respuesta celular de linfocitos T puede ser limitada12. Se ha enfatizado la importancia de valorar de modo individual el riesgo clínico de los pacientes, independientemente de la valoración serológica, para indicar alternativas a la vacunación, como la inmunización pasiva preexposición13.
El objetivo principal del presente trabajo es describir y comparar el riesgo de hospitalización, el ingreso en la Unidad de Cuidados Intensivos (UCI) y la letalidad por COVID-19 entre pacientes con TOS y LeTOS.
MétodosEste es un estudio observacional de seguimiento de cohortes de paciente.
El periodo de estudio abarcó los 2 primeros años de la pandemia: desde el 14 de marzo de 2020 hasta el 13 de abril de 2022.
La población de estudio incluyó a pacientes mayores de 18 años vacunados contra COVID-19 con vacunas de ARNm (Moderna o Pfizer) en el Hospital Ramón y Cajal. Se seleccionaron 2 grupos de pacientes: aquellos con más de un año de TOS, y pacientes en LeTOS desde el primer día de inclusión en la lista de espera. Ningún paciente incluido en el estudio recibió inmunización pasiva en el periodo estudiado. El servicio de Medicina Preventiva, por motivos logísticos de disponibilidad, empezó a administrar Evusheld® a partir de junio de 2022. Se excluyeron aquellos pacientes que presentaron reacciones alérgicas a la vacuna COVID-19 que impidieron completar la pauta vacunal, los vacunados con vacunas diferentes a las diseñadas en la plataforma de ARNm y los vacunados fuera de la Comunidad de Madrid.
Fuentes de informaciónLa recopilación de datos se realizó mediante la explotación de bases de datos ya existentes. La información relativa a las variables clínico-epidemiológicas fue revisada por médicos del Servicio de Medicina Preventiva. Para minimizar el número de datos faltantes, se consultaron las historias clínicas electrónicas.
Los investigadores, mediante revisión de las historias clínicas, confirmaron el motivo de hospitalización, ingreso en UCI y fallecimiento por COVID-19. La atribución a la infección por SARS-COV-2 se basó en las definiciones del Centro Europeo para la Prevención y el Control de las Enfermedades1.
Definición de caso COVID-19 hospitalizado: paciente que ha dado positivo para COVID-19 mediante PCR o test de antígeno (en los 14 días anteriores al ingreso o durante el ingreso actual) que presenta síntomas/complicaciones graves por COVID-19 que requieren ingreso en un hospital. Los pacientes ingresados en un hospital con fines de aislamiento y no por necesidad clínica no deben contabilizarse como casos hospitalizados cuando sea posible distinguirlos.
Definición de caso ingresado en una UCI: paciente que ha dado positivo para COVID-19 mediante PCR o test de antígeno (en los 14 días anteriores al ingreso o durante el ingreso actual) que presenta síntomas/complicaciones graves por COVID-19 que requieren ingreso en UCI. La estancia en la UCI es consecuencia de la infección por COVID-19.
Definición de fallecimiento por COVID-19: una muerte por COVID-19 se define, para fines de vigilancia, como una muerte resultante de una enfermedad clínicamente compatible en un caso probable o confirmado de COVID-19, a menos que exista una causa alternativa clara de muerte que no pueda estar relacionada con la enfermedad COVID (por ejemplo, trauma). No debe haber un periodo de recuperación completa entre la enfermedad y la muerte.
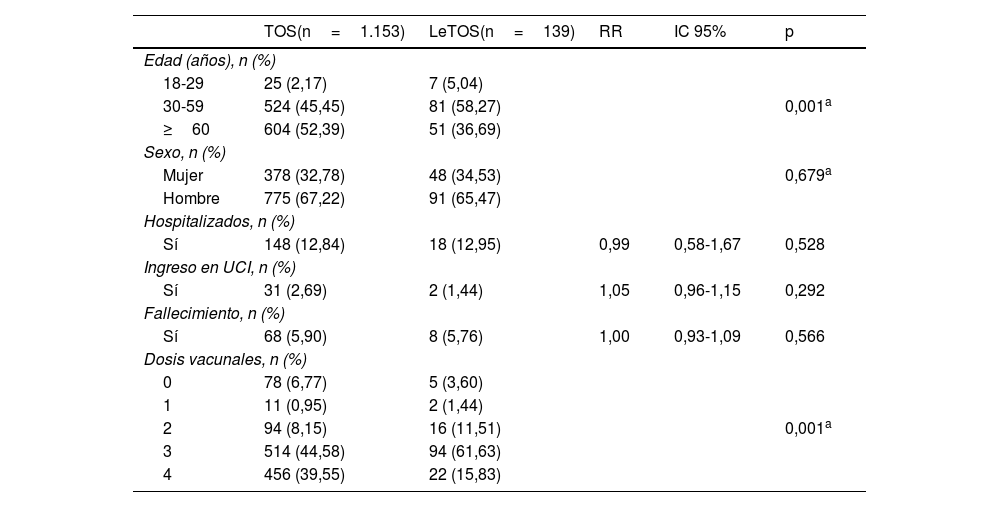
Análisis estadísticoSe muestra la distribución de las características clínico-epidemiológicas de los 2 grupos de pacientes estudiados (TOS y LeTOS): sexo, edad (categorías: 18-29; 30-59; >60 años), número de dosis vacunales. Se muestra también la incidencia en TOS y LeTOS de hospitalización, ingreso en UCI por COVID-19 y fallecimiento por COVID-19 durante el periodo de estudio. Se analizaron las diferencias en la distribución de dichas variables en TOS y LeTOS mediante Chi2.
Para estimar el riesgo de aparición de hospitalización, ingresos en UCI y fallecimiento en TOS frente a LeTOS, se utilizó el riesgo relativo (RR), considerando grupo de referencia a los pacientes TOS y calculando el intervalo de confianza del 95% (IC 95%) del RR.
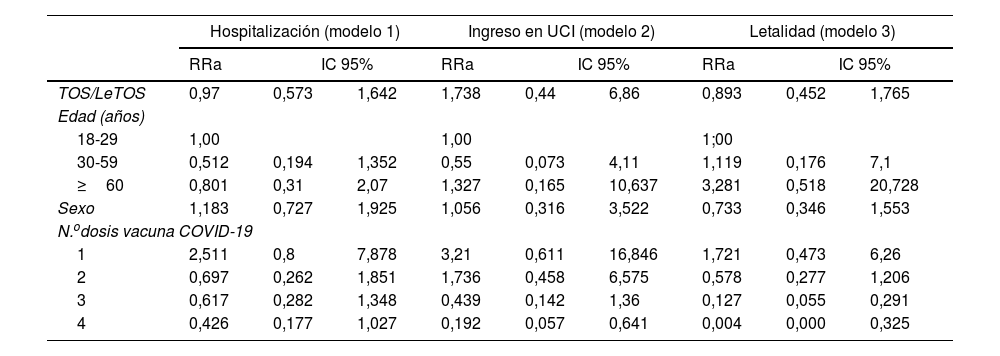
Para tener en cuenta el efecto de edad, sexo y número de dosis de vacunación como variables de ajuste, se realizó un análisis multivariante (Poisson). Para mejorar la potencia del estudio y equilibrar la diferencia de tamaño muestral entre pacientes con TOS y LeTOS, se utilizó la ponderación inversa de la probabilidad de tratamiento. Se realizaron 3 modelos de regresión multivariante, donde la variable dependiente fue la hospitalización (modelo 1), el ingreso en UCI (modelo 2) y la letalidad (modelo 3). La variable de exposición principal para los 3 modelos fue dicotómica (TOS [1]/LeTOS [0]), y las variables de ajuste: edad, sexo y número de dosis vacunales. Se calculó el RR ajustado (RRa) con un IC 95%.
El análisis estadístico se realizó con el software informático Stata® versión 16.
ResultadosSe siguieron 1.292 pacientes durante el periodo estudiado, de los cuales 1.153 eran TOS y 139 estaban en LeTOS.
Los pacientes con TOS eran de mayor edad que los pacientes en LeTOS (mediana de edad: 60,7 vs. 55,4 años). Se observó predominio de hombres en ambos grupos de estudio.
El número de pacientes que tenían 3 o más dosis de vacuna frente a SARS-CoV-2 fue similar en ambos grupos (84%), aunque su distribución fue diferente, encontrándose mayor proporción de pacientes con 4 dosis en el grupo TOS (tabla 1).
Características sociodemográficas y clínicas
| TOS(n=1.153) | LeTOS(n=139) | RR | IC 95% | p | |
|---|---|---|---|---|---|
| Edad (años), n (%) | |||||
| 18-29 | 25 (2,17) | 7 (5,04) | |||
| 30-59 | 524 (45,45) | 81 (58,27) | 0,001a | ||
| ≥60 | 604 (52,39) | 51 (36,69) | |||
| Sexo, n (%) | |||||
| Mujer | 378 (32,78) | 48 (34,53) | 0,679a | ||
| Hombre | 775 (67,22) | 91 (65,47) | |||
| Hospitalizados, n (%) | |||||
| Sí | 148 (12,84) | 18 (12,95) | 0,99 | 0,58-1,67 | 0,528 |
| Ingreso en UCI, n (%) | |||||
| Sí | 31 (2,69) | 2 (1,44) | 1,05 | 0,96-1,15 | 0,292 |
| Fallecimiento, n (%) | |||||
| Sí | 68 (5,90) | 8 (5,76) | 1,00 | 0,93-1,09 | 0,566 |
| Dosis vacunales, n (%) | |||||
| 0 | 78 (6,77) | 5 (3,60) | |||
| 1 | 11 (0,95) | 2 (1,44) | |||
| 2 | 94 (8,15) | 16 (11,51) | 0,001a | ||
| 3 | 514 (44,58) | 94 (61,63) | |||
| 4 | 456 (39,55) | 22 (15,83) | |||
IC 95%: intervalo de confianza del 95%; LeTOS: paciente en lista de espera de trasplante de órgano sólido; RR: riesgo relativo (bruto, sin ajustar); TOS: trasplante de órgano sólido; UCI: Unidad de Cuidados Intensivos.
La incidencia de hospitalización fue similar en ambos grupos (13%). La incidencia de ingreso en UCI y de fallecimiento fue ligeramente superior en pacientes con TOS, aunque la diferencia no fue estadísticamente significativa.
El análisis univariante mostró que el RR bruto de hospitalización (RR 0,99, IC 95% 0,59-1,67), ingreso en UCI (RR 1,05, IC 95%0,96-1,15) y mortalidad (RR 1,00, IC 95% 0,93-1,09) era similar en ambos grupos, no encontrándose diferencias significativas.
La distribución de las hospitalizaciones por COVID-19 fueron similares en ambos grupos de pacientes. El 39% (n=57) de TOS y el 44% (n=8) de LeTOS estuvieron hospitalizados en 2020; el 26% (n=38) de TOS y el 33% (n=6) de LeTOS se hospitalizaron en 2021, y el 36% (n=53) de TOS y el 22% (n=4) de LeTOS fueron hospitalizados en 2022.
La distribución de fallecidos fue similar entre ambos grupos: el 54% (n=37) de TOS y el 75% (n=6) de LeTOS fallecieron el 2021; el 31% (n=2) de TOS y el 25% (n=2) de LeTOS fallecieron el 2022.
El análisis multivariante tampoco reveló diferencias significativas en el riesgo relativo ajustado (RRa) de hospitalización, ingresos en UCI y letalidad entre pacientes con TOS y LeTOS, considerando las variables de ajuste (edad, sexo y número de dosis de vacuna). Se observó que el RRa de ingreso en UCI y fallecimiento aumentaba con la edad (el RRa de hospitalización no aumentaba con la edad). Por otro lado, un mayor número de dosis de vacunas se asoció con una reducción del RRa de hospitalización, ingreso en UCI y fallecimientos, siendo esta disminución estadísticamente significativa para fallecimiento a partir de la tercera dosis y para ingreso en UCI a partir de la cuarta dosis (tabla 2).
Análisis multivariante de riesgo de hospitalización, ingreso en UCI y letalidad entre pacientes con TOS y LeTOS
| Hospitalización (modelo 1) | Ingreso en UCI (modelo 2) | Letalidad (modelo 3) | |||||||
|---|---|---|---|---|---|---|---|---|---|
| RRa | IC 95% | RRa | IC 95% | RRa | IC 95% | ||||
| TOS/LeTOS | 0,97 | 0,573 | 1,642 | 1,738 | 0,44 | 6,86 | 0,893 | 0,452 | 1,765 |
| Edad (años) | |||||||||
| 18-29 | 1,00 | 1,00 | 1;00 | ||||||
| 30-59 | 0,512 | 0,194 | 1,352 | 0,55 | 0,073 | 4,11 | 1,119 | 0,176 | 7,1 |
| ≥60 | 0,801 | 0,31 | 2,07 | 1,327 | 0,165 | 10,637 | 3,281 | 0,518 | 20,728 |
| Sexo | 1,183 | 0,727 | 1,925 | 1,056 | 0,316 | 3,522 | 0,733 | 0,346 | 1,553 |
| N.odosis vacuna COVID-19 | |||||||||
| 1 | 2,511 | 0,8 | 7,878 | 3,21 | 0,611 | 16,846 | 1,721 | 0,473 | 6,26 |
| 2 | 0,697 | 0,262 | 1,851 | 1,736 | 0,458 | 6,575 | 0,578 | 0,277 | 1,206 |
| 3 | 0,617 | 0,282 | 1,348 | 0,439 | 0,142 | 1,36 | 0,127 | 0,055 | 0,291 |
| 4 | 0,426 | 0,177 | 1,027 | 0,192 | 0,057 | 0,641 | 0,004 | 0,000 | 0,325 |
Variables de ajuste: edad, sexo y número de dosis de vacuna.
IC 95%: intervalo de confianza del 95%; LeTOS: paciente en lista de espera de trasplante de órgano sólido; RRa: riesgo relativo ajustado; TOS: trasplante de órgano sólido; UCI: Unidad de Cuidados Intensivos.
El presente estudio muestra que no existen diferencias significativas en el riesgo de hospitalización, ingresos en UCI y letalidad entre pacientes con TOS y LeTOS. Los pacientes con ambas condiciones clínicas integran el grupo de alto riesgo de enfermedad grave de COVID-19. Sin embargo, las autoridades sanitarias, en un inicio, priorizaron el estudio de la inmunidad humoral en pacientes TOS, al considerar que tenían peor pronóstico de COVID-19 y que podrían beneficiarse de recibir inmunización pasiva si el recuento de anticuerpos no alcanzaba un nivel adecuado. Nuestros resultados indican que tanto TOS como LeTOS tenían el mismo riesgo de enfermedad grave, por lo que otros factores, no solo la inmunidad humoral, podrían influir en una peor evolución de COVID-19 en pacientes inmunocomprometidos2.
Uno de los hallazgos clave de este estudio es la asociación inversa entre el número de dosis de vacuna contra COVID-19 y el riesgo de hospitalización, ingreso en la UCI y fallecimiento en ambos grupos de pacientes. Esto subraya la importancia de completar los esquemas de vacunación para reducir los resultados graves de COVID-19 en poblaciones de alto riesgo. La mayor protección se observó al cumplir con 4 dosis vacunales4,12.
El estudio también encontró que la edad avanzada se relacionó con mayor mortalidad e ingreso en UCI, lo que concuerda con los datos epidemiológicos generales sobre COVID-19. Estos hallazgos refuerzan la necesidad de intervenciones dirigidas a adultos mayores dentro de estas categorías de alto riesgo14.
Los pacientes LeTOS, a pesar de no estar clasificados como de muy alto riesgo de enfermar gravemente de COVID-19 por algunas autoridades sanitarias, como la española, muestran una susceptibilidad considerable a formas graves de COVID-19. Esto llama a reevaluar las estrategias de Salud Pública actuales y posiblemente extender las designaciones de alto riesgo para incluir a los pacientes LeTOS, asegurando que reciban la protección y atención adecuadas2,15.
Este estudio es observacional y se limitó a pacientes vacunados en un solo hospital, lo que puede limitar la generalización de los resultados. Una limitación del estudio fue no considerar como variable de ajuste en los análisis el tiempo del TOS en el momento de la hospitalización y/o fallecimiento. Otra limitación del estudio fue no considerar como variable de ajuste la presencia de valores serológicos previos a la hospitalización y/o fallecimiento por COVID-19, que sean indicativos de inmunización por infección natural o vacunal.
Los hallazgos abogan por una adaptación continua de las políticas de Salud Pública para abordar los desafíos en evolución planteados por la COVID-19, particularmente para individuos inmunocomprometidos.
AutoríaAbelardo Fernández Chávez: diseño del estudio, recolección de datos, interpretación de datos, redacción, revisión y edición. Búsqueda bibliográfica.
Guillermo Ordoñez León: diseño del estudio, análisis de datos, redacción recolección de datos e interpretación de datos.
Eva Elisa Álvarez León, Paloma Moreno Núñez y José Porto Tomás: análisis de datos, redacción y búsqueda bibliográfica.
Jesús María Aranaz Andrés: conceptualización, diseño del estudio, búsqueda bibliográfica, análisis de datos, interpretación de datos, redacción, supervisión.
ÉticaEste estudio fue presentado al Comité Ético del Hospital Universitario Ramón y Cajal, recibiendo la aprobación con el número de referencia: 159/22.
FinanciamientoLos autores declaran no haber recibido fuentes de financiamiento públicas, comerciales, o de instituciones sin fines de lucro.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.