Caso clínico
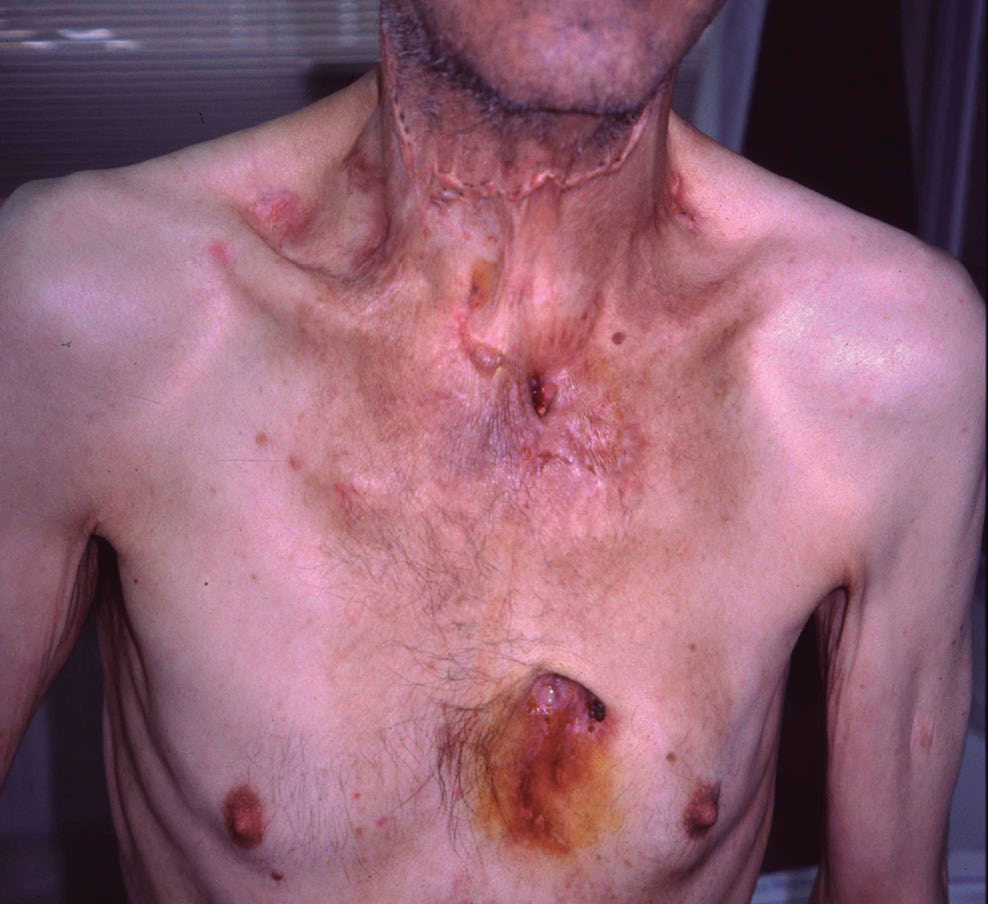
Varón de 70 años, con los antecedentes personales de hipertensión y síndrome ansioso-depresivo, consultó por la aparición, tres años antes, de lesiones supurativas de crecimiento progresivo en región preesternal. No había aplicado tratamiento alguno. Refería pérdida de 15 kg de peso en el último año, sin otra sintomatología general, y no presentaba historia familiar de lesiones similares. A la exploración dermatológica se observaron lesiones ulceradas violáceas, induradas a la palpación, que drenaban material purulento, localizadas en zona superior preesternal y paraesternal izquierda; así como cicatrices hipertróficas transversales en el cuello (fig. 1). Se palparon adenopatías submandibulares y laterocervicales de 1-2 cm de diámetro, que no eran dolorosas ni estaban adheridas. No se apreció afectación en las mucosas.
Figura 1. Lesiones ulceradas que drenan material purulento localizadas en zona superior preesternal y paraesternal izquierda. Cicatrices hipertróficas transversales en el cuello.
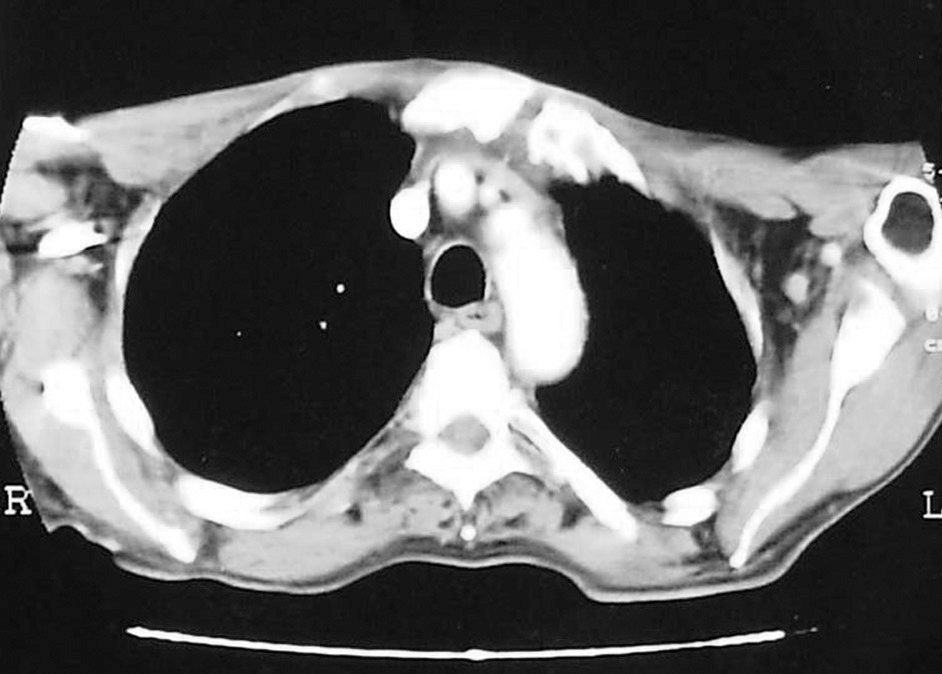
Los estudios de laboratorio, incluidos hemograma, bioquímica completa, proteinograma y análisis de orina, fueron normales. La velocidad de sedimentación globular (VSG) mostró un valor de 63 mm/h. La radiografía de tórax mostró un infiltrado multinodular en el lóbulo superior izquierdo. No se realizó la prueba de Mantoux. La tomografía computerizada (TC) torácica evidenció una lesión lítica en mango esternal que se acompañaba de una colección intratorácica anterior (fig. 2). Se envió una muestra de material purulento para estudio microbiológico. No se detectaron bacilos ácido-alcohol resistentes (BAAR) con la tinción de auramina, pero sí crecimiento de colonias de Mycobacterium tuberculosis en el cultivo en medio de Löwenstein-Jensen. El microorganismo fue sensible a isoniazida, estreptomicina, etambutol, rifampicina y pirazinamida.
Figura 2. Lesión lítica en mango esternal.
Diagnóstico y evolución
Dado el cuadro clínico y el resultado microbiológico se estableció el diagnóstico de escrofuloderma con foco tuberculoso óseo subyacente en la zona esternal. Se instauró tratamiento tuberculostático específico con isoniazida, rifampicina y pirazinamida durante dos meses, para continuar con isoniazida y rifampicina durante cuatro meses más; no se pudo asociar cirugía por la negativa del paciente. Una vez finalizado el tratamiento, el cuadro cutáneo-óseo persistía y una nueva muestra de exudado mostró BAAR y crecimiento de colonias de M. tuberculosis en el cultivo; de nuevo, el antibiograma descartó la existencia de resistencias. Se repitió el mismo tratamiento, pero esta vez se continuó con isoniazida y rifampicina hasta completar nueve meses. Las lesiones cutáneas mejoraron y aparecieron cicatrices hipertróficas residuales.
Comentario
La aparición de cepas resistentes, los pacientes con sida, el mayor uso de fármacos inmunosupresores y el aumento de la inmigración desde países con una incidencia elevada podrían generar un aumento de la tuberculosis en nuestro medio1,2.
Las formas extrapulmonares suponen un 10% del total de casos. Dentro de ellas, la tuberculosis cutánea representa sólo el 1,5% y la tuberculosis ósea, el 10%. La afectación vertebral es la localización más frecuente (40-60%) de la tuberculosis osteoarticular seguida de las metáfisis de los huesos largos. Su diagnóstico suele ser tardío por la falta de signos o síntomas específicos y por su curso indolente. Es secundario, con frecuencia, a una diseminación hematógena o linfática de M. tuberculosis, con el pulmón como foco primario3-6.
El escrofuloderma se produce por la extensión directa a la piel de un foco tuberculoso subyacente, por lo común una adenitis cervical7,8, aunque puede situarse a nivel óseo, articular, del epidídimo o de un empiema pleural, y raramente después de la vacunación con bacilo de Calmette-Guérin (BCG)9.
Pueden encontrarse lesiones cutáneas en las extremidades o el tronco en casos de afectación tuberculosa de falanges, articulaciones, esternón o costillas, pero en muy raras ocasiones son la primera manifestación de la enfermedad3-6.
El escrofuloderma comienza como un nódulo indoloro, que se reblandece y se abre al exterior formando numerosas úlceras y fístulas que drenan material purulento. La evolución es crónica, y puede regresar formando queloides retráctiles que permiten el diagnóstico retrospectivo2,5,7. El 30% desarrolla un lupus vulgar en esta zona, y es posible la aparición posterior de un carcinoma epidermoide en las cicatrices. La incidencia de afectación interna en pacientes con tuberculosis cutánea se sitúa entre el 1,7 y el 38,2% y es aún mayor en el escrofuloderma10.
El examen histopatológico muestra necrosis, formación de abscesos e infiltrado inflamatorio granulomatoso. El pus o el tejido permiten cultivar M. tuberculosis y diferenciar este cuadro del causado por micobacterias no tuberculosas. En la mitad de los casos se observan BAAR. El Mantoux suele ser muy positivo. La reacción en cadena de la polimerasa (PCR) para detectar ADN de M. tuberculosis podría ser útil para establecer el diagnóstico rápido y la instauración precoz de tratamiento en los casos en que suelen fracasar los métodos convencionales o están presentes formas paucibacilares, como el lupus vulgar7,8.
En el tratamiento de la tuberculosis cutánea se utilizan las mismas pautas que para la pulmonar, y en el caso del escrofuloderma, en ocasiones hay que asociar tratamiento quirúrgico8. Debe tenerse en cuenta que las pautas cortas no están suficientemente estudiadas en las formas extrapulmonares, y algunos autores recomiendan 12 meses de tratamiento para la tuberculosis ósea5.
El diagnóstico diferencial ha de realizarse con micobacterias atípicas, enfermedad por arañazo de gato, esporotricosis, actinomicosis, sífilis terciaria, amebiasis e hidrosadenitis supurativa, entre otros7.
Aportamos un caso de escrofuloderma, entidad infrecuente en nuestro medio, para recordar la necesidad de descartar afectación ósea subyacente en todos estos pacientes.
Correspondencia: Dr. B. Monteagudo-Sánchez.
Complejo Hospitalario Arquitecto Marcide-Novoa Santos.
Estrada de San Pedro de Leixa, s/n. 15405 Ferrol. España.
Correo electrónico: benims@hotmail.com
Manuscrito recibido el 20-12-2006; aceptado el 5-2-2007.