325 ESPONDILODISCITIS INFECCIOSA: UN RETO DIAGNÓSTICO
M.T. González, P. Pesqueira, D. Sande, P. Sánchez, S. Molinos, E. Sánchez, A. Rodríguez y A. Sanjurjo
Introducción: La espondilodiscitis infecciosa (EI) condiciona importante morbilidad y el retraso en su diagnóstico conlleva importantes discapacidades. Su incidencia ha aumentado debido al envejecimiento de la población y al uso de técnicas diagnósticas y terapéuticas invasivas.
Objetivos: Conocer la incidencia, etiopatogenia y clínica de las EI, así como la actitud diagnóstica y terapéutica en nuestro medio.
Material y métodos: Estudio retrospectivo de las EI diagnosticadas en nuestro centro en los últimos diez años (1994-2003).
Resultados: Total: 30 casos. Tasa de incidencia: 1 x 100.000 habitantes/año. Varones: 60%. Edad media: 53 ± 17 años. Estancia media: 7 ± 3 semanas. La mediana en el retraso del diagnóstico fue de 60 (1-365) días. Etiologías: Bacteriana 15 casos (50%), tuberculosa 12 (40%) y fúngica 1 (3%). Los hemocultivos fueron positivos en el 53% de las EI bacterianas, siendo el 75% S. aureus. El diagnóstico de las EI tuberculosas se basó en: cultivo de material óseo en 4 casos (33%), demostración de tuberculosis concomitante en otras localizaciones en 3 casos (25%) y clínica compatible con respuesta al tratamiento en el resto. Mantoux positivo en el 50%. El síntoma más habitual fue el dolor (93%) acompañado de fiebre (53%). La VSG fue superior a 80 en el 57%.La prueba de imagen con mayor rentabilidad diagnóstica fue la RMN. La localización más habitual fue lumbar (73%). Se realizó biopsia ósea en el 60% de los casos, siendo positivo el cultivo en un 39%. Destaca como complicación la compresión medular en 4 casos y radicular en otros 3. Los antibióticos más empleados en las EI bacterianas fueron: cloxacilina, quinolonas y aminoglucósidos, manteniéndose quinolonas para el tratamiento secuencial. Tiempo de tratamiento: iv 5 ± 3 semanas; total 9 ± 4 semanas. En las EI tuberculosas el tiempo medio de tratamiento fue de 57 semanas. Precisaron tratamiento quirúrgico el 16%. Evolución: favorable 45%, secuelas 45%, resto desconocida.
Conclusiones: Es fundamental la sospecha clínica inicial para evitar retraso diagnóstico y morbilidad asociada. Destaca como germen más frecuente en nuestro medio M. tuberculosis. En las EI bacterianas S. aureus es el germen más prevalente, dato clave para el manejo empírico inicial. Es importante realizar hemocultivos ante la sospecha clínica ya que podrían evitar técnicas diagnósticas más agresivas.
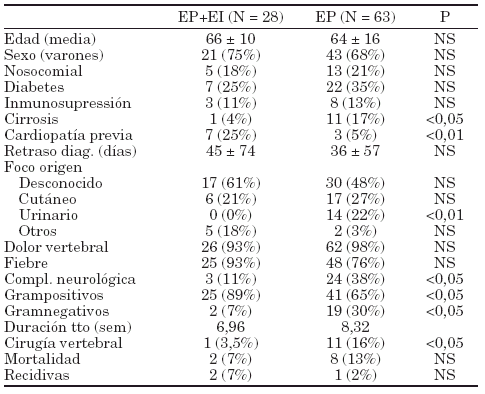
326 ESPONDILITS PIÓGENA ESPONTÁNEA Y ENDOCARDITIS: INCIDENCIA, FACTORES PREDISPONENTES Y EVOLUCIÓN
C. Pigrau, B. Almirante, X. Flores, D. Rodríguez, V. Falco, I. Passer y A. Pahissa
Aunque la asociación endocarditis (EI) y espondilitis piógena (EP) es bien conocida, su incidencia, los factores predisponentes, la evolución y el tratamiento de la misma no están bien establecidas. El objetivo del estudio fue analizar en pacientes con EP, la incidencia y factores predisponentes para presentar una EI y comparar las características clínicas y la evolución de los casos con y sin endocarditis. Durante 17 años (1986-2002) de 91 EP, 28 (30,8%) tenían una EI. En este período, el 4,6% (28/606) de las endocarditis tenían una EP asociada.
Un 45% de las EP estreptocócicas, un 55% de las EP por S. viridans y el 37,5% de las causadas por S.aureus tenían endocarditis. La presencia de complicaciónes neurológicas fue más frecuente en las espondilitis por S.aureus.
Conclusiones:1) El 30% de los casos de EP se asocian a endocarditis, en especial en pacientes con cardiopatía predisponente o si la infección está producido por estreptococos o por S.aureus. 2) En las EP asociadas a endocarditis, son infrecuentes las complicaciones neurológicas y excepcional la necesidad de cirugía espinal. 3) Aunque la duración del tratamiento no esta bien definida, en nuestra experiencia, en las EP no complicadas, éste puede reducirse a un período de entre 4 y 8 semanas.
327 ESPONDILITIS TUBERCULOSA. ANÁLISIS DE UNA SERIE DE CASOS
R. Daroca, R. Soriano, M. Vallejo, F. Jiménez y C.I. González
Objetivos: Analizar las características clínicas, diagnósticas y terapéuticas de la espondilitis tuberculosa en una serie de casos de años recientes.
Material y métodos: Revisión de los casos de espondilitis tuberculosa en La Rioja entre los años 1993 al 2003.
Resultados: Se hallaron 12 casos, que suponen el 1,5% de la tuberculosis en ese periodo y el 75% de las osteoarticulares. El 75% eran varones y la edad media era 55,25 años. La demora diagnóstica media fue de 5 meses (1-12). VIH negativo en los 4 pacientes en que se realizó. Existía tuberculosis en otra localización en 2 casos. Presentó dolor el 83% de los pacientes, fiebre el 50% y alteraciones neurológicas el 33%. El Mantoux fue positivo en 6 de 8 pacientes, la VSG > 50 en 91% y PCR elevada en el 82%. Se halló afectación dorsal en el 50%, lumbar en 50%, del cuerpo vertebral en el 91%, disco 91%, pedículo 8%, absceso paravertebral 75%. Se realizó punción aspiración con aguja fina en 3 casos, siendo diagnóstica en 2. Once pacientes fueron tratados con tres fármacos antituberculosos y uno con cuatro fármacos. La duración del tratamiento fue nueve meses en 4 pacientes y doce meses en 6. Se indicó reposo estricto en 3 casos, relativo en 5 y sin reposo en 2. Se utilizó corsé ortopédico en 8 casos. Dos pacientes fueron intervenidos quirúrgicamente. La evolución fue hacia la curación sin secuelas en 11 casos, falleciendo uno por toxicidad hepática de los tuberculostáticos.
Conclusiones: La demora diagnóstica sigue siendo alta. El dolor es el síntoma cardinal. Los reactantes de fase aguda están elevados casi siempre. En contraste con alguna publicación reciente, en nuestra serie el disco estaba afectado en más del 90% de los casos. La evolución fue favorable con tratamiento médico. Las medidas estrictas de inmovilización no son necesarias en los casos de afectación dorsolumbar.
328 ABSCESO EPIDURAL ESPINAL
J. Ugalde, K. Aguirrebengoa, A. Carrasco*, J. Goikoetxea, M. Montejo, J.L. Hernández**
U. Infecciosas. *S. Neurocirugía. **S. Microbiología, Hospital de Cruces.
Introducción: Esta entidad infrecuente (1,9- 2/10.000 ingresos año), urgencia médico-quirúrgica, se desarrolla generalmente en presencia de factores predisponentes (77 %) como: a) enfermedades subyacentes, b) infecciones en otras localizaciones y c) alteraciones anatómicas de la columna vertebral. La infección suele alcanzar el espacio epidural por vía hematógena, siendo el germen más frecuente el S. aureus. Se presenta habitualmente con clínica de dolor, fiebre y síntomas neurológicos. El diagnóstico requiere TAC y/o RMN. La morbimortalidad sigue siendo elevada.
Pacientes y métodos: Revisión retrospectiva entre 01/94 y 12/03, de los pacientes adultos con absceso epidural espinal no tuberculoso, en nuestro hospital.
Resultados: Se recogieron 22 casos (18 en los últimos 5 años): 11 hombres y 11 mujeres, con una edad media de 52,4 años. La duración media de los síntomas fue de 27 días .Se encontraron 34 factores predisponentes en 17 pacientes: a) enfermedades subyacentes(14/22): DM(4), Cirrosis- alcoholismo(6), Neoplasia(1), Inmunosupresión(3); b) fuentes de infección a otro nivel(18/22): Infección de piel y tejidos profundos(8), ADVP (2), Infección de catéter(2), Post procedimiento espinal(6) (catéter epidural 3,post-cirugía 3); y c) anormalidades de columna vertebral(2/22): Para/tetraplegia(1), Alteración anatómica (Síndrome de Morquio)(1). En 5 pacientes no se identificó factor predisponente. Localización: cervicales (2), torácicos (9), tóraco-lumbares (5), y lumbares (6), siendo 9 anteriores, 7 posteriores, en 4 envolventes y lateral en 2. Gérmenes aislados (18/22): S.aureus (12), S. coagulasa negativo (3), S. pneumoniae (1), S. microaerófilo (1), S. viridans (1). 4 casos no se filiaron. Se obtuvieron hemocultivos positivos en 9. Todos los pacientes excepto uno, presentaron VSG > 44, pero no se encontraron diferencias significativas con VSG, PCR, Leucocitosis y Fibrinógeno entre los pacientes con secuelas o muerte, y el resto. Las 2 variables que se relacionan de forma estadísticamente significativa con mala evolución (secuelas (4/22) o muerte (3/22)) en el análisis univariante, son plejia (5/22) (Fisher's P- value: 0,0207), y trastorno esfinteriano (7/22) (Fisher's P-value: 0,0136). Se realizaron 17 intervenciones a 15 pacientes. No fueron operados 7 pacientes y en uno de ellos el absceso se evacuó por PAAF guiada por TAC. El cultivo del material purulento (cirugía y/o PAAF) fue positivo en todos menos en un paciente. Todos recibieron antibioterapia intravenosa durante al menos 4 semanas, u 8 si existía infección ósea concomitante (Cloxacilina (15), Cefotaxima (1), Penicilina (2), Glicopéptidos (4)). Evolución: 3 muertes: sepsis post- quirúrgica por A. baumanii, neo pulmonar y el último, por ACV. Cuatro presentan lesión neurológica: 3 paraplejia incompleta y uno completa.
Conclusiones: 1) El absceso epidural espinal es una entidad infrecuente, con un incremento dramático en los últimos años. 2) El S. aureus es el agente etiológico más frecuente, aunque aumentan progresivamente otros gérmenes. 3) Se precisa un alto índice de sospecha clínica para evitar retrasos en el diagnóstico. 4) Se recomienda tratamiento antibiótico durante un mínimo de 4 semanas, y 8 si infección ósea concomitante. 5) En caso de clínica neurológica se debe plantear cirugía descompresiva precoz.
329 HIDATIDOSIS VERTEBRAL: ENFERMEDAD DE MAL PRONÓSTICO
P. Zamarrón, E. Ceballos, A. Sáenz de Sta. María, B. Manzanedo, M.G. Pérez, M. Díaz, M.C. Turrientes y R. López- Vélez
M. Tropical Serv. E. Infecciosas. Serv. Microbiología. Hospital Ramón y Cajal. Madrid.
Objetivo: La hidatidosis vertebral (QHv) es una rara y grave localización de Echinococcus granulosus poco descrita. Analizamos la evolución de una serie de pacientes con QHv atendidos en una Unidad de referencia.
Material y métodos: Estudio descriptivo retrospectivo de 12 pacientes con QHv seguidos durante 10 años como media. 9 hombres/3 mujeres. Edad media 45,7 años. Ocho de medio rural y 4 urbano.
Resultados: Diagnóstico previo de QH (6): pulmón (2), costilla (2) y retroperitoneo (1). Localización QHv: dorsal (8), lumbar (4), multivertebral (11). Afectación extravertebral concomitante (10): musculatura paravertebral (5), costal (5), pulmón (3), subpleural (2), hígado (2) y mediastino (2). Invasión de canal medular en 11 (73% con compresión medular) y 7 (60%) parapléjicos. 33,4% con eosinofília. Serología positiva en 66,7% (6/9). Todos tratados quirúrgicamente con 3,8 operaciones de media. 9/12 (75%) con complicaciones post-quirúrgicas: fístulas (5), rotura y diseminación local (3), infección pleuropulmonar (3), absceso paravertebral (2), seroma (2), embolia pulmonar hidatídica (1), otros (2). Los 12 recibieron tratamiento antiparasitario (mebendazol, albendazol sólo o asociado a praziquantel e ivermectina) prolongado (mediana 44 meses, rango 6-144 meses): 41,6% con efectos secundarios: hipertransaminasemia (80%), reacción alérgica (40%), alopecia y aftas bucales (20%). La media recibida fue 3,08. Actualmente 33,4% sin recidivas, 25% con lesiones activas, 25% falleció en la cirugía y 16,6% perdidos.
Conclusiones: La QHv tiene un mal pronóstico, con recidivas múltiples, complicaciones y graves secuelas a pesar del tratamiento antiparasitario combinado y quirúrgico. Se necesitan nuevas estrategias terapéuticas en esta enfermedad debido a los pobres resultados obtenidos con la terapia actual.
330 ARTRITIS SÉPTICA EN UN HOSPITAL GENERAL: COHORTE INICIAL
M. Velasco, R. Mazzucchelli, A. Espinosa, L. Moreno, J. Valverde, J.E. Losa, P. Zarco, R. Almodovar, J. Quirós y A. Delgado Iribarren
Introducción: Los estudios descriptivos de artritis séptica suelen incluir casos atendidos en una determinada unidad. En este trabajo, presentamos las características clínicas, etiológicas y pronosticas de todas las artritis sépticas atendidas en nuestro centro desde su apertura.
Objetivo: Describir la etiología, características clínicas, epidemiológicas, pronosticas y terapéuticas de las artritis sépticas tratadas en nuestro centro desde su apertura.
Métodos: Estudio retrospectivo; revisión de historias clínicas de todos los pacientes con artritis de origen bacteriana atendidas en nuestro centro desde Sept. 98. Para la localización de los casos se han explotado las siguientes bases de datos: CMBD, explotación de la historia clínica informatizada (DOCTOR), base de datos de diagnósticos de Unidad de Reumatología (REUMACOD) y base de datos de la Unidad de Microbiología (cultivos positivos de líquido sinovial). Se recogieron 130 variables para cada episodio (datos de filiación, microbiología, laboratorio, clínicos, terapéuticos y variables de desenlace).
Resultados: En los últimos 5 años se atendieron en nuestro centro 55 episodios de artritis sépticas en 48 pacientes (1 paciente 5 episodios, y otros 3 pacientes 2 episodios, el resto 1 episodio/paciente). La media de edad fue 50,9 ± 25,6 años (rango 1 95 años); 33 (60%) fueron en hombres y 22 (40%) en mujeres. 38 (69%) fueron atendidos por el área de medicina, 12 (22%) por el área de traumatología, 4 (7%) por pediatría y 1 (2%) por cirugía vascular. Las bacterias implicadas fueron: 37 (67%) cocos gram +: 20 S. aureus (25% resistentes a meticilina), 5 S. epidermidis, 3 otros estafilococos coagulasa negativo, 9 estreptococos. Ocho (15%) bacilos gram : 5 E. coli, 1 Brucella spp, 1 (2%) Pseudomonas aeruginosa, 1 (2%) otros. Cocos gram negativos: 1 (2%) meningococo. M tuberculosis 1 (2%) 1 (2%) polimicrobiana. En 7 casos (13%) los cultivos resultaron negativos. En el 80% de los casos el germen se aisló en líquido sinovial. En el 29% de los casos el germen se aisló en hemocultivos. En 50 (90%) fueron monoarticulares, 4 (7%) oligoarticulares y 1(2%) poliarticular. El 87,5% fueron agudas y 12,5% crónicas. La articulación mas frecuentemente afectada fue la rodilla (46%), seguida del hombro (15%). En el 87% de los casos existía al menos 1 factor de riesgo. Tres (6%) pacientes presentaron evolución fatal. Del resto, aproximadamente en el 50% de los casos se consideró que tuvieron secuelas.
Conclusiones: S. aureus continúa siendo la causa más frecuente de artritis séptica en nuestro medio, aunque con menor frecuencia que lo reportado previamente debido al aumento de la incidencia de otras bacterias. La incidencia de artritis gonocócica en nuestra serie es cero.
331 MICROORGANISMO IMPLICADO, LOCALIZACIÓN Y FACTORES DE RIESGO EN ARTRITIS SÉPTICAS
M. Santisteban, J. Baraiaetxaburu, I. Torre, R. Expósito, J.M. Gorordo, E. Ucar, J.M. Santamaría y J.M. Aranburu
Objetivo: Estudiar los distintos factores de riesgo que predisponen al desarrollo de una artritis séptica (AS) y sus características clínicas, el germen implicado y la localización articular.
Material y métodos: Revisión retrospectiva de 158 historias clínicas de AS, en nuestro Hospital entre Enero de 1995 y Mayo de 2003. Identificación de germen más frecuente, localización y factores de riesgo clasificándolos en 5 grupos: 1) Enfermedades crónicas (Diabetes Mellitus DM, Insuficiencia renal IR y Hepatopatía). 2) Neoplasias. 3) Artropatía previa. 4) VIH y/o ADVP. 5) Intervención quirúrgica, infiltración o traumatismo previo.
Resultados: Se identificaron factores de riesgo para AS en 125 casos (79%). Los pacientes con enfermedad crónica de base, con 51 casos (40%), suponen el grupo más numeroso: DM: 24 casos, Hepatopatía: 15 e IR: 12 pacientes. El germen más frecuente fue el S. aureus, y su localización preferente: rodilla en DM, hombro en IR y en hepatópatas hombro y tobillo. Se identificaron 13 pacientes neoplásicos (10%) siendo el S. aureus el agente causal y la rodilla la articulación más frecuente implicada. Hubo 22 casos de artropatía previa (17%), siendo la Artritis Reumatoide la entidad más frecuente, la rodilla la principal localización y no se halló el germen responsable en la mayoría de los casos. En el grupo de riesgo ADVP y/o VIH con 23 casos (18%) se observaron las dos únicas AS por hongos (Candida albicans), aunque, el S. aureus y la rodilla fueron los más prevalentes. El antecedente de intervención quirúrgica, infiltración o traumatismo previo se observó en 16 casos (12%), siendo el S. coagulasa negativo y la rodilla, el germen y localización más frecuente respectivamente.
Conclusiones: El S. aureus destaca como microorganismo responsable de AS de forma mayoritaria y la rodilla como articulación más afectada. Estos datos coinciden con lo publicado en la literatura, a excepción de la ausencia total de artritis gonocócicas en nuestra serie y de AS por bacilos gram negativos en pacientes ADVP. La enfermedad crónica de base supone el factor de riesgo predisponente más importante para el desarrollo de una AS.
332 HEPARINIZACIÓN PROFILÁCTICA PREOPERATORIA E INFECCIÓN QUIRÚRGICA EN ARTROPLASTIAS DE RODILLA. ESTUDIO DE CASOS Y CONTROLES
A. Asensio, A. Ramos, E. Múñez, A. Diez, C. Pérez Canosa, B. Rodríguez Marrodan y F. García López
La incidencia de Infección de la Zona Quirúrgica (IZQ) en las artroplastias de rodilla es variable dependiendo de los sistemas de medición y de las características de los pacientes. Existe un gran número de potenciales factores de riesgo de IZQ para estos procedimientos y se ha sugerido que la heparinización profiláctica mediante heparinas de bajo peso molecular (HBPM), especialmente su administración preoperatoria, para la prevención de la Enfermedad Tromboembólica Venosa (ETV), pudiera aumentar el sangrado clínico o subclínico e incrementar el riesgo de IZQ. Este estudio trata de determinar si la profilaxis de la ETV mediante la administración preoperatoria de HBPM incrementa el riesgo de infección quirúrgica.
Métodos: Estudio de casos y controles anidado en una cohorte retrospectiva. De todos los pacientes sometidos a intervenciones de artroplastia de rodilla en un Servicio de ortopedia, desde el 1 de Octubre del 2001 hasta el 31 de Noviembre del 2003, se seleccionaron como casos los pacientes que desarrollaron IZQ. De entre los pacientes que no desarrollaron IZQ se seleccionó una muestra aleatoria de pacientes controles. Se determinó la utilización o no, y el régimen de dosificación, de HBPM; así como la existencia de otros potenciales factores de riesgo de IZQ.
Resultados: Durante los 26 meses del periodo, 17 de los 166 pacientes intervenidos desarrollaron IZQ (Incidencia acumulada 10,2%; IC95% 6,3-16,1%). Cuatro de las IZQ se localizaron en la incisión superficial, 6 en la incisión profunda y 7 en el órgano/espacio. En 10 de las IZQ se registraron cultivos positivos: 7 S. aureus, 1 SARM, 2 BGN y 3 otros. El periodo de incubación promedio fue de 58 días (mediana: 50, rango: 5-154 días). Estos 17 pacientes se compararon con 45 controles aleatorios. Los pacientes que recibieron profilaxis preoperatoria de ETV mediante HBPM, tuvieron un mayor riesgo de infectarse (Odds ratio 5,20; IC95% 1,56-17,32; p = 0,01). Tras ajustar el efecto por los potenciales factores de confusión, la heparinización prequirúrgica se seguía asociando a un mayor riesgo de IZQ (Odds ratio 6,07; IC95% 1,30-28,39; p = 0,02.
Conclusiones: En las artroplastias de rodilla la heparinización preoperatoria con HBPM, para la profilaxis de la ETV, incrementa el riesgo de IZQ. Para prevenir infecciones quirúrgicas debe retrasarse hasta el postoperatorio el inicio de la administración profiláctica de HBPM.
333 TRATAMIENTO DE LA OSTEOMIELITIS POSTRAUMÁTICA DE HUESOS LARGOS. APLICACIÓN DE UN PROTOCOLO TERAPÉUTICO
J. Comellas*, M. Morales*, B. Ferreira**, F. Granell***, A. Montiel*** y F. Ronda*
*Servicio de Medicina Interna. **Servicio de Cirugía Plástica. ***Servicio de Traumatología. Hospital ASEPEYO Sant Cugat.
Objetivo: Análisis retrospectivo de la eficacia del tratamiento médico-quirúrgico protocolizado, de las osteomielitis postraumáticas de huesos largos de extremidades inferiores en nuestro hospital, monográfico de traumatología.
Material y métodos: Entre los años 1997 a 2002 inclusive se han tratado 27 osteomielitis postraumáticas de fémur y tibia tipo III y IV de la clasificación de Cierny-Mader, asociadas en todos los casos a presencia de fijación interna. Se hicieron cultivos preoperatorios de supuración de la herida y/o trayectos fistulosos, y en todos los casos cultivos e histología del legrado óseo quirúrgico. En todos los pacientes se hizo un curso de antibióticos por vía endovenosa y posteriormente por vía oral. El tratamiento quirúrgico consistió en desbridamiento del tejido necrótico, retirada de osteosíntesis, colocación de fijador externo, oclusión inicial del espacio muerto con material antibiótico o de forma diferida, en un tiempo no superior a 7 días, con colgajo muscular con anastomosis vascular. Según el tamaño del defecto óseo se realizó en un tercer tiempo injerto óseo microvascularizado. El período de seguimiento fue de media 13 meses. La curación se estableció por la consolidación radiológica de la fractura, herida quirúrgica sin fistulización y parámetros analíticos (VSG, PCR) normalizados.
Resultados: Se trataron 21 osteomielitis de tibia y 6 de fémur (fracturas abiertas 13 de tibia y 1 de fémur). La edad media fue de 38 años (19-64). El tiempo medio entre el tratamiento quirúrgico inicial y el diagnóstico de osteomielitis fue de 237 días. Cultivos óseos con aislamiento bacteriano en 18 pacientes (Sthaphylococcus aureus 11 casos, estaf. coagulasa negativo 3, Enterococcus faecalis 1, Streptococcus pyogenes 1, Enterobacter cloacae 2). En todos los pacientes con cultivo óseo negativo (9) se habían administrado antibióticos preoperatorios por fiebre, celulitis local y/o supuración. En 7 de estos casos se aislaron gérmenes en los frotis de supuración de la herida quirúrgica y/o fístula (Sthaphylococcus aureus 5 casos, estaf coagulasa negativo 2, Enterobacter cloacae 1). La duración media del tratamiento antibiótico fue de 64 días (37-110). La infección por Sthaphylococcus aureus se trató inicialmente con betalactámicos por via parenteral (14 días) seguido por la asociación de Quinolonas y Rifampicina v.o. Se retiró la osteosíntesis en 19 casos, oclusión del espacio muerto con colgajo miocutáneo con anastomosis vascular en 6 casos e injerto óseo en 9 casos (en 3 de ellos peroné vascularizado por defecto óseo >6 cm).En 5 casos se colocó nueva osteosíntesis. Hubo recaída de la osteomielitis en 9 pacientes (33%) en 5 de los cuales (56%) no se había retirado el implante inicial. En los 9 casos se procedió de nuevo al tratamiento protocolizado sin nuevas recaidas.
Conclusiones:1) En nuestra serie el aislamiento más prevalente (60%) fue Sthaphylococcus aureus, representando las enterobacterias sólo el 11% de los mismos. 2) Una cirugía precoz con desbridamieno extenso, la retirada de implantes, utilización de colgajos musculares y antibióticos por un período prolongado, disminuye el número de procedimientos quirúrgicos y la frecuencia de recaídas de la infección.
334 FACTORES PRONÓSTICOS EN LA OSTEOMIELITIS CRÓNICA CON AFECTACIÓN DE HUESOS LARGOS
B. Espina, P. Sánchez-Juan, C. Fariñas-Álvarez, M.A. Alonso, J.D. García Palomo y M.C. Fariñas
Unidad de Enfermedades Infecciosas y Servicio de Traumatología del Hospital Universitario Marqués de Valdecilla y Departamento de Medicina Preventiva de la Universidad de Cantabria. Santander. Cantabria. España.
Introducción y Objetivos: La osteomielitis crónica sigue siendo un reto dentro de las enfermedades infecciosas a pesar de los nuevos tratamientos antibióticos y técnicas quirúrgicas. Las tasas de recurrencia de esta enfermedad llegan a ser de más del 30%. El objetivo del estudio fue identificar factores que pronostiquen recurrencia o complicaciones, incluyendo la amputación.
Pacientes y métodos: Se revisaron de forma retrospectiva los pacientes diagnosticados de osteomielitis crónica con afectación de huesos largos entre los años 1995-2000 que consultaron y fueron seguidos en la Unidad de Enfermedades Infecciosas de nuestro hospital. Se incluyeron los casos con diagnóstico microbiológico inicial o bien histopatológico, también aquellos con clínica y radiología compatible pero sin hallazgos microbiológicos. Todos los pacientes se siguieron un mínimo de dos meses tras la finalización del tratamiento.
Resultados: Se incluyeron 52 pacientes de edades comprendidas entre los 16 y los 92 años, con una media de 49 años. Los factores de riesgo locales identificados fueron fundamentalmente el antecedente de traumatismo en 30 (57%) o el ser portador de material de osteosíntesis en 28 de los casos (53%). El 44% de los pacientes tenían, además, asociado algún factor de riesgo sistémico. En el 81% de los casos se realizó al menos una técnica de diagnóstico microbiológico: biopsia ósea, muestras quirúrgicas y toma de exudados superficiales. Durante el tiempo de seguimiento 12 pacientes recurrieron (26%) y se amputaron 5 (10%). Entre otras complicaciones se notificaron 7 casos de pseudoartrosis, 2 fracturas y 1 caso de malignización. Se encontró que los pacientes en los cuales el diagnóstico inicial se realizó mediante biopsia ósea o curetaje el riesgo de recidiva fue menor, aunque no estadísticamente significativo (diferencia de riesgo: -0,3, IC: -0,45 a -0,14, p = 0,12). No se encontró asociación significativa entre tener una edad = 65 años, la infección por Pseudomonas aeruginosa, la presencia de factores de riesgo local o sistémico o la existencia o no de material de osteosíntesis con el riesgo de recidiva o complicaciones en este grupo.
Conclusiones: El diagnóstico microbiológico basado en muestras de calidad como la biopsia ósea permite un tratamiento antibiótico más apropiado y podría mejorar el pronóstico de estos pacientes. Aunque no se encontró asociación significativa entre otros factores y el riesgo de recidiva o complicaciones si se observó una tendencia al aumento del riesgo en pacientes de mayor edad (= 65 años).
335 BURSITIS TUBERCULOSA DEL TROCANTER
C. Pigrau, M. Crespo, X. Flores, N. Fernández, B. Almirante, V. Falcó, R. Vidal y A. Pahissa
Servicios de Enfermedades Infecciosas, Traumatología y neumología. Hospital Universitario Vall d'Hebron. Barcelona.
La bursitis tuberculosa del trocanter (BTT) es una infección inusual, de difícil diagnóstico y frecuentes recidivas, cuyo tratamiento no está bien establecido.
Objetivo: El objetivo de este trabajo es estudiar las características y la evolución clínica de los pacientes con BTT y conocer el tratamiento óptimo para evitar las recidivas.
Método: Revisión de los casos de BTT diagnosticados en nuestro centro en los últimos 10 años.
Resultados: Analizamos 5 casos, 3 hombres y 2 mujeres con edad mediana de 70 años (extremos 30-89), lo que supone una incidencia de BTT de 0,26% del total de 1903 infecciones por M.tuberculosis diagnosticadas en nuestro centro durante esta periodo. Dos pacientes habían presentado tuberculosis pulmonar previa, en un caso - un inmigrante pakistaní- 6 meses antes. Los 5 pacientes referían dolor crónico de cadera y tumefacción focal, cuya evolución oscilaba entre 6 meses y 10 años; acompañados de fístula cutánea en 2 casos, febrícula en uno, VSG > 20 en 2 y leucocitosis en un caso. La Rx de tórax fue normal en 3 casos y mostró microcalcificaciones en 2; el PPD resultó positivo en 2/4 casos. La Rx ósea mostró erosión del trocanter en 4/5 casos y se objetivo un absceso de la bursa en 3 casos en los que se realizó una RM. La evolución fue favorable a largo plazo en 2 pacientes en los que se realizó excisión quirúgica del tejido necrótico y/o curetaje óseo; otro paciente con demencia tipo Alzheimer sometido a desbridamiento quirúrgico falleció a causa de una neumonía nosocomial. Desconocemos la evolución de un paciente tratado sólo medicamente. En un caso, sometido inicialmente a drenaje del absceso subcutáneo, se objetivo recidiva clínica, que obligó a realizar un drenaje extenso y tratamiento médico. La duración del tratamiento antituberculoso fue de 9 meses.
Conclusiones:1) La BTT es una complicación infrecuente de la tuberculosis. 2) La BTT debe ser considerada en el diagnostico diferencial del dolor crónico de cadera. 3) Aunque la BTT incipiente pueden curarse sólo con tratamiento médico, en la mayoría de los pacientes es necesario el desbridamiento quirúrgico amplio del tejido necrótico y un tratamiento específico prolongado (superior a los 6 meses) para evitar recidivas y la fistulización crónica.
336 INFECCIONES DE PRÓTESIS ORTOPÉDICAS EN EL HOSPITAL DONOSTIA. PERÍODO 2000-2004
J. Zubeldia, J. Arrizabalaga, J.A. Iribarren, M.A. Blanco, X. Camino, F.J. Rodríguez y M.A. Von Wichmann
Hospital Donostia. San Sebastián.
Objetivos: Describir las características clínicas de las infecciones protésicas tratadas en nuestro centro. Evaluar la actitud terapéutica llevada a cabo y sus resultados.
Material y métodos: Estudio observacional y prospectivo sobre nuestra experiencia en el manejo de las infecciones de prótesis articulares, basado en un protocolo realizado conjuntamente con el servicio de Traumatología. Se han clasificado las infecciones (según Tsukayama) en: 1) Precoces, 2) Tardías, 3) Hematógenas y 4) Cultivo intraoperatorio. Las 1 y 3 se tratan mediante un desbridamiento quirúrgico precoz y antibioterapia hasta la normalización de los parámetros inflamatorios; mientras que en la 2 se realiza un recambio en dos tiempos, siempre que sea posible, en su defecto se realiza limpieza quirúrgica, antibioterapia supresiva o artrodesis. La tipo 4 es por definición un recambio en un tiempo.
Resultados: Se han recogido un total de 86 episodios de infecciones articulares en 82 pacientes. Una edad media de 68 años, los hombres representan el 50% y la cadera es la articulación afectada en un 51% de los casos. 20 (23%) infecciones son precoces, 50 (58%) tardías, 12 (14%) hematógenas y 4 (5%) con cultivos intraoperatorios. En cuanto a los microorganismos: S. aureus representa el 40% en las tipo 1; S. epidermidis un 35% y 100% en las tipo 2 y 4 respectivamente. Los cocos gram positivos representan el 58% en las tipo 3. En 8/12 de las hematógenas y en 20/20 de las precoces se ha realizado desbridamiento quirúrgico con un éxito del 86%, mediana de seguimiento de 16 meses (4-34). Referente al tiempo hasta el desbridamiento, en los que se realizó dentro de las primeras dos semanas el porcentaje de éxito fue del 95% (20/21) frente al 57% (4/7) (p < 0,05). En las infecciones tipo 2, en 31 casos (57%) se retiró la prótesis y en 14 de éstos se reimplantó nueva prótesis. De estos 14 casos 12 (86%) evolucionaron de forma satisfactoria durante una mediana de seguimiento de 20 meses (4-35). En los casos en los que no se retiró la prótesis sólo el 45% evolucionó satisfactoriamente. En las tipo 4, todos evolucionaron satisfactoriamente, mediana 8 (2-22) meses. Los glicopéptidos son los antibióticos más utilizados por vía intravenosa en un 58%, las quinolonas por vía oral en un 73% y la rifampicina ha sido utilizada en un 52% de los casos. La duración total del tratamiento antibiótico es de una mediana de 18 semanas (5-52).
Conclusiones: En las infecciones tipo 1 y 3, un desbridamiento quirúrgico precoz asociado a un tratamiento antibiótico prolongado parece ser una opción terapéutica eficaz, sobre todo cuando el desbridamiento se realiza de forma precoz. En las tipo 2, el recambio protésico en dos tiempos parece ser la mejor opción terapéutica. La buena evolución de las infecciones tipo 4, hace plantearse la posibilidad de recambiar las infecciones por S. epidermidis en un tiempo.
337 COMPLICACIONES INFECCIOSAS DE LA CIRUGÍA DE COLOCACIÓN DE PRÓTESIS ARTICULAR
A. Menasalvas, P. Palazón, R. Blázquez, C. Guerrero, J. Rivkin y M. Segovia.
Objetivo: Estudiar las complicaciones infecciosas de la cirugía de colocación de prótesis en las articulaciones de rodilla (PTR) y de cadera (PTC).
Material y métodos: Seguimiento prospectivo de 353 pacientes sometidos a cirugía de colocación de prótesis articular (PTR o PTC) desde junio de 1999 a diciembre de 2002. Los pacientes eran evaluados diariamente durante el ingreso hospitalario y posteriormente se les telefoneaba al mes de la intervención y anualmente para conocer la evolución clínica y la aparición de infección de la prótesis.
Resultados: Se han seguidos 353 pacientes, 231 (65%) PTR y 122 (35%) PTC con un seguimiento medio de 766 días. En 300 (85%) pacientes el seguimiento fue superior a 1 año. Quince (4,2%) pacientes presentaron infección (4,7% de los pacientes con PTR y 3,3% de los pacientes con PTC). La infección fue superficial en 4 (1%), profunda en 3(0,8%) y en 8 (2,3%) pacientes se afectó la articulación requiriendo la retirada de la prótesis en 6 (1,7%). En 13 (87%) de los 15 pacientes con infección los síntomas aparecieron durante el primer mes postcirugía.
Conclusiones: En nuestra serie la mayoría de las infecciones de prótesis articular se han manifestado precozmente. Un 2,3% de los casos presenta una infección de órgano- espacio que ha requerido reintervenciones y/o retirada de la prótesis.
338 INFECCIÓN SOBRE PRÓTESIS ARTICULAR. ESTUDIO RETROSPECTIVO CLÍNICO-MICROBIOLÓGICO
J. García-Lechuz, P. Alonso, M.J. Goyanes, M. Sánchez-Somolinos, F. Brañas, T. Zatarain, L. Alcala y E. Bouza
El objetivo de este estudio es describir los principales hallazgos asociados a la infección ortopédica en nuestra institución.
Métodos: Durante el periodo de estudio (En. 96 a Dic. 2.003), se realizaron en el Hospital, 2.785 intervenciones de prótesis de cadera y rodilla. Se realiza una revisión retrospectiva de los datos clínicos y bacteriológicos de los casos detectados. Se define la curación como la curación microbiológica y la preservación de la funcionalidad de la articulación.
Resultados: Se incluyeron 89 pacientes con infección de la prótesis (incidencia global en el periodo señalado: 3,5%). Edad media de 70,7 años (rango 21-93). Sexo femenino: 59 casos (66,3%). Localización rodilla: 51 c (57,3%), cadera: 36 c (40,4%), 1 caso en hombro y otro en codo. Los m.o. causales fueron: S. coagulasa negativos en 39,2% (SCNMS en 23 c: 25,8% y SCNMR en 12 c: 13,4%) y S. aureus en un 25,9% (SAMS en 20 c: 22,5% y SAMR en 3 c: 3,4%); BGN entéricos en 9 c (10,1%); P. aeruginosa en 4 c (4,4%). La infección de prótesis articular fue post-quirúrgica tardía en 54 casos (60,7%); post-quirúrgica precoz en 24 casos (27%); hematógena en 8 casos (9%) y por cultivo intraoperatorio en 2 c (2,2%). Los síntomas más frecuentes fueron calor y eritema en un 50,6% de casos, supuración en el 46,1% y dolor en un 45% de pacientes. La fiebre estuvo presente en un 23,6% de casos. Se realizó tratamiento quirúrgico con recambio de la prótesis o retirada del material en 30 casos (23 post-quirúrgicas tardías, 4 post-quirúrgicas precoces y 2 hematógenas). Además se realizó desbridamiento en 25 c. (7 post-quirúrgicas precoces,15 post-quirúrgicas tardías y 3 hematógenas). Se pudo realizar el seguimiento de 69 pacientes (la media del tiempo de seguimiento es de 1 año y dos meses). De ellos, 33 c curaron (37,1%), 31 fracasaron (34,8%) y 5 c fallecieron (3 c mortalidad relacionada). 17 pacientes pendientes de evolución y 3 pérdidas de seguimiento. El 75% de las infecciones post-quirúrgicas precoces curaron vs. 45,4% de post-quirúrgicas tardías y 16,6% de las hematógenas.
Conclusiones: La incidencia de infección de prótesis de rodilla fue de un 3,5% y de cadera de un 2,7% en el pº de estudio. S. coagulasa negativo fue el microorganismo más frecuente causante de infección protésica. En nuestra experiencia, se curan 45% de infecciones protésicas tardías y el 75% de las precoces.
339 PROBLEMÁTICA DEL DIAGNÓSTICO MICROBIOLÓGICO DE LA INFECCIÓN TARDÍA DE LAS PRÓTESIS ARTICULARES POR STAPHYLOCOCCUS COAGULASA NEGATIVO (SCN)
M. Marín, O. Murillo, L. Calatayud, M.E. Ochiuzzi, M.A. Domínguez, R. Verdaguer, J. Cabo y J. Ariza
Introduccion: SCN son la principal causa de infección de prótesis articulares. Un inóculo reducido, su policlonalidad y el riesgo de contaminación accidental son elementos frecuentes de confusión en el diagnóstico (dx). El hallazgo de 2 o más aislamientos de SCN con igual fenotipo y antibiotipo se usa como criterio de alta probabilidad de infección. Se recomienda realizar el antibiograma "en arrastre" como guía para la antibioterapia.
Objetivo: Analizar la fiabilidad del antibiograma "en arrastre" en el dx de la infección protésica por SCN mediante el estudio genotípico.
Métodos: Remisión de 3-6 muestras (M) quirúrgicas para cultivo en la biopsia pre-operatoria y en el primer tiempo quirúrgico de los pacientes (p) con sospecha de infección protésica tardía por SCN tratados con recambio en dos tiempos. Antibiograma "en arrastre" de los aislamientos de SCN. Estudio genotípico retrospectivo en 2 p mediante electroforesis de campos pulsados.
Resultados: Caso 1: Mujer 71 años, con artroplastia de rodilla (Nov 2001). Presenta dolor y aflojamiento radiológico precoz; biopsia dx (Ene 2003): 4/4 M positivas (+) para SCN; patrón de resistencia (R): M1: R a penicilina (P), eritromicina (E); M2: R a P, oxacilina (O), E; M3: R a P ,O, E, tetraciclina (T); M4: R a P ,O, T, tobramicina (To); estudio clonal: 4 clones (1, 2, 3, 4) en combinaciones diversas. Explante prótesis (Jul 2003): 2/6 M + SCN: M1: R a P, E; M2: R a P, O, cotrimoxazol; estudio clonal: 2 clones (5, 8), uno en cada M. Caso 2: Hombre 60 años con artroplastia de rodilla (Nov 2002). Presenta dolor y aflojamiento radiológico precoz; biopsia dx (May 2003): 3/3 M + SCN; patrón R: M1: R a P, E, clindamicina (Cl), cloranfenicol (Clo), Ciprofloxacino (Ci); M2, M3: R a E, Cl, Clo; estudio clonal: 1 solo clon (12). Explante prótesis (Jul 2003): 5/5 M + SCN. Patrón R: M1, M2, M3: R a E, Cl, Clo; M4: R a P, Ci; M5: R a P, E, Cl, Ci; Estudio clonal: 2 clones (12, 13), uno en 4 M, otro en la otra M.
Conclusiones: El análisis combinado de genotipo y antibiotipo en estos aislamientos de SCN muestra la gran complejidad del dx microbiológico. La heterogeneidad y policlonalidad de los aislamientos, la diversa expresión de antibiotipos en un mismo clon y el que un similar antibiograma "en arrastre" pueda proceder de clones distintos cuestiona en cierto modo el grado de fiabilidad del criterio microbiológico estándar actualmente recomendado.
340 LEVOFLOXCINO MÁS RIFAMPICINA EN LAS INFECCIONES ESTAFILOCÓCICAS DE IMPLANTES OSTEOARTICULARES
J. Barberán, G. Carroquino, F. González, D. Martínez, J.R. Toral, M.A. Menéndez, A. Fe y I. Fraile
Objetivo: Conocer la eficacia y seguridad de levofloxacino más rifampicina en el tratamiento de las infecciones estafilocócicas de implantes osteoarticulares.
Material y métodos: Desde noviembre de 1998 hasta diciembre de 2003 se incluyeron todos los pacientes con infecciones de implantes osteoarticulares estables producidas por Staphylococcus spp sensibles a levofloxacino y rifampicina. El diagnóstico clínico se basó en datos clínicos, de laboratorio y pruebas de imagen. El diagnóstico microbiológico se realizó mediante tomas procedentes de fístulas, punción- aspiración de la articulación y quirúrgicas. La curación se definió como la ausencia de los signos de infección y del patógeno causal sin retirada del implante al final del tratamiento y el seguimiento mínimo de 6 meses.
Resultados: Se incluyeron 69 pacientes evaluables (40 mujeres y 29 hombres con edad media de 68,9 años): 31 prótesis de cadera, 21 prótesis de rodilla y 17 implantes. Los microorganismos aislados: 45 S. epidermidis, 21 S. aureus, otros 3. La duración media del tratamiento fue de 5,4 meses. La curación y erradicación fue del 69,5%. Los efectos adversos fueron escasos, leve-moderados y reversibles.
341 RESISTENCIA DE STAPHYLOCOCCUS COAGULASA NEGATIVO A FLUORQUINOLONAS Y RIFAMPICINA EN EL TRATAMIENTO DE INFECCIONES PROTÉSICAS TARDÍAS: UN PSEUDO-FALLO TERAPÉUTICO
O. Murillo, M. Marín, L. Calatayud, M.E. Ochiuzzi, M.A. Domínguez, R. Verdaguer, J. Cabo y J. Ariza
Introducción: La combinación oral de rifampicina (R) y fluorquinolonas (F) es una alternativa eficaz en el tratamiento de las infecciones protésicas por Staphylococcus coagulasa negativo (SCN). El desarrollo de resistencias a estos antibióticos en el curso del tratamiento no se ha considerado un problema clínico. La conveniencia de un seguimiento microbiológico en el segundo tiempo quirúrgico (2T) del recambio protésico en dos tiempos (RPD) no está bien establecido.
Objetivos: Analizar el significado de la presencia de SCN resistentes a R y F en cultivos obtenidos en el 2T de RPD en infecciones tardías por SCN tratadas con R y F.
Métodos: Cultivo sistemático de muestras quirúrgicas en el 2T. Se exigió como criterio de positividad la obtención de ≥ 2 muestras con aislamientos de SCN de fenotipo idéntico. Se seleccionaron los pacientes con infección protésica tardía por SCN tratados con un RPD y con la combinación de R y F, con cultivo positivo en el 2T. Se compararon las cepas de SCN obtenidas en el primer tiempo (1T) y en el 2T en base a la identificación de especie, antibiotipo y genotipo mediante electroforesis de campos pulsados.
Resultados: Se incluyeron 4 pacientes (edad media 68 a) con infecciones tardías de prótesis total de rodilla por SCN. Los pacientes recibieron vancomicina (V) durante 7-16 días y posteriormente R (900 mg/d) más F (ciprofloxacino 750 mg/12h en 2 casos y levofloxacino 500 mg/d en 2 casos) durante 6-8 semanas. Todas las cepas iniciales de SCN fueron sensibles a V, R y F. Los aislamientos del 2T fueron resistentes a R y F y sensibles solamente a glicopéptidos. En 3 de los casos se pudo hacer un estudio fenotípico y genotípico comparativo de los SCN aislados en el 1T y 2T. La infección inicial fue monoclonal en 1 caso y policlonal en los otros 2 (4 clones en un paciente y 2 en el otro). Los aislamientos del 2T fueron monoclonales en 1 caso y policlonales (2 clones) en los otros 2, y fueron diferentes de los hallados en cada paciente en el 1T. Destacar que en los 3 pacientes se obtuvo un mismo clon en el 2T.
Conclusiones: El aislamiento de SCN resistentes a R y F en el 2T en nuestros pacientes no se debió al desarrollo de resistencia bacteriana durante el tratamiento. Una superinfección facilitada por el espaciador de cemento o una contaminación en el 2T derivada de la propia flora de los pacientes parecen las explicaciones más probables.
342 INFECCIONES OSTEOARTICULARES ASOCIADAS A IMPLANTES TRATADAS SIN LA RETIRADA DEL MATERIAL
L. García San Miguel, J. Cobo, M.L. Pérez-García, L. Cornide, V. Pintado, F. Grill, M. Meseguer y S. Moreno
Hospital Ramón y Cajal. Madrid.
Introducción: Gran parte de las infecciones que ocurren tras la cirugía ortopédica y traumatológica (COT) están asociadas al uso de implantes. Tradicionalmente la retirada del material extraño se ha considerado prioritaria en presencia de infección. No obstante en los últimos años se está acumulando experiencia con tratamiento conservador en infecciones tras la COT bajo determinadas condiciones.
Objetivo: Revisar nuestra experiencia en las infecciones asociadas a implantes en COT manejadas sin la retirada del material extraño.
Método: Estudio retrospectivo a partir de la base de datos de las interconsultas atendidas por infectólogos en el área de COT de nuestro hospital desde 1997. Se excluyeron las infecciones superficiales y se consideraron tres tipos de infecciones: infecciones precoces tras la cirugía de fracturas de huesos largos (grupo I), infecciones precoces tras instrumentación en cirugía de la columna (grupo II) e infecciones de prótesis articulares distintas del aflojamiento séptico (grupo III). Se incluyeron los casos en los que explícitamente existiera intención de mantener el implante. Consideramos como éxito la consolidación de la fractura en el grupo I (aunque se retirara de forma diferida el material) y el cierre de la herida con desaparición de los síntomas en los grupos II y III.
Resultados: Se seleccionaron 46 casos cuya edad media fue de 51 años (8-103). Los microorganismos más frecuentemente aislados fueron S. aureus (14 casos), estafilococos coagulasa negativo (10 casos) y P. aeruginosa (7 casos). Se realizó desbridamiento quirúrgico en el 72%. Fueron analizables para la valoración de éxito o fracaso 38 casos (20 pertenecientes al grupo I, 7 al grupo II y 11 al grupo III). El tiempo medio de seguimiento fue de 24,9 meses. Globalmente se obtuvo éxito en el 76,3% (29/38 casos). Por grupos la proporción de éxitos fue como sigue: 85% (17/20 casos) en el grupo I, 83,3% (6/7 casos) en el grupo II y 54,5% (6/11 casos) en el grupo III. En este último grupo, las 4 infecciones pertenecientes a la categoría "cultivos intraoperatorios positivos" en el seno de recambio protésico fueron tratadas con éxito, mientras que fracasaron 5 de las 7 infecciones precoces. La duración media del tratamiento en los pacientes con éxito fue de 136,4 ± 90,9 días. El tratamiento fue bien tolerado y solamente hubo que suspender antibióticos por toxicidad (hipersensibilidad a rifampicina) en dos casos. Se asociaron a fracaso una mayor edad (p = 0,013), y un índice de Charlson más elevado (p = 0,016).
Conclusiones: En nuestra experiencia la mayor parte de las infecciones precoces asociadas a material de osteosíntesis empleado en las fracturas de huesos largos o en la fijación de la columna pueden manejarse con éxito sin la retirada del implante.