Las phaeohyphomicosis son infecciones cutáneas causadas por hongos filamentosos cuya característica principal es que contienen melanina. La mayoría de los casos descritos son infecciones cutáneas1,2, sin embargo se han descrito afectación sistémica severas en pacientes inmunocomprometidos.
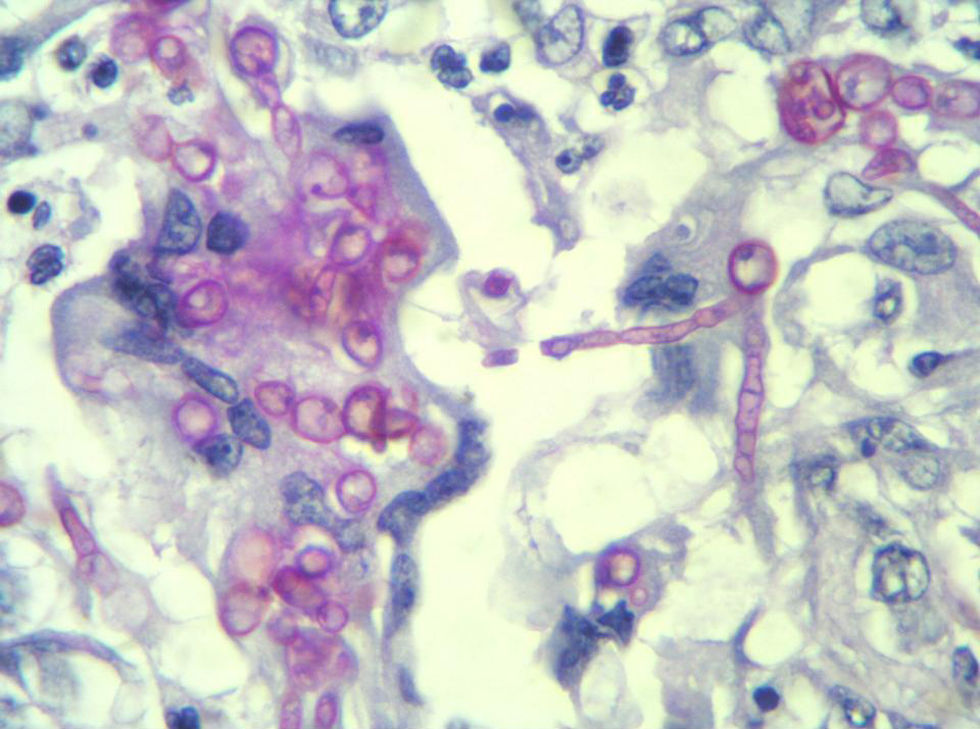
Caso clínicoPaciente de 66 años diagnosticado en 1997 de Gammapatía monoclonal Paraproteinemia Ig M. Como consecuencia de ello desarrolló una insuficiencia renal crónica por la que se le realizó un trasplante renal en 2000. El tratamiento inmunosupresor consistía en prednisona y tacrolimus. El paciente presentaba desde hacía 3 años una tumoración en la mano derecha que, según refería, era secundaria al pinchazo por una espina de palmera. Un año después del trasplante renal, dicha tumoración comenzó lentamente a aumentar de tamaño, desarrollando una fístula al exterior con salida de material purulento por la misma. No presentaba fiebre ni otros signos de septicemia. Los parámetros analíticos fueron normales. La RMN mostraba la presencia de una lesión en el tejido celular subcutáneo no infiltrativa, hipointensa en T1 e hiperintensa en T2. El paciente fue intervenido bajo anestesia regional, presentaba una tumoración dura encapsulada sin infiltrar estructuras periféricas. El examen anatomopatológico reveló estructuras nodulares de aspecto granulomatoso, tejido fibroconectivo denso periférico acompañándose de células gigantes multinucleadas y fenómenos de abscesificación centrales. Tras la inoculación de PAS (Periodic Acid Schiff) se identificaron hifas irregulares septadas y esporas redondeadas de coloración marronácea (fig. 1). Tras los hallazgos anatomopatológicos sugestivos de una phaeohypomicosis, una vez revisada la literatura, se decidió iniciar tratamiento con dosis diaria de itraconazol 100mg. durante 3 meses. Dado que el paciente mantenía al mismo tiempo su tratamiento inmunosupresor durante todo el tratamiento antifúngico se realizaron controles analíticos funcionales. Tras un seguimiento de 12 meses no se apreció recidiva de la lesión en la mano.
DiscusiónEn los últimos años se han incrementado los casos de phaeohyphomicosis en pacientes inmunocomprometidos siendo excepcional los casos descritos en pacientes inmunocompetentes2,3. Entre las patologías de base que presentan los pacientes con phaeohyphomicosis encontramos trastornos hematológicos, SIDA y la inmunosupresión secundaria al tratamiento en pacientes transplantados1,4. La presencia de un traumatismo local, además de la existencia del cuerpo extraño pueden favorecen la penetración y acantonamiento del agente durante años, como ocurrió en nuestro caso. Las manifestaciones clínicas son variadas5, desde la presencia única de una lesión violácea cutánea, siendo esta la más frecuentemente descrita1, hasta la afectación sistémica con afectación neurológica simulando un tumor cerebral. El diagnóstico microbiológico de estos agentes no es sencillo. Cuando se presenta un paciente inmunodeprimido con este cuadro clínico es importante sospechar el origen micótico para realizar un correcto tratamiento. En nuestro caso tratamos la lesión como una tumoración y fue el estudio anatomopatológico el que nos permitió llegar al diagnóstico etiológico y tratamiento adecuado.
La literatura no muestra un consenso de cara al tratamiento de esta patología. Hay autores6,7 que incluyen la escisión de la lesión asociada a un tratamiento antifúngico como el tratamiento de elección cuando la infección no está diseminada, otros consideran de elección el tratamiento antifúngico únicamente8,9. En la literatura está descrito el tratamiento antifúngico mediante el itraconazol y anfotericina B. Itraconazol presenta una efectividad similar a la anfotericina B10 aunque a su favor tiene el menor riesgo de efectos secundarios. La duración y las dosis del tratamiento no están definidas. En pacientes trasplantados renales debemos tener precaución con la medicación por su riesgo nefrotóxico, por lo que está indicado el uso de Anfotericina B liposomal por su menor riesgo nefrotóxico respecto a la deoxicolato. La mayoría de los casos publicados responden adecuadamente al tratamiento, aunque hay casos descritos de fallecimiento de los pacientes por afectación sistémica de la infección1.
Las phaeohyphomicosis debemos tenerlas en cuenta cuando se nos presenten pacientes inmunodeprimidos con lesiones cutáneas de evolución silente. La mayoría de los casos responden adecuadamente al tratamiento antifúngico, en algunos casos está indicada la cirugía en lesiones subcutáneas para evitar la recidiva de la infección.