Introducción
El presente documento tiene como finalidad ser una guía práctica del nivel de los cuidados, de los métodos de diagnóstico etiológico, del tratamiento y del seguimiento de los pacientes adultos inmunocompetentes con neumonía adquirida en la comunidad (NAC), tanto en aquellos que se tratarán en su domicilio como en aquellos que necesitan tratamiento en régimen de hospitalización. Dado que se trata de que sea una guía de uso real en la práctica clínica, no pretende ser una revisión de la extensa literatura existente sobre esta cuestión ni una adaptación de las guías de práctica clínica más prestigiosas1-3, a las que remitimos al lector interesado en profundizar en los diferentes aspectos de la NAC. Esta guía está basada en la evidencia científica. Para graduarla, se han seguido los estándares de calidad propuestos por la Infectious Diseases Society of America4.
Epidemiología de las NAC
Morbilidad y mortalidad generales
Las NAC constituyen una causa frecuente de morbilidad y mortalidad dentro de la población general, con una incidencia de 2-10 casos/1.000 habitantes/año, de los cuales entre el 20 y el 35% requerirán ingreso hospitalario. En pacientes inmunocompetentes la mortalidad por NAC oscila entre un 1 y un 36,5%, situándose generalmente en torno al 5%. Este amplio intervalo de mortalidad viene determinado principalmente por la forma de presentación de la neumonía, la etiología de la misma y las características del paciente. Puede ser inferior al 1% en los pacientes en tratamiento extrahospitalario, entre el 2 y el 30% en los pacientes hospitalizados, y alrededor del 30% (20-54%) en los pacientes que requieren ingreso en unidades de cuidados intensivos.
Factores de riesgo y etiología
Los factores de riesgo de las NAC son múltiples, y se han identificado en diversos estudios. La incidencia de la neumonía aumenta con la edad a partir de los 50 años, y es máxima en aquellos pacientes de más de 70. Otros factores que influyen en una mayor frecuencia de neumonía son la epidemia por virus influenza A, el alcoholismo, el asma y la residencia en instituciones cerradas.
Streptococcus pneumoniae representa la primera causa de NAC (entre el 9,6-48,8%) de los casos de neumonía con diagnóstico etiológico. Mycoplasma pneumoniae es, así mismo, otro de los agentes causales de neumonía en pacientes jóvenes, sobre todo menores de 20 años. Chlamydia pneumoniae puede presentarse tanto en jóvenes como en adultos con enfermedades subyacentes, con una frecuencia de entre el 5 y el 15% de las NAC. Tanto C. psittaci como Coxiella burnetii son causas poco frecuentes de NAC. Con menos frecuencia, los virus influenza y el virus respiratorio sincitial (VRS) pueden causar neumonía en adultos durante los meses fríos. Legionella pneumophila causa entre el 2 y el 6% de las NAC en la mayoría de series de pacientes hospitalizados. Haemophilus influenzae es una causa infrecuente de neumonías en adultos; afectan principalmente a ancianos y a pacientes con enfermedades subyacentes, como la obstrucción crónica al flujo aéreo y el tabaquismo. Moraxella catarrhalis afecta sobre todo a pacientes con enfermedad broncopulmonar subyacente, como la obstrucción crónica al flujo aéreo. Staphylococcus aureus no es un agente frecuente de las NAC, pues representa el 1,7% de 2.145 casos de NAC5, aunque su frecuencia aumenta en aquellas de presentación grave. Una causa infrecuente de NAC son los bacilos gramnegativos aerobios, como Klebsiella spp. (1,2% entre 2.458 casos de NAC) y Escherichia coli (0,8%)5. La frecuencia de enterobacterias es mayor en NAC graves donde representan el 11,8% de las etiologías. Pseudomonas aeruginosa es un patógeno de escasa frecuencia entre las NAC: el 0,5% de aquellas sin criterios de gravedad con diagnóstico etiológico y el 3,8% de las graves5.
La frecuencia de NAC en la que están implicados microorganismos anaerobios es desconocida, aunque se estima en un 10%. Los factores predisponentes más frecuentes para este tipo de infección son la aspiración de secreciones orofaríngeas en situaciones que cursan con un deterioro del nivel de conciencia u otras circunstancias también favorecedoras, como la disfagia, la obstrucción intestinal, la amigdalectomía o extracción dental, la enfermedad periodontal o la gingivitis.
En las series de pacientes con neumonías comunitarias graves, los agentes más frecuentes son en orden decreciente los neumococos, Legionella spp. y H. influenzae6, otros bacilos gramnegativos y las neumonías aspirativas, mientras que en las series de casos que no requieren hospitalización predominan los episodios causados por neumococos, Chlamydia spp. y M. pneumoniae. La relación entre distintos agentes etiológicos y factores predisponentes se resume en la tabla 1.
Principales síndromes clínicos
A pesar de que existe una importante superposición en lo que respecta a las manifestaciones clínicas y radiológicas de las distintas etiologías de la NAC, es interesante intentar hacer una aproximación a la etiología de la neumonía, basada en las características clínicas, epidemiológicas y los hallazgos complementarios. De este modo, podrían diferenciarse tres grandes grupos de neumonía: neumonía con sospecha de etiología neumocócica, con sospecha de microorganismos atípicos, y neumonías en las que no existe una orientación muy definida clínicamente hacia una etiología o grupo de etiologías concretas. Un cuarto grupo sería el de la sospecha de neumonía por aspiración. Diversos autores han cuestionado esta división; sin embargo, resulta útil desde el punto de vista práctico, puesto que permite una aproximación teórica a la etiología de la neumonía y a su tratamiento.
Neumonía de etiología neumocócica
Se caracteriza por un cuadro agudo, de instauración brusca, que cursa con fiebre alta con escalofríos, tos productiva con expectoración purulenta o herrumbrosa, dolor de características pleuríticas y, eventualmente, herpes labial. En la exploración se encuentran signos de consolidación pulmonar (crepitantes, soplo bronquial) y suele existir leucocitosis con neutrofilia. Radiológicamente, aparece un infiltrado alveolar único con broncograma, aunque en casos graves puede existir una afectación multilobular o bilateral. La presencia de tres de estos criterios sería indicativa de neumonía neumocócica7. La visualización de cocos grampositivos en la tinción de Gram de un esputo purulento y representativo (> 25 polimorfonucleares por campo y < 10 células epiteliales) sería de valor diagnóstico añadido.
Síndrome indicativo de NAC por microorganismos atípicos
Esta forma clínica se diferencia de la anterior por un inicio subagudo de los síntomas, fiebre sin escalofríos y escasa sintomatología respiratoria, consistente principalmente en tos no productiva. Con frecuencia los pacientes presentan inicialmente síntomas de afectación del tracto respiratorio superior. Predominan los síntomas extrapulmonares frente a los pulmonares, fundamentalmente cefalea, malestar general, diarrea y vómitos. Característicamente en la exploración existe una disociación clínico-radiológica. La radiografía de tórax suele mostrar un patrón intersticial, multilobular, de predominio en lóbulos inferiores, aunque en algunos casos se observa una afectación lobular alveolar. Los principales causantes de este grupo de neumonías son M. pneumoniae y C. pneumoniae. Con menor frecuencia otros agentes causales son C. psittaci, C. burnetii y virus.
Neumonía por aspiración
Suele presentarse como una neumonitis con curso subagudo, aunque en ocasiones se manifiesta también de forma crónica o aguda. La mayoría de los pacientes con neumonitis presentan fiebre y tos con expectoración purulenta, copiosa, que en el 5% de los casos es fétida. Cuando el cuadro comienza de forma abrupta, éste puede superponerse a una neumonía neumocócica, aunque suele tener una duración de la clínica algo superior y, generalmente, está presente un antecedente de aspiración. Sin tratamiento, el proceso evoluciona hacia la necrosis tisular y el absceso pulmonar. En la radiografía de tórax, dependiendo del estadio evolutivo, puede o no existir cavitación.
Sensibilidad antimicrobiana de bacterias productoras de NAC
Los datos más recientes de nuestro país, en relación a los patrones de resistencia de S. pneumoniae provienen de un estudio multicéntrico realizado sobre 1.684 cepas, aisladas entre 1998 y 1999 en pacientes con exacerbaciones de enfermedad pulmonar obstructiva crónica (EPOC) y neumonías comunitarias8. Estas cepas representan a 17 áreas sanitarias de 12 comunidades autónomas de España. El 21,7% de las cepas fueron resistentes a penicilina (concentración inhibitoria mínima [CIM] ≥ 2 μg/ml), con una CIM90 de 2 μg/ml y la CIM máxima de 4 μg/ml (6,5% de las cepas). Amoxicilina y la combinación amoxicilina-ácido clavulánico mostraron unas cifras de resistencia del 5,1% en ambos casos, con una CIM90 de 2 μg/ml y una CIM máxima de 16 μg/ml (1,2 y 1,1% de las cepas, respectivamente)8. El 31,4% de las cepas fueron resistentes a cefuroxima, pero con CIM90 de 8 μg/ml y CIM máxima de 16 μg/ml (2% de las cepas). El 6,8% de las cepas mostraron resistencia a cefotaxima, con CIM90 de 1 μg/ml y CIM máxima de 8 μg/ml (0,1% de las cepas).
Sin embargo, las elevadas concentraciones que las penicilinas alcanzan en el tracto respiratorio inferior permiten continuar tratando con este antibiótico las infecciones respiratorias, incluida la neumonía, provocadas por cepas de neumococo con CIM de hasta 2 μg/ml9. El tiempo en el que las concentraciones plasmáticas se mantienen por encima de la CIM es el parámetro que predice el éxito terapéutico en los betalactámicos; en este sentido, las dosis de amoxicilina o amoxicilina-ácido clavulánico de 500 mg orales cada 8 h logran unas concentraciones plasmáticas por encima de la CIM de S. pneumoniae, cuando ésta es de 2 μg/ml, durante el 41% del intervalo entre las dosis, tiempo adecuado para alcanzar efecto terapéutico en modelos animales y en estudios clínicos10.
Eritromicina, claritromicina y azitromicina muestran unas cifras de resistencia frente a los neumococos de entre el 34,7 y el 34,9%, con CIM90 ≥ 64 μg/ml que ocurre entre el 23,9 y el 25,5% de las cepas8, lo cual impide su uso empírico si se sospecha la etiología neumocócica de una NAC. Telitromicina muestra una buena actividad antimicrobiana frente a neumococos, con CIM90 de 0,016-0,06 μg/ml para cepas sensibles a eritromicina y de 0,125-0,5 μg/ml para cepas resistentes a eritromicina11-13.
Para los neumococos, la CIM90 de levofloxacino es de 1 μg/ml14 y la de moxifloxacino de 0,12-0,25 μg/ml15, independientemente de la sensibilidad o resistencia a penicilina y eritromicina. Se han descrito casos de fracaso de levofloxacino en el tratamiento de la neumonía neumocócica, relacionados con el aislamiento de cepas de neumococo resistentes a este antimicrobiano. En algunos de estos casos la resistencia se desarrolló durante el tratamiento de la neumonía con levofloxacino16. Las mutaciones secuenciales de varias dianas de girasa o topoisomerasa ocurren con mayor frecuencia con quinolonas menos potentes (ciprofloxacino y levofloxacino) que con moxifloxacino17.
En cuanto a H. influenzae, teniendo en cuenta que una considerable proporción de cepas (29-55%) son productoras de betalactamasas18,19, al igual que ocurre con M. catarrhalis (82%)20, el uso de penicilinas debería siempre asociarse a un inhibidor de betalactamasas, como amoxicilina-ácido clavulánico21. También son activos frente a estos dos patógenos las cefalosporinas de segunda y tercera generación19,20,22.
Eritromicina sólo es activa frente al 3-15% de las cepas de H. influenzae22. La actividad de azitromicina es cuatro veces superior frente a este microorganismo (CIM90 0,5-4 μg/ml)22,23. Claritromicina es algo menos activa frente a H. influenzae (CIM90, 16 μg/ml)22. Frente a M. catarrhalis los macrólidos tienen una CIM90 entre 0,06 y 0,5 μg/ml24. La CIM90 de telitromicina frente a H. influenzae y M. catarrhalis es de 2 y 0,12 μg/ml, respectivamente24-27. Levofloxacino y moxifloxacino muestran buena actividad frente a H. influenzae y M. catarrhalis14,28,29.
Telitromicina, levofloxacino y moxifloxacino son activas frente a patógenos atípicos, incluyendo L. pneumophila14,30-32. En la neumonía aspirativa hay que considerar las bacterias anaerobias, mostrando amoxicilina-ácido clavulánico y moxifloxacino una buena actividad frente a estos patógenos32,33.
Pronóstico y nivel de cuidados de las NAC
La decisión sobre el lugar donde debe ser atendido un paciente con NAC es probablemente la más importante que el clínico debe tomar en el curso de la enfermedad. Esta decisión va a condicionar las exploraciones complementarias que se soliciten, el tratamiento antimicrobiano y el coste del manejo del proceso.
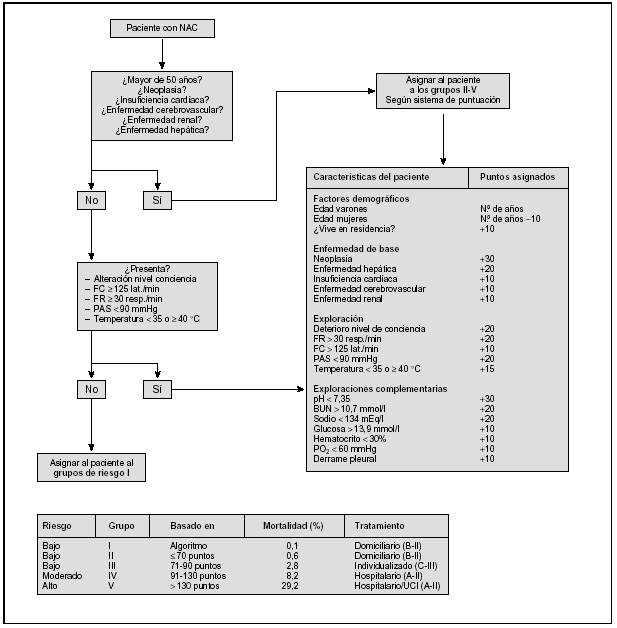
El estándar actual aplicable a la valoración del riesgo de muerte de los pacientes con NAC es la Pneumonia Patient Outcome Research Team (PORT), regla predictiva del pronóstico de pacientes con NAC desarrollada por Fine et al34. El sistema pronóstico PORT estratifica a los pacientes con NAC en cinco grupos, con distinto riesgo de muerte, mediante un proceso que se desarrolla en dos pasos (fig. 1). Además, todo paciente con criterios de neumonía grave3,35 requiere hospitalización (tabla 2). Sin embargo, la decisión de ingresar a un paciente con NAC debe realizarse de forma individualizada, teniendo en cuenta, además, aquellos factores sociales, clínicos y psicológicos relacionados con el propio paciente y con su entorno (tabla 3). Otro aspecto importante que debe considerarse en el tratamiento de un paciente con NAC es determinar qué pacientes requieren cuidados intensivos. Expresado de forma esquemática, un paciente requerirá ingresar en una unidad de cuidados intensivos (UCI) si necesita soporte ventilatorio, soporte hemodinámico o vigilancia estrecha.
Figura 1. Modelo predictivo pronóstico de la neumonía adquirida en la comunidad (NAC) (Fine M et al, N Engl J Med 1997).
Pruebas complementarias según nivel de cuidados
Las exploraciones complementarias indicadas van a depender de la gravedad de la neumonía y, por tanto, del nivel de cuidados que requiera.
Pruebas de laboratorio
No se han realizado estudios que identifiquen cuáles son las exploraciones analíticas necesarias para el manejo de un paciente con NAC. En pacientes clasificados en el grupo I del sistema PORT no se considera necesaria la realización de pruebas de laboratorio sistemáticas (C-III).
En aquellos pacientes con NAC no clasificados en el grupo I del sistema PORT se deberán realizar aquellas determinaciones que pongan de manifiesto la presencia de alteraciones analíticas necesarias para su clasificación por el sistema PORT (fig. 1), es decir, hemograma, electrolitos séricos, función renal y saturación de oxígeno2,36,37 (A-II). En pacientes con EPOC se debe realizar una gasometría arterial, en vez de saturación de oxígeno, con el fin de poder evaluar la existencia de hipercapnia (B-III).
Estas determinaciones deben ser realizadas de forma habitual en todo paciente derivado al área de urgencias desde el medio extrahospitalario, con el fin de valorar la gravedad de la neumonía y su necesidad de hospitalización. No hay pruebas sobre la utilidad de estas determinaciones en la evaluación del paciente que, por ausencia de datos clínicos o radiológicos de gravedad, pueda seguir tratamiento domiciliario, fuere cual fuere el lugar donde se realice su primera valoración (centro de salud, consultas externas u hospital de día o área de urgencias) (B-II).
Estudios microbiológicos
No se recomienda la realización sistemática de estudios microbiológicos en los pacientes que puedan seguir tratamiento domiciliario. Las siguientes técnicas se realizarán en pacientes hospitalizados:
1. Tinción de Gram y cultivo de esputo. Pese a las limitaciones en sensibilidad y especificidad, el estudio de esputo es un método incruento, relativamente sencillo y barato, que proporciona una información muy útil en la elección del tratamiento inicial de los pacientes, por lo que se recomienda realizarlo en pacientes hospitalizados (C-III), preferentemente antes de la administración de antibióticos. Se realizarán estudios específicos, como tinciones para Pneumocystis jiroveci o Mycobacterium tuberculosis, en aquellos pacientes que por sus características clínicas o epidemiológicas lo requieran.
2. Hemocultivos. Se ha demostrado que la realización de hemocultivos dentro de las primeras 24 h del ingreso consigue una significativa reducción de la mortalidad a los 30 días38, por lo que se recomienda llevarlos a cabo en todos los pacientes con NAC hospitalizados (A-I). Si es posible, deben realizarse antes de iniciar el tratamiento.
3. Estudios serológicos. Los estudios serológicos tienen un indudable valor epidemiológico en el estudio de la etiología de las NAC. Sin embargo, dado que la respuesta serológica a la mayoría de los patógenos no se produce hasta semanas después de haberse iniciado los síntomas, no resultan útiles en el tratamiento inicial de los pacientes (C-III).
4. Antígeno de Legionella pneumophila en orina. Se recomienda este test en toda NAC que requiera ingreso hospitalario, y en aquellos casos en los que no se obtenga respuesta al tratamiento inicial con betalactámicos (A-II). En las neumonías tratadas ambulatoriamente se realizará si se sospecha un brote de legionelosis.
5. Toracocentesis. Debe realizarse toracocentesis diagnóstica en todo paciente con derrame pleural de grosor superior a 1 cm en una radiografía de tórax realizada en decúbito lateral39 o que se considere de cuantía significativa en las técnicas de imagen.
6. Procedimientos invasivos. No está recomendada la realización de procedimientos invasivos (fibrobroncoscopia o punción aspirativa pulmonar transtorácica) en el manejo de rutina de pacientes con NAC (B-II). Estos se reservarán para casos con curso fulminante o sin respuesta al tratamiento.
Tratamiento antimicrobiano de las NAC
Consideraciones generales
Tratamiento empírico
El tratamiento de las NAC es casi siempre empírico y debe instaurarse basándose en conocimientos de ensayos clínicos, microbiología, farmacocinética/farmacodinámica y estudios de modelos experimentales. Deben apoyarse en una serie de principios generales, que ayuden a conseguir los mejores beneficios clínicos para el paciente y, así mismo, minimizar el impacto en el desarrollo de resistencias bacterianas40-46:
1. Usar antimicrobianos sólo en aquellos pacientes que presenten infección bacteriana.
2. Usar pruebas diagnósticas y otras medidas que ayuden a reducir la prescripción.
3. El tratamiento debe conseguir la erradicación de la carga bacteriana.
4. Las características farmacocinéticas/farmacodinámicas del antimicrobiano deben ser óptimas para conseguir la erradicación bacteriana.
5. En la decisión del antimicrobiano elegido debe intervenir los datos de resistencias locales a dicho agente.
6. Debe elegirse el antimicrobiano con menor coste de adquisición en igualdad de las características antes mencionadas.
Recomendaciones de tratamiento antimicrobiano
Pacientes adultos tratados en el domicilio
Tras analizar todas las variables desarrolladas en los apartados anteriores y según los resultados de numerosos ensayos clínicos controlados, en los que se demuestra una eficacia equivalente de los antimicrobianos más antiguos en comparación con los nuevos desarrollados, incluidos macrólidos y quinolonas, las recomendaciones del tratamiento de la NAC en los pacientes adultos tratados en el domicilio podrían estructurarse de la siguiente forma7,40,41,44,45,47-50:
1. Neumonía sugestiva de etiología neumocócica en paciente joven y sin enfermedad subyacente crónica:
a) Primera elección: amoxicilina (1 g/8 h) por vía oral durante 10 días (A-I).
b) En casos de alergia a betalactámicos o fracaso terapéutico: moxifloxacino (400 mg/24 h) o levofloxacino (500 mg/24 h), ambos por vía oral durante 7-10 días.
2. Neumonía sugestiva de etiología neumocócica en paciente mayor de 65 años o con enfermedad subyacente crónica. En estos casos hay que considerar, además de los neumococos, H. influenzae, sobre todo en los casos con clínica de bronquitis crónica:
a) Primera elección: amoxicilina-ácido clavulánico (875/125 mg/8 h) por vía oral durante 10 días (A-I).
b) En casos de alergia a betalactámicos o fracaso terapéutico: moxifloxacino (400 mg/24 h) o levofloxacino (500 mg/24 h), ambos por vía oral durante 7-10 días.
3. Neumonía sugestiva de etiología por patógenos atípicos. Puede recomendarse cualquier macrólido. Se utilizará el más adecuado según las características del paciente, como los datos de tolerancia digestiva e interacciones medicamentosas, entre otros factores (A-II):
a) Eritromicina (500 mg/6 h), claritromicina (250 mg/12 h), roxitromicina (150 mg/12 h), azitromicina (500 mg/24 h), todos ellos por vía oral durante 14 días, salvo en el caso de la azitromicina (3 días).
b) Si el contexto epidemiológico sugiere etiología por C. burnetii o Chlamydia spp., el tratamiento de elección es doxiciclina (100 mg/12 h), por vía oral durante 14 días.
4. En las situaciones clínicas en las que no existe orientación etiológica, sin olvidar la premisa de que el tratamiento debe ser siempre activo frente a los neumococos, se recomienda:
a) Amoxicilina (1 g/8 h) más un macrólido, ambos por vía oral durante 10 días.
b) Moxifloxacino (400 mg/24 h) o levofloxacino (500 mg/24 h), ambos por vía oral durante 7-10 días.
c) Telitromicina (800 mg/24 h) por vía oral durante 7 a 10 días.
Pacientes adultos tratados en el hospital
El tratamiento debe instaurarse en las primeras 8 h del diagnóstico, puesto que se ha comprobado que un retraso en su administración determina una mayor mortalidad a los 30 días y prolonga la estancia media (A-II)51,52.
La duración del tratamiento dependerá de la evolución de la neumonía. Por regla general, las neumonías causadas por bacterias piógenas podrían tratarse 7-10 días. Las causadas por M. pneumoniae, C. pneumoniae y L. pneumophila se tratarán entre 10 y 14 días. En los casos de infección necrosante, es recomendable mantener el tratamiento al menos 3 semanas (C-III):
1. Neumonía sin criterios de gravedad. La etiología más probable es S. pneumoniae, H. influenzae, S. aureus y bacilos gramnegativos entéricos:
a) Primera elección: amoxicilina-ácido clavulánico (1.000 mg/200 mg/8 h) por vía vía intravenosa o ceftriaxona (1 g/24 h) por vía intramuscular o intravenosa (A-I) hasta que el paciente quede afebril, momento en que se modificaría a vía oral con amoxicilina-ácido clavulánico (875/125 mg/8 h), hasta completar 10 días (A-II)53,54. Los betalactámicos con mayor espectro antimicrobiano (piperacilina-tazobactam, cefepima, carbapenemes) están indicados si existe sospecha de infección por P. aeruginosa (anomalía estructural de vías aérea, bronquiectasias, fibrosis quística).
b) En casos de intolerancia o alergia a betalactámicos: moxifloxacino (400 mg/24 h) por vía vía oral o levofloxacino (500 mg/12 h) por vía oral o intravenosa (A-I)55. Teniendo en cuenta la elevada biodisponibilidad de las quinolonas56,57, éstas pueden administrarse por vía oral, siempre que no exista intolerancia digestiva o inestabilidad hemodinámica (B-II)58,59.
c) Algunas sociedades científicas (Infectious Diseases Society of America [IDSA], American Thoracic Society [ATS])1,3 recomiendan la combinación de macrólidos y betalactámicos en todos los pacientes hospitalizados, basándose en estudios retrospectivos en los que se demuestra una reducción de la mortalidad60 (B-II). No obstante, el carácter retrospectivo de estos estudios, el desconocimiento de la etiología de los casos incluidos, la posible existencia de sesgos de selección, la falta de datos sobre la vía de administración del fármaco y su duración hacen que no esté justificado el uso sistemático de esta asociación en las neumonías no graves.
2. Neumonías con criterios de gravedad. El tratamiento debe ser activo frente a S. pneumoniae, L. pneumophila, H. influenzae, S. aureus y bacilos gramnegativos entéricos6,61:
a) Primera elección: ceftriaxona (1 g/24 h) más levofloxacino (500 mg/24 h), ambos por vía intravenosa. Una alternativa sería utilizar un macrólido por vía intravenosa en lugar de la fluorquinolona (B-III).
b) En caso de riesgo de P. aeruginosa (anomalías estructurales de la vía aérea, bronquiectasias o fibrosis quística, o tratamiento antimicrobiano previo) el tratamiento sería cefepima (2 g/8 h) más ciprofloxacino (400 mg/12 h), ambos por vía intravenosa (B-II).
c) En caso de alergia a betalactámicos: levofloxacino (500 mg/12 h) por vía intravenosa (C-III), añadiendo, si existe sospecha de P. aeruginosa, aztreonam (2 g/8 h) más amikacina (15 mg/kg/24 h), ambos por vía intravenosa.
3. Neumonía con criterios de aspiración:
a) Primera elección: amoxicilina-ácido clavulánico (2.000 mg/200 mg/8 h) por vía intravenosa más levofloxacino (500 mg/24 h) si existen criterios de neumonía grave por vía intravenosa (B-III)62.
Seguimiento de los pacientes con NAC
Seguimiento del paciente tratado en el domicilio. A las 48-72 h debe comprobarse la evolución favorable de la NAC, definida como la ausencia de fiebre elevada y la estabilización de los síntomas y signos clínicos, y los posibles efectos adversos44,63,64. Si a las 48-72 h existe fracaso del tratamiento se remitirá al paciente al centro hospitalario de referencia para valorarlo el mismo día. Es necesario un control clínico al finalizar el tratamiento con el fin de evaluar la mejoría o curación clínica y el cumplimiento del tratamiento (B-III). Si el paciente evoluciona satisfactoriamente desde el punto de vista clínico, se realizará un control radiológico a los 30 días, que se repetirá al mes en los casos sin resolución del infiltrado radiológico; si persistieran las alteraciones se realizarán otros estudios complementarios para descartar otras enfermedades de las vías respiratorias.
Seguimiento del paciente que precisa hospitalización inicial. En caso de evolución clínica favorable se realizará una radiografía al alta o al fin del tratamiento y a los 30 días. La resolución del infiltrado puede ser más tardía que en la NAC leve, en cuyo caso se repetirá periódicamente hasta la resolución completa (B-III). Los parámetros de laboratorio que hubieran resultado patológicos se repetirán según la evolución clínica del paciente, que en la mayoría de los casos suele ser satisfactoria en el plazo de 3 a 7 días48.
Si la evolución no es satisfactoria (persistencia de la fiebre, insuficiencia respiratoria, inestabilidad hemodinámica) debe volverse a evaluar clínicamente al paciente, realizar nuevas técnicas radiológicas (radiografía de tórax y/o tomografía computarizada) y, tras evaluar los resultados microbiológicos disponibles, se considerarán técnicas invasivas (fibrobroncoscópicas y/o punción aspirativa pulmonar transtorácica). En estos casos se individualizará el nuevo tratamiento antimicrobiano.
Cambio del tratamiento parenteral a tratamiento oral y criterios de alta de hospitalización. Los pacientes que precisan tratamiento por vía parenteral no necesitan continuar con esta vía durante todo el tratamiento. Una vez conseguida la estabilidad clínica, un agravamiento de la enfermedad es muy infrecuente65,66. Los síntomas y signos clínicos para considerar la estabilidad clínica son66: temperatura inferior o igual a 37 °C, presión arterial sistólica superior o igual a 90 mmHg, frecuencia cardíaca menor de 100 lat./min, frecuencia respiratoria menor de 24 resp./min, saturación de oxígeno mayor o igual al 90%, capacidad de ingesta por vía oral y desaparición de los síntomas de alteración de las funciones superiores. En este momento el cambio al tratamiento oral presenta una eficacia comparable a la continuación del tratamiento por vía parenteral, y puede procederse al alta hospitalaria65.