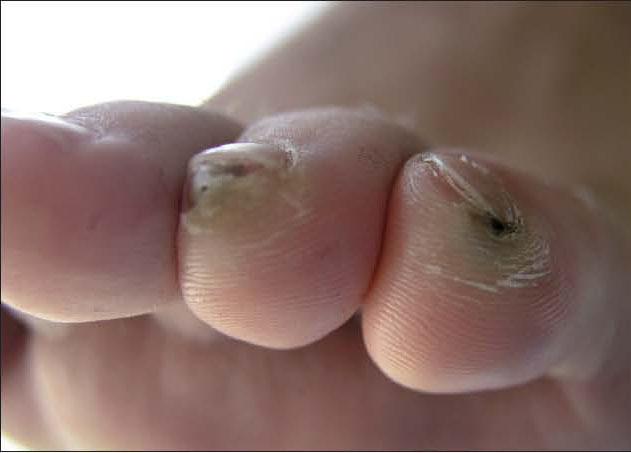
Varón de 33 años con antecedentes personales de adenoidectomía en la infancia. Acudió a consultas externas por presentar dolor leve, acompañado de una lesión eritematosa en el área periungueal de los dedos 4.º y 5.º del pie izquierdo de 7 días de evolución. Esta lesión evolucionó posteriormente hasta adoptar un aspecto nodular con una zona negruzca central, rodeada de un halo blanquecino (fig. 1).
Figura 1. Lesiones nodulares periungueales en los dedos 4.º y 5.º del pie izquierdo.
Entre los antecedentes epidemiológicos destaca la realización durante el mes previo de un viaje de turismo a Sudamérica que incluyó estancia en Perú, Colombia y Brasil (Mato Grosso). Previamente se había vacunado frente a los virus A y B de la hepatitis, tétanos y fiebre tifoidea. Sin embargo, el paciente no siguió ninguna de las normas y consejos habituales: consumió agua y alimentos no controlados (pescado y marisco crudo), sufrió múltiples picaduras por artrópodos y se bañó en agua dulce y caminó descalzo en contacto con la tierra.
EvoluciónTras el diagnóstico de visu de tunguiasis, se practicó escisión quirúrgica, curetaje y limpieza de las lesiones nodulares en condiciones estériles.
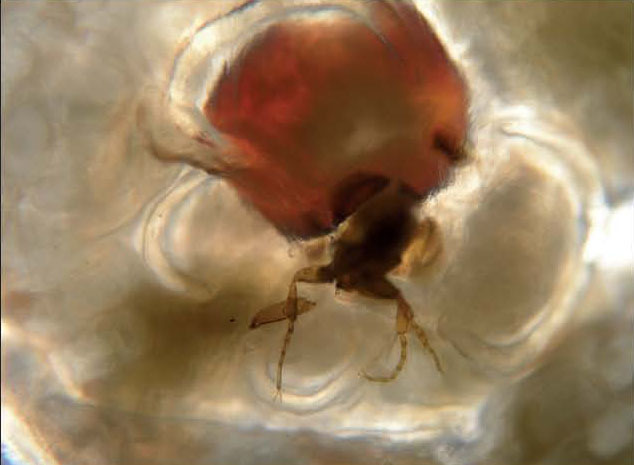
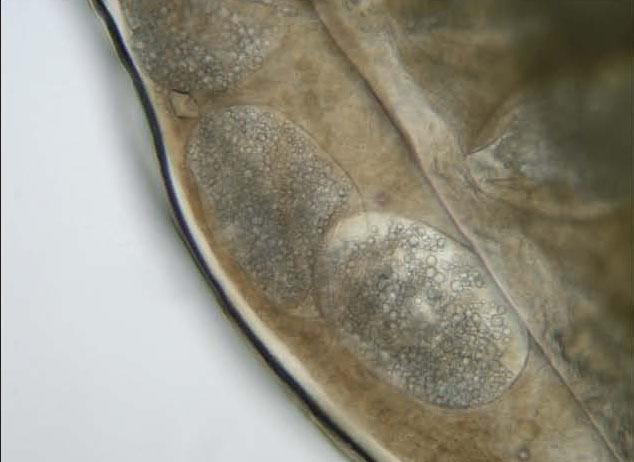
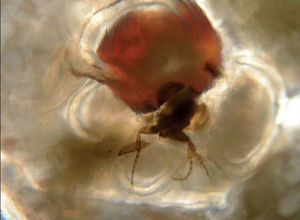
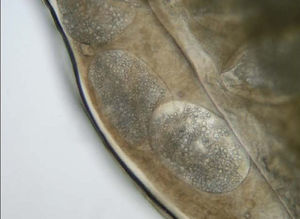
Además, se pautó tratamiento con amoxicilina-ácido clavulánico y curas locales con antiséptico; la evolución clínica fue favorable. El estudio con microscopio óptico permitió identificar Tunga penetrans (fig. 2). En el interior del abdomen de la pulga se apreciaban los huevos ovales de 0,5 × 0,3 mm de diámetros mayor y menor, respectivamente (fig. 3).
Figura 2. Hembra de Tunga penetrans, visión con microscopio óptico ×40.
Figura 3. Huevos ovales, de aspecto perlado de la pulga Tunga penetrans, en el interior del abdomen, visión con microscopio óptico ×100.
DiagnósticoTunguiasis.
ComentarioEn los últimos años se ha asistido a un aumento exponencial del número de viajeros internacionales, especialmente a áreas con menor desarrollo higiénico-sanitario. Una de las consecuencias de este hecho es la aparición más frecuente de enfermedades importadas, cuyo diagnóstico y tratamiento es poco conocido. Dentro de los problemas frecuentes en viajeros destacan tres formas de presentación, con incidencia variable según las series: la fiebre, la diarrea y las lesiones cutáneas1. Dentro de las lesiones cutáneas, la tunguiasis supone hasta el 6% en algunas series2.
La tunguiasis es una ectoparasitosis causada habitualmente por la penetración de la hembra Tunga penetrans –se han descrito casos aislados de tunguiasis por Tunga trimamillata en Ecuador– en la epidermis del huésped. Inicialmente, esta infestación estaba restringida a Latino-américa (donde se denomina nigua) y el Caribe, aunque fue exportada desde Brasil a Angola y se extendió por el África subsahariana. Aunque se han descrito casos en el subcontinente indio, esta ectoparasitosis no se ha distribuido en esa zona3.
Esta pulga hematófaga infesta aves de corral, perros, gatos, ratas, cerdos y, ocasionalmente, al hombre. Su hábitat está constituido por suelo seco, arenoso (sand fleas), suelos de cobertizos, viviendas y establos de los animales. En el ciclo biológico de Tunga penetrans los huevos son depositados en el suelo y llegan a eclosionar en 4 días3,4. Tras 2 semanas, la larva forma un capullo, donde la ninfa sufre una metamorfosis durante 2 semanas hasta que se rompe y se libera la pulga adulta. La copulación supone la muerte de la pulga macho y la hembra grávida sobrevive para penetrar en la piel del hospedador. Una vez dentro, labra un surco hasta que su cabeza queda en la dermis, en contacto con los vasos del hospedador, donde se alimenta de su sangre y aumenta de tamaño hasta alcanzar 10 mm, a expensas de un abdomen lleno de huevos. Entre 7 y 10 días, la hembra expulsa 150-200 huevos diarios a través de su orificio abdominal caudal, y muere después, momento en el que se completa el ciclo.
Teniendo en cuenta el ciclo biológico, es fácil entender que en el ser humano, las lesiones se localizan preferentemente en los pies, sobre todo en espacios interdigitales, regiones subungueales y periungueales, aunque se han descrito en todas las partes del cuerpo. En la mayoría de los casos la lesión es única; sin embargo, pueden darse infestaciones graves, que cursan con varios nódulos o incluso confluyen para formar placas. Las infestaciones graves aparecen en países en desarrollo, con malas condiciones sanitarias y pobre acceso a servicios médicos5. Los casos publicados en nuestro país se asocian invariablemente con la estancia en áreas endémicas6,7. Habitualmente, esta enfermedad tiene un curso autolimitado y las complicaciones (infecciones de piel y tejidos blandos o tétanos)8,9 son raras en España, ya que la vacunación antitetánica y los métodos antisépticos las previenen. El diagnóstico diferencial es amplio e incluye: paroniquia, uña incarnata, miasis, verruga vulgar, trombiculosis, melanoma y otras lesiones por artrópodos3,10. El diagnóstico se basa en la historia clínica del paciente, incluyendo el antecedente de viajes a zonas endémicas, las prácticas de riesgo, la morfología y la localización de las lesiones, así como el estudio microscópico.
El tratamiento de elección es la escisión quirúrgica y el curetaje de la cavidad, además de la profilaxis antitetánica y de la infección secundaria. La prevención para los viajeros es muy sencilla y consiste en utilizar calzado cerrado y evitar sentarse en los parajes que habita esta pulga, si bien muchos turistas incumplen estas medidas.
Correspondencia: Dr. F. Mateos-Rodríguez. Avda. de la Estación, 6, 9.º D. 02001 Albacete. España. Correo electrónico: mateosfer@hotmail.com
Manuscrito recibido el 04-12-2007; aceptado el 7-1-2008.