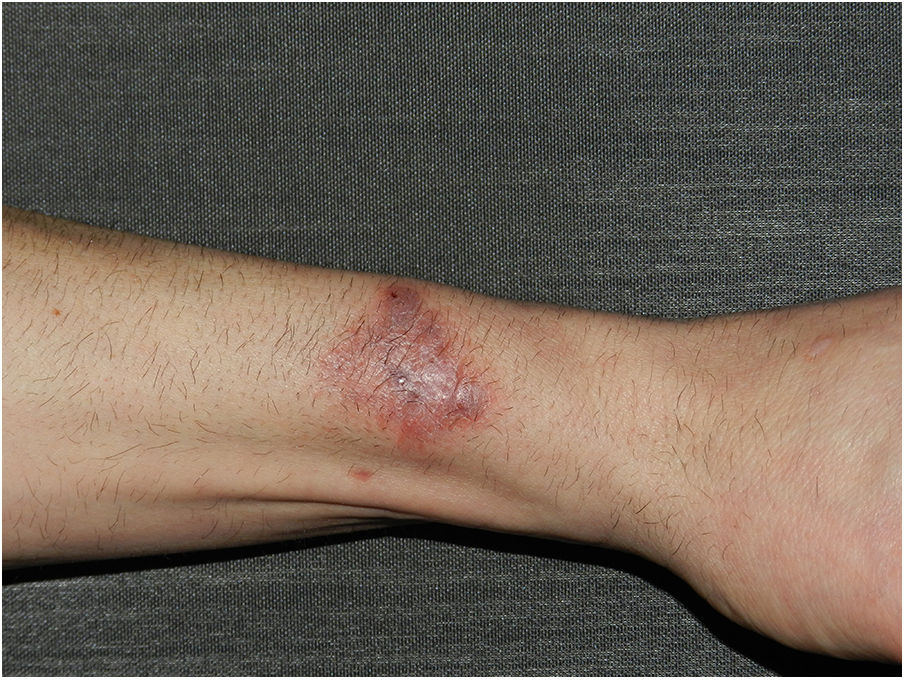
Se presenta un varón caucásico de 53 años de edad, sin antecedentes médico-quirúrgicos de interés, que acudió a nuestras consultas por una lesión pruriginosa de 2 meses de evolución en el antebrazo izquierdo, que apareció tras contacto con aguas residuales en su domicilio. Refería una herida previa en esa zona, no presentaba sintomatología general y negaba contacto con tierra, animales o plantas. Había recibido tratamiento con crema de furoato de mometasona durante un mes sin mejoría. En la exploración física, se objetivó una placa eritematoviolácea infiltrada de bordes irregulares de 35×25mm, con una úlcera central de 5mm (fig. 1).
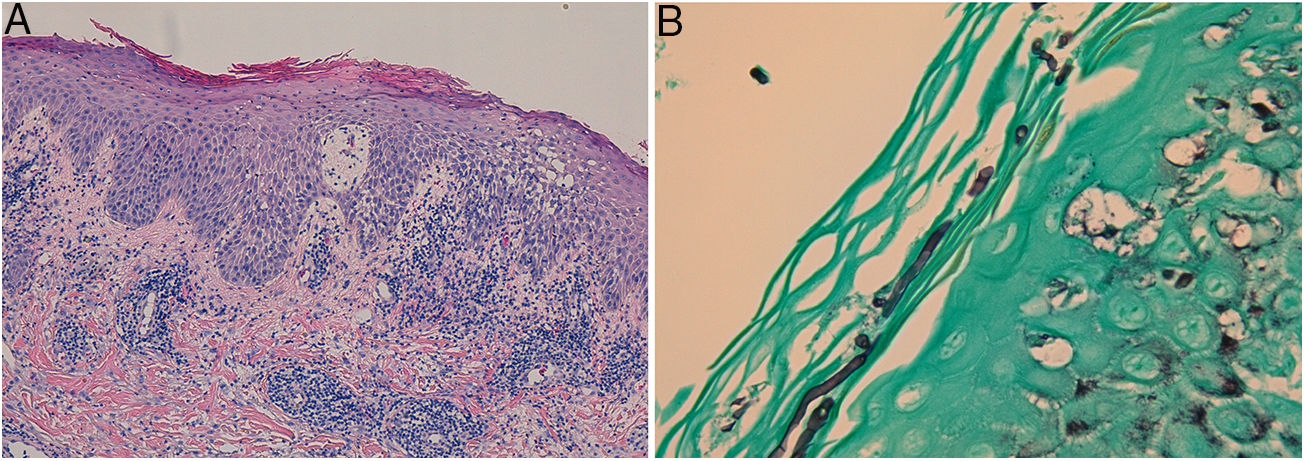
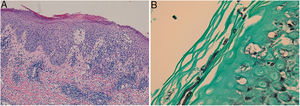
En el examen directo con hidróxido de potasio (KOH) y blanco de calcoflúor se observaron hifas. El estudio histológico reveló una epidermis con acantosis irregular, espongiosis, exocitosis de polimorfonucleares y paraqueratosis; y un infiltrado inflamatorio difuso que ocupaba todo el espesor de la dermis, compuesto por linfocitos, polimorfonucleares, histiocitos, eosinófilos y células plasmáticas (fig. 2A). Las tinciones de Giemsa, FITE y Ziehl-Neelsen fueron negativas para microorganismos. Utilizando las tinciones de PAS y Grocott (fig. 2B) se observaron conidios y micelios en la capa córnea.
A: Epidermis con acantosis irregular, espongiosis, exocitosis de polimorfonucleares y paraqueratosis; y un infiltrado inflamatorio difuso ocupando todo el espesor de la dermis, compuesto por linfocitos, polimorfonucleares, histiocitos, eosinófilos y células plasmáticas (tinción de hematoxilina-eosina). B: Conidios y micelios en la capa córnea (tinción de Grocott).
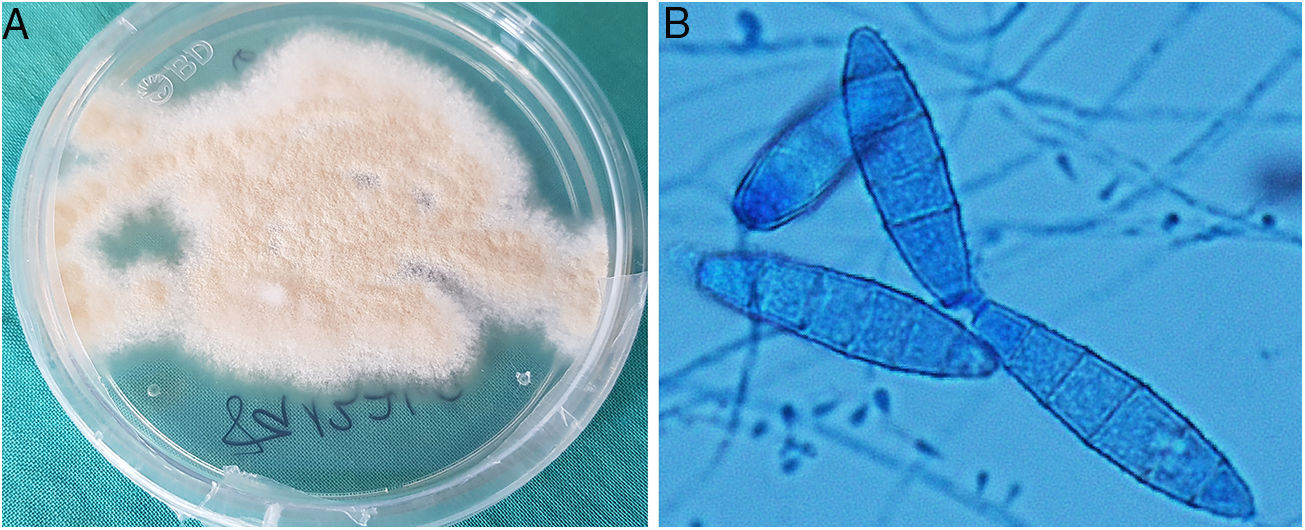
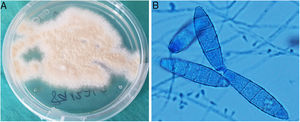
La confirmación diagnóstica vino dada por el cultivo del material de biopsia en medio agar Sabouraud con cloranfenicol y gentamicina a 30°C, en el que se aislaron colonias pulverulentas, planas y de color ante, que maduraron a los 7 días (fig. 3A). Mediante el examen microscópico con azul de lactofenol se observaron microconidias piriformes y macroconidias con forma de huso, extremos redondeados, equinuladas, pared fina y 4 a 6 septos, compatibles con Microsporum gypseum (fig. 3B). La identificación del hongo se confirmó mediante la secuenciación de la región Internal Transcribed Spacer (ITS) del rDNA, 100% idéntica al de Nannizzia gypsea en GenBank®.
A: Colonias pulverulentas, planas y de color ante, que maduraron a los 7 días en medio agar Saboraud con cloranfenicol y gentamicina a 30 °C. B: Microconidias piriformes y macroconidias con forma de huso, extremos redondeados, equinuladas, pared fina y 4 a 6 septos, compatibles con Microsporum gypseum (examen microscópico con azul de lactofenol).
Dado el aspecto inflamatorio de la lesión cutánea, inicialmente se sospechó que podría existir una invasión de la dermis, por lo que se pautó tratamiento con terbinafina oral 250mg/al día y ciclopirox olamina tópica 2 aplicaciones/al día/durante 2 meses, objetivándose una resolución completa del cuadro cutáneo. Sin embargo, la invasión dérmica no se pudo confirmar posteriormente en el estudio histológico.
Comentario finalMicrosporum gypseum, denominado actualmente Nannizzia gypsea, forma parte del Microsporum gypseum complex, que incluye las especies geófilas N. gypsea, N. fulvum y N. incurvata, prácticamente indistinguibles entre sí por estudios morfológicos1,2. La infección por dermatofitos geófilos se produce habitualmente por el contacto directo con tierra fértil cultivada, por lo que se da más frecuentemente en granjeros, jardineros y niños. Microsporum gypseum es una causa infrecuente de dermatomicosis, aislándose en Europa, entre el 0,04 y el 7% de todas las dermatofitosis3.
La infección por dermatofitos geófilos normalmente se presenta como una tinea corporis, con una respuesta inflamatoria muy intensa. Dado que muchas otras enfermedades se asemejan clínicamente a las dermatofitosis, el examen con KOH y/o el cultivo seguido de un estudio morfológico, macroscópico y microscópico de las colonias son necesarios para confirmar el diagnóstico e identificar la especie. En la actualidad los métodos de identificación molecular basados en la secuenciación de la región ITS permiten la identificación del hongo a nivel de especie4.
Al tratarse de una infección limitada a la capa córnea, el tratamiento con un antifúngico tópico es normalmente suficiente en la tinea corporis. Se debe utilizar tratamiento antifúngico sistémico en infecciones recurrentes o extensas, invasión de la dermis y/o tejido subcutáneo, pacientes inmunocomprometidos o en el caso de afectación del pelo velloso5,6. Recientemente se han descrito las estructuras dermatoscópicas que pueden observarse en el caso de que haya una invasión del folículo piloso, como son la micropústulas foliculares y los puntos marrones rodeados de un halo blanco-amarillento7.
En conclusión, presentamos un caso de infección por Nannizzia gypsea (Microsporum gypseum), que es infrecuente en nuestro entorno. A pesar de la naturaleza generalmente benigna de sus manifestaciones clínicas y su baja infectividad, es importante conocer la existencia de este agente para llevar a cabo un adecuado abordaje terapéutico. Este caso clínico también plantea el problema del uso inadecuado de los corticoides tópicos, que solo deberían emplearse tras una evaluación dermatológica precisa para determinar la causa de la lesión cutánea y el tratamiento específico para ella.