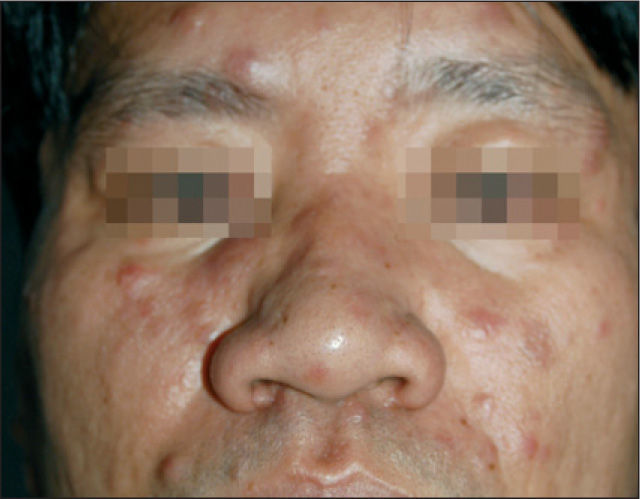
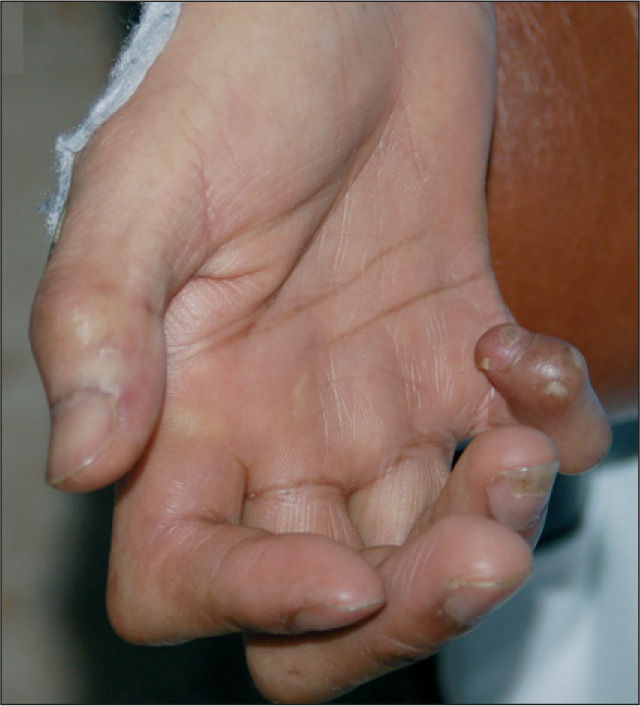
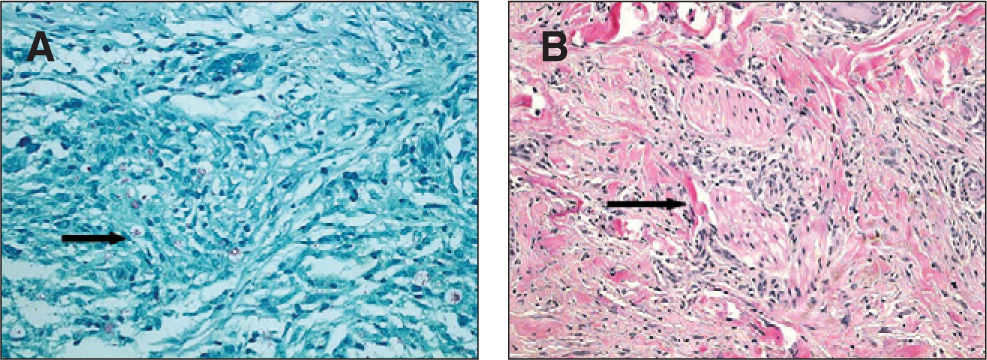
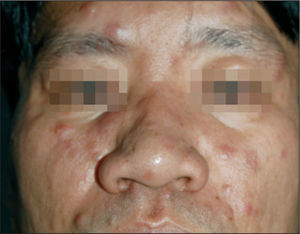
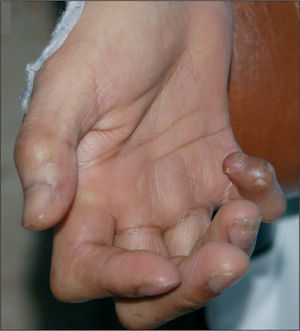
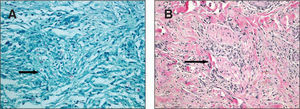
Varón de 36 años natural de Filipinas y residente en España desde hacía 3 años. Había sido diagnosticado hacía 10 años de enfermedad de Hansen, caracterizada por lesiones dérmicas nodulares y en placas en la cara y las extremidades, y fue tratado durante 3 meses con una medicación que no recordaba. En agosto de 2006 fue remitido por su médico a la consulta de dermatología por aumento de sus lesiones dérmicas. El paciente presentaba máculas, nódulos y placas cutáneas eritematosas en cara, tronco y extremidades (fig. 1). También tenía la mano derecha en garra con atrofia de eminencia hipotenar, anquilosis del cuarto y quinto dedos y anestesia en territorio cubital derecho de unos 8 años de evolución (fig. 2). Asimismo, presentaba enrojecimiento leve de ambas conjuntivas sin dolor ni disminución de la agudeza visual. No refería congestión nasal. Una de la lesiones del brazo fue biopsiada, y se observó un infiltrado granulomatoso con macrófagos, que contenían bacilos ácido-alcohol resistentes y escasas células gigantes de localización dérmica y subdérmica, y un infiltrado granulomatoso y linfocitario con infiltración de los nervios cutáneos que era concordante con lepra dimorfa (borderline borderline, fig. 3).
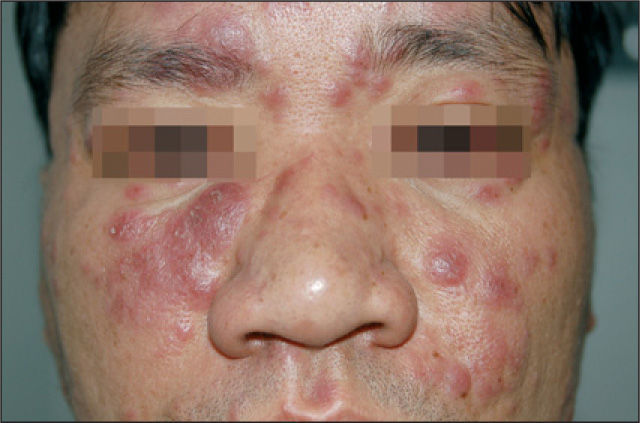
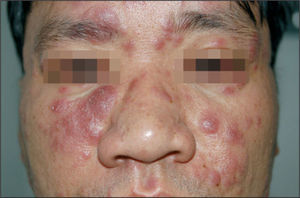
Tras confirmar el diagnóstico de lepra multibacilar se instauró tratamiento con rifampicina 600 mg y dapsona 100 mg al día por vía oral. Tres semanas después acudió porque llevaba una semana con fiebre de predominio nocturno, edema facial, inflamación de la lesiones maculopapulares preexistentes, empeoramiento de la hiperemia conjuntival, atribuida a uveítis, y aparición de nuevas lesiones nodulares (fig. 4). No presentaba dolor a la palpación del nervio cubital derecho ni alteraciones sensitivas o motoras de otros territorios nerviosos.
EvoluciónEl empeoramiento del paciente fue interpretado como una reacción de reversión (RR) favorecida por la instauración del tratamiento. La existencia de fiebre, empeoramiento de las lesiones dérmicas y edema facial hicieron conveniente la prescripción de tratamiento corticoideo (prednisona 30 mg/24 h por vía oral). A partir del tercer día fue evidente una mejoría apreciable de las lesiones cutáneas, del edema facial y de la hiperemia conjuntival. Se completaron 20 semanas de tratamiento con prednisona en pauta descendente y se mantuvo el tratamiento para la lepra. A los 2 meses de la suspensión del tratamiento esteroideo se ha objetivado una disminución progresiva en el número de las lesiones y de la tumefacción y rubor de las que han persistido.
ComentarioDurante el curso clínico de la enfermedad de Hansen pueden aparecer cuadros inflamatorios agudos denominados leprorreacciones (tipos I y II) que son debidos al desequilibrio inmunológico entre el agente infeccioso y el organismo1. Dentro de las leprorreacciones tipo I se distinguen las reacciones de agravamiento y las RR. Estas últimas pueden ocurrir hasta en el 30% de pacientes portadores de una lepra dimorfa (borderline) y son debidas a una reacción de hipersensibilidad retardada frente a antígenos de Mycobacterium leprae2. Suelen aparecer durante el primer año de tratamiento, se acompañan de la liberación de citocinas con un perfil de respuesta Th1 y condicionan un cambio evolutivo hacia el polo tuberculoide de la enfermedad3-5. Los pacientes suelen presentar fiebre junto con un incremento de la tumefacción, temperatura y eritema de las lesiones previas, y pueden aparecer otras lesiones nuevas, como ocurrió en nuestro paciente1. Cuando el cuadro dermatológico es muy florido o hay una afectación relevante de los nervios periféricos, está indicado el empleo de glucocorticoides (dosis de prednisona de 0,5-1 mg/kg/día) que debe mantenerse al menos durante 20 semanas6.
Afortunadamente, en este caso no hubo afectación de los otros nervios periféricos, lo que constituye la manifestación más grave de este tipo de reacciones por el riesgo de producirse un deterioro definitivo de su función2,3.
Un mejor conocimiento del comportamiento clínico de la enfermedad de Hansen en países receptores de inmigrantes procedentes de zonas geográficas con una incidencia elevada de lepra podría contribuir a mejorar el pronóstico de esta enfermedad y de sus complicaciones en nuestro medio7.
AgradecimientosLos autores del artículo expresan su gratitud a la Dra. Carmen Bellas Menéndez, del Servicio de Anatomía Patológica del Hospital Universitario Puerta de Hierro de Madrid, por su amable colaboración en la interpretación de las biopsias cutáneas y haber tenido la gentileza de ceder sus imágenes para este trabajo.