Mujer de 49 años con antecedentes de diabetes mellitus tipo2, ex usuaria de drogas por vía parenteral, infección por virus de inmunodeficiencia humana (VIH) estadio A2 de los CDC con adecuado control inmunovirológico y carga viral indetectable, infección tratada por virus de hepatitisC en estadio cirrótico con hipertensión portal y varices esofágicas, y esplenectomía tras traumatismo con vacunación posterior de neumococo. Dos meses antes del ingreso actual, la paciente presentó sepsis neumocócica con afectación articular en hombro y cadera, por lo que recibió 3semanas de meropenem (1g cada 8horas) y posteriormente 4semanas de amoxicilina oral (1g cada 8horas); se descartaron otros focos mediante ecocardiografía transtorácica y tomografía axial computarizada (TAC).
La paciente acude a urgencias por cervicalgia de tres días de evolución con parestesias en miembros superiores y escalofríos, objetivando en la exploración física fiebre de 38,7°C y dolor a la palpación paravertebral cervical bilateral sin alteraciones neurológicas asociadas. En los análisis de sangre destaca proteínaC reactiva de 17mg/dl, 18.000 leucocitos/microlitro y elevación de la velocidad de sedimentación hasta 120mm. Se inició tratamiento con meropenem 1g cada 8horas por vía intravenosa previa extracción de cultivos de sangre y orina.
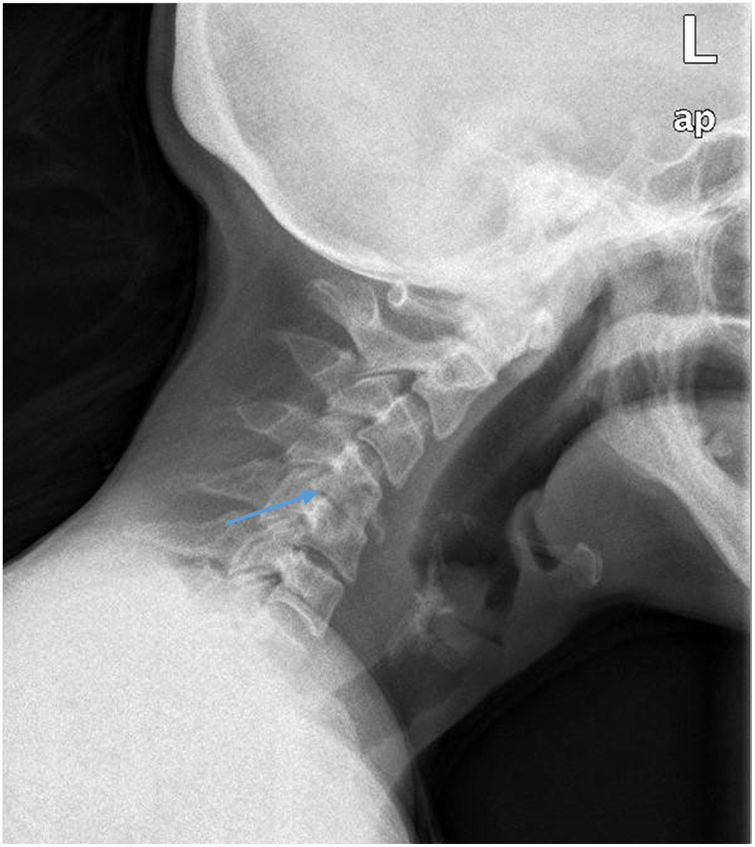
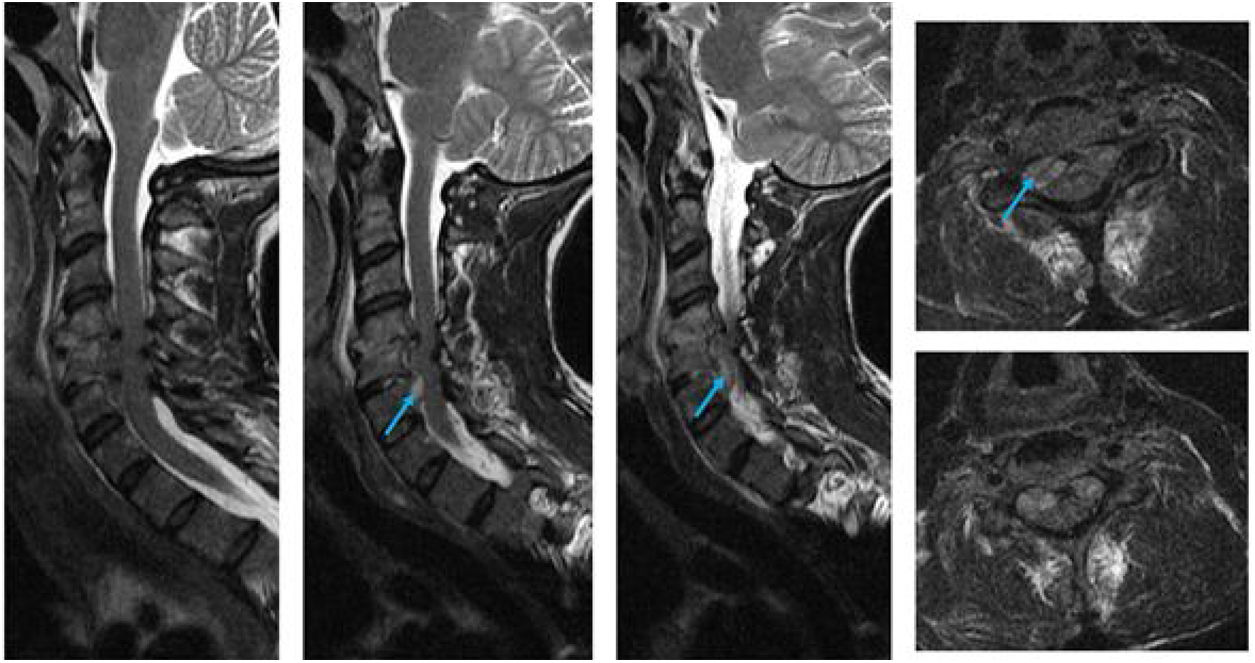
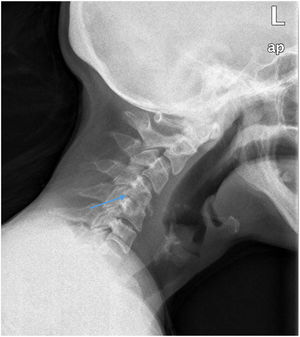
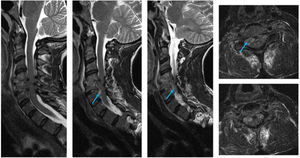
EvoluciónLa radiografía cervical lateral (fig. 1) mostró pérdida de altura entre los espacios C4-C5 y la tomografía axial computarizada objetivó irregularidad de los platillos de C4 y C6 así como aumento de partes blandas que obliteraba el espacio epidural anterior. Se completó el estudio con resonancia magnética cervical (fig. 2), que objetivó espondilodiscitis C4-C6 con dos abscesos epidurales anteriores asociados.
A las 24 horas se identificaron cocos grampositivos en cadenas identificados posteriormente como Streptococcus pneumoniae sensible a penicilinas y cefalosporinas, por lo que se optimizó la antibioterapia a ceftriaxona intravenosa 2g cada 24horas. El ecocardiograma transtorácico descartó presencia de imágenes sugestivas de endocarditis infecciosa. Dada la ausencia de clínica neurológica, no se consideró tratamiento quirúrgico, optándose por mantener antibioterapia durante 6semanas. La paciente presentó resolución clínica y radiológica, sin recidiva posterior en el seguimiento realizado a dos años.
DiscusiónStreptococcus pneumoniae es un microorganismo frecuentemente implicado en infecciones de vía aérea superior, inferior y otorrinolaringológicas. En algunos casos puede cursar como enfermedad neumocócica invasiva (ENI), entidad definida como el aislamiento del S.pneumoniae en tejidos o fluidos estériles. Los factores de riesgo de ENI son: sexo varón, edad inferior a 2años o superior a 65años, patología crónica (cardiovascular, hepática, renal o pulmonar), diabetes mellitus o inmunosupresión1. La paciente que se describe presentaba anesplenia, cirrosis, infección por VIH y diabetes mellitus.
La espondilodiscitis es la infección del cuerpo vertebral y/o de los cuerpos adyacentes y su patogenia se basa en la presencia de un foco hematógeno a distancia como primera posibilidad, aunque otras etiologías conocidas son la inoculación directa o por contigüidad desde tejidos adyacentes. La localización más frecuente es lumbar (58%), seguida de torácica (30%) y cervical (11%)2.
En nuestro caso, en el ingreso previo se hizo un estudio de extensión buscando otros focos metastásicos infecciosos mediante ecocardiograma y TAC abdominal, por lo que no se puede descartar completamente que no hubiese un foco cervical incipiente previo asintomático que se manifestase más tardíamente. En este sentido, un estudio de extensión más amplío podría ser de utilidad en casos tan complejos con afectación metastásica a diferentes niveles para optimizar el manejo terapéutico.
El microorganismo que con más frecuencia se aísla en espondilodiscitis es Staphylococcus aureus (50%), seguido de los bacilos gramnegativos y los estafilococos coagulasa negativos3. En cambio, S.pneumoniae es una etiología excepcional de espondilodiscitis, muy poco descrita en la literatura, siendo la afectación lumbar la localización más habitual. Tan solo el 10-30% son cervicales, lo que hace más extraordinario el caso aquí descrito3.
La clínica más frecuente de la espondilodiscitis es el dolor lumbar, dorsal o cervical acompañado de fiebre y, en ocasiones, de alteraciones sensitivas o motoras, especialmente en caso de abscesos asociados. Para localizar y caracterizar dichos abscesos, la resonancia magnética es el gold standard3.
El diagnóstico de espondilodiscitis se debe completar con ecocardiografía transtorácica que descarte endocarditis y cultivos de sangre y/o de la lesión para poder establecer el agente causal y así optimizar el tratamiento antibiótico1.
El inicio de antibioterapia de forma empírica vendrá determinado por la presencia de sepsis, clínica neurológica o factores de inmunosupresión, como sucedió en nuestro caso. El tratamiento deberá mantenerse entre 6 y 8semanas a tenor de la evolución del paciente, y en caso de empeoramiento clínico pese a la antibioterapia, deberá valorarse el tratamiento quirúrgico2.
En el caso presentado se decidió optar por una pauta intravenosa durante 6semanas para asegurar el cumplimiento terapéutico ante la duda de falta de adherencia a la pauta oral de antibioterapia y la persistencia de cultivos positivos para S.pneumoniae. Tras el tratamiento la paciente fue seguida dos años sin evidencia de recidiva de la infección por S.pneumoniae.
En conclusión, debe recordarse que, aunque de manera excepcional, la espondilodiscitis infecciosa puede afectar al segmento cervical, siendo imprescindible un exhaustivo estudio microbiológico para poder identificar etiologías muy poco probables como S.pneumoniae y así optimizar el tratamiento antibiótico más adecuado.