La rotura de los ligamentos cruzados de la rodilla es frecuente y se repara mediante ligamentoplastia artroscópica. Entre sus complicaciones está la artritis séptica. El objetivo de este trabajo es describir las características clínicas y microbiológicas de esta entidad.
MétodosRevisión retrospectiva de casos de artritis séptica tras ligamentoplastia de rodilla ocurridos en una institución durante los años 2000-2015. Según los días transcurridos desde la ligamentoplastia, la infección se consideró aguda (< 14 días), subaguda (> 14 días y<30 días) o tardía (> 30 días). Se realizó un análisis descriptivo y comparativo, estratificado según el tipo de infección y microorganismo causante.
ResultadosSe intervinieron 3.219 pacientes; 30 (0,9%) desarrollaron artritis séptica. Diecisiete (57%) infecciones fueron agudas, 12 (40%) subagudas y una tardía. Los microorganismos causantes fueron Staphylococcus coagulasa-negativos (n=13; 43%), Staphylococcus aureus (n=12; 40%), otros cocos grampositivos (n=3; 10%) y bacilos gramnegativos (n=2; 7%). Se realizó desbridamiento artroscópico en todos los casos; en ninguno fue necesario retirar la plastia. Los pacientes recibieron tratamiento antibiótico durante una mediana de 23,5 días (rango, 14 - 78 días); todas las infecciones se curaron. No se evidenciaron diferencias significativas en ninguna de las variables analizadas entre el tipo de infección o el microorganismo responsable.
ConclusionesLa artritis séptica es una complicación poco frecuente de la ligamentoplastia de rodilla. Se manifiesta generalmente dentro de las 4 semanas después de la cirugía y está causada por Staphylococcus. El tratamiento consiste en desbridamiento artroscópico precoz (pudiendo no ser necesario retirar la plastia) y antibioterapia.
Rupture of cruciate ligaments of the knee is a common injury that is repaired by arthroscopic reconstruction, which can give rise to septic arthritis. The objective of this article is to describe the clinical and microbiological aspects of this entity.
MethodsRetrospective review of cases of septic arthritis following arthroscopic reconstruction of cruciate ligaments of the knee that occurred at a single institution from 2000-2015. According to time elapsed from surgery, infections were classified as acute (< 14 days), subacute (> 14 days and<30 days), and late (> 30 days). A descriptive and comparative analysis stratified by type of infection and causative microorganism was performed.
Results3,219 patients underwent arthroscopic reconstruction of cruciate ligaments of the knee and 30 (0.9%) developed septic arthritis. Seventeen (57%) were acute infections and 12 (40%) subacute; there was one late infection. The causative microorganisms were coagulase-negative Staphylococci (n=13; 43%), Staphylococcus aureus (n=12; 40%), other grampositive cocci (n=3; 10%), and gramnegative bacilli (n=2; 7%). All patients underwent arthroscopic debridement; no grafts were removed. All patients received antibiotic therapy for a median of 23.5 days (range: 14 - 78 days); all infections were cured. No significant differences were found in any of the variables analysed among the infection type or the causative microorganism.
ConclusionsSeptic arthritis after arthroscopic reconstruction of cruciate ligaments of the knee is uncommon. It generally presents within 4 weeks of surgery and is caused by Staphylococci. Its treatment consists of arthroscopic debridement (without necessarily removing the graft) and antibiotic therapy.
La rotura de los ligamentos cruzados de la rodilla es una lesión frecuente que actualmente se repara mediante ligamentoplastia artroscópica1. Entre sus complicaciones está la artritis séptica, cuya incidencia oscila entre 0,1 y 2,6%2–5. Las series sobre esta complicación de la ligamentoplastia de rodilla están publicadas en la literatura quirúrgica y proporcionan pocos detalles microbiológicos. En este artículo se presenta una revisión de casos de artritis séptica tras ligamentoplastia de rodilla, centrada en los aspectos clínicos y microbiológicos de esta entidad.
MétodosRevisión retrospectiva de las historias clínicas de pacientes con artritis séptica tras ligamentoplastia de rodilla ocurridos entre los años 2000-2015 en nuestra institución. Se consideraron casos los pacientes intervenidos de ligamentoplastia de rodilla, con síntomas/signos de artritis y cultivo positivo del líquido sinovial. Las variables recogidas fueron: edad, sexo, enfermedades coexistentes, cirugías previas en la misma rodilla, profilaxis antibiótica prequirúrgica, duración de la cirugía, síntomas, días transcurridos desde la cirugía hasta la aparición de los síntomas de artritis, días transcurridos desde la cirugía hasta la fecha del diagnóstico de artritis séptica, recuento de leucocitos, velocidad de sedimentación globular (VSG) y proteína C reactiva (PCR) en sangre, microorganismo aislado en el líquido sinovial, tratamiento antibiótico y quirúrgico realizado, duración del ingreso hospitalario y evolución. Para el cálculo de los intervalos de tiempo, se estableció como fecha del diagnóstico de la artritis séptica aquella en la que se obtuvo la muestra de líquido sinovial cuyo cultivo fue positivo. Según los días transcurridos desde la ligamentoplastia hasta la aparición de los síntomas/signos de artritis, la infección se consideró aguda (≤ 14 días), subaguda (> 14 días y≤30 días) o tardía (> 30 días).
Se realizó un análisis descriptivo de las características de los pacientes, variables clínicas (incluido el tratamiento recibido y aspectos relacionados con la intervención quirúrgica), tipo de microorganismo aislado en los cultivos del líquido sinovial y datos de laboratorio en sangre y líquido sinovial. Para el análisis comparativo se calcularon las frecuencias y porcentajes, estratificadas por el tipo de infección (aguda, subaguda, tardía) y por el microorganismo aislado en el líquido sinovial. Para evaluar la significación de las diferencias (p valor<0,05) encontradas en los diferentes grupos, se utilizó la prueba de chi-cuadrado. Finalmente, para analizar el efecto del tratamiento con rifampicina, se compararon la mediana y los percentiles 25 (P25) y 75 (P75) del tiempo transcurrido (en días) desde el inicio hasta el final del tratamiento antibiótico y de la duración del ingreso hospitalario.
ResultadosPacientes y cirugía artroscópicaDurante el período del estudio, 3.219 pacientes fueron intervenidos de ligamentoplastia de rodilla en nuestra institución. Treinta (0,9%) desarrollaron artritis séptica: 28 eran varones y 2 mujeres (mediana de edad: 33 años; rango: 21-54 años). En 9 (30%) casos se había realizado una ligamentoplastia aislada y en 21 (70%) casos se habían realizado procedimientos adicionales durante la cirugía artroscópica. Ocho pacientes (27%) habían sido intervenidos previamente de la rodilla afectada, un paciente estaba recibiendo corticosteroides y otro era diabético. Veintiocho pacientes (93%) recibieron profilaxis antibiótica prequirúrgica con cefazolina (n=24), eritromicina (n=3) o vancomicina (n=1); en dos casos no se disponía de información acerca de la profilaxis antibiótica utilizada. La profilaxis antibiótica se inició en el quirófano antes de la inducción anestésica y se mantuvo hasta la retirada de los drenajes.
Manifestaciones clínicasLos síntomas aparecieron una mediana de 12 días (rango, 3 a 35 días) tras la ligamentoplastia e incluyeron derrame articular en 30 (100%) pacientes, dolor en 29 (97%), calor local en 27 (90%), febrícula/fiebre en 25 (83%) y exudado purulento por los portales de artroscopia en 5 (17%). La artrocentesis que estableció el diagnóstico de artrtitis séptica se realizó una mediana de 4 días (rango, 0–12 días) después de la aparición de los síntomas. Diecisiete (57%) infecciones fueron agudas, 12 (40%) fueron subagudas y una fue tardía.
MicrobiologíaEn los cultivos del líquido sinovial se aislaron cocos grampositivos en 28 (93%) pacientes: Staphylococcus coagulasa-negativos (SCN) en 13 (43%) casos, Staphylococcus aureus (S. aureus) en 12 (40%) casos, Enterococcus faecalis en 2 (6,7%) casos y Streptococcus agalactiae en 1 (3,3%) caso. En 2 pacientes (7%) se aislaron bacilos gramnegativos: Serratia marcescens en 1 (3,3%) caso y Enterobacter cloacae en 1 (3,3%) caso. Nueve (75%) cepas de S. aureus y 7 (40%) cepas de SCN eran resistentes a la meticilina.
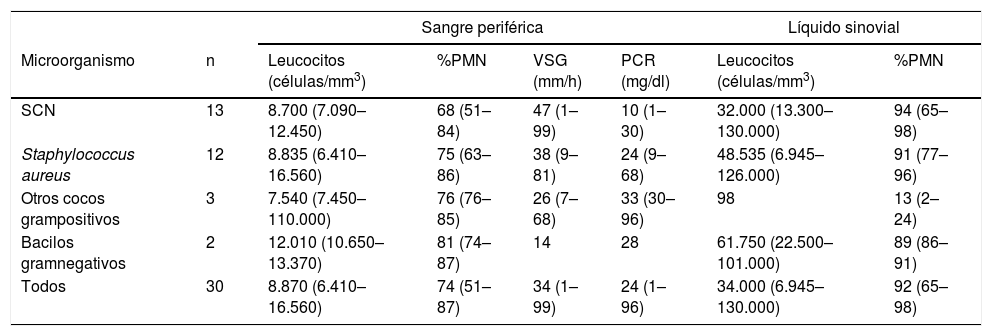
Estudios de laboratorioLos resultados de los análisis de sangre y del líquido sinovial se muestran en la tabla 1. Siete (23%) pacientes tenían > 10.800 leucocitos/mm3 en sangre periférica. La VSG estaba elevada (> 15mm/h) en 18 (75%) de los 24 casos en los que se midió este parámetro. La proteína C reactiva estaba elevada (> 0,5mg/dl) en 13 (93%) de los 14 pacientes en los que se midió este parámetro. El recuento celular en el líquido sinovial era < 50.000 células/mm3 en 17 (63%) de los 27 pacientes en los que se midió este parámetro.
Resultados de laboratorio (mediana y rango) según el microorganismo causante de la artritis séptica
| Sangre periférica | Líquido sinovial | ||||||
|---|---|---|---|---|---|---|---|
| Microorganismo | n | Leucocitos (células/mm3) | %PMN | VSG (mm/h) | PCR (mg/dl) | Leucocitos (células/mm3) | %PMN |
| SCN | 13 | 8.700 (7.090–12.450) | 68 (51–84) | 47 (1–99) | 10 (1–30) | 32.000 (13.300–130.000) | 94 (65–98) |
| Staphylococcus aureus | 12 | 8.835 (6.410–16.560) | 75 (63–86) | 38 (9–81) | 24 (9–68) | 48.535 (6.945–126.000) | 91 (77–96) |
| Otros cocos grampositivos | 3 | 7.540 (7.450–110.000) | 76 (76–85) | 26 (7–68) | 33 (30–96) | 98 | 13 (2–24) |
| Bacilos gramnegativos | 2 | 12.010 (10.650–13.370) | 81 (74–87) | 14 | 28 | 61.750 (22.500–101.000) | 89 (86–91) |
| Todos | 30 | 8.870 (6.410–16.560) | 74 (51–87) | 34 (1–99) | 24 (1–96) | 34.000 (6.945–130.000) | 92 (65–98) |
PCR: proteína C reactiva; PMN: leucocitos polimorfonucleares; SCN: Staphylococcus coaugulasa negativo; VSG: velocidad de sedimentación globular.
En todos los casos se realizó desbridamiento artroscópico después del diagnóstico (mediana: 0 días; rango, 0-20 días). En 17 (57%) pacientes, el desbridamiento se realizó el mismo día en el que se diagnosticó la artritis séptica. En 22 (73%) casos fue suficiente un único desbridamiento, 6 pacientes requirieron dos y 2 pacientes precisaron 3 desbridamientos. En 28 casos se dispuso de información acerca del estado de la plastia: normal en 18 (64%) casos, parcialmente rota en 6 (20%) casos y destensada en 4 (13%) casos; en ningún caso fue necesario retirarla.
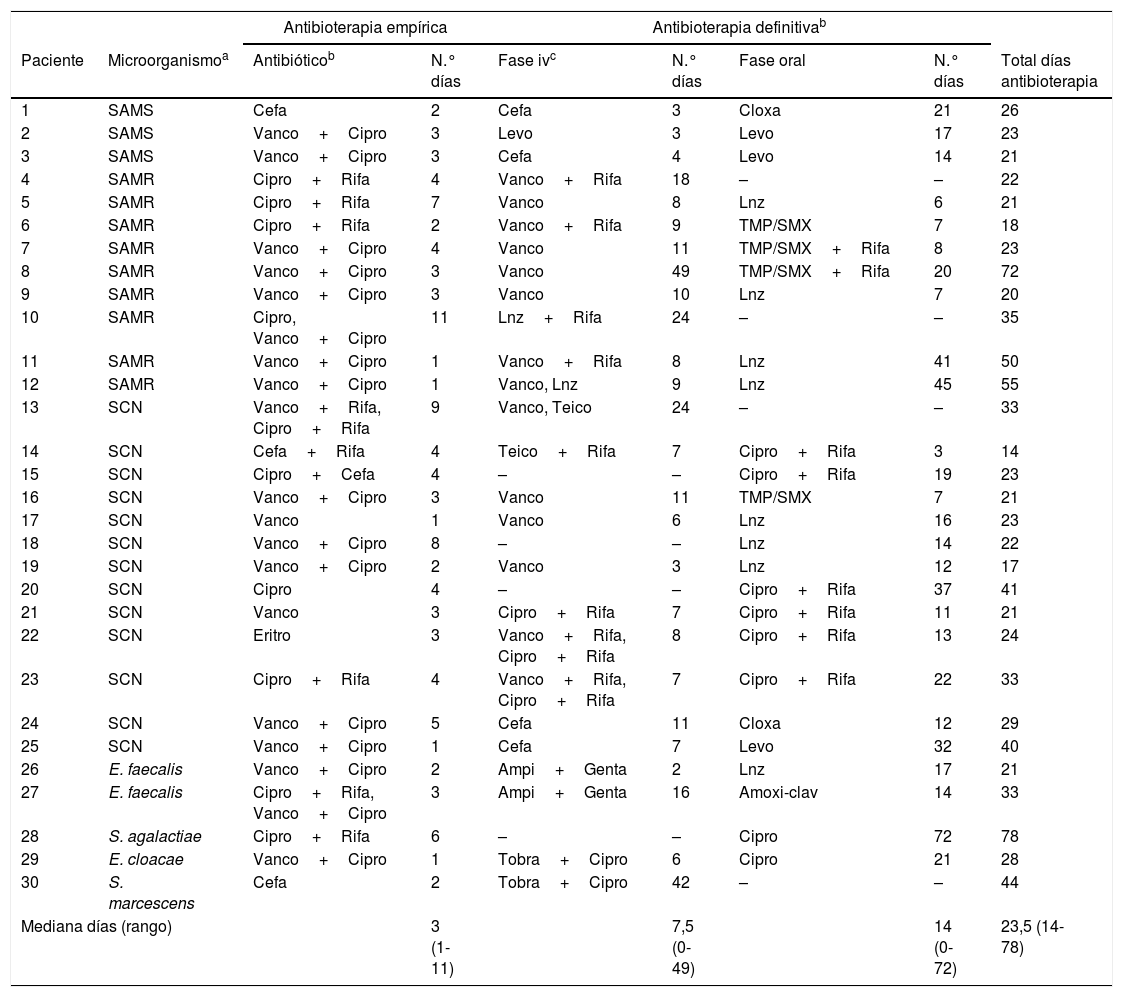
Todos los pacientes recibieron tratamiento antibiótico, cuyos detalles se muestran en la tabla 2. Inicialmente se utilizó antibioterapia empírica intravenosa que, posteriormente, se ajustó al perfil de sensibilidad del microorganismo aislado en el líquido sinovial y se cambió a vía oral si la infección estaba causada por un microorganismo sensible a antibióticos con buena biodisponibilidad. El tratamiento antibiótico empírico incluyó vancomicina en 19 (63%) pacientes. Se utilizó rifampicina en algún momento del tratamiento en 12 (48%) de las infecciones estafilocócicas, incluyendo 6 (46%) de las 13 infecciones por SCN y 6 (50%) de las 12 infecciones por S. aureus.
Tratamiento antibiótico
| Antibioterapia empírica | Antibioterapia definitivab | |||||||
|---|---|---|---|---|---|---|---|---|
| Paciente | Microorganismoa | Antibióticob | N.° días | Fase ivc | N.° días | Fase oral | N.° días | Total días antibioterapia |
| 1 | SAMS | Cefa | 2 | Cefa | 3 | Cloxa | 21 | 26 |
| 2 | SAMS | Vanco+Cipro | 3 | Levo | 3 | Levo | 17 | 23 |
| 3 | SAMS | Vanco+Cipro | 3 | Cefa | 4 | Levo | 14 | 21 |
| 4 | SAMR | Cipro+Rifa | 4 | Vanco+Rifa | 18 | – | – | 22 |
| 5 | SAMR | Cipro+Rifa | 7 | Vanco | 8 | Lnz | 6 | 21 |
| 6 | SAMR | Cipro+Rifa | 2 | Vanco+Rifa | 9 | TMP/SMX | 7 | 18 |
| 7 | SAMR | Vanco+Cipro | 4 | Vanco | 11 | TMP/SMX+Rifa | 8 | 23 |
| 8 | SAMR | Vanco+Cipro | 3 | Vanco | 49 | TMP/SMX+Rifa | 20 | 72 |
| 9 | SAMR | Vanco+Cipro | 3 | Vanco | 10 | Lnz | 7 | 20 |
| 10 | SAMR | Cipro, Vanco+Cipro | 11 | Lnz+Rifa | 24 | – | – | 35 |
| 11 | SAMR | Vanco+Cipro | 1 | Vanco+Rifa | 8 | Lnz | 41 | 50 |
| 12 | SAMR | Vanco+Cipro | 1 | Vanco, Lnz | 9 | Lnz | 45 | 55 |
| 13 | SCN | Vanco+Rifa, Cipro+Rifa | 9 | Vanco, Teico | 24 | – | – | 33 |
| 14 | SCN | Cefa+Rifa | 4 | Teico+Rifa | 7 | Cipro+Rifa | 3 | 14 |
| 15 | SCN | Cipro+Cefa | 4 | – | – | Cipro+Rifa | 19 | 23 |
| 16 | SCN | Vanco+Cipro | 3 | Vanco | 11 | TMP/SMX | 7 | 21 |
| 17 | SCN | Vanco | 1 | Vanco | 6 | Lnz | 16 | 23 |
| 18 | SCN | Vanco+Cipro | 8 | – | – | Lnz | 14 | 22 |
| 19 | SCN | Vanco+Cipro | 2 | Vanco | 3 | Lnz | 12 | 17 |
| 20 | SCN | Cipro | 4 | – | – | Cipro+Rifa | 37 | 41 |
| 21 | SCN | Vanco | 3 | Cipro+Rifa | 7 | Cipro+Rifa | 11 | 21 |
| 22 | SCN | Eritro | 3 | Vanco+Rifa, Cipro+Rifa | 8 | Cipro+Rifa | 13 | 24 |
| 23 | SCN | Cipro+Rifa | 4 | Vanco+Rifa, Cipro+Rifa | 7 | Cipro+Rifa | 22 | 33 |
| 24 | SCN | Vanco+Cipro | 5 | Cefa | 11 | Cloxa | 12 | 29 |
| 25 | SCN | Vanco+Cipro | 1 | Cefa | 7 | Levo | 32 | 40 |
| 26 | E. faecalis | Vanco+Cipro | 2 | Ampi+Genta | 2 | Lnz | 17 | 21 |
| 27 | E. faecalis | Cipro+Rifa, Vanco+Cipro | 3 | Ampi+Genta | 16 | Amoxi-clav | 14 | 33 |
| 28 | S. agalactiae | Cipro+Rifa | 6 | – | – | Cipro | 72 | 78 |
| 29 | E. cloacae | Vanco+Cipro | 1 | Tobra+Cipro | 6 | Cipro | 21 | 28 |
| 30 | S. marcescens | Cefa | 2 | Tobra+Cipro | 42 | – | – | 44 |
| Mediana días (rango) | 3 (1-11) | 7,5 (0-49) | 14 (0-72) | 23,5 (14-78) | ||||
E. faecalis: Enteroccus faecalis; S. agalactiae: Streptococcus agalactiae; SAMS: Staphylococcus aureus meticilín-sensible; SAMR: Staphylococcus aureus meticilín-resistente; SCN: Staphylococcus coagulasa-negativo; S. marcescens: Serratia marcescens.
Amoxi-clavulánico; Ampi: ampicilina; Cefa: cefazolina; Cipro: ciprofloxacino; Cloxa: cloxacilina; Eritro: eritromicina; Genta: gentamicina; Levo: levofloxacino; Lnz: linezolid; Rifa: rifampicina; TMP/SMX: trimetoprim-sulfametoxazol; Tobra: tobramicina; Vanco: vancomicina. La rifampicina siempre se administró por vía oral.
La mediana de la estancia hospitalaria fue 14 días (rango, 3 - 51 días). Dos pacientes presentaron complicaciones: uno de ellos (caso 2, tabla 2) había tenido una artritis séptica de presentación subaguda por S. aureus sensible a meticilina y presentó una recidiva por el mismo microorganismo a los 5 días de haber finalizado el tratamiento antibiótico. Se realizó un nuevo desbridamiento artroscópico y se instauró antibioterapia con vancomicina intravenosa seguida de linezolid oral, con resolución de la infección tras cuatro semanas de tratamiento. El otro paciente (caso 12, tabla 2) había tenido una artritis subaguda por S. aureus resistente a meticilina y desarrolló una osteomielitis tibial por el mismo microorganismo que se trató con linezolid durante 6 semanas. A las 5 semanas de haber finalizado el tratamiento, presentó una reactivación de la osteomielitis, que se resolvió tras un nuevo desbridamiento quirúrgico seguido de antibioterapia combinada con linezolid y rifampicina (28 días) y, posteriormente, trimetoprim-sulfametoxazol (46 días). Este paciente había tenido uno de los recuentos celulares en el líquido sinovial más elevados de toda la serie (101.840 células/mm3).
Todas las infecciones se curaron. Tras una mediana de seguimiento de 136 días (rango, 29-539 días), 23 (77%) pacientes habían vuelto a su trabajo habitual.
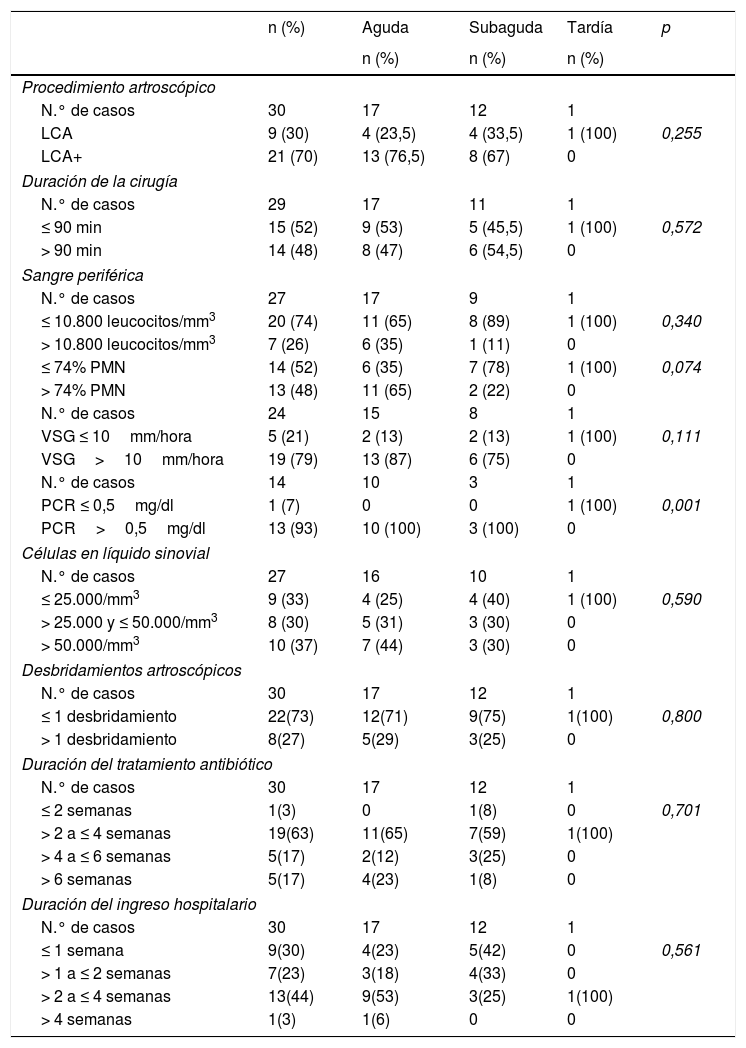
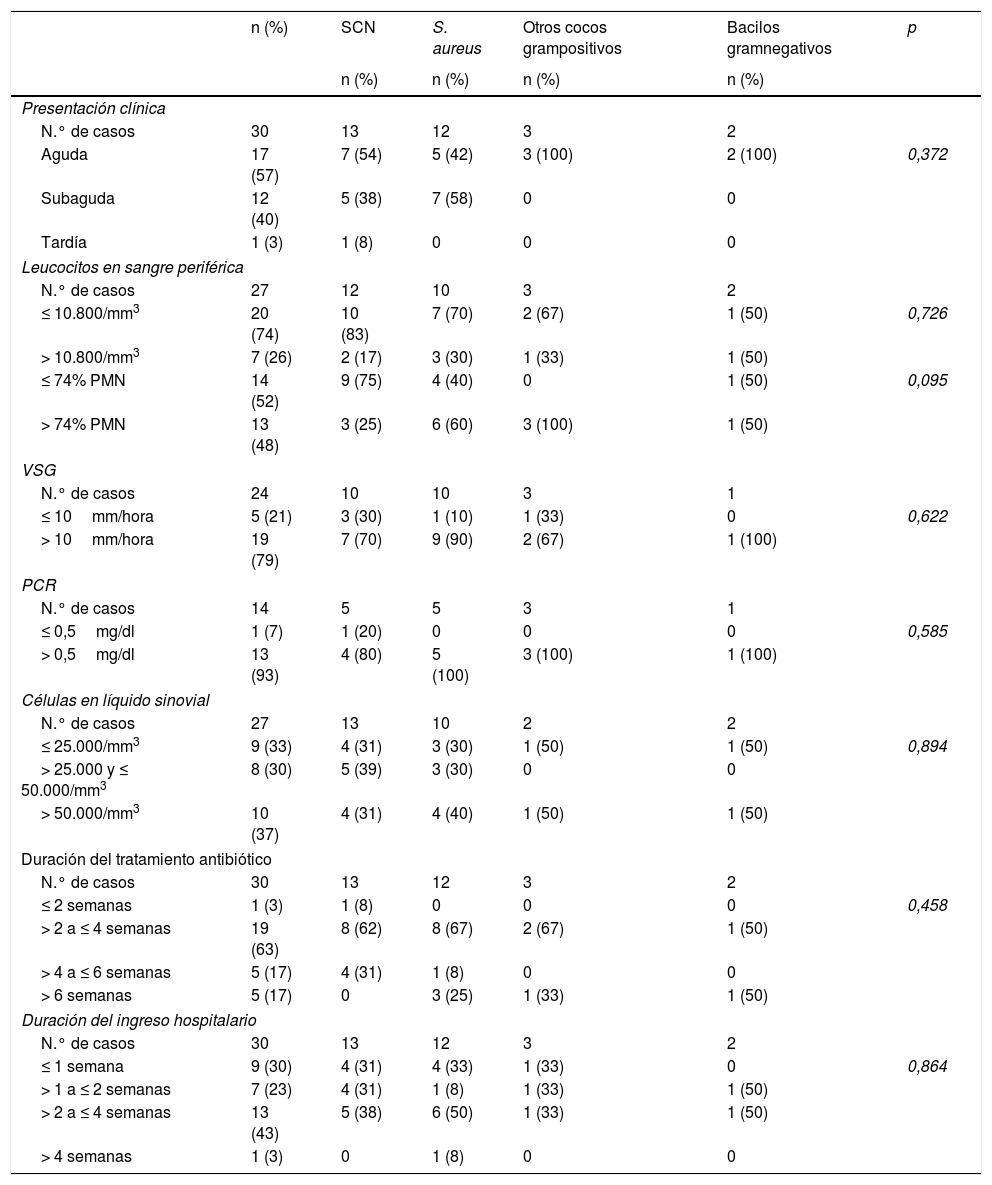
Análisis comparativoEl análisis realizado no mostró ninguna diferencia significativa entre los distintos tipos de infección, con la excepción de que las artritis agudas tenían con mayor frecuencia una PCR elevada (tabla 3). Asimismo, no se evidenciaron diferencias significativas entre las infecciones según el microorganismo causante (tabla 4). Finalmente, no se observaron diferencias estadísticamente significativas en la mediana de duración (en días) del tratamiento y de la estancia hospitalaria entre los pacientes tratados (duración del tratamiento: mediana 25; P25-P75: 21-35; tiempo de hospitalización: mediana 15; P25-P75: 9-20) y los no tratados (duración del tratamiento: mediana 22; P25-P75: 21-28; tiempo de hospitalización: mediana 9; P25-P75: 7-16) con rifampicina (datos no mostrados en las tablas).
Características de la artritis séptica tras ligamentoplastia de rodilla según el tipo de infección
| n (%) | Aguda | Subaguda | Tardía | p | |
|---|---|---|---|---|---|
| n (%) | n (%) | n (%) | |||
| Procedimiento artroscópico | |||||
| N.° de casos | 30 | 17 | 12 | 1 | |
| LCA | 9 (30) | 4 (23,5) | 4 (33,5) | 1 (100) | 0,255 |
| LCA+ | 21 (70) | 13 (76,5) | 8 (67) | 0 | |
| Duración de la cirugía | |||||
| N.° de casos | 29 | 17 | 11 | 1 | |
| ≤ 90 min | 15 (52) | 9 (53) | 5 (45,5) | 1 (100) | 0,572 |
| > 90 min | 14 (48) | 8 (47) | 6 (54,5) | 0 | |
| Sangre periférica | |||||
| N.° de casos | 27 | 17 | 9 | 1 | |
| ≤ 10.800 leucocitos/mm3 | 20 (74) | 11 (65) | 8 (89) | 1 (100) | 0,340 |
| > 10.800 leucocitos/mm3 | 7 (26) | 6 (35) | 1 (11) | 0 | |
| ≤ 74% PMN | 14 (52) | 6 (35) | 7 (78) | 1 (100) | 0,074 |
| > 74% PMN | 13 (48) | 11 (65) | 2 (22) | 0 | |
| N.° de casos | 24 | 15 | 8 | 1 | |
| VSG ≤ 10mm/hora | 5 (21) | 2 (13) | 2 (13) | 1 (100) | 0,111 |
| VSG>10mm/hora | 19 (79) | 13 (87) | 6 (75) | 0 | |
| N.° de casos | 14 | 10 | 3 | 1 | |
| PCR ≤ 0,5mg/dl | 1 (7) | 0 | 0 | 1 (100) | 0,001 |
| PCR>0,5mg/dl | 13 (93) | 10 (100) | 3 (100) | 0 | |
| Células en líquido sinovial | |||||
| N.° de casos | 27 | 16 | 10 | 1 | |
| ≤ 25.000/mm3 | 9 (33) | 4 (25) | 4 (40) | 1 (100) | 0,590 |
| > 25.000 y ≤ 50.000/mm3 | 8 (30) | 5 (31) | 3 (30) | 0 | |
| > 50.000/mm3 | 10 (37) | 7 (44) | 3 (30) | 0 | |
| Desbridamientos artroscópicos | |||||
| N.° de casos | 30 | 17 | 12 | 1 | |
| ≤ 1 desbridamiento | 22(73) | 12(71) | 9(75) | 1(100) | 0,800 |
| > 1 desbridamiento | 8(27) | 5(29) | 3(25) | 0 | |
| Duración del tratamiento antibiótico | |||||
| N.° de casos | 30 | 17 | 12 | 1 | |
| ≤ 2 semanas | 1(3) | 0 | 1(8) | 0 | 0,701 |
| > 2 a ≤ 4 semanas | 19(63) | 11(65) | 7(59) | 1(100) | |
| > 4 a ≤ 6 semanas | 5(17) | 2(12) | 3(25) | 0 | |
| > 6 semanas | 5(17) | 4(23) | 1(8) | 0 | |
| Duración del ingreso hospitalario | |||||
| N.° de casos | 30 | 17 | 12 | 1 | |
| ≤ 1 semana | 9(30) | 4(23) | 5(42) | 0 | 0,561 |
| > 1 a ≤ 2 semanas | 7(23) | 3(18) | 4(33) | 0 | |
| > 2 a ≤ 4 semanas | 13(44) | 9(53) | 3(25) | 1(100) | |
| > 4 semanas | 1(3) | 1(6) | 0 | 0 | |
LCA: ligamentoplastia aislada; LCA+: ligamentoplastia con procedimientos adicionales durante la cirugía artroscópica; PCR: proteína C reactiva; PMN: leucocitos polimorfonucleares; VSG: velocidad de sedimentación globular.
Características de la artritis séptica tras ligamentoplastia de rodilla según el microorganismo causante de la infección
| n (%) | SCN | S. aureus | Otros cocos grampositivos | Bacilos gramnegativos | p | |
|---|---|---|---|---|---|---|
| n (%) | n (%) | n (%) | n (%) | |||
| Presentación clínica | ||||||
| N.° de casos | 30 | 13 | 12 | 3 | 2 | |
| Aguda | 17 (57) | 7 (54) | 5 (42) | 3 (100) | 2 (100) | 0,372 |
| Subaguda | 12 (40) | 5 (38) | 7 (58) | 0 | 0 | |
| Tardía | 1 (3) | 1 (8) | 0 | 0 | 0 | |
| Leucocitos en sangre periférica | ||||||
| N.° de casos | 27 | 12 | 10 | 3 | 2 | |
| ≤ 10.800/mm3 | 20 (74) | 10 (83) | 7 (70) | 2 (67) | 1 (50) | 0,726 |
| > 10.800/mm3 | 7 (26) | 2 (17) | 3 (30) | 1 (33) | 1 (50) | |
| ≤ 74% PMN | 14 (52) | 9 (75) | 4 (40) | 0 | 1 (50) | 0,095 |
| > 74% PMN | 13 (48) | 3 (25) | 6 (60) | 3 (100) | 1 (50) | |
| VSG | ||||||
| N.° de casos | 24 | 10 | 10 | 3 | 1 | |
| ≤ 10mm/hora | 5 (21) | 3 (30) | 1 (10) | 1 (33) | 0 | 0,622 |
| > 10mm/hora | 19 (79) | 7 (70) | 9 (90) | 2 (67) | 1 (100) | |
| PCR | ||||||
| N.° de casos | 14 | 5 | 5 | 3 | 1 | |
| ≤ 0,5mg/dl | 1 (7) | 1 (20) | 0 | 0 | 0 | 0,585 |
| > 0,5mg/dl | 13 (93) | 4 (80) | 5 (100) | 3 (100) | 1 (100) | |
| Células en líquido sinovial | ||||||
| N.° de casos | 27 | 13 | 10 | 2 | 2 | |
| ≤ 25.000/mm3 | 9 (33) | 4 (31) | 3 (30) | 1 (50) | 1 (50) | 0,894 |
| > 25.000 y ≤ 50.000/mm3 | 8 (30) | 5 (39) | 3 (30) | 0 | 0 | |
| > 50.000/mm3 | 10 (37) | 4 (31) | 4 (40) | 1 (50) | 1 (50) | |
| Duración del tratamiento antibiótico | ||||||
| N.° de casos | 30 | 13 | 12 | 3 | 2 | |
| ≤ 2 semanas | 1 (3) | 1 (8) | 0 | 0 | 0 | 0,458 |
| > 2 a ≤ 4 semanas | 19 (63) | 8 (62) | 8 (67) | 2 (67) | 1 (50) | |
| > 4 a ≤ 6 semanas | 5 (17) | 4 (31) | 1 (8) | 0 | 0 | |
| > 6 semanas | 5 (17) | 0 | 3 (25) | 1 (33) | 1 (50) | |
| Duración del ingreso hospitalario | ||||||
| N.° de casos | 30 | 13 | 12 | 3 | 2 | |
| ≤ 1 semana | 9 (30) | 4 (31) | 4 (33) | 1 (33) | 0 | 0,864 |
| > 1 a ≤ 2 semanas | 7 (23) | 4 (31) | 1 (8) | 1 (33) | 1 (50) | |
| > 2 a ≤ 4 semanas | 13 (43) | 5 (38) | 6 (50) | 1 (33) | 1 (50) | |
| > 4 semanas | 1 (3) | 0 | 1 (8) | 0 | 0 | |
PCR: proteína C reactiva; PMN: leucocitos polimorfonucleares; S. aureus: Staphylococcus aureus; SCN: Staphylococcus coagulasa-negativo; VSG: velocidad de sedimentación globular.
La artritis séptica es una complicación poco frecuente de la ligamentoplastia de rodilla; la incidencia en nuestra serie (0,9%) es similar a la de otros estudios2–6. Los factores de riesgo para el desarrollo de esta complicación incluyen aquellos propios del paciente y factores dependientes de la cirugía5–8. Como posibles factores de riesgo en nuestro estudio están que el 27% de los pacientes habían sido intervenidos previamente de la misma rodilla y que en 70% de los casos se habían realizado procedimientos adicionales durante la ligamentoplastia.
La mayoría de los pacientes en nuestra serie comenzaron con síntomas/signos de artritis dentro de las 4 semanas siguientes a la ligamentoplastia. Los más frecuentes fueron dolor, derrame articular, calor local y febrícula/fiebre. Esta presentación clínica es similar a la de otros estudios. Aunque el dolor y el derrame articular son frecuentes tras una ligamentoplastia no complicada4,8,9, su persistencia más allá de dos días después de la cirugía o su aparición de novo deben alertar sobre la posibilidad de infección2,4,8.
Ante la sospecha de artritis séptica debe realizarse una artrocentesis diagnóstica lo antes posible. En nuestra serie, el tiempo transcurrido desde la aparición de los síntomas hasta que se realizó la artrocentesis diagnóstica fue de 4 días (rango, 0-12 días). Este retraso refleja la dificultad de diferenciar un curso clínico normal de uno anormal tras una ligamentoplastia y la resistencia del cirujano a realizar una punción de una rodilla recién intervenida.
Únicamente el 26% de los pacientes tenía leucocitosis (> 10.800 células/mm3), mientras que la VSG y PCR estaban elevadas en el 79% y en el 93% de los casos, respectivamente. Después de una ligamentoplastia de rodilla, la VSG y la PCR se elevan hasta el 4°-7° día y, en ausencia de complicaciones, se normalizan tras 4 y 2 semanas, respectivamente10–12. Por lo tanto, si la PCR y la VSG siguen aumentando o no disminuyen a valores normales en 2 semanas, debe considerarse la posibilidad de infección. El recuento celular en el líquido sinovial fue similar al descrito en otros estudios2,4; es importante señalar que el recuento celular era < 25.000 células/mm3 en el 33% de los casos y que el 63% de los pacientes tenían < 50.000 células/mm3. Por lo tanto, un recuento celular normal en el líquido sinovial en el contexto clínico adecuado, no excluye el diagnóstico de artritis séptica6,13. No se encontraron diferencias entre los resultados analíticos de la sangre o del líquido sinovial y la forma de presentación (aguda, subaguda, tardía) de la artritis séptica.
La mayor parte de las infecciones en nuestra serie (83%) estuvieron causadas por estafilococos, siendo la frecuencia de la artritis por S. aureus (40%) similar a la de la artritis por SCN (43%). No se observaron diferencias entre la presentación clínica ni los datos analíticos de las artritis por S. aureus o por SCN. Estos resultados difieren con los de otros estudios en los que las artritis por S. aureus son más frecuentes y se presentan de forma más aguda que las causadas por SCN2,6. Es de destacar la frecuencia de infecciones causadas por estafilococos resistentes a meticilina en nuestra serie, por lo que esta posibilidad debe tenerse en cuenta al pautar el tratamiento antibiótico empírico para esta complicación.
Ante una artritis séptica hay que realizar un desbridamiento artroscópico cuanto antes con el fin de proteger el injerto y el cartílago articular2,4–6. En más de la mitad de los casos, el desbridamiento artroscópico se realizó el mismo día de la artrocentesis diagnóstica. A diferencia con otros estudios, en la mayoría de nuestros pacientes fue suficiente realizar un único desbridamiento4,9. En nuestra serie, la plastia tenía un aspecto normal en el 64% de los casos y no fue necesario retirarla en ningún paciente.
No hay recomendaciones claramente establecidas acerca del tratamiento antibiótico óptimo de la artritis séptica tras ligamentoplastia. El régimen antibiótico más habitual consiste en tratamiento intravenoso de distinta duración seguido de antibioterapia oral hasta completar 6 semanas2–6. Aunque el tratamiento antibiótico de los pacientes en nuestra serie fue muy heterogéneo, su duración fue más corta que en otras series y la infección se resolvió en todos los casos.
No se observaron diferencias entre la presentación clínica de la infección (aguda, subaguda, tardía) o el microorganismo responsable y la duración de la antibioterapia o de la hospitalización. Tampoco se observaron diferencias en la duración del tratamiento o de la hospitalización entre los pacientes tratados y los no tratados con rifampicina, aunque el número tan reducido de pacientes tratados con este antibiótico no permite extraer ninguna conclusión. Finalmente, tampoco se observaron diferencias clínicas ni analíticas en el paciente con recidiva de su artritis o el paciente que desarrolló una osteomielitis de la tibia, excepto por el elevado recuento celular en el líquido sinovial en este último.
Nuestro estudio tiene limitaciones importantes. Al tratarse de una serie retrospectiva, los resultados deben interpretarse con cautela. Como la selección de los pacientes se hizo a partir de los cultivos positivos de líquido sinovial, no se incluyeron posibles casos de artritis séptica con cultivos de líquido sinovial negativos; por lo tanto, la incidencia real de esta complicación podría ser mayor que la observada en este estudio. En este sentido, conviene señalar que la sensibilidad global de los cultivos de líquido sinovial para el diagnóstico de artritis séptica oscila entre el 76 y el 95%13, y que la frecuencia con la que estos son negativos en la artritis séptica tras ligamentoplastia de la rodilla no está establecida. Por último, otra limitación de nuestra serie es la falta de una valoración funcional de la rodilla una vez resuelto el episodio de artritis séptica. Las series que incluyen estudios de valoración funcional describen resultados similares o inferiores a los que se obtienen tras ligamentoplastias no complicadas, con una incidencia de artrosis hasta del 50% al cabo de 10-20 años1,2,14,15.
En conclusión, la artritis séptica tras la ligamentoplastia de rodilla es una complicación poco frecuente que se manifiesta generalmente dentro de las 4 semanas siguientes a la cirugía. Los síntomas/signos más frecuentes son dolor, derrame articular, calor local y febrícula/fiebre; no siempre se acompaña de leucocitosis en sangre o en el líquido sinovial, pero la VSG y PCR suelen estar elevadas. Los microorganismos causantes más frecuentes son SCN y S. aureus, que pueden ser resistentes a la meticilina. El tratamiento consiste en desbridamiento artroscópico precoz (pudiendo no ser necesario retirar la plastia) y antibioterapia, cuya duración óptima no está bien establecida.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.